Окклюзии артерий конечностей острые — описание, причины, диагностика, лечение
Клиническая картина
Полиморфизм анатомических вариантов локализации и распространения патол. процесса обусловливает вариабельность клин, проявлений Т. с. По преимущественной локализации можно выделить четыре основных варианта поражения, не все из к-рых соответствуют классическому проявлению Т. с.: аортокаротидный, аортальный, системный вариант и изолированный стеноз одной артерии .
Аортокаротидный вариант Т. с. является основным; при нем поражается дуга аорты и стенозируются отходящие от нее артерии. Проявляется асимметрией АД, отсутствием или ослаблением пульса на одной или обеих руках, что может сопровождаться слабостью в руке. При поражении артерий головы наблюдаются головокружения, обмороки, снижение зрения и определяются изменения глазного дна. Одним из симптомов аортокаротидного варианта синдрома Такаясу является коронарная недостаточность (см.), связанная с поражением коронарных артерий. При этом в 2/3 случаев больные не предъявляют типичных жалоб на боль в области сердца.
Аортальный вариант (поражение брюшной части аорты и отходящих от нее магистральных артерий — главных почечных, мезентериальных, подвздошных и др.) клинически характеризуется как общими признаками поражения различных артерий (систолический шум в области проекции пораженного сосуда, наличие сети коллатералей), так и особенностями, свойственными поражению каждой из них. Изменение главных почечных артерий является одной из причин артериальной гипертензии (см. Гипертензия артериальная). Поражение мезентериальных артерий проявляется болью в животе, похуданием и неустойчивым стулом. При облитерации подвздошных артерий отмечаются боли в ногах и перемежающаяся хромота (см. Облитерирующие поражения сосудов конечностей).
Системный вариант аортоартерии-та характеризуется симптомами поражения грудной и брюшной частей аорты, а также отходящих от них магистральных артерий, в т. ч. главных почечных.
Изолированный стеноз, или окклюзия только одной из крупных артерий — легочного ствола, подключичной, сонной, почечной и т.д., распознается по характерным проявлениям ишемии соответствующих тканей, признакам сосудистого стеноза — шумам (см. Сосудистые шумы), изменениям кардиодинамики и т. д.
Осложнения зависят от локализации и характера поражения сосудов. Наиболее серьезными из них являются артериальная гипертензия, инфаркты сердца и мозга (см. Инсульт, Инфаркт миокарда) в связи с коронарной недостаточностью и ишемией головного мозга, сердечная недостаточность (см.), к-рые могут быть и основными причинами смерти при Т. с.
Диагноз устанавливается, как правило, при уже сформировавшейся облитерации сосудов. В основной стадии болезни ее проявления характеризуются неспецифическими воспалительными реакциями, к-рые связывают с васкулитом (см.) лишь при наличии явных признаков сосудистого поражения. При облитерации и формировании стенозов артерий диагноз Т. с. устанавливается на основании данных пальпации доступных сосудистых стволов, аускультации сосудистых шумов, измерения АД на ногах и руках (выявление асимметрии), а также данных аортографии (см.), коронарографии (см.). На ангиограммах выявляется деформация и аневризматическое расширение аорты со стенозированием или окклюзией устьев магистральных ветвей, мощная коллатеральная сосудистая сеть. Учитываются и лабораторные признаки воспаления (лейкоцитоз, ускорение РОЭ, увеличение в крови уровня гамма-глобулинов) и имму-нол. сдвигов (изменение в составе иммуноглобулинов, обнаружение циркулирующих иммунокомплексов).
Дифференциальный диагноз проводят прежде всего с атеросклеротическим поражением сосудов (см. А те-росклероз), к-рое в отличие от Т. с. встречается чаще у мужчин старше 40 лет. Для облитерирующего эндар-териита (см. Эндартериит облите-рирующий) характерно поражение артерий мелкого и среднего калибра, в основном нижних конечностей. Стенозирование почечных артерий может быть следствием фиброзной дисплазии, однако при этом никогда не поражается сама аорта.
Клиника синдрома Лериша
Нарушение кровообращения в ногах возникает из-за сужения артерий, иногда наблюдается полная закупорка. Локализация поражения, как правило, – нижняя часть аорты в месте отхождения подвздошных артерий.
Эта хроническая патология обнаруживается чаще у мужчин после 40 лет, отмечается тенденция к постепенному омоложению пациентов.
Хотя коронарный и церебральный атеросклероз лидируют в причинах инвалидности и смерти, но и синдром Лериша не менее опасен. Его возникновение приводит к необходимости хирургического лечения, в крайних случаях показана высокая ампутация ног для спасения жизни. После операции имеется большой процент осложнений, половина прооперированных не живет больше 1 года.
Так как не бывает изолированного атеросклероза, то у больных синдромом Лериша выявляют ишемию миокарда и головного мозга, что делает эту группу подверженной инфаркту и инсульту, а также приводит к необходимости системной терапии.
Лечение
Для лечения назначают:
Лечение синдрома Такаясу предполагает применение кортикостероидов с цитостатиками или без них. Лечение зависит от активности заболевания. Для оценки активности болезни такаясу можно пользоваться критериями, предложенными Kerr и сотр. Активным считается процесс, для котрого характерно появление или ухудшение двух или большего числа следующих симптомов:
      * Системные проявления: лихорадки, артралгии
      * Повышение СОЭ
      * Признаки ишемии, воспаления стенки сосуда — перемещающаяся хромота, ослабление или изчезновение пульса, шум над артерией, каротидиния, ассиметрия артериального давления на правых и левых конечностях
      * Типичные ангиографические признаки.
В активной фазе заболевания основой терапии являются кортикостероиды. Кортикостероиды принимаются перорально в дозе 1 мг/кг (преднизолон), их доза постепенно снижается по мере облегчения симптомов. Может понадобиться длительное применение этих препаратов в небольшой дозе. При этом следует помнить о профилактике остеопороза. При неэффективности горомнальной терапииу небольшого числа пациента приходится добавлять к лечению цитостатики. Цитостатики также применяются для снижения дозы глюкокортикоидов при хроническом течении заболевания. Цитостатики при их эффективности принимаются в течение года после достижения ремиссии, затем их доза постепенно снижается вплоть до отмены.
      * Метотрексат — 7,5-25 мг/кг в неделю
      * Азатиоприн — 1-2 мг/кг/сут
      * Циклофосфамид — 2 мг/кг/сут (примекняется у пациентов с натбюолее тяжелым течением и в рефрактерных случаях).
По данным небольших неконтролированных исследований, хорошим дополнением к кортикостероидам при неэффективности традиционной терапии можно считать препараты-антагонисты фактора некроза опухолей (анти-ФНО, или анти-TNF): этанерцепт (25 мг дважды в неделю) и инфликсимаб (3 мг/кг в начале терапии, через 2 недели, 6 недель, а затем через каждые 8 недель)
Планируется более крупное рандомизированное исследование этих препаратов при болезни Такаясу.
Следует подчеркнуть важность коррекции классических факторов риска сердечно-сосудитсых заболеваний: дислипидемии, гипертензии, вредных привычек. При васкулите также рекомендуется прием аспирина в низких дозах.
Хирургическое лечение критических стенозов артерий: ангиопластика или хирургическая реваскуляризация в период ремиссии
Показания к хирургическому лечению:
      * стеноз почечной артерии с симптоматической артериальной гипертензией
      * стеноз коронарной артерии с ишемией миокарда
      * перемещающаяся хромота, ограничивающая повседневную активность
      * ишемия головного мозга
      * тяжелая коарктация аорты, недостаточность аортального клапана, аневризма грудного или брюшного отдела аорты более 5 см в диаметре
Чрескожная коронарная ангиопластика у значительного числа пациентов через 1-2 года сопровождается рестенозом. Аортокоронарное шунтирование характеризуется лучшими долгосрочными результатами.
см. также:
- Болезнь Кавасаки
- Системный васкулит
- Геморрагический васкулит (Болезнь Шенлейна-Геноха)
Диагностика
При обращении в медицинское учреждение больной проходит врачебный осмотр, физикальное обследование и инструментальную диагностику. В ходе осмотра врач оценивает состояние пораженных участков кожи, их цвет, мышечную массу, температуру конечностей. Если заболевание находится в запущенной форме, то при осмотре выявляются участки кожи с некротическим поражением.
Для выявления заболевания применяются различные методы инструментальной диагностики. Одним из них является компьютерная ангиография. В ходе исследования на мониторе врач оценивает состояние артериальной системы в трехмерном изображении. Этот метод необходим не только для диагностики заболевания, но и для выбора вида лечения.
Для оценки состояния системы кровоснабжения в дистальных отделах пораженной конечности и уровня атеросклеротической окклюзии применяется метод ультразвуковой доплерографии.
Если врач отмечает необходимость стентирования, хирургического вмешательства или ангиопластики, то целесообразно проводить обследование с помощью контрастной аортографии.
Прогноз для больных
Успешность терапии зависит от ранней диагностики и назначения адекватного лечения. Но предупредить прогрессирование болезни невозможно, если не внести изменения в образ жизни. Поэтому, если пациент не прекращает курение, не соблюдает рекомендации по лечению, то прогноз неблагоприятный даже после успешной операции.
Синдром Лериша возникает как следствие закупорки аорты на уровне отхождения подвздошных артерий. Примерно в 90% случаев это вызвано атеросклерозом, еще 10% пациентов страдают аортоартериитом. Основными проявлениями болезни является болевой синдром при ходьбе, заставляющий часто останавливаться, похолодание ног, слабость пульсации сосудов голеней и стоп, импотенция.
Для лечения используют сосудорасширяющие и антиагрегантные препараты, при появлении трофических нарушений показана операция. При отсутствии интенсивной терапии или наличия факторов риска, которые пациент не хочет устранить, нарастает ишемия и гангрена, требующие ампутации нижних конечностей.
Симптомы артериита Такаясу
В большинстве случаев заболевание начинается с очаговой симптоматики, отражающей снижение кровотока в пораженном органе или конечности. Артериит Такаясу может иметь три стадии:
- системное заболевание обычно с общими неспецифическими симптомами (например, лихорадка, недомогание, ночная потливость, снижение массы тела, артралгии, утомляемость);
- сосудистая воспалительная фаза с ишемическими проявлениями, которые могут усиливаться и ослабляться;
- неактивное заболевание иногда с острой или прогрессирующей окклюзией (включая тромбоз).
Только треть больных на момент осмотра имеют общие проявления или вспоминают, что имели их раньше.
Повторные движения руки или удерживание руки в поднятом положении может вызывать боль и усталость. Пульс на руках и ногах может быть ослабленным и асимметричным. На подключичных, плечевых, сонных, бедренных артериях и брюшной аорте часто выслушиваются шумы. Характерно снижение АД на одной или обеих руках.
При поражении сонных и позвоночных артерий снижается церебральный кровоток, что приводит к нарушению равновесия, синкопальным состояниям, ортостатической гипотонии, головным болям, преходящим нарушениям зрения, транзиторным ишемическим атакам или инсультам. Стенотические изменения подключичной артерии вблизи отхождения позвоночной артерии может приводить к возникновению неврологических признаков нарушения задней циркуляции или синкопальных состояний при движениях руки (так называемый синдром подключичного обкрадывания). Ретроградный кровоток через позвоночную артерию снабжает подключичную артерию дистальнее стеноза. Расширение артериального русла верхней кости при нагрузке приводит к снижению давления церебрального кровотока.
Стенокардия или инфаркт миокарда могут выть обусловлены сужением устья коронарной артерии вследствие аортита или коронариита. При значительном расширении восходящей .юрты может возникать аортальная регургитация. Может развиться сердечная недостаточность.
Обструкция нисходящей грудной аорты вызывает признаки коарктации аорты (например, артериальную гипертензию, головные пони, перемежающуюся хромоту). При сужении брюшной аорты или почечных артерий может развиться реноваскулярная гипертензия.
Часто вовлекаются легочные артерии. Иногда ни изменения приводят к легочной гипертензии. Поскольку артериит Такаясу имеет хроническое течение, может развиться коллатеральное кровообращение. В связи с этим ишемические битвы или гангрена вследствие обструкции артерии конечностей встречаются редко.
Симптомы
 Одним из достоверных признаков аортоартериита Такаясу является ослабление или отсутствие пульса на пораженных сосудах.
Одним из достоверных признаков аортоартериита Такаясу является ослабление или отсутствие пульса на пораженных сосудах.
Характер симптомов и их выраженность определяется стадией заболевания. В течении болезни Такаясу выделяют:
- острую стадию – длится около 5 недель;
- хроническую стадию – развивается через несколько месяцев или спустя 6-8 лет.
Болезнь Такаясу прогрессирует очень медленно и через 15 лет становится неизлечимой.
Острая стадия
При развитии болезни состояние больного ощутимо ухудшается.
Появляются следующие симптомы:
- сильная слабость;
- снижение выносливости к физическим нагрузкам;
- чрезмерная потливость (особенно ночью);
- лихорадка;
- снижение веса;
- приступы тахикардии;
- ощутимые боли в крупных суставах рук;
- похолодание кистей;
- боль в грудине.
При осмотре больного выявляются симптомы миокардита, перикардита, плеврита, полиартрита. Именно эти симптомы часто приписываются ревматоидному артриту, и такая ошибка приводит к назначению неправильной схемы лечения. При неадекватной терапии заболевание неминуемо переходит в хроническую стадию.
Хроническая стадия
Хроническая стадия болезни Такаясу сопровождается менее выраженными, но более устойчивыми симптомами. При осмотре больного обнаруживаются изменения в строении и болезненность по ходу пораженных артерий рук. Во время их выслушивания определяются характерные шумы. При попытке прощупать пульс обнаруживается его отсутствие на одной или обеих лучевых, плечевых или подключичных артериях. Во время измерения артериального давления на здоровой и пораженной руке определяются различия, а при измерениях на нижних конечностях – более высокие показатели.
В хронической стадии болезнь Такаясу сопровождается такими синдромами:
- Синдром поражения ветвей дуги аорты. У больного появляются головокружения, шаткость походки, обмороки, рассеянность, мигрени, эмоциональная нестабильность и резкое ухудшение зрения. При поражении зрительного анализатора наблюдается ухудшение зрения и диплопия, а при атрофии зрительного нерва и острой окклюзии центральной артерии сетчатки развивается внезапная слепота одного глаза.
- Коарктационный синдром. У больного появляется одышка, мигрень, тахикардия, резкие перепады артериального давления и симптомы стенокардии. Иногда болезнь Такаясу приводит к хронической сердечной недостаточности или инфаркту миокарда.
- Коронарный синдром. У больного развивается аортальная недостаточность, сопровождающаяся тахикардией, одышкой и кардиалгиями.
- Синдром Лериша (окклюзия брюшной аорты). Развивается при поражении бифуркации и подвздошных артерий. Аортоподвздошная окклюзия вызывает недостаточное кровоснабжение органов и нижних конечностей. У больного во время ходьбы появляется хромота, боли в суставах и мышцах. У мужчин снижается либидо, ослабляется эрекция и может развиваться импотенция.
- Синдром абдоминальной ишемии. Вызывается поражением брыжеечной артерии и недостаточным кровоснабжением внутренних органов. У больного появляется диарея, боли в животе и, иногда, желудочно-кишечные кровотечения.
- Синдром окклюзии легочной артерии. У больного появляются признаки легочной гипертензии: боль в груди, сухой кашель, одышка и кровохарканье. В дальнейшем может развиваться ТЭЛА.
- Синдром окклюзии почечных артерий. У больного появляется ноющая боль в пояснице, гематурия, небольшое количество белка в моче и артериальная гипертензия. В некоторых случаях развивается тромбоз почечных артерий.
Длительное течение болезни Такаясу приводит к выраженным дистрофическим изменениям в тканях, которые страдают от постоянной ишемии. У больного могут наблюдаться:
- язвы на конечностях;
- язвы на кончике языка и красной кайме губ;
- выпадение волос;
- утрата зубов;
- атрофия кожи лица.
Современные методы диагностики
Диагностика артериита Такаясу остается трудной задачей из-за первично-хронического течения заболевания более чем у половины пациентов и неспецифичности многих симптомов
При сборе анамнеза и физикальном обследовании особое внимание терапевт уделяет клиническим симптомам. Диагноз неспецифического аортоартериита считается очевидным при наличии следующих критериев:
- молодой возраст (до 40 лет);
- ослабленный или отсутствующий пульс на периферических артериях;
- наличие перемежающей хромоты;
- возникновение шума при аускультации над пораженными сосудами;
- разница АД на симметричных конечностях.
Получив первичный диагноз, в обязательном порядке лечащий врач назначает ряд лабораторных исследований (общие анализы крови и мочи, биохимический анализ крови, в некоторых случаях – биопсия пораженных сосудов). При наличии заболевания результат забора крови покажет понижение уровня гемоглобина, небольшое увеличение лейкоцитов и умеренный рост СОЭ. Кроме того, иммунологические исследования выявят повышение количества иммуноглобулинов и появление HLA-антигенов. Стоит отметить, что исключительно по анализам крови и мочи диагностировать аутоиммунное заболевание нельзя.
Для подтверждения диагноза проводится инструментальная диагностика, которая включает:
- эхокардиографию;
- фонокардиографию;
- ультразвуковое исследование;
- энцефалографию.
Однако одним из основных инструментальных методов обследования больных на неспецифический аортоартериит является магнитно-резонансная ангиография. Благодаря высокой чувствительности он позволяет легко определить стеноз участков сосудов и обнаружить тонкие морфологические и патологические изменения в артериальной стенке. Данный метод исследования чрезвычайно важен не только для постановки точного диагноза, но и для оценки динамики распространения патологического процесса. Магнитно-резонансная ангиография позволяет врачу составить прогноз жизни больного и оценить эффективность применяемой терапии.
Причины
Точная причина болезни Такаясу пока неизвестна. Ранее полагалось, что причина развития системного васкулита кроется в прямом влиянии инфекции и выработке антител к тканям артерий. Несмотря на то, что четкая взаимосвязь между появлением инфекционно-аллергических факторов и аутоиммунной агрессией прослеживается, ряд современных исследований подтверждает тот факт, что более вероятна генетическая предрасположенность к болезни Такаясу, т. к. у больных достаточно часто обнаруживается лимфоцитарный антиген МВ-3 и ген HLA-DR4. Также существует предположение, что патологические изменения в стенках артерий провоцируются цитотоксическими Т-лимфоцитами.
Болезнь Такаясу начинается с появления воспалительного очага в стенке аорты или одной из ее крупных ветвей. Со временем в сосудистых стенках накапливаются иммунные комплексы, разрушающие артерию. На внутренней артериальной оболочке (интиме) появляются микронадрывы, она склерозируется и покрывается тромбами. На поздних стадиях заболевания в затронутых воспалением артериях развивается необратимый и распространенный атеросклеротический процесс.
Краткое описание
Синдром длительного раздавливания — состояние после длительного сдавления частей тела тяжёлыми предметами, которое характеризуется местными (ишемия сдавленного органа) и общими (почечная недостаточность) нарушениями. Частота • В мирное время случаи синдрома длительного раздавливания в основном наблюдают при обвалах в шахтах, сильных землетрясениях, особенно происходящих вблизи крупных городов (до 24% от общего числа пострадавших) • Наиболее часто происходит повреждение конечностей (до 80%), в основном нижних (60% случаев).
Код по международной классификации болезней МКБ-10:
Классификация • По видам компрессии •• Сдавление (позиционное или прямое) •• Раздавливание • По локализации: голова, грудь, живот, таз, конечности • По сочетанию повреждений мягких тканей •• С повреждением внутренних органов •• С повреждением костей, суставов •• С повреждением магистральных сосудов и нервных стволов • По тяжести состояния •• Лёгкая степень возникает при сдавлении сегментов конечности продолжительностью до 4 ч •• Средняя степень развивается при сдавлении всей конечности в течение 6 ч •• Тяжёлая форма возникает при сдавлении всей конечности в течение 7–8 ч. Отчётливо проявляются симптоматика ОПН и гемодинамические расстройства •• Крайне тяжёлая форма развивается при сдавлении обеих конечностей продолжительностью более 6 ч • По периодам клинического течения •• Период компрессии •• Период посткомпрессионный ••• Ранний (1–3 сут) ••• Промежуточный (4–18 сут) ••• Поздний • По комбинации •• С ожогами, отморожениями •• С острой лучевой болезнью •• С поражением боевыми отравляющими веществами • Осложнения •• Со стороны органов и систем организма (ИМ, пневмония, отёк лёгких, перитонит, невриты, психопатологические реакции и др.) •• Необратимая ишемия конечности •• Гнойно — септические •• Тромбоэмболические.
Методы диагностики артериита Такаясу
Общий анализ крови может показать неспецифические признаки воспаления – умеренное повышение количества лейкоцитов (до 15х109), скорости оседания эритроцитов. В биохимическом анализе крови можно увидеть появление (или увеличение) количества С-реактивного белка, появление серомукоида, гаптоглобина. Снижаются уровни альбуминов и глобулинов крови, холестерин.
 Диагностика неспецифического аортоартериита неразрывно связана с использованием лучевых методов исследований. К наиболее значимым из них относятся:
Диагностика неспецифического аортоартериита неразрывно связана с использованием лучевых методов исследований. К наиболее значимым из них относятся:
- Ангиография простая (с использованием обычного рентгена).
- Компьютерная томография с введением контрастного вещества.
- Мультиспиральная компьютерная ангиография (использование аппарата МРТ).
Ангиография чрезвычайно важна не только для постановки диагноза, но и для оценки динамики распространения патологического процесса. Данное исследование позволяют врачу составить прогноз жизни больного и оценить эффективность применяемой терапии.
Не всегда представляется возможным провести полную диагностику. Однако она и не всегда требуется. Существуют определенные критерии, которые позволяют установить диагноз артериита Такаясу:
- Появление признаков заболевания в возрасте до 40 лет.
- Изменения в мышцах нижних конечностей – возникновение боли или слабости даже при обычной ходьбе, симптом перемежающейся хромоты.
- Возникновение шума при аускультации в проекции брюшного отдела аорты или на подключичных артериях.
- Отсутствие пульса на лучевой артерии кисти (или на обеих руках).
- Артериальное давление при измерении на плечевых артериях различное – более 10 мм рт.ст.
- На ангиографии визуализируется сужение просвета аорты и ее крупных ветвей, сужение ветвей аорты, которые кровоснабжают нижние или верхние конечности (изменения не связаны с атеросклерозом или фиброзно-мышечной дисплазией).
Для того, чтобы поставить диагноз болезни Такаясу, необходимо наличие не менее трех симптомов.
Лечение и прогноз
Лечение аортоартериита бывает двух видов: медикаментозная терапия и хирургическое лечение.
Мы рекомендуем!
Многие наши читательницы для лечения ВАРИКОЗА активно применяют широко известную методику на основе натуральных ингредиентов, открытую Еленой Малышевой. Советуем обязательно ознакомиться.
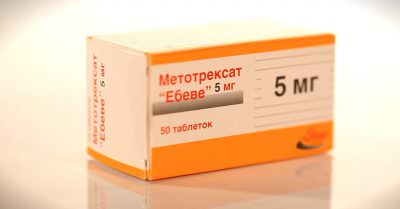 Главным препаратом медикаментозной терапии является Преднизолон. Это глюкокортикостероид, который позволяет добиться стойкой ремиссии. Если же данное средство не дает ощутимого клинического эффекта, добавляются цитостатики – Метотрексат, Азатиоприн, Циклофосфамид. Дозировка препаратов подбирается индивидуально, в зависимости от течения патологического процесса и состояния организма пациента.
Главным препаратом медикаментозной терапии является Преднизолон. Это глюкокортикостероид, который позволяет добиться стойкой ремиссии. Если же данное средство не дает ощутимого клинического эффекта, добавляются цитостатики – Метотрексат, Азатиоприн, Циклофосфамид. Дозировка препаратов подбирается индивидуально, в зависимости от течения патологического процесса и состояния организма пациента.
Если заболевание диагностировано на первых двух стадиях, еще есть возможность снизить активность воспалительного процесса. Для этого ежемесячно проводят курс пульс-терапии – одно-двухразовый прием глюкокортикостероидов в высокой дозе.
Хирургическое лечение желательно проводить в течение первых пяти лет от начала заболевания. При этом заменяется измененная часть аорты и ее основные стволы. После пяти лет заболевания в организме возникают стойки изменения из-за ишемии жизненно важных органов, и человек может просто не перенести оперативное вмешательство.
 Наиболее частыми причинами смерти при болезни Такаясу являются ишемические инсульты и инфаркты миокарда. На третьем месте – разрывы аневризмы аорты. При поражении коронарной артерии смертность в течение года составляет более 50% (по данным 2010 года –56%).
Наиболее частыми причинами смерти при болезни Такаясу являются ишемические инсульты и инфаркты миокарда. На третьем месте – разрывы аневризмы аорты. При поражении коронарной артерии смертность в течение года составляет более 50% (по данным 2010 года –56%).
Однако при своевременной диагностике и лечении заболевания, пятнадцатилетняя выживаемость достигает 80-90% (для сравнения после перенесенного инфаркта миокарда пятилетняя выживаемость составляет не более 50%).
Однако существуют и группы риска, прогноз жизни у которых неблагоприятный. Это пациенты с:
- ретинопатией;
- резистентной артериальной гипертензией;
- недостаточностью аортального клапана;
- аневризмами аорты.
Если у пациента есть более двух данных факторов, пятилетняя выживаемость составляет около 50%.

ВЫ ВСЕ ЕЩЕ ДУМАЕТЕ, ЧТО ИЗБАВИТЬСЯ ОТ ВАРИКОЗА НЕВОЗМОЖНО!?
Болезнь Такаясу синдром Такаясу, синдром дуги аорты
Болезнь Такаясу (синдром Такаясу, синдром дуги аорты) — это редкое системное заболевание крупных сосудов – гранулематозное воспаление аорты и ее крупных ветвей. Этиология заболевания неизвестна; возможно влияние генетических факторов (связь с антигенами главного комплекса гистосовместимости). Так называемый синдром дуги аорты встречается у молодых пациентов, прежде всего, женщин детородного возраста (младше 50 лет).
Патогенез изучен недостаточно. Известно, что поражение сосудов опосредовано клеточным аутоиммунитетом (Т-клетки, антиген-презентирующие клетки, макрофаги); данных об участии В-клеток или наличии аутоантител нет.
Распространенность в США оценивается как 2,6 случая на миллион человек в год. В азиатских и африканских странах болезнь Такаясу встерчается гораздо чаще: в Японии ежегодно регистрируется 100-200 случаев синдрома Такаясу.
Клиника
Течение болезни Такаясу хроническое, с ремиссиями и рецидивами. Десятилетняя выживаемость оценивается в 90% и ограничивается осложнениями: поражение клапанов сердца, инсульт, хроническая сердечная недостаточность, ретинопатия, реноваскулярная гипертензия. Заболевание значительно ухудшает качество жизни пациентов.
Общие симптомы:
Симптомы, обусловленные поражением сосудов (сопровождаемые болями в бассейне пораженных сосудов) и клапанов сердца:
шум над сонной артерией (80%)
разница в АД на между обеими руками (45-69%)
перемещающаяся хромота (38-81%)
боль в проекции сонной артерии (13-32%)
гипертензия, в том числе при стенозе одной из почечных артерий (28-58%)
регургитация на аортальном клапане (20-24%)
синдром Рейно (15%)
другие, более редкие симптомы: перикардит, хроническая сердечная недостаточность, инфаркт миокарда
Неврологические симптомы:
головная боль (50-70%)
нарушение зрения (16-35%) при поражении общей сонной и позвоночной артерий
инсульт (5-9%), транзиторная ишемическая атака (3-7%)
судороги (0-20%)
Кожные проявления
узловатая эритема (6-19%)
подострые изъязвления (
Диагностика
Наиболее характерный признак синдрома Такаясу – разное давление на разных руках (> 10 мм рт.ст.) на фоне артериальной гипертензии, ослабление пульса на пораженных артериях, шумы над артериями, недостаточность аортального клапана, офтальмологические проявления (кровоизлияния в сетчатку, расширение вен, микроаневризмы периферических артерий сетчатки, артофия глазного нерва), а также кожные изменения, напоминающие узловатую эритему.
Лабораторные анализы: острофазные признаки, например, повышение СОЭ, регистрируются не у всех пациентов.
Стандарт диагностики – ангиографические исследования: стенозы и аневризмы аорты и крупных ветвей.
Однако практика показывает, что успешная диагностика на более ранних этапах возможна с помощью неинвазивныъх методов исследования: МРТ, УЗИ (допплеровское исследование), ПЭТ с 18F-фтордезоксиглюкозой. Эти методы используются и для контроля течения заболевания.
Кроме того, применяется МР-ангиография (быстрые последвательности спин-эхо), КТ-ангиография.
Биопсия артерии не так важна: гистологическое исследование крупных сосудов обычно возможно лишь после смерти пациента.
Гистологическая картина: на ранних стадиях — гранулематозное воспаление с участием макрофагов, лимфоцитов, многоядерных гигантских клеток в vasa vasorum с неравномерных истончением и утолщением стенки артерии; на поздних стадиях – трансмуральное склерозирование стенок артерии.
К сведению: при ограниченных поражениях возможно стентирование артерии, лучше покрытыми стентами; наилучший прогноз наблюдается при шунтировании/ протезировании артерии.
Диагностика болезни Такаясу (критерии Американской коллегии ревматологов, 1990 г.)
Симптомы проявления синдрома
Острый период неспецифического аортоартериита характеризуется признаками интенсивного воспалительного процесса. К ним относятся:
- высокая температура тела с приливами пота по ночам;
- резкая слабость, общее недомогание;
- отсутствие аппетита, исхудание;
- понижение наполнения пульса и давления на одной руке;
- боли и слабость в предплечье и плече, которые становятся сильнее при физической активности.
В этот период диагноз ставится крайне редко, так как если не сравнивать давление и пульс на обеих руках, то клиническая картина неотличима от любого инфекционного процесса.
Полная симптоматика болезни разворачивается через 7 лет. На первый план выходят признаки артериальной недостаточности из-за двухстороннего сужения артерий, ответвляющихся от дуги аорты. Признаков воспалительного процесса на этой стадии нет, а преобладает кислородное голодание тканей. Пораженная рука (или обе) слабеет, становится холоднее на ощупь, немеет, мышцы атрофируются, пульс практически отсутствует.
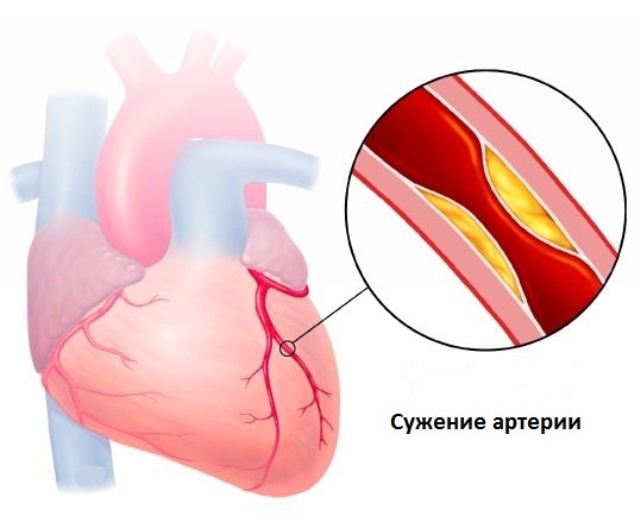 Сужение артерии при болезни Такаясу
Сужение артерии при болезни Такаясу
Симптомы хронической стадии болезни Такаясу включают:
- боль в области головы и шеи;
- пониженное зрение, снижение усиливается при запрокидывании головы назад;
- затрудненное дыхание, приступы удушья;
- чувство быстрого биения сердца;
- высокую степень артериальной гипертензии;
- перемежающуюся хромоту;
- нарушение работы кишечника;
- боли в грудной клетке, кашель с кровью;
- приступы стенокардии (из-за артериита коронарных сосудов).
Пациенты отмечают частые головокружения, нарушение координации движений, обмороки, падения при ходьбе, слабеет память и внимание, понижается работоспособность. Зрение ухудшается вплоть до внезапной односторонней слепоты
При поражении почечных артерий прогрессирует гипертензия, в моче обнаруживают белок и эритроциты.
Боли в суставах, мышцах, в сочетании с неврологическими проявлениями, препятствуют нормальной ходьбе, при этом из-за боли в ногах нужно часто останавливаться. Поэтому в хронической стадии больные теряют возможность к самостоятельному передвижению.
Смотрите на видео о болезни Такаясу:

 В области сердечной мышцы может быть десятки разных болезней, это: недостаточность, сужение просветов, разрывы кровеносных сосудов, растяжения желудочков или предсердий, гнойные образования в перикарде и многое другое. Для решения каждой проблемы у хирургии есть несколько видов операций. Их различают по срочности, результативности и методу воздействия на сердце.
В области сердечной мышцы может быть десятки разных болезней, это: недостаточность, сужение просветов, разрывы кровеносных сосудов, растяжения желудочков или предсердий, гнойные образования в перикарде и многое другое. Для решения каждой проблемы у хирургии есть несколько видов операций. Их различают по срочности, результативности и методу воздействия на сердце. В зависимости от состояния больного, различают:
В зависимости от состояния больного, различают: В критических случаях, когда другие операции на сердце уже не помогут, проводят трансплантацию. Продлить жизнь таким способом получается на несколько лет.
В критических случаях, когда другие операции на сердце уже не помогут, проводят трансплантацию. Продлить жизнь таким способом получается на несколько лет. Пластику проводят открыто или закрыто, во время операции по диаметру клапана накладывают специальные кольца или швы вручную, которые восстанавливают нормальный просвет и сужение прохода. Манипуляции длятся в среднем 3 часа, при открытых видах подключают АИК. После процедуры больной остается под наблюдением докторов минимум неделю. Результатом служит нормальное кровообращение и функционирование клапанов сердца. В тяжелых случаях родные створки заменяют на искусственные или биологические имплантаты.
Пластику проводят открыто или закрыто, во время операции по диаметру клапана накладывают специальные кольца или швы вручную, которые восстанавливают нормальный просвет и сужение прохода. Манипуляции длятся в среднем 3 часа, при открытых видах подключают АИК. После процедуры больной остается под наблюдением докторов минимум неделю. Результатом служит нормальное кровообращение и функционирование клапанов сердца. В тяжелых случаях родные створки заменяют на искусственные или биологические имплантаты. Все эти методы направлены на то, чтобы восстановить нормальный кровоток. В результате – с кровью к миокарду поступает достаточно кислорода, снижается риск инфаркта, устраняется стенокардия.
Все эти методы направлены на то, чтобы восстановить нормальный кровоток. В результате – с кровью к миокарду поступает достаточно кислорода, снижается риск инфаркта, устраняется стенокардия.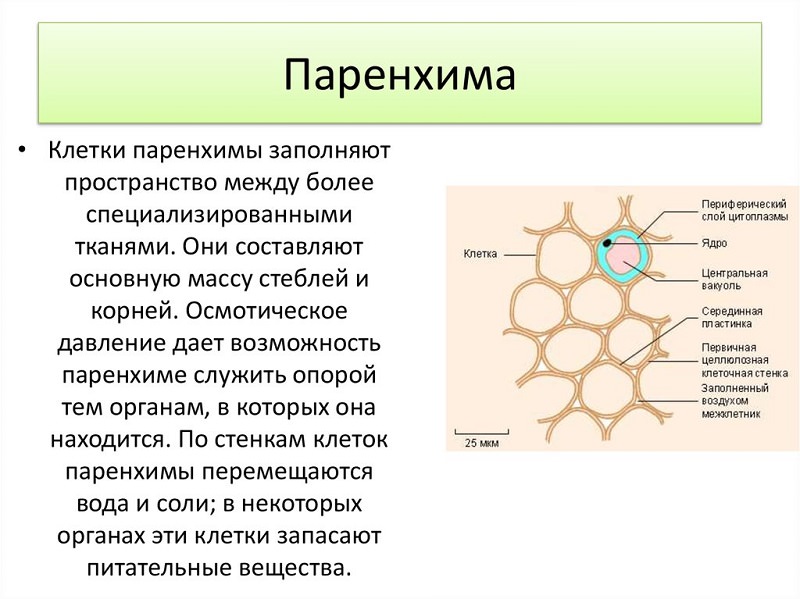 Паренхима — это совокупность клеточных элементов органа, осуществляющих его специфическую функцию
Паренхима — это совокупность клеточных элементов органа, осуществляющих его специфическую функцию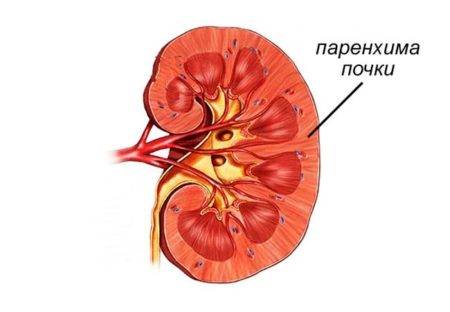 Паренхима почки
Паренхима почки Стебель паренхимы под микроскопом с Рассеянными венами
Стебель паренхимы под микроскопом с Рассеянными венами МРТ – современные диагностические методики, значительно расширившие возможности врачей при выявлении различных заболеваний
МРТ – современные диагностические методики, значительно расширившие возможности врачей при выявлении различных заболеваний Неотложные состояния Подробнее » Что такое уретральный свищ
Неотложные состояния Подробнее » Что такое уретральный свищ


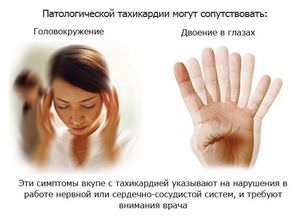
 Более 95 ударов в минуту — ваше сердце бьется в ускоренном ритме.
Более 95 ударов в минуту — ваше сердце бьется в ускоренном ритме. Раздражительность у человека – одно из проявлений нарушения со стороны сердечно-сосудистой системы.
Раздражительность у человека – одно из проявлений нарушения со стороны сердечно-сосудистой системы.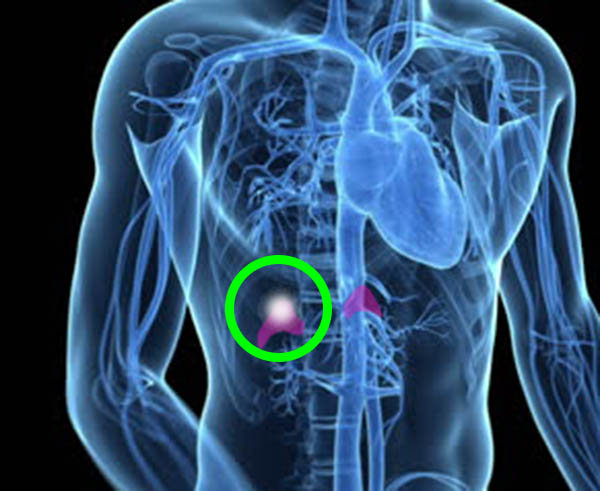 Когда в коре надпочечника образовывается опухоль, то она может влиять на частоту данной величины.
Когда в коре надпочечника образовывается опухоль, то она может влиять на частоту данной величины.






 Недостаток железа в организме ведет к возникновению множества проблем, поэтому обязательно необходима коррекция его уровня. При отсутствии терапии дефицит железа быстро нарастает, гемоглобин прогрессивно падает. Все это сопровождается выраженными клиническими проявлениями. Есть нормативы лечения, которых придерживаются во всем мире.
Недостаток железа в организме ведет к возникновению множества проблем, поэтому обязательно необходима коррекция его уровня. При отсутствии терапии дефицит железа быстро нарастает, гемоглобин прогрессивно падает. Все это сопровождается выраженными клиническими проявлениями. Есть нормативы лечения, которых придерживаются во всем мире. Эффективно исследовать артерии мозга можно с помощью ультразвукового обследования и неврологических методик. Сложным этапом в диагностике является постановка точного диагноза, так как симптомы сосудистого генеза относятся ко многим патологиям. Поэтому врач проводит сбор анамнеза, назначает различные исследования крови, мочи, проводит наблюдение за динамикой пациента.
Эффективно исследовать артерии мозга можно с помощью ультразвукового обследования и неврологических методик. Сложным этапом в диагностике является постановка точного диагноза, так как симптомы сосудистого генеза относятся ко многим патологиям. Поэтому врач проводит сбор анамнеза, назначает различные исследования крови, мочи, проводит наблюдение за динамикой пациента. Важен курс восстановления – реабилитации. Для этого необходимо соблюдать определенную диету, пройти курс физиотерапии, лечебной гимнастики.
Важен курс восстановления – реабилитации. Для этого необходимо соблюдать определенную диету, пройти курс физиотерапии, лечебной гимнастики.


 Физиологически, нейроглии необходимы для защиты клеток мозга при патологическом влиянии. К примеру, защита активизируется при травмах, инфекциях. Сильное воздействие негативными факторами вызывает отмирание нейроглий, и появляются некротические очаги – очаг глиоза.
Физиологически, нейроглии необходимы для защиты клеток мозга при патологическом влиянии. К примеру, защита активизируется при травмах, инфекциях. Сильное воздействие негативными факторами вызывает отмирание нейроглий, и появляются некротические очаги – очаг глиоза. Лечение вторичной онкологии в легком можно производить и народными методами. Самым распространенным народным средством является чистотел. Необходимо столовую ложку высушенной травы залить кипятком и настаивать в термосе около полутора часа. Затем настой процедить и принимать его дважды в день по две столовые ложки до еды.
Лечение вторичной онкологии в легком можно производить и народными методами. Самым распространенным народным средством является чистотел. Необходимо столовую ложку высушенной травы залить кипятком и настаивать в термосе около полутора часа. Затем настой процедить и принимать его дважды в день по две столовые ложки до еды.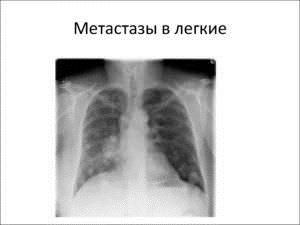 Орган, который чаще всего поражается вторичной онкологией – это легкие. Метастазы в легких занимают второе место среди вторичных онкологических заболеваний после печени. В 35% случаев первичный рак дает метастазы именно в легочные структуры.
Орган, который чаще всего поражается вторичной онкологией – это легкие. Метастазы в легких занимают второе место среди вторичных онкологических заболеваний после печени. В 35% случаев первичный рак дает метастазы именно в легочные структуры.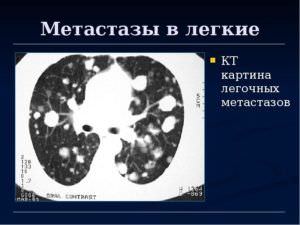 Метастазы в легком можно определить при помощи рентгенографии. Вторичные очаги онкологии на рентгеновских снимках представляются в узловой, смешанной и диффузной форме.
Метастазы в легком можно определить при помощи рентгенографии. Вторичные очаги онкологии на рентгеновских снимках представляются в узловой, смешанной и диффузной форме.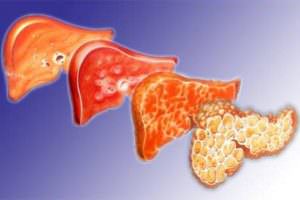 Первая стадия цирроза характеризуется началом болезни. Клетки печенки еще в состоянии выполнять свои функции. Также они могут замещать работу уже тех клеток, которые отмерли. Эта стадия, при которой симптомы болезни практически не проявляются, характеризуется продолжительностью жизни до семи лет. Если соблюдать все показания врача, то продлить жизнь можно до двадцати лет. На этой стадии больной жалуется на редкое недомогание, тошноту, тяжесть в области печенки. Нужно беречь себя от любых инфекционных болезней, не допускать работы с ядохимикатами, подъемом тяжести. Эта стадия не предоставляет возможности оформить инвалидность, так как больной трудоспособен и может выполнять практически любую работу.
Первая стадия цирроза характеризуется началом болезни. Клетки печенки еще в состоянии выполнять свои функции. Также они могут замещать работу уже тех клеток, которые отмерли. Эта стадия, при которой симптомы болезни практически не проявляются, характеризуется продолжительностью жизни до семи лет. Если соблюдать все показания врача, то продлить жизнь можно до двадцати лет. На этой стадии больной жалуется на редкое недомогание, тошноту, тяжесть в области печенки. Нужно беречь себя от любых инфекционных болезней, не допускать работы с ядохимикатами, подъемом тяжести. Эта стадия не предоставляет возможности оформить инвалидность, так как больной трудоспособен и может выполнять практически любую работу.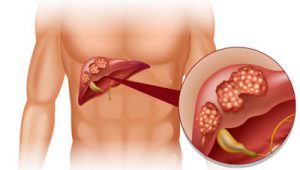 Последняя, третья стадия цирроза вызывает тяжелое состояние здоровья человека. Люди с таким диагнозом доживают максимум до трех лет. Болезнь имеет прогрессирующую форму, тошнота и рвота присутствуют постоянно, сильные спазмы в области печени не дают возможности работать. Весь орган болен и не выполняет своих основных функций. Самым опасным осложнением на этой стадии болезни являются кровотечения в пищеводе и кишечнике. Практически сорок процентов смертей больных на этой стадии умирают от этих осложнений. Водянка печени также характерна для последней болезни третьей степени.
Последняя, третья стадия цирроза вызывает тяжелое состояние здоровья человека. Люди с таким диагнозом доживают максимум до трех лет. Болезнь имеет прогрессирующую форму, тошнота и рвота присутствуют постоянно, сильные спазмы в области печени не дают возможности работать. Весь орган болен и не выполняет своих основных функций. Самым опасным осложнением на этой стадии болезни являются кровотечения в пищеводе и кишечнике. Практически сорок процентов смертей больных на этой стадии умирают от этих осложнений. Водянка печени также характерна для последней болезни третьей степени. Симптомы приближения комы:
Симптомы приближения комы: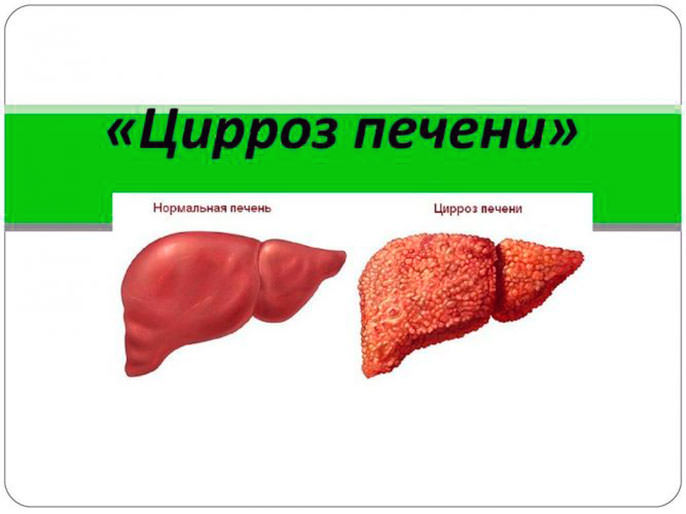
 Алкоголизм
Алкоголизм Повышение температуры тела
Повышение температуры тела









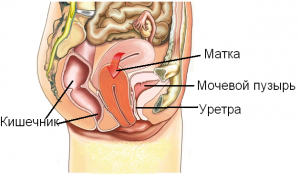 Представляем ряд кардинальных отличий, которые вполне можно назвать «виновниками» сложившейся ситуации:
Представляем ряд кардинальных отличий, которые вполне можно назвать «виновниками» сложившейся ситуации: Боли в паховой области
Боли в паховой области


 В случае отсутствия специфических симптомов патологии при наличии жжения в мочевом пузыре и уретре возможны варианты. Жжение у женщин может быть вызвано присутствием большого количества солей в урине.
В случае отсутствия специфических симптомов патологии при наличии жжения в мочевом пузыре и уретре возможны варианты. Жжение у женщин может быть вызвано присутствием большого количества солей в урине.