Причины возникновения поноса с кровью у взрослых
Причины диареи кровью у взрослого
 Первыми в представленном перечне являются инфекционные заболевания – дизентерия, сальмонеллез, колиты и другие. Безусловно, это далеко не самая частая причина развития стула с кровью у взрослого, однако именно этот фактор влияет на возникновение диареи. Чаще всего каловые массы оказываются жидкими и учащенными, в некоторых случаях количество актов дефекации может достигать 20 раз. Еще одним характерным изменением при тех или иных инфекционных заболеваниях следует считать возникновение в каловых массах слизи. Помимо этого, у взрослого могут развиться серьезные болезненные ощущения в нижних отделах брюшины. Ну и наконец, еще один очевидный симптом будет заключаться в увеличении температурных показателей до 38—39 градусов, иногда вплоть до лихорадочного состояния.
Первыми в представленном перечне являются инфекционные заболевания – дизентерия, сальмонеллез, колиты и другие. Безусловно, это далеко не самая частая причина развития стула с кровью у взрослого, однако именно этот фактор влияет на возникновение диареи. Чаще всего каловые массы оказываются жидкими и учащенными, в некоторых случаях количество актов дефекации может достигать 20 раз. Еще одним характерным изменением при тех или иных инфекционных заболеваниях следует считать возникновение в каловых массах слизи. Помимо этого, у взрослого могут развиться серьезные болезненные ощущения в нижних отделах брюшины. Ну и наконец, еще один очевидный симптом будет заключаться в увеличении температурных показателей до 38—39 градусов, иногда вплоть до лихорадочного состояния.
Причины поноса с кровью у взрослого вполне могут заключаться в язвенном заболевании желудка или 12-перстной кишки, точнее, в их осложнении. Необходимо понимать, что вследствие размещения источника кровотечения в верхней области пищеварительного тракта, каловые массы, смешиваясь с кровью, будут приобретать вид черной или даже черно-коричневой массы. Данное состояние целиком и полностью будет зависеть от количества истекаемой из язвы желудка или 12-перстной кишки крови. Кровотечение при представленном патологическом состоянии вполне может сопровождаться определенными изменениями, связанными с самочувствием. Например, речь идет о слабости, головокружениях, уменьшении показателей артериального давления.
Еще одной причиной у взрослого человека вполне может оказаться геморрой или даже анальная трещина – каждый из представленных факторов вполне может провоцировать появление диареи с кровью
Говоря об особенностях представленного состояния, настоятельно рекомендуется обратить внимание на то, что:
- при представленном диагнозе прожилки алой крови – неизменной – будут идентифицироваться исключительно на поверхности фекалий;
- это происходит в силу того, что кровь, вытекая из анальной трещины или, например, геморроидальных узлов, не подвергается влиянию ферментов пищеварительной системы. Именно поэтому она не изменяет свой оттенок на более темный, а также не сворачивается;
- кровь в стуле при геморрое ассоциируется не только с данным симптомом, но и в целом с осложнением процесса дефекации. Ведь у человека не только выпадают геморроидальные узлы, но и постоянно беспокоят боли, а также рези.
Помимо этого, анальные трещины и геморрой будут сопровождаться зудом и другими более чем неприятными симптомами. Все они не должны оставаться без внимания, потому что велика вероятность развития инфицирования и общего усугубления состояния.
Не следует забывать также и про вероятность развития болезни Крона, а также неспецифического язвенного колита. Это очень серьезные заболевания, причинами развития которых следует считать хроническое аутоиммунное воспаление стенки кишечника. Такой процесс провоцирует формирование язвенных и рубцовых изменений слизистой поверхности с вероятностью развития перфорации и даже кровотечения. Чаще всего речь идет не о диарее, а о таких каловых массах, которые приняли оформленный характер, кровь же в них идентифицируется в виде прожилок и незначительных включений.
Кровавый понос вполне может развиться будучи следствием новообразований в органах пищеварительной системы. Это, конечно, наиболее тревожный фактор даже тогда, когда опухоль является доброкачественной. Чаще всего причиной кровотечения специалисты называют новообразование в области желудка, тонкого или толстого кишечника. Необходимо понимать, что чем выше располагается очаг поражения, тем более темным окажется кал. В то же время чем ниже он будет, тем более значительна вероятность определить на поверхности фекалий кровянистые прожилки.
Особенности профилактики кровавой диареи
Профилактические мероприятия, позволяющие существенно снизить вероятность развития кровавого поноса у людей, являются вполне легко осуществимыми. Все указанные далее действия могут проводиться каждый день и являются несложными. Речь идет о тепловой обработке продуктов питания, обязательном соблюдении личной гигиены, а также своевременном пролечивании заболеваний в области кишечника.
В том случае, когда диарея с кровью идентифицировалась у ребенка, очень важно пересмотреть его рацион. Также не следует забывать об исключении проникновения грязи в область рта
Далее следует обратить внимание на существенную значимость полноценного обследования взрослых и детей на присоединение кишечных патологий и других болезней. Таким образом, если во время стула проявляются кровянистые прожилки или кровь – это ни в коем случае не следует оставлять без должного внимания
Такое состояние обязательно должно пролечиваться не только у ребенка, но и у взрослого. Именно в таком случае можно будет избежать развития осложнений и критических последствий.
Важно!
КАК ЗНАЧИТЕЛЬНО СНИЗИТЬ РИСК ЗАБОЛЕТЬ РАКОМ?
Лимит времени:
Навигация (только номера заданий)
из 9 заданий окончено
Вопросы:
- 1
- 2
- 3
- 4
- 5
- 6
- 7
- 8
- 9
Информация
ПРОЙДИТЕ БЕСПЛАТНЫЙ ТЕСТ! Благодаря развернутым ответам на все вопросы в конце теста, вы сможете в РАЗЫ СОКРАТИТЬ вероятность заболевания!
Вы уже проходили тест ранее. Вы не можете запустить его снова.
Тест загружается…
Вы должны войти или зарегистрироваться для того, чтобы начать тест.
Вы должны закончить следующие тесты, чтобы начать этот:
Результаты
Время вышло
- 1
- 2
- 3
- 4
- 5
- 6
- 7
- 8
- 9
- С ответом
- С отметкой о просмотре
-
1.
Можно ли предотвратить рак?
- да
- нет
- можно лишь сократить степень риска
-
2.
Как влияет курение на развитие рака?
- способствует
- не способствует
- кури не кури, ничего не будет
- затрудняюсь ответить
-
3.
Влияет ли лишний вес на развитие рака?
- никак не влияет
- да, влияет
- лишний вес вообще никаким образом не относится к раку
-
4.
Способствуют ли занятия физкультурой снижению риска рака?
- да, спорт убивает клетки рака
- нет
- затрудняюсь ответить
-
5.
Как влияет алкоголь на клетки рака?
- способствует развитию
- никак, алкоголь лишь убивает печень
- он полезен и способствует уничтожению клеток рака
-
6.
Какая капуста помогает бороться с раком?
- брокколи
- заячья или кислица обыкновенная
- белокочанная
-
7.
На заболевание раком какого органа влияет красное мясо?
- прямая кишка
- желудок
- желчный пузырь
-
8.
Какие средства из предложенных защищают от рака кожи?
- обычный детский крем для увлажнения
- солнцезащитное средство
- мёд
-
9.
Как вы думаете, влияют ли стрессы на развитие рака?
- да
- нет, они лишь убивают нервную систему
- затрудняюсь ответить
Неотложные состояния
Жидкий стул с кровью + повышение температуры
Симптомы появляются внезапно и быстро нарастают. Чаще всего они свидетельствуют о заражении дизентерией. Среди других кишечных инфекций она быстрее всего приводит к выраженному обезвоживанию организма. Для лечения необходим прием мощных антибиотиков, регидратирующих растворов и регулярные капельницы. Терапия производится исключительно в условиях стационара. При своевременном обращении не занимает длительного времени.
Особую опасность дизентерия несет для малышей из-за высокой скорости обезвоживания.
Черный цвет каловых масс
 Симптомы болезни
Симптомы болезни
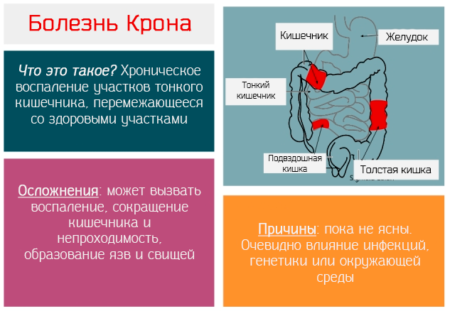
Если человек не принимал железосодержащих препаратов или активированного угля, черный цвет при поносе должен серьезно насторожить. Среди основных причин патологии – внутренние кровотечения, например, при болезни Крона. Считается, что болезнь прогрессирует на фоне образования антител в организме к тканям собственного кишечника.
Со временем образуются глубокие язвы на его стенках, возрастает риск серьезных кровотечений, образования наружных и внутренних свищей, перитонита, воспалительных инфильтратов. Все эти осложнения требуют хирургического лечения.
Среди других причин кровотечений: язва желудка и двенадцатиперстной кишки, новообразования и воспалительные процессы. Поэтому появление черного кала при отсутствии болезни – также повод обращения к врачу. Причина появления черной окраски – воздействие кишечных ферментов на составляющие крови, в результате чего она существенно темнеет.
Острая боль
Понос в сочетании с острой болью – симптомы самых разнообразных заболеваний. Среди них:
- пищевое отравление;
- паразиты;
- сальмонеллез;
- колиты;
- брюшной тиф;
- энтериты
- реакция на антибиотики;
- аппендицит;
- панкреатит;
- кишечный грипп и другие.
В зависимости от сопутствующих симптомов при поносе вопрос о госпитализации и необходимом лечении должен решаться индивидуально. Для уточнения информации желательно обратиться в скорую помощь и описать состояние пациента.
Видео о причинах болей в животе:
Кал с кровью лечение
Большинство болезней, которые приводят к развитию кровотечения, не несут в себе смертельную опасность. Однако лечение рекомендуется начинать своевременно, так как переход недуга в тяжелую стадию может существенно усложнить жизнь пациенту. Ни в коем случае не стоит заниматься самолечением. При первых кровянистых выделениях следует обратиться к специалисту для проведения дальнейших исследований. Только после тщательной диагностики будет установлена истинная причина крови в кале и назначено должное лечение.
Например, при желудочном кровотечении пациент должен быть незамедлительно госпитализирован для лечения в хирургическое отделение. Амбулаторное лечение при данном заболевании не назначается. То же касается тяжёлой формы язвенного колита, непроходимости кишечника, дизентерии, полипов прямой кишки, запущенной онкологии, осложнения при болезни Крона. Если кал в стуле оказался симптомом средней или лёгкой формы язвенного колита, лечение таким пациентам назначается амбулаторное. Кроме приёма лекарственных препаратов, обязательно прописывают щадящую диету.
Если кровь появилась из-за трещины в заднем проходе, что бывает по причине запоров, здесь хирургическое или медикаментозное лечение не требуется. Больному дают особые рекомендации относительно питания. В рационе обязательно должны присутствовать варёные овощи, особенно свёкла с добавлением растительного масла. Следует исключить тяжело перевариваемую пищу и включить в питание кисломолочные продукты и чёрный хлеб.
Во время лечения болезней используют ректальные свечи и мази. Такое уместно при лечении геморроя. Необходимо выбирать такие средства, которые имеют в своем составе оксид цинка, титана или висмута. Они дополнительно оказывают гемостатическое воздействие. Примерами средств являются Проктозан Нео, Релиф Адванс и Проктозан. Наличие анальных трещин и кровотечения требует использования комплексной терапии. Используются слабительные средства, такие как свечи с облепихой или глицерином. Какой бы ни была причина появившейся крови в кале, следует помнить, что лечение может назначать только врач.
Симптомы
Изменение цвета кала
Жидкий стул
Диарея
Народные средства от запора
Понос
Запор
Анальный зуд
Избавление организма от обезвоживания
Первый и крайне важный момент, без которого невозможно быстрое выздоровление, — это избавление организма от обезвоживания. Дело в том, что в процессе рвоты, диареи, человек теряет очень много жидкости, которую организм не в силах восполнить самостоятельно. Если врачи диагностировали легкую или среднюю степень тяжести дизентерии, то можно остановиться на оральной регидратации. Это значит, что в течение дня больной обязан выпивать не менее четырех литров жидкости.
Важно принимать воду небольшими порциями – не более пятидесяти миллилитров. В качестве подходящих вариантов чаще всего рассматриваются следующие:
В качестве подходящих вариантов чаще всего рассматриваются следующие:
- кипяченая вода;
- солевой раствор;
- некрепкий чай с добавлением небольшого количества сахара;
- свежий компот;
- ягодный кисель.

Об основных и альтернативных рецептах настоек, отваров и технологии приготовления растворов будет рассказано чуть ниже.
В том случае, если заболевание протекает достаточно тяжело и болезненно, интоксикация организма может достигать критической точки. В этом случае вспомогательным средством становится введение жидкости внутривенно. Для таких ситуаций используется физиологический раствор или пятипроцентный раствор глюкозы.
Введение жидкости внутривенно
При дизентерии важно принимать специальные адсорбирующие препараты, то есть те, которые имеют способность «всасывать» в себя токсины. Среди таких средств особо эффективны «Смекта» и «Энтеросгель»
Лечение
Если расстройство не вызвано серьёзной патологией, кишечным отравлением или инфекционным заболеванием, уместно применение закрепляющих лекарственных препаратов. Таблетки от поноса с Лоперамидом в составе быстро устранят диарею.
В других случаях необходимо обратиться к врачу за назначением лечения. Если кровяной понос вызван инфекционным заболеванием – значит, назначается курс антибиотиков, противовирусные препараты.
Язвенная болезнь требует строгой диеты. Применяются медикаменты для устранения язвы и остановки кровотечений, а также лекарства, нейтрализующие действие желудочного сока, например, Омепразол. Изжогу помогут устранить антацидные средства.
Анальные трещины врачи лечат при помощи свечей, мазей, прижиганий. Хроническая трещина требует хирургического вмешательства. Возможно, потребуется рассечение и сшивание раны.
Возникшие новообразования устраняются хирургическим путём.
Практически при любом поносе назначают адсорбенты, обволакивающие слизистую, что способствует её скорому заживлению.
Особую роль в лечении играет диета. Нужно придерживаться правильного питания, пока проходит лечение, а также после прекращения симптома – на протяжении недели.
Как больной может помочь себе сам
При подозрении на кровь в кале нужно срочно обратиться к врачу. Специалисты не рекомендуют делать что-либо самостоятельно. Врач будет устранять не сам симптом, а заболевание, вызвавшее его.
Побороть дисбактериоз и нормализовать стул помогут пробиотики. Рекомендуется принять Бифидумбактерин, Линекс. Эти препараты могут применяться при диарее различного происхождения, но справиться с кровавым поносом, вызванным заболеванием органов, не в силах.
До прихода доктора важно следить за консистенцией стула, количеством крови в нем, а также отмечать частоту дефекаций. Врачу понадобятся указанные данные для постановки диагноза
Вызывать скорую помощь нужно в случаях:
- Сильная боль в животе, повышенная температура, лихорадка.
- Симптом возник у ребёнка или пожилого человека.
- Диарея продолжается более 48 часов, несмотря на принимаемые меры.
- Кровотечение открылось после травмы живота.
- Температура не снижается после приёма жаропонижающих.
- Появления признаков обезвоживания.
От чего появилась кровянистая диарея, поможет разобраться лечащий врач. Самостоятельная диагностика и лечение методами народной терапии противопоказаны, так как заболевание, спровоцировавшее подобное явление, может быть заразным и опасным не только для больного, но и для всех членов семьи. Чем скорее доктор диагностирует патологию и назначит лечение, тем эффективнее окажется терапия.
Лечение заболевания
При лечении поноса с кровью главной задачей является не просто прекращение испражнений, но и устранение источника поноса.
Как лечить понос с кровью? Ни один врач не ответит сразу на этот вопрос, и не назначит правильное лечение, не произведя диагностику, так как причин диареи с кровью, как было сказано выше, множество, они разнообразны и требуют своих методов лечения.
В ходе обследования пациент сдает анализы мочи, кала, крови, проходит проверку брюшной полости посредством ультразвукового излучения, осматривается прямая кишка.

При обнаружении у больного язвенных образований будут назначены лекарства и специальное питание, которое способствует рубцеванию язвочки. В случае присутствия инфекционных заболеваний пациенту будут прописаны антибактериальные препараты. При наличии новообразований может потребоваться оперативное вмешательство.
К какому врачу обратиться
При поносе с кровью следует обратиться к врачу общей практики, например к терапевту, или семейному врачу, который оценит тяжесть заболевания и обследует пациента. В зависимости от результатов анализов терапевт направляет пациента к гастроэнтерологу или инфекционисту.
Задачей гастроэнтеролога является диагностика, профилактика и лечение заболеваний органов пищеварения. В случае необходимости гастроэнтеролог поможет составить правильную диету, с целью проследить, как стул зависит от питания.

Если причиной поноса является инфекция, то потребуется консультация инфекциониста, который после дополнительных анализов проведет соответствующее лечение.
Лечение в домашних условиях
Бывает и такое, что сразу обратиться к врачу за медицинской помощью не представляется возможным. Что же делать в такой ситуации?
Чтобы человек при диарее не подвергался обезвоживанию, нужно пить обильное количество жидкости, предпочтение лучше отдавать негазированной минеральной воде или крепкому чаю без сахара. Во время диареи следует исключить употребление сладкой газированной воды или спиртного.
Если понос с кровью стал результатом отравления испорченной пищей, то нужно очистить желудок сорбирующими веществами (уголь активированный, сорбекс, атоксил и др.), которые выводят из организма вредные вещества и токсины.
Травы
Также от диареи с кровью можно избавиться, прибегая к помощи народных средств. Хороший эффект приносит отвар из кровохлебки. Для этого положите корневища данного растения в литровую банку, залейте доверху кипятком и дайте средству настояться около получаса, после чего выпейте отвар, сколько сможете, и снова залейте водой. Использованные корневища кровохлебки можно заваривать еще несколько раз.

Также при поносе с кровяными выделениями хорошо помогает молодая полынь. Помойте ветку свежего растения, пережуйте, сок проглотите, а траву выплюньте. Такое средство приносит существенный эффект.
Лечение углеводно-электролитными растворами
Так как при поносе в организме происходит обезвоживание, то следует восполнять недостаток жидкости и электролитов. Для этого рекомендуется употреблять углеводно-электролитные растворы, которые можно приобрести в аптеке, а можно приготовить самому. Для приготовления такого лекарственного средства потребуется:
Нужно выпивать не менее 1 л в день такого раствора.

Важно! При продолжительной диарее с кровяными выделениями, если народные средства и самостоятельное лечение не помогли, следует обратиться в поликлинику
Причины возникновения
Поноса с кровяными выделениями не относится к отдельной категории заболеваний. Это скорее временная дисфункция кишечника. При попадании в организм каких-либо токсических или ядовитых веществ тело включает свои защитные механизмы. Одной из подобных реакций будет выступать понос с кровью у взрослого. Организм не позволяет вредным веществам проникать внутрь слизистых оболочек кишечника, поэтому яды не усваиваются внутренними органами. Кроме токсинов вызывает появление кровавых каловых масс заражение инфекциями или вирусами. Кровотечение возникает по причине разрушения ядами сосудов кишечника. Если инфекция была вызвана бактериями стафилококка, дизентерией, сальмонеллёзом, то кал становится зеленоватого цвета с ярко бордовыми нитями.
Язвенная болезнь желудка или 12-типерстной кишки также будет выступать причиной появления кровяных выделений. При наличии у человека язвенной болезни, кровь смешивается с каловыми массами, поступая из желудка или с верхних отделов кишечника. Характер окраса испражнения имеет кровяные нити темного оттенка. Цвет самих фекалий отдает темно-коричневым, иногда черно-красным по причине наполнения кровью. При возникновении кровавого поноса из-за язв пациент ощущает слабость рук и ног, головную боль, снижение давления.
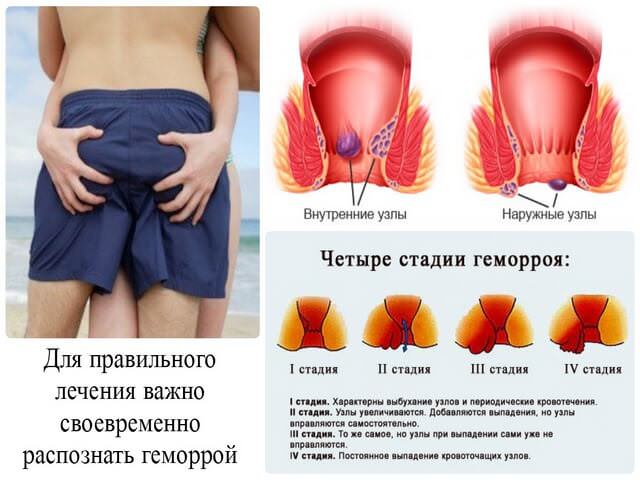
Геморрой, язвенные колиты, анальные трещины — вот факторы, которые могут вызывать кровяной понос. Диагноз геморрой порождает появление ярко красных выделений, смешанных с каловыми массами. Они появляются на нижних отделах кишечника, по их яркости врач может определить насколько близко к выходу располагается очаг выделения крови. Она возникает при повреждении геморройных узлов или шишек. Пищеварительные ферменты кишечника не дают регенерировать ранам, после чего каловые массы выводят кровь наружу.
Дополнительными симптомами будут выступать боли и серьезный дискомфорт соответствующий признакам геморроя. А это болезненное опорожнение кишечника вызванное раздражением ануса. В случае с анальными трещинами, кровь будет выделяться даже после опорожнения кишечника. При постановке диагноза геморрагический кровавый понос, его определяют как осложнение, а не как отдельное заболевание.
Заболевание Крона — аутоиммунный недуг, который обеспечивает пациента поносом с присутствием кровяных прожилок в массах. Кровь появляется из-за язвенных образований на кишечнике. Понос с кровью у взрослых причины его возникновения, в данном случае, будут выступать как отдельная болезнь, а не симптом.
Дивертикулы в нижнем отделе кишечника. Появляются у людей старше 40 лет из-за сидячего и малоактивного образа жизни. При воспаленных дивертикулах образовываются надрывы сосудов кишки с последующим кровотечением.
Опухоли пищеварительной системы. Кровяные выделения выступают как признак возникновения онкологического новообразования.
Реакция на антибиотики. Сильные таблетки приводят к дисбактериозу. Симптоматика совпадает с обычным нарушением микрофлоры. Человек чувствует слабость, недомогание в конечностях, боль внизу живота.
Дизентерия, инфекционные заражения. Кроме крови в каловых массах такая причина вызывает острые боли в животе и повышение температуры.
Алкогольное отправление, гормональные нарушения и другие причины, влияющие на систему пищеварения;
При возникновении кровавого поноса первым делом следует обращать внимание на дополнительную симптоматику. Получив симптомы кровавого поноса у больного появляются дополнительные недомогания:
Получив симптомы кровавого поноса у больного появляются дополнительные недомогания:
- повышение температуры тела;
- лихорадка;
- боль внизу живота;обильные слизистые выделения из ануса. Это может быть признаком туберкулеза или сифилиса;
- постоянные позывы к опорожнению кишечника;
- тошнота, рвота, першение в горле.
Во всех случаях, на ранних стадиях заболеваний человек ощущает дискомфорт кишечника, нарушение пищеварения. Не соотнося эти признаки с развитием сложных болезней, пациент бьет тревогу только при появлении крови.
Лечение поноса с кровью
Борьба с обезвоживанием
В случае серьезных заболеваний и осложнений диареи весь комплекс лечебных мер производят стационарно. Однако в случаях легких пищевых отравлений, не требующих госпитализации, но при этом сопровождаемых поносом, следует принять ряд мер. В первую очередь предотвратить обезвоживание.
Для насыщения организма влагой созданы специальные регидратирующие смеси солей, продающиеся в аптеках, например, препарат «Регидрон». Для приготовления раствора пакет смеси разводят в указанном объеме воды и пьют по инструкции. Препараты позволяют поддержать и восстановить баланс жизненно важных электролитов при диарее.
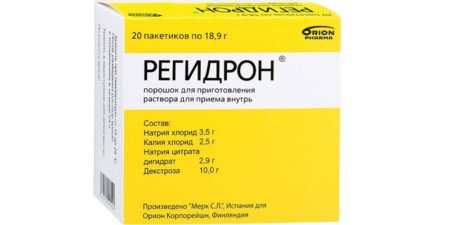 Внешний вид упаковки
Внешний вид упаковки
Если специальных препаратов нет, можно принять раствор обычной поваренной соли. Однако нельзя делать его слишком насыщенным, соленый раствор путем осмоса вытянет еще большее количество жидкости в кишечник и усилит понос. По этой же причине нельзя отступать от инструкции к готовым препаратам. Для приготовления раствора следует придерживаться пропорции 9 грамм на литр воды. Также прием солевых растворов дополняют чистой водой при условии отсутствия рвоты.
Прием сорбентов
Современные препараты в десятки и сотни раз превосходят активированный уголь по своей сорбционной активности при диарее. Представлены в виде порошков, гелей и таблеток. Их прием позволяет максимально ускорить выведение вредных веществ из кишечника и снять интоксикацию организма при инфекциях, отравлениях и аллергических реакциях.
В случае легкой диареи или аллергии у малыша хорошо подойдет препарат «Полисорб». Однако маленькие дети с большой неохотой пьют готовый раствор. Поэтому можно сделать его прием незаметным для ребенка.
Такой способ хорошо маскирует присутствие лекарства и не влияет на его эффективность при диарее. Препарат даже в таком виде оказывает выраженное лечебное действие и очень быстро вытягивает на себя все токсины из организма.
Использование пробиотиков
Прием пробиотических препаратов обоснован после устранения причин болезни и всех ее симптомов. Однако нередко жидкий стул продолжает сопровождать пострадавшего после выздоровления. Это может происходить по причине существенного дисбаланса микрофлоры, возникшего в результате приема антибиотиков и патогенного действия вредных бактерий при диарее.
Аптеки предлагают широкий выбор пробиотиков с разным составом культур и других параметров. Сложно оценить их эффективность, однако они достаточно популярны среди населения. Немало отзывов молодых мам, наладивших пищеварение малышу и устранивших колики с помощью пробиотических капель для самых маленьких. Среди них: Био Гая, Рела Лайф, Бифиформ Бэби.
Диарея и появление небольшого количества крови не всегда говорят о страшных заболеваниях, однако не стоит терять бдительности и игнорировать другие подозрительные симптомы
Особое внимание необходимо проявлять к детям, чтобы не допустить серьезных последствий
Видео о причинах и лечении диареи:
Причины патологии
Для многих пациентов актуальным является вопрос, почему появляется диарея и что делать при такой патологии? Жидкий стул с кровью часто появляется по следующим причинам:
- Спровоцировать присутствие у человека кровянистых прожилок в жидком стуле способны различные изъявления, которые появляются в отдельных зонах пищеварительного тракта. Такая патология может служить началом язвенной болезни либо сигнализировать о запущенной её стадии. Болезнь коварна тем, что возможно попадание микробов в слизистую, и это сопровождается развитием воспаления.
- Появление прожилок и сгустков крови в кале нередко служит признаком геморроя или повреждений в области ануса. Для таких патологий характерно выделение крови алого цвета по той причине, что область воспаления находится довольно близко. Она не может быстро свернуться и не подвергается обработке пищеварительными ферментами. Иногда диарея с кровью у взрослого сочетается с возникновением таких признаков, как болевые ощущения во время испражнения и пощипывание. При такой клинической картине жидкий стул не будет служить признаком геморроя, ведь он развивается под воздействием других факторов.
- Спровоцировать возникновение жидкого стула с кровью способен дивертикулит. Главной причиной возникновения такой патологии является внезапный воспалительный процесс, который начинает своё прогрессирование в нижних отделах кишечника. Преимущественно дивертикулит сопровождается сильным поносом с кровью у пациентов пожилого возраста и редко выявляется у молодых людей.
Понос с кровью и слизью часто появляется при следующих болезнях:
- туберкулёз;
- сифилис;
- злокачественные образования в кишечнике;
- язвенный колит;
- инфекционные заболевания;
- изменение уровня гормонов.
При появлении из анального отверстия поноса с кровью и слизью следует обязательно посетить врача, который проведёт тщательное обследование и подберёт эффективную терапию.

Понос с кровью и температурой
В том случае, если понос со слизью и кровью сочетается с повышением температуры, то причиной такого патологического состояния нередко становится отравление организма. Обычно отравление сопровождается приступами рвоты, и такого больного нужно показать врачу.
Повышение температуры при диарее обычно является признаком следующих патологий:
- сбои в работе пищеварительного тракта;
- неправильное и нерегулярное питание;
- употребление в пищу некачественных продуктов;
- воспаление поджелудочной железы.
Кровь из заднего прохода и высокая температура тела являются одним из симптомов присутствия в организме человека инфекции бактериального характера. В таком случае повышенная температура тела сохраняется довольно длительное время и её проблематично сбить. При бактериальной инфекции пациента мучает частая диарея, а жидкий кал окрашивается в зелёный цвет. Кроме этого, если присутствует кровь в кале, и при не проведении эффективного лечения возможно заражение окружающих людей.
Понос с кровью после антибактериального лечения
Неприятным осложнением, которое нередко появляется у многих пациентов после проведения медикаментозной терапии, считается понос. Диарея после приёма антибактериальных препаратов может развиваться как в лёгкой, так и тяжёлой форме. Изменение кишечной микрофлоры может являться причиной развития в организме больного различных тяжёлых болезней. В том случае, если у пациента развилась диарея после антибиотиков и остаётся красное пятно на туалетной бумаге, то проводить лечение необходимо только под контролем врача. Дело в том, что неправильное самолечение может вызвать переход лёгкой формы патологии в тяжёлую.
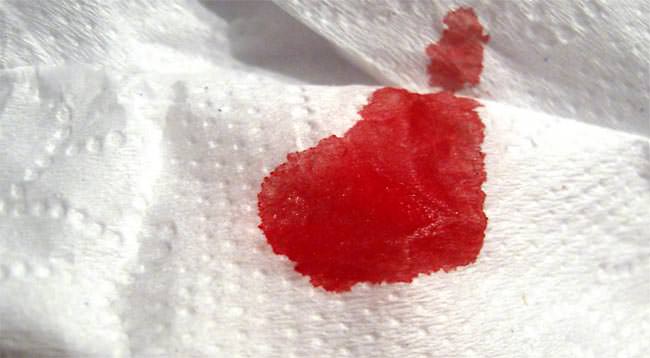
После лечения антибактериальными препаратами усиливается перистальтика кишечника, и уничтожаются как вредные, так и полезные микроорганизмы. Кроме этого, после курса такого лечения присутствует опасность развития различных кишечных инфекций в тяжёлой форме.
После приёма антибиотиков в кишечнике начинает активно размножаться такие бактерии, как клостридии деффициле. Для них характерно отсутствие чувствительности к антибактериальным препаратам, и они провоцируют воспаление кишечника.

Понос с кровью после антибиотиков может мучить больного до 20 раз в сутки, и в жидком стуле могут присутствовать гнойный экссудат. Постепенно отмечается ещё большее ухудшение состояния больного, то есть поднимается температура тела, и беспокоят приступы рвоты. Со временем силы больного угасают, его одолевает слабость и развивается сильное обезвоживание организма с его интоксикацией.

 боли в пояснице
боли в пояснице
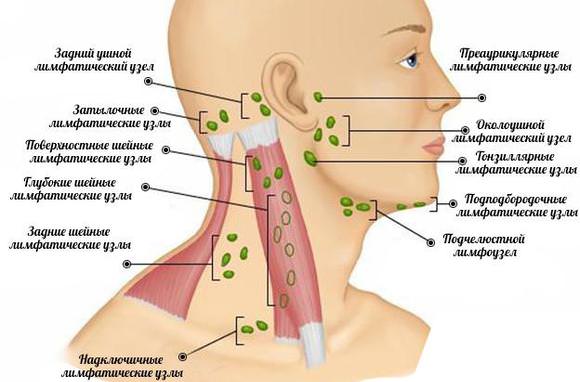 Расположение лимфоузлов на голове и шее
Расположение лимфоузлов на голове и шее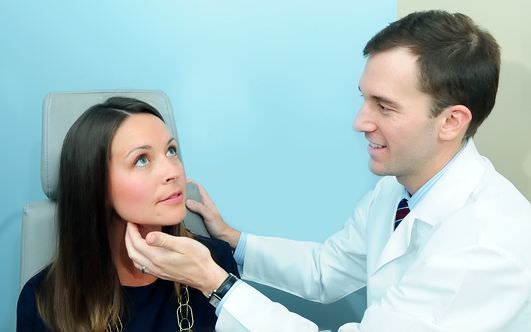 Пальпация
Пальпация


 Острая форма данного заболевания часто может возникать как у лиц пожилого возраста, так и у людей более молодых. Среди возможных причин появления ОВН выделяют острые формы тромбоза, а также травмы, вызывающие необходимость перевязки вен, расположенных в глубоких тканях.
Острая форма данного заболевания часто может возникать как у лиц пожилого возраста, так и у людей более молодых. Среди возможных причин появления ОВН выделяют острые формы тромбоза, а также травмы, вызывающие необходимость перевязки вен, расположенных в глубоких тканях.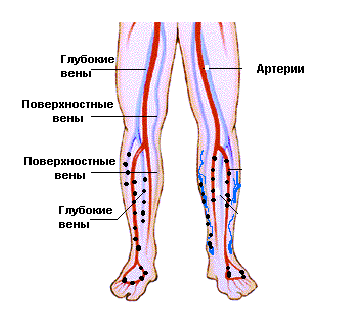

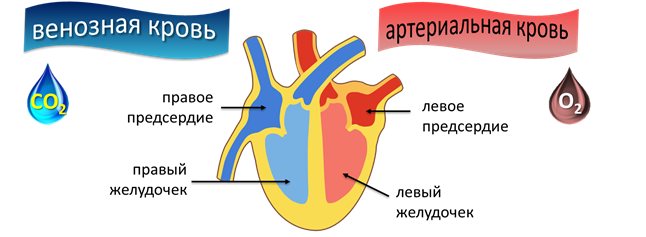
 Есть много методов, обеспечивающих снижение креатинина. С этой целью можно использовать медикаментозные средства и народные методы лечения. Пациент должен помнить – перед определением курса воздействия нужно пройти обследование и проконсультироваться с лечащим врачом.
Есть много методов, обеспечивающих снижение креатинина. С этой целью можно использовать медикаментозные средства и народные методы лечения. Пациент должен помнить – перед определением курса воздействия нужно пройти обследование и проконсультироваться с лечащим врачом. Убрать фактор, провоцирующий развитие заболевания, можно при помощи народных средств. Разобраться с принципом действия разных травм на организм человека поможет фитотерапевт. Для устранения патологии врачи рекомендуют использовать крапиву. Лучше взять майский сбор, он обладает оптимальным составом.
Убрать фактор, провоцирующий развитие заболевания, можно при помощи народных средств. Разобраться с принципом действия разных травм на организм человека поможет фитотерапевт. Для устранения патологии врачи рекомендуют использовать крапиву. Лучше взять майский сбор, он обладает оптимальным составом. Креатинин – продукт распада креатина, которой образуется при напряженной работе мышц. Вещество поступает к почкам по системе кровообращения и устраняется из крови с мочой в течение суток после образования. Высокий уровень компонента в моче указывает на нарушение процессов работы внутренних органов.
Креатинин – продукт распада креатина, которой образуется при напряженной работе мышц. Вещество поступает к почкам по системе кровообращения и устраняется из крови с мочой в течение суток после образования. Высокий уровень компонента в моче указывает на нарушение процессов работы внутренних органов. Состояние, при котором уровень креатинина в крови растет, называют гиперкреатининемией. Прогрессирует нарушение под действием таких факторов:
Состояние, при котором уровень креатинина в крови растет, называют гиперкреатининемией. Прогрессирует нарушение под действием таких факторов: Итак, если по анализам обнаружена почечная недостаточность, и креатинин повышен, то эту ситуацию реально исправить медикаментозно. Врач назначит некоторые лекарства (это могут быть и пищевые добавки), которые помогут бороться с этой проблемой. Но прежде врач должен выяснить, из-за чего именно повысились показатели. Так как причиной этому всегда является какое-либо заболевание. И назначенные препараты будут бороться не только с повышенным креатинином, но и с другим заболеванием.
Итак, если по анализам обнаружена почечная недостаточность, и креатинин повышен, то эту ситуацию реально исправить медикаментозно. Врач назначит некоторые лекарства (это могут быть и пищевые добавки), которые помогут бороться с этой проблемой. Но прежде врач должен выяснить, из-за чего именно повысились показатели. Так как причиной этому всегда является какое-либо заболевание. И назначенные препараты будут бороться не только с повышенным креатинином, но и с другим заболеванием.

 Снижения показателей можно добиться с помощью лекарств. Не стоит себе предписывать препараты самостоятельно без наблюдения у медика, любое самолечение может кончиться серьезными последствиями. Некоторые таблетки могут наоборот увеличивать содержание креатинина, поэтому стоит это учитывать и внимательно читать состав. К примеру, ванадий, ибупрофен, ингибиторы АПФ и циклоспорин провоцируют обострение при бесконтрольном приеме. Чаще всего врачи назначают:
Снижения показателей можно добиться с помощью лекарств. Не стоит себе предписывать препараты самостоятельно без наблюдения у медика, любое самолечение может кончиться серьезными последствиями. Некоторые таблетки могут наоборот увеличивать содержание креатинина, поэтому стоит это учитывать и внимательно читать состав. К примеру, ванадий, ибупрофен, ингибиторы АПФ и циклоспорин провоцируют обострение при бесконтрольном приеме. Чаще всего врачи назначают: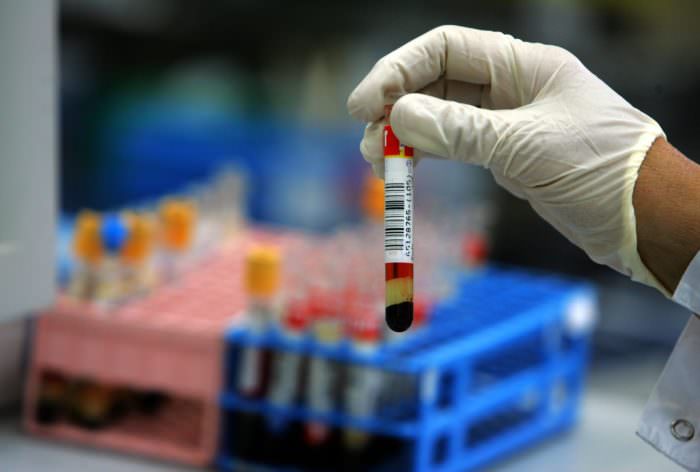 Высокий уровень креатинина не является нормой
Высокий уровень креатинина не является нормой


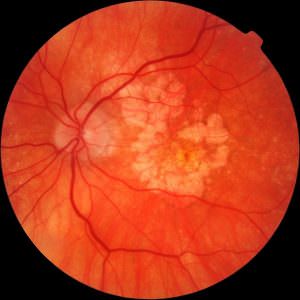 На фоне воспалительного процесса в среднем слое глаза, питающего сетчатку, происходит повреждение сосудов. Сгустки крови блокируют прохождение света, что приводит к видению черных точек.
На фоне воспалительного процесса в среднем слое глаза, питающего сетчатку, происходит повреждение сосудов. Сгустки крови блокируют прохождение света, что приводит к видению черных точек. Некоторые продукты придется исключить из своего рациона.
Некоторые продукты придется исключить из своего рациона.




 Биохимический анализ крови является определяющим и на основе его ставится окончательный диагноз
Биохимический анализ крови является определяющим и на основе его ставится окончательный диагноз При аллергии на глютен следует придерживаться определенной диеты и отказаться от ряда продуктов
При аллергии на глютен следует придерживаться определенной диеты и отказаться от ряда продуктов
 При выборе медикаментов следует предварительно посоветоваться с врачом
При выборе медикаментов следует предварительно посоветоваться с врачом