Гепатоз беременных симптомы и лечение
Диагностика
Диагностировать гепатоз достаточно сложно, что вызвано схожестью его симптомов с симптомами инфекционных болезней. Важна постановка правильного диагноза, которая сохранит жизнь матери и ребенка. Здоровьем ребенка нельзя шутить и доверять стоит лишь профессионалам.
Можно сказать, что в период беременности обнаруживаются ранее скрытые нарушения функциональности печени.
Для диагностики проводятся:
- Изучение анамнеза женщины – у каждой 3 женщины в анамнезе могут быть самопроизвольные прерывания беременности в 3 триместре или преждевременные роды. На течение беременности значительно влияет прием гормональных контрацептивов, который мог быть ранее;
- Лабораторные исследования – отмечается повышенная активность трансферазы;
- Физикальное обследование – наличие ссадин и расчёсов на коже, спровоцированных зудом. Признаки желтухи на склерах и кожных покровах. Печень, зачастую, не увеличена в размерах;
- Проводится дифференциальная диагностика по сравнению с различными заболеваниями печени;
- УЗИ – показывает эхогенность тканей печени, её размер. Желчный пузырь – увеличен.
Лечение и клинические рекомендации
В некоторых случаях гепатоз может проходить самостоятельно, но надеяться на такой вариант событий не стоит, потому что он встречается не часто. Беременная женщина должна находиться под наблюдением врачей и соблюдать все рекомендации специалистов. В зависимости от степени тяжести недуга женщина может нуждаться в госпитализации, либо должна будет соблюдать постельный режим.
Медикаментозная терапия проводится:
- Симптоматическими препаратами,
- Витаминными комплексами,
- Препаратами, усиливающими кровообращение между плацентой и маткой,
- Препаратами, очищающими кровь,
- Энтеросорбентами,
- Антиоксидантами,
- Гепатопротекторами и холеретиками.
Хирургическое вмешательство при гепатозе не требуется. В особо тяжелых случаях может потребоваться прерывание беременности.
01 Причины обострения патологии
Ученые провели исследования и установили, что гепатоз в большинстве случаев развивается у тех женщин, которые еще до беременности жаловались на проблемы с печенью. С наступлением стресса в организме, каким и является зачатие, болезнь заметно активизируется и прогрессирует.
Недуг возникает при нерациональном или неправильном приеме витаминных комплексов. Большинство из них содержит избыток полезных веществ, с которыми не справляется организм будущей мамы. Случается так, что слишком большую дозировку витаминов назначают сами врачи, не обращая внимания на состояние здоровья своей пациентки в совокупности с особенностями протекания беременности.
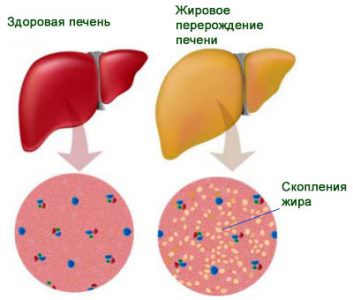
Холестатический гепатоз у будущих мамочек встречается довольно часто и диагностируется, как правило, в последнем триместре беременности. Эта патология наблюдается у 1 женщины из 500. При гепатозе нарушаются обменные процессы желчных кислот и холестерина, из-за чего образуется застой желчи или ее сгущение, а клетки печени недополучают жизненно необходимые питательные вещества. В результате этого нарушения развивается дистрофия печеночной ткани.
Врачи полагают, что на причины возникновения у беременных женщин холестатического гепатоза во многом влияет наследственный фактор. Таким образом, эту патологию можно обозначить как «семейную», а наследуется она в основном по материнской линии. В этом случае печень страдает из-за сильного повышения уровня половых гормонов. Холестатический гепатоз может развиться благодаря врожденному пороку функционирования ферментативной системы.
Острый жировой гепатоз беременных — это более тяжелое состояние организма, которое представляет серьезную опасность для мамочки и ее будущего малыша. Но это патология очень редкая. Она наблюдается у 1 из 13 тыс. рожениц. Это тяжелый недуг, при котором происходит проникновение клеток печени непосредственно в жировую ткань. Усугубляет ОЖГБ излишний вес, заболевание сахарным диабетом и чрезмерное потребление жиров. У беременных эта патология проявляется во время изменения общего гормонального фона, когда женщина предпочтительно употребляет тяжелую или острую пищу. Жировой гепатоз можно обнаружить только в конце последнего триместра беременности, с 30 по 38 неделю. При его диагностировании женщину сразу же направляют на срочные роды.
Симптомы и последствия гепатоза беременных
Холестатический гепатоз беременных имеет ряд симптомов, наиболее характерный из которых – кожный зуд на фоне желтухи. Кроме того, наблюдается обесцвечивание каловых масс, окрашивание мочи в темный цвет, повышение температуры тела, увеличение печени в размерах и боли в правом подреберье. При диагностике определяется повышенный уровень билирубина и холестерина, высокая активность щелочной фосфатазы и лейцинаминопептидазы в сыворотке крови.
Жировой гепатоз беременных проявляется рвотой и тошнотой, слабостью и сонливостью. При этом ухудшается состояние кожи, возникает чувство тяжести и болевые ощущения в области печени.
Любой из вышеперечисленных симптомов требует немедленного обращения к врачу, поскольку последствия гепатоза беременных могут быть трагичными. При холестатическом типе патологии присутствует риск гипоксии плода и внутриутробной задержки развития. Сам по себе гепатоз может спровоцировать преждевременные роды или кровотечения непосредственно в родовом периоде.
Последствия гепатоза беременных жирового типа очень серьезны для женщины и плода. Наблюдаются случаи летального исхода, вызванного синдромом ДВС, профузным кровотечением или печеночно-почечной недостаточностью.
Симптоматика гепатоза
 Выявить болезнь по первым признакам нельзя, но заподозрить ее существование можно по следующим симптомам:
Выявить болезнь по первым признакам нельзя, но заподозрить ее существование можно по следующим симптомам:
- сильный кожный зуд;
- дискомфорт в животе и тяжесть в районе подреберья;
- тошнота, не связанная с токсикозом;
- отсутствие аппетита;
- изменение цвета кала и мочи;
- желтуха;
- небольшое увеличение печени.
Первые симптомы гепатоза беременных обычно появляются в начале 3-го триместра. Их проявление является поводом для обращения к врачам и прохождения полного обследования.
Насколько гепатоз опасен
Прогноз заболевания для будущей мамочки вполне благоприятный. Вся симптоматика болезни обычно исчезает через 3 недели после родов. Опасность для жизни роженицы представляет возможность развития кровотечения при вынашивании и родах. Осложненная форма болезни приводит к аллергии, заболеваниям органов пищеварительного тракта и эндокринной системы.
Гепатоз оказывает неблагоприятное влияние на ход беременности и общее состояние плода. Последствиями болезни могут быть:
- внутриутробная гипоксия (кислородное голодание плода);
- наступление преждевременного родоразрешения;
- удушье ребенка;
- развитие плацентарной недостаточности.
Врачи отмечают, что детки, чьи мамы перенесли заболевание, часто рождаются с задержкой внутриутробного развития и низким весом. Преждевременные роды приводят к появлению дыхательного расстройства у ребенка, патологии нервной системы, отставанию в психическом и физическом развитии. Но это далеко не все проблемы, которые выявляются у ребенка, родившегося раньше срока.
Учитывая отягощающие факторы болезни, акушеры стараются довести беременность до 36 недель, и снизить вероятность проявления последствий гепатоза.
Причины появления и развития

Основной причиной гепатоза в период беременности большинство врачей считают повышение уровня половых гормонов. Генетическая предрасположенность к заболеванию играет не последнюю роль в развитии болезни.
Гепатоз беременных может начаться из-за проблем с печенью, которые возникли еще до зачатия ребенка, не долеченные и вовремя не выявленные заболевания могут проявить себя именно таким образом.
Иногда причину недуга так и не удается установить. Если первая беременность женщины сопровождалась гепатозом, то и в последующие беременности у нее может повторно развиться данное заболевание.
Режим питания и меры профилактики
Также при лечении гепатоза важно придерживаться диеты. Легкая форма заболевания может быть устранена при помощи соблюдения правил питания
Пищу необходимо принимать часто, не менее 5 раз в день, в одно и то же время. Порции должны быть одинаковыми, небольшими, переедание строго запрещено.

Основа рациона при гепатозе – натуральная пища. Не рекомендуется употреблять еду, содержащую искусственные добавки: красители, ароматизаторы, подсластители и т. д. Все эти вещества увеличивают нагрузку на печень.
В рамках лечебной диеты запрещается употреблять:
- жирные сорта рыбы и мяса;
- соленья;
- консервы;
- копчености;
- бобовые (фасоль, горох);
- свежую выпечку;
- кофе и какао;
- грибы;
- молочные продукты с высоким процентом жирности.
В ограниченных количествах допускается виноград, охлажденные напитки, мороженое. Разрешено любое печенье, кроме сдобного, сухари и подсушенный хлеб, молочные продукты с умеренной жирностью.
В блюдах можно сочетать овощи, фрукты, крупы, нежирные сорта мяса и рыбы. В качестве десертов рекомендуются желе, муссы, творожные запеканки с добавлением сухофруктов, ягод и орехов.
Во время беременности все органы подвергаются повышенной нагрузке и печень не исключение. Гепатоз прогрессирует в третьем триместре и при своевременном лечении не приносит вреда ни матери, ни ребенку.
При наличии факторов риска, таких как наследственность, заболевания ЖКТ, гепатоз во время предыдущей беременности, стоит сделать упор на профилактику заболевания. Мерами предупреждения являются: соблюдение диеты, прием витаминно-минеральных комплексов и желчегонных препаратов (по назначению врача).
Симптомы и признаки

В первом триместре беременности большинство женщин сталкиваются с токсикозом, который может существенно омрачать грядущую радость материнства. Но тошнота и рвота также могут указывать на гепатоз, который иногда начинает развиваться в первом триместре.
Также симптомами гепатоза при беременности могут быть:
- Сильный кожный зуд, начинающийся с ладоней и ступней, а затем распространяющийся по всему телу и усиливающийся в темное время суток;
- Тошнота, нередко сопровождающаяся рвотой, отсутствие аппетита. Эти признаки легко перепутать с токсикозом, который обычно заканчивается ближе к 16 неделе.
- Чувство тяжести и боли в области печени;
- Желтуха,
- Изменение цвета каловых масс и мочи;
- Беспричинная утомляемость;
- Головные боли и головокружение.
Часто гепатоз начинает развиваться в третьем триместре беременности на 38-39 неделе. Здоровье матери и ее ребенка в этот период зависит от правильной постановки диагноза и своевременного лечения. Все проявления гепатоза исчезают после родов, но могут появиться в следующих беременностях с большей интенсивностью. Большинство заболеваний печени имеют одинаковые симптомы, в том числе инфекционные гепатиты. Поэтому нередко гепатоз при беременности бывает тяжело диагностировать.
Здоровье матери и ее ребенка в этот период зависит от правильной постановки диагноза и своевременного лечения. Все проявления гепатоза исчезают после родов, но могут появиться в следующих беременностях с большей интенсивностью. Большинство заболеваний печени имеют одинаковые симптомы, в том числе инфекционные гепатиты. Поэтому нередко гепатоз при беременности бывает тяжело диагностировать.
Гепатоз при беременности может быть острым и хроническим. Острая форма развивается при отравлении ядовитыми веществами или алкоголем. Хронический гепатоз является следствием неправильного питания, заболеваний ЖКТ, эндокринных и других систем. Симптомы при хронической форме развиваются постепенно.
Лечение
Для лечения гепатоза проводится исключение факторов риска, без которого медикаментозное лечение будет неэффективно.
Для этого можно отказаться от вредной еды, алкоголя, при наличие вредных факторов на работе их нужно просто уменьшить.
Рекомендовано применить диету с высоким содержанием белка, и малым количеством липоевой, фолиевой кислоты, жиров и витамина В12.
Лечение проводится для: купирования проявлений болезни, улучшения маточноплацентарного кровотока, купирования симптомов угрозы прерывания беременности.
При немедикаментозном лечении используют:
- Гемосорбцию;
- Плазмафарез.

Для медиментозного лечения применяется:
- Холеретики, гепатопротекторы – Гепабене, Хофитол; доза и курс лечения назначается лечащим врачом по медицинским показателям;
- Антиоксиданты – Токоферола ацетат, Унитиол, Аскорбиновая кислота, Глюкоза;
- Энтеросорбенты – Полифепан.
Лечение холестатического гепатоза во время беременности
Перед назначением лечения холестатического гепатоза печени беременная направляется на медицинский осмотр к гепатологу, эндокринологу и дерматологу. На основании результатов обследования пациентке назначается индивидуальная терапия.
Основой правильной терапии гепатоза у беременных является лечебная диета. Из рациона будущей мамы исключаются жирные и острые продукты, кондитерские изделия, сдобный хлеб, газированные напитки, любые виды спиртосодержащих напитков, бобовые культуры, молочные продукты. Основой рациона являются:
- Рисовая или гречневая каша, сваренная на воде.
- Постные сорта мяса (кролик, индейка, курица без кожи, телятина).
- Макароны из твердых сортов пшеницы.
- Овощи и свежие фрукты. Предпочтение следует отдавать некислым яблокам, дыне, бананам, грушам, черешне, персикам, тыкве, свекле, кабачкам, огурцам, капусте всех сортов.
- Растительное или оливковое масло.
- Из напитков – витаминизированные компоты, морсы, сладкий некрепкий чай.
Медикаментозное лечение холестатического гепатоза у беременных осуществляется в амбулаторных или стационарных условиях. Это зависит от тяжести заболевания и от общего состояние пациентки.
Терапия гепатоза беременных включает в себя 3 направления:
- Устранение симптоматики.
- Ликвидация риска прерывания беременности.
- Стабилизация маточно-плацентарного кровотока.
Лекарственные препараты беременным назначаются индивидуально. Для лечения холестаза используются сорбенты, гепатопротекторы, антиоксиданты.
При тяжелом течении заболевания (при усилении симптоматики и ухудшении анализов крови у беременной и нарушении развития плода) показаны досрочные роды (до 37 недель). Если лечение осложнений проходит успешно, то досрочные роды показаны на сроке в 38 недель.
Холестатический гепатоз хорошо поддается терапии, если лечение начать своевременно. Риск для плода удается снизить, если беременная женщина строго исполняет все рекомендации врача.
Что же следует предпринять, если вы заболели холестатическим гепатозом беременных
Постарайтесь следовать таким правилам:
соблюдать диету, которую рекомендует врач;
отказаться от оральных контрацептивов (после родов);
постоянно делать анализы и контролировать биологические и химические показатели крови;
время от времени посещать гепатолога;
при повторной беременности следить за холестазом – нарушением процесса синтеза, секреции и вывода желчи.
с осторожностью применять антибактериальные средства.
Холестатический гепатоз беременных – болезнь, хоть и распространенная, но не слишком опасна, если соблюдать все советы врачей и прислушиваться к состоянию своего организма.
Будьте внимательны к себе, ведь вы вынашиваете новую жизнь!
Специально для beremennost.net Марьяна Сурма
Чем опасен гепатоз при беременности
Риск неблагоприятных последствий зависит от формы и стадии заболевания. Острый жировой гепатоз до настоящего времени остается одним из самых опасных недугов. Быстрое развитие такой формы грозит смертью матери и малыша, поэтому при ее выявлении могут рекомендоваться экстренные роды.
Холестатический гепатоз редко представляет угрозу жизни, но ухудшает эмоциональное состояние женщины и нарушает нормальный ритм сна из-за сильного зуда.
К другим возможным осложнениям гепатоза относятся:
- риск внутриутробного кислородного голодания плода; Подробнее о внутриутробной гипоксии→
- вероятность преждевременных родов;
- плацентарная недостаточность;
- увеличение риска удушья ребенка во время родов;
- повышенный риск послеродовых кровотечений.
Таким образом, женщине гепатоз доставляет осложнения и дискомфорт, которые, однако, проходят после родов. Последствия для ребенка намного серьезнее. Из-за гипоксии и асфиксии в дальнейшем возможно отставание в физическом и психическом развитии.
Этиология заболевания

Обычно у беременных женщин в печени развивается холестатический гепатоз, реже – ее жировое перерождение. Долгое время патология может развиваться незаметно для женщины и проявиться в полной мере только с третьего триместра. Приблизительно каждая пятисотая мама госпитализируется с этим заболеванием, на гепатоз приходится четверть всех патологий печени при беременности.
Симптомы данного вида гепатоза сходны с проявлениями желчного печеночного застоя ввиду нарушения обмена в гепатоцитах и их дистрофии.
Как отмечают врачи, женщина должна унаследовать от предыдущих поколений повышенную восприимчивость печени к высокому уровню половых гормонов, выделяемых для того, чтобы сохранить плод и обеспечить его развитие.
Эстрогенное влияние на печень таково, что гепатоциты не продуцируют достаточное количество желчи. Также снижается выведение ферментативного сока, в связи с дискентическими явлениями выводящих путей. Жировой гепатоз беременных проявляется перерождением клеток, что может быть необратимо и опасно для жизней матери и ребенка.
Патология требует срочного пересмотрения диеты и установления причины нарушений. Это единственное лечение для женщины.
Причины возникновения заболевания, симптоматика и методы лечения
Данная патология встречается достаточно часто в период, когда женщина вынашивает ребенка. Как правило, появляется гепатоз беременных в 3-м триместре. Печень из-за увеличения вязкости, начинает хуже работать, и уже не так хорошо справляется с возложенными на нее природой обязанностями. Это в итоге и провоцирует гепатоз беременных.
Среди факторов, способствующих появлению данной патологии, стоит выделить витаминные комплексы. Ничего удивительного здесь нет. Все дело в том, что в препаратах, предназначенных  специально для будущих матерей, есть слишком много веществ, с переработкой которых в таких объемах печень справиться не в состоянии. Кроме того, нередко дозировка назначается без учета особенностей организма.
специально для будущих матерей, есть слишком много веществ, с переработкой которых в таких объемах печень справиться не в состоянии. Кроме того, нередко дозировка назначается без учета особенностей организма.
Еще одна достаточно распространенная причина – проблемы с печенью, возникавшие еще до беременности. Кроме того, внести свою лепту может и неправильный рацион. Употребление в пищу чрезмерного количества жирного, жареного или копченого увеличивает нагрузку на печень и, соответственно, провоцирует развитие такой проблемы, как гепатоз беременных
Важное значение здесь имеет и фактор наследственности. В большинстве случаев гепатоз беременных, ранее наблюдавшийся у матери, впоследствии появится и у дочери в период вынашивания ребенка
У заболевания есть свои характерные симптомы. Одним из важных признаков в данном случае является зуд кожных покровов. Как правило, поначалу он беспокоит беременную на ладонях, ступнях и голенях. Однако постепенно данное неприятное явление будет распространяться по всему телу. Еще один важный симптом – ноющие боли тупого характера в области правого подреберья. В животе появляется ощущение дискомфорта, кал становится светлым, человек быстро утомляется. Иногда больного бросает в жар. Человек начинает быстро уставать.
Следующий симптом достаточно легко можно спутать с проявлениями токсикоза, который должен исчезнуть уже к 16-й неделе беременности. Речь, в частности, идет о тошноте с периодической рвотой. Аппетит при этом ухудшается, в некоторых случаях возможна и полная его утрата. Иногда также наблюдается такой симптом, как желтушность кожных покровов. Если есть хотя бы один из этих признаков, рекомендуется показаться врачу как можно скорее.
Теперь давайте более детально поговорим о лечении. В первую очередь здесь нужно определиться с разновидностью и стадией болезни. В частности, в медицине гепатоз беременных разделяют на:
- острый жировой;
- холестатический.
Более распространенным является второй из них. При этом в случае выявления данной проблемы на последней стадии беременности проводится полное обследование. Оно позволяет подтвердить подозрения (или опровергнуть их), а также поставить точный диагноз. При остром жировом гепатозе беременных показано экстренное родоразрешение. Лишь после этого врачи начнут заниматься устранением негативных последствий болезни в организме матери и малыша.
Клинические рекомендации при гепатозе беременных очевидны – применять можно далеко не все препараты, чтобы не навредить малышу. В первую очередь под запретом сильнодействующие средства. Основная задача лечения – максимально возможно убрать симптоматику заболевания. Беременным могут прописать витамины, которые должны бороться с быстрой утомляемостью. Также возможно применение гепатотропных препаратов, способных защитить клетки печени. Если с помощью этих средств исправить ситуацию к лучшему не получается, пациентке назначают плазмафарез. При тяжелой форме заболевания врач  может принять решение о необходимости раннего родоразрешения.
может принять решение о необходимости раннего родоразрешения.
Между тем многочисленные отзывы свидетельствуют, что справиться с заболеванием на самом начальном этапе можно с помощью диеты. Есть перечень продуктов, от которых придется отказаться. В частности, при гепатозе беременных запрещается употреблять в пищу жирные мясо и рыбу, грибы, печенье, сдобу, свежий хлеб. Отказаться нужно будет от шоколада, кофе, какаю. В черный список вносятся копчености, соленья, консервированные продукты, жареная и острая пища. Также нельзя употреблять и жирные молочные продукты.
Питаться нужно небольшими порциями 4-5 раз в сутки. Лучше всего, конечно, делать это в одно и то же время – хотя бы приблизительно, с небольшими отклонениями в ту или иную сторону. В рацион можно включить мясо и рыбу, но только лишь приготовленные на пару или запеченные. Также разрешены нежирные сметана и творог. Для печени очень полезны кедровые орехи и сухофрукты, но только лишь в небольшом количестве – не более 1 чайной ложки в день. Ну а более точную диету составит врач, исходя от болезни, а также учитывая особенности организма беременной.
https://youtube.com/watch?v=EvwBxxRgR_g
Что такое гепатоз и почему он развивается у беременных
Гепатоз представляет собой патологию печени, при которой клетки органа перестают справляться со своими функциями в силу ряда причин. Различают два типа этого заболевания, характерных для периода беременности:
- Холестатический гепатоз беременных. Распространенная форма недуга, развивающаяся из-за дистрофических изменений на клеточном уровне и нарушения обменных процессов. Причиной состояния становится гормональная перестройка, происходящая в организме матери.
- Острый жировой гепатоз беременных. Диагностируется гораздо реже и является нарушением, при котором клетки печени замещаются жировой тканью. Болезнь возникает при сбое в усвоении жирных кислот, наличии эндокринных патологий, ожирении, алкогольной зависимости. Эта форма гепатоза наиболее опасна и представляет угрозу жизни матери и ребенка. Если болезнь протекает тяжело, может потребоваться экстренное родоразрешение.
Но может нарушиться ее функционирование, так как вместе с ростом плода увеличивается нагрузка: необходимо перерабатывать не только продукты жизнедеятельности матери, но и ребенка. В дополнение к этому, к концу первого триместра печень вырабатывает большее количество гормонов.
Нагрузка на этот орган в первом триместре приводит к развитию токсикоза, а в третьем – к гепатозу. Такое состояние должно находиться под постоянным наблюдением врача, в тяжелых случаях может потребоваться госпитализация.
Для женщин, болеющих гепатозом, свойственна высокая чувствительность к выработке эстрогена. При беременности его количество увеличивается, что приводит к холестазу – состоянию, при котором нарушается процесс образования и оттока желчи. Заболевание в несколько раз увеличивает риск гибели плода.
Причины холестатического гепатоза
Этиология заболевания точно неизвестна. Существует предположение, что провокатором болезни становятся ядохимикаты и токсичные компоненты, попавшие в организм женщины. Холестаз (другое название холестатического гепатоза) часто развивается после курса терапии синтетическими лекарствами.
При развитии патологии в клетках печени изменяется обмен холестерина и выработка желчных кислот. Это провоцирует уменьшение выработки и оттока желчи по желчным протокам в печени. Холестатический гепатоз наносит существенный ущерб здоровью беременной. Желчные кислоты провоцируют появление следующих патологических проблем:
- вызывают зуд на коже;
- нарушают процесс нормального пищеварения;
- оказывают токсическое влияние на клетки печени и желчные канальцы, развивая воспалительный процесс в ткани печени.
Часто патология у беременных проявляется на 31-33 неделе беременности. Если заболевание проявляется на ранних сроках беременности, то для здоровья женщины это может обернуться осложнениями. Холестаз, диагностированный однажды, увеличивает риск развития болезни и при всех последующих беременностях. Чтобы предотвратить риск развития осложнений, женщинам, у которых ранее наблюдался холестатический гепатоз, с ранних сроков беременности назначается полноценное обследование. В дальнейшем беременные с таким диагнозом находятся на строгом контроле у врача-гепатолога.
Диагностические мероприятия
Для благополучного завершения беременности, а также сохранения здоровья матери и будущего ребенка важна своевременная диагностика гепатоза. Ее проведение осложняется рядом особенностей:
- Осмотр и опрос пациентки не дают достаточно информации о заболевании, так как симптомы гепатоза свойственны и для других заболеваний. Приступы тошноты и рвоты характерны для токсикоза, шелушение кожи и зуд сопровождают аллергические реакции и нервные расстройства. Острая форма гепатоза по нескольким признакам совпадает с проявлениями вирусного гепатита.
- Некоторые диагностические методы противопоказаны при беременности, поскольку опасны для будущего ребенка. Нельзя проводить биопсию, лапароскопию, сканирование печени.
- Часть методик не дает достаточно информации. При пальпации печень практически не прощупывается, а биохимический анализ крови не может отобразить изменения, вызванные заболеванием.
У будущей мамы производится забор крови на анализ, проводится УЗИ печени, а иногда и других органов. О развитии заболевания будет свидетельствовать повышенное количество желчных кислот в крови и увеличение желчного пузыря на снимке УЗИ.
Профилактические меры

При планировании беременности следует учитывать генетическую предрасположенность к гепатозу, наличие гепатоза в предыдущей беременности и сообщить о ней гинекологу. Женщине, которая хочет родить здорового ребенка, еще до его зачатия должна позаботиться о собственном здоровье, своевременно вылечить заболевания печени, ЖКТ, эндокринной системы.
Так как лечение любых болезней предполагает прием лекарственных препаратов, некоторые из них могут негативно отразиться на здоровье мамы и ребенка.
Если у вас уже появились тревожные симптомы, не игнорируйте болезнь. Редкий недуг проходит самостоятельно, а промедление в постановке диагноза и лечении, может иметь неприятные последствия. Чем раньше будет обнаружен гепатоз, тем больше вероятность его излечения без осложнений для ребенка и матери.

Комментарии
(0 Комментариев)