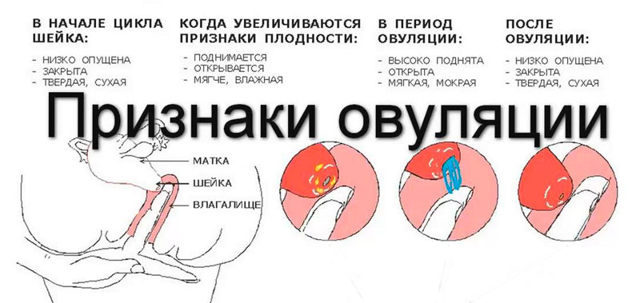
Как расшифровать анализ крови ребенка
Для начала запомним несколько важных вещей
Первое: не надо сдавать анализы «просто так». Для этого всегда должна быть веская причина — болезнь или период скрининга. Каждый прокол кожи — это стресс для ребёнка, особенно маленького. Любой стресс замедляет развитие малыша и приводит к нарушению метаболизма, пусть и на короткое время.
Второе: результаты анализов — это просто цифры, которые говорят вам и врачу, что в такой-то день и время кровь ребёнка выглядела именно таким образом. Всё. Сейчас, возможно, в крови у малыша всё совсем не так. Кровь — жидкость, не имеющая постоянного состава.
Она меняется каждую минуту, если не секунду. Увидев результат, выходящий за пределы нормы, не паникуйте сразу. Возможно, это — случайность или ответ на какое-то кратковременное воздействие. К примеру, ребёнок сильно боялся сдавать кровь и плакал.
В результате у него выработалось очень много стрессовых гормонов, которые повлияли на общий состав крови. Или накануне малыш съел приличную порцию сладкого, а может быть — жирного. Всё имеет значение.
Поэтому врач, увидев отклонение анализов от нормы, обязательно назначит дообследование, хотя бы повторный анализ крови через 2-3 недели. И если ситуация не изменится, тогда будет думать, что делать.
Третье: проведите забор крови максимально комфортно для ребёнка. Чтобы не было испуга, слёз и криков. Подготовьте его к этому событию, приведите в пример мужество друзей и любимых киногероев, родственников. Тогда шансов на достоверность результатов будет больше.
А теперь познакомимся с показателями клинического анализа крови.
Гемоглобин
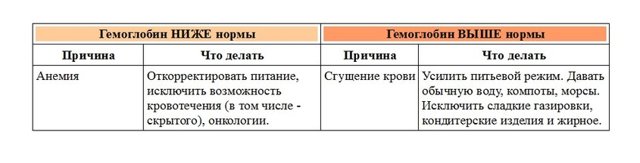
Гемоглобин захватывает из лёгких и переносит кислород к органам и тканям человека. Состоит из белка и железа. Если железа недостаточно, говорят о железодефицитной анемии и фиксируют снижение уровня гемоглобина в крови.
Гемоглобин в результатах может быть обозначен как:
Таблица № 1: Нормы гемоглобина у детей разного возраста по данным ВОЗ
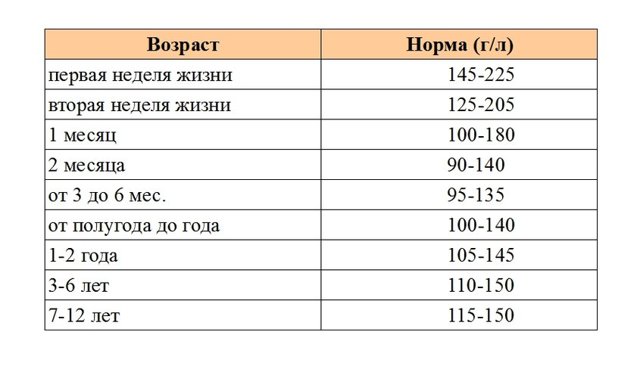
Всемирная организация здравоохранения считает нормальным достаточно широкий диапазон данных для детей даже одного и того же возраста.
У детей, находящихся только на грудном вскармливании, гемоглобин обычно ниже, чем у их сверстников-искусственников. Природа этого явления до конца не изучена, однако патологией такое снижение уровня гемоглобина в крови у грудничков уже не считают.
Читаем результат:
Эритроциты
Эритроциты — клетки крови человека (красные кровяные тельца), напоминающие сильно сплюснутые с двух сторон шарики. В них содержится тот самый гемоглобин, который переносит кислород.
Эритроциты в результатах обозначают:
Таблица № 2: эритроцитов в норме
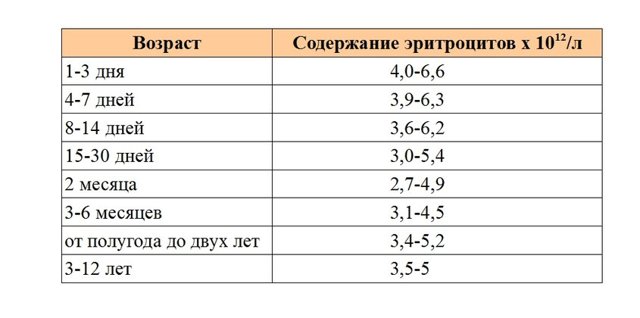
С двух месяцев и примерно до двух лет содержание эритроцитов несколько ниже в связи с особенностями детского организма.
Читаем результат:
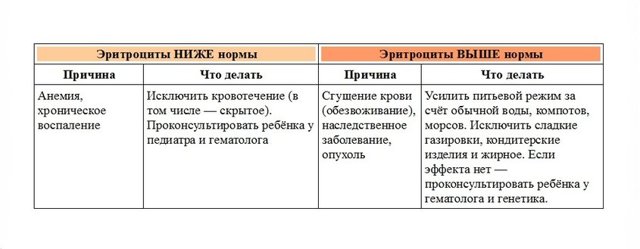
Цветной (цветовой) показатель крови
Цветовой показатель (ЦП) крови показывает относительное содержание гемоглобина в эритроцитах. То есть, сколько гемоглобина находится в эритроците по сравнению с нормальными величинами.
Для определения ЦП используют формулу: 3х гемоглобин (г/л)/эри, где эри — три первые цифры в числе, показывающем количество эритроцитов в крови.
Пример: у ребёнка гемоглобин =100г/л, а эритроциты 3,0х1012/л, тогда его ЦП = 3х100/300 = 1,0.
Нормой считается ЦП от 0,85 до 1,15. Снижение ЦП говорит об анемии или наследственном заболевании.
Сейчас в крупных лабораториях этот показатель не определяют. Вместо него используют эритроцитарные индексы.
Эритроцитарные индексы
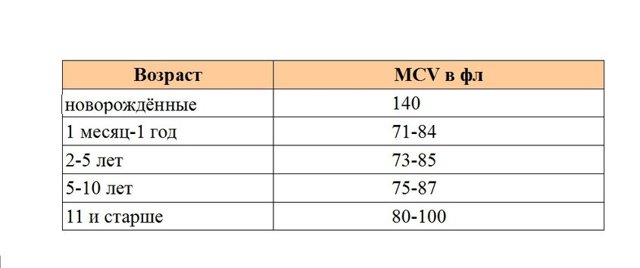
MCV
MCV (Mean Cell Volume) переводится как средний объём эритроцита. Это, фактически, величина эритроцита. Может измеряться в микрометрах (мкм), но чаще — в фемтолитрах (фл).
Таблица № 3: Нормы МСV
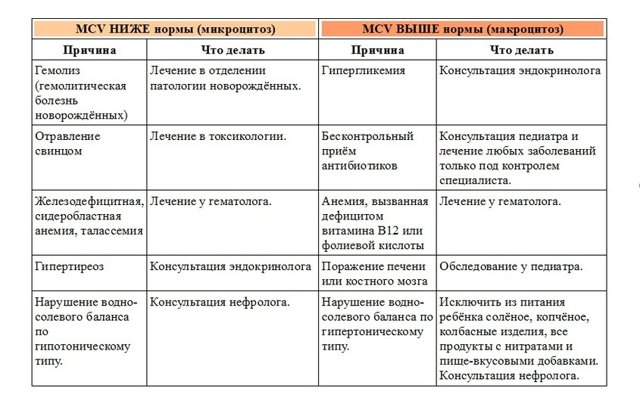
В зависимости от размеров, эритроциты называют:
- нормоцитами — если размеры в пределах нормы;
- микроцитами — меньше нормы;
- макроцитами — больше нормы.
Читаем результат:
MCH
MCH (mean corpuscular hemoglobin) показывает сколько гемоглобина содержится в каждом усреднённом эритроците. Это современный более точный аналог цветового показателя. Разница одна: результаты цветового показателя определяются в условных единицах, а MCH — в пикограммах.
- Таблица № 4: нормы MCH
-
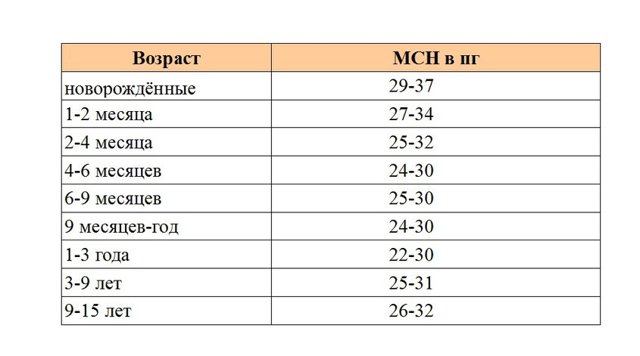
- Повышение МСН называют гиперхромией, а понижение — гипохромией.
- Читаем результаты:
-
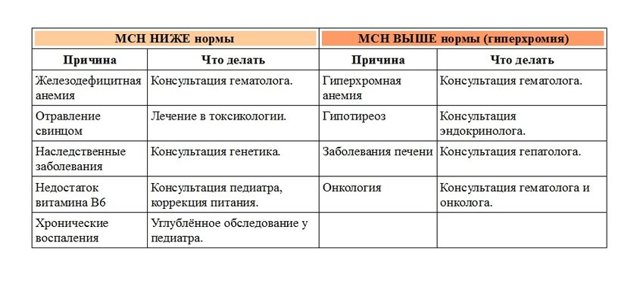
MCHC
MCHC показывает среднюю концентрацию гемоглобина во всех эритроцитах сразу. Показатель рассчитывает анализатор, который может быть неправильно настроен.
Таблица № 5: MCHC у детей
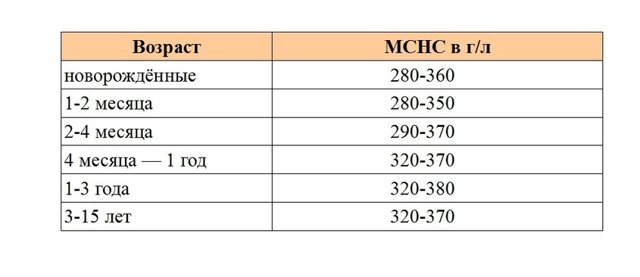
Внимание! Результаты определения этого индекса могут отличаться в разных лабораториях. Смотрите нормы именно вашей лаборатории!
Расшифровка:
Тромбоциты
Тромбоциты тоже относятся к красным клеткам крови. Они выглядят как небольшие пластинки. Их основная цель — нормальная свертываемость крови.
- Тромбоциты в результатах анализов обозначают:
- Таблица № 6: нормы тромбоцитов у детей
- Различают:
- Тромбоцитопению — когда тромбоцитов в крови меньше нормы;
- Тромбоцитоз — если больше нормы.
- Расшифровываем результаты:
- В современных лабораториях определяют ещё и тромбоцитарные индексы.
Тромбоцитарные индексы
Тромбоцитарные индексы определяются только при заборе крови из вены в современных лабораториях.
MPV
MPV — от английского «mean platelet volume», что означает «средний объем тромбоцитов». Молодые тромбоциты более крупные. Они рождаются и живут не более двух недель, с возрастом становясь всё меньше.
Нормальным считается, когда: 90% тромбоцитов имеют значения средние, а 10% — меньшие или большие. Анализатор строит кривую.
Если она сдвигается влево — в крови преобладают незрелые тромбоциты (крупные), если вправо — старые (мелкие).
- Нормальные показатели MPV 7,4 — 10,4 фл.
- Что означает повышение и понижение MPV:
PDW
PDW — относительная ширина распределения тромбоцитов по объёму. То есть, измеряется объём тромбоцитов и их распределяют в группы. Абсолютное большинство тромбоцитов должны иметь стандартный объём.
- Допускается «нестандарт» у 10-17%.
- PDW выше и ниже нормы:
Pct
Pct, от английского platelet crit, означает «тромбокрит», то есть — сколько тромбоцитов находится в цельной крови. Результат получают в процентах.
- Нормальные значения находятся в границах 0,15-0,35%.
- Если есть отклонения:
P-LCR
P-LCR — это индекс, обозначающий число больших тромбоцитов в анализе крови. Определяется в процентах.
В норме его пределы 13-43%.
Имеет значение только вместе с анализом всех тромбоцитарных коэффициентов. Нормы зависят от конкретной лаборатории.
Лейкоциты
Лейкоциты это целая группа клеток, отличающихся по форме, размерам и по своим свойствам. Все они защищают наш организм от инфекций, вызванных бактериями, вирусами и другими чужеродными агентами. Поэтому общее количество лейкоцитов имеет существенное диагностическое значение.
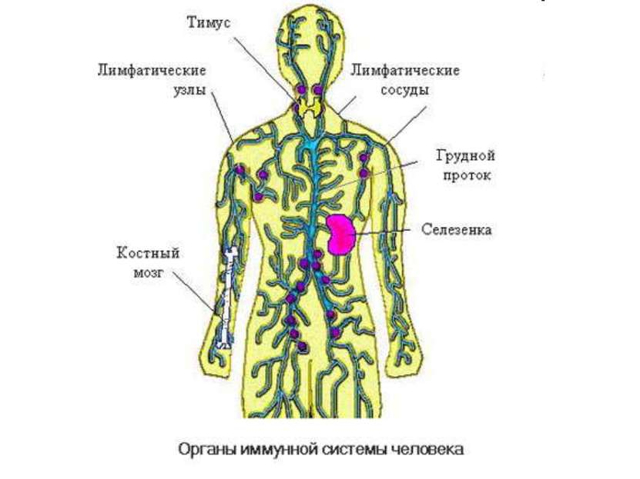
Упрощённо лейкоциты можно считать солдатами, стоящими насмерть на страже границ нашего организма. Предотвращая проникновение врага, они гибнут, существуя всего 10-12 дней. Постоянно организм восполняет эти потери, производя новые клетки в костном мозге, селезёнке, лимфоузлах и миндалинах.
В анализах лейкоциты обозначают как:
- лейкоциты;
- лейк;
- WBC;
- white blood cells.
- Нормы лейкоцитов у детей:
- Что означает, если лейкоциты повышены или понижены:
- Лейкоциты разнородны, поэтому врачи всегда учитывают не только их количество, но и показатели так называемой лейкоцитарной формулы, в которой различают: эозинофилы, нейтрофилы, базофилы, моноциты и лимфоциты.
Эозинофилы
Эозинофилы — разновидность лейкоцитов, по которым доктора судят о наличии или отсутствии аллергической реакции у ребёнка. Эозинофилы входят в состав лейкоцитарной формулы, а потому их считают в процентах. То есть, сколько процентов лейкоцитов (из всех) является эозинофилами.
- Лаборатория обозначает так:
- Нормы эозинофилов в крови ребёнка
- Обычно врачи не считают эозинофилы до единиц, а рассуждают так:
- до 5 — нормально;
- 5-10 — сомнительно;
- выше 10 — аллергия есть.
При каких заболеваниях повышаются эозинофилы у ребёнка?
Базофилы
Базофилы относятся к лейкоцитам и играют в организме человека важную роль. Они первыми реагируют на появление чужаков, пытаясь если не нейтрализовать их, то хотя бы остановить, пока не прибудет «подкрепление». Базофилы «набрасываются» на аллергены и яды, идут в места воспалительной реакции, помогая восстанавливать кровоток.
- Лаборатории обозначают базофилы как:
- В норме количество базофилов у детей колеблется от 0,5 до 1% или, в абсолютных числах, 0,01 млрд/л.
Лимфоциты
Лимфоциты — это тоже разновидность лейкоцитов. Их много и они занимаются сразу несколькими делами:
- участвуют в синтезе антител, которые быстро справляются с инфекцией;
- уничтожают чужие и свои плохие (неполноценные, мутировавшие) клетки;
- скапливаются в местах травм: ран и порезов, чтобы преградить путь болезнетворным микробам.
Лимфоциты делятся на:
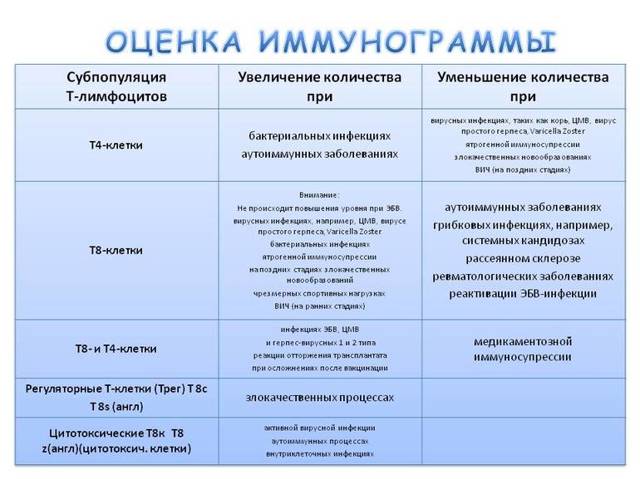
- В-лимфоциты, которые, контактируя с микробами, запоминают их и формируют тот самый специфический иммунитет, который ребёнок может наработать переболев определённой инфекцией или вакцинировавшись против неё.
- Т-лимфоциты занимаются непосредственным уничтожением неправильных или чужеродных клеток:
- Т-киллеры уничтожают вредные клетки;
- Т-хелперы помогают Т-киллерам;
- Т-супрессоры следят за тем, чтобы случайно не пострадали собственные здоровые клетки.
Лимфоциты в лабораторном анализе обозначают как:
- лимфоциты;
- лим.;
- LYM%;
- LY%;
- LYM;
- LY.
Нормы лимфоцитов у детей разного возраста:
Лимфоциты считают в процентах от общего числа лейкоцитов, однако иногда можно увидеть в анализах и абсолютные числа. В этом случае нормой считают интервал от 1 до 4 млрд в литре.
Подсчитать абсолютное количество лимфоцитов можно самостоятельно (если вас тревожит тот факт, что процентное соотношение выше возрастной нормы). Для этого существует формула: ЛК х ЛФ% = ЛФ.
То есть, вы смотрите — сколько у ребёнка в анализе лейкоцитов и умножаете это число на проценты лимфоцитов (умножаете на число лимфоцитов и делите на 100), получаете сколько лимфоцитов в абсолютных числах есть у ребенка сейчас.
И если это значение укладывается в норму — беспокоиться сильно не надо.
Пример: у ребёнка 4,0 млрд лейкоцитов, а лимфоцитов 40%. Значит 4 млрд умножаем на 40 и делим на 100, получается 1,6 млрд. Это укладывается в норму.
Что означает, если лимфоцитов больше или меньше нормы?
В анализе могут быть указаны атипичные лимфоциты. В норме их должно быть не более 6%.
Моноциты
Моноциты — тоже представители группы лейкоцитов. Это очень интересные клетки, которые в крови живут всего 2-3 дня, а затем превращаются в тканевые макрофаги, где приобретают способность самостоятельно двигаться, напоминая крупных амёб.
Они не просто двигаются, а, подобно дворникам, очищают ткани от вего ненужного и чужеродного — повреждённых и перерождённых (опухолевых) клеток, бактерий и вирусов.
А ещё они вырабатывают интерферон — средство, помогающее справиться с возбудителями разных заболеваний.
В анализах моноциты обозначают как:
- моноциты;
- monocyte;
- MON%;
- MO%;
- MON;
- MO.
- Чаще всего результаты анализов выдаются в процентах.
- Нормы моноцитов у детей:
- Причины повышения и понижения моноцитов у детей
Скорость оседания эритроцитов
Очень простой тест, который используют практически все лаборатории. Кровь набирается в узкую пробирку, которая устанавливается вертикально. Практически сразу жидкость разделяется на две фракции: тяжёлые эритроциты опускаются вниз. На сколько миллиметров они опустятся за час — такой результат и будет написан в анализе.
- В анализе этот показатель обозначается как:
- Нормы СОЭ у детей
- СОЭ: причины понижения и повышения у детей
Читайте также: Невралгия тройничного нерва лица: причины и характерные симптомы, лечение патологии препаратами и народными средствами
Это нужно знать обязательно!
Общий анализ крови — важный этап контроля здоровья ребёнка и верной диагностики. Однако кровь — динамическая, постоянно меняющаяся жидкость. Она чутко реагирует на все изменения питания, двигательной активности и даже самочувствия ребёнка. Поэтому сдавать кровь на анализ следует с соблюдением следующих правил:
- накануне не давать ребёнку слишком жирную, острую или солёную пищу;
- вечером и утром исключить активную физическую деятельность;
- за 20-30 минут до сдачи анализа находиться в покое;
- исключить влияние стресса;
- грудного ребёнка обязательно кормить грудью по требованию;
- не нервничать!
Что делать, если есть отклонения в общем анализе крови ребёнка?
- Ни один показатель не рассматривается изолированно!
- Врач анализирует все показатели в комплексе и то, что вам кажется патологией, может оказаться, именно для вашего ребёнка — нормой.
- Результаты анализа из вены отличаются от анализа крови, взятой из пальца.
- Результаты анализа взрослых отличаются от анализов детей.
- У детей разных возрастов нормы разные.
- У детей разной комплекции результаты разные.
- По одному анализу крови никаких заключений не делается!
- Анализ крови — вспомогательный метод диагностики, диагноз устанавливает только врач на основании комплексного обследования, осмотра и опроса.
Знаете ли вы, что в некоторых лабораториях специально устраиваются очереди на 20 минут, чтобы дети сидели спокойно и анализы были более достоверными?
Расшифровка общего анализа крови у детей
Полезная таблица поможет Вам в этом разобраться.
Состояние и состав крови является индикатором множества заболеваний. При профилактических осмотрах у детей обязательным является общий анализ крови. Это необходимо для предотвращения развития серьезных заболеваний, ранними признаками которых могут быть только изменения состава крови. Расшифровку анализа крови у детей должен сделать опытный специалист, делать выводы самостоятельно, опираясь на среднестатистические данные нельзя. При переломах, оперативном вмешательстве, лечении медикаментами и других факторах результаты анализа крови у детей могут быть неточными, поэтому лучше всего, чтобы расшифровкой занимался лечащий врач, с учетом конкретной ситуации. Нормальный анализ крови у детей не является показателем полного отсутствия каких-либо заболеваний, но при этом помогает поставить более точный диагноз и определить метод лечения. Показателями анализа крови у детей является соотношение и количество различных элементов, входящих в ее состав, таких как гемоглобин, эритроциты, тромбоциты, лейкоциты и другие.
Клинический (общий) анализ крови у детей:
► Расшифровка общего анализа крови у детей позволяет выявить воспалительные процессы, анемию, глистные инвазии. Клинический анализ делают в профилактических целях, а так же во время лечения, что бы контролировать и корректировать процесс. Если необходимо видеть состояние всех элементов крови у детей назначается развернутый анализ крови.
► Анализ крови СОЭ у детей показывает скорость оседания эритроцитов, и помогает выявить эндокринные нарушения, поражения печени и почек, инфекционные заболевания. Биохимический анализ крови у детей.
► Кровь для анализа берут из вены. Перед забором крови нельзя принимать пищу и жидкость (кроме воды) минимум 6 часов, так как это может повлиять на результаты. ► Расшифровка биохимического анализа крови у детей позволяет определить состояние органов и систем организма, выявить воспалительные или ревматические процессы, нарушения в обмене веществ. Так же этот анализ помогает определить стадию заболевания и метод лечения. Анализ крови на аллергены у детей. ► При склонности к аллергическим реакциям необходимо провести исследование, которое поможет определить аллергены. Аллергия может быть вызвана множеством факторов, поэтому пытаться установить причины самостоятельно нельзя. Тактика лечения так же будет зависеть от результатов анализа. Распространена ситуация, когда врачи пытаются исключить воздействие наиболее распространенных факторов без анализов. Родители должны понимать, что такие действия недопустимы и негативно влияют на качество и сроки лечения. Анализ крови у новорожденных Общий анализ крови у детей делают с 3 месяцев, чтобы предотвратить развитие железодефицитной анемии, и проверить состояние здоровья перед плановыми прививками. При неудовлетворительных результатах анализа прививки делать нельзя, так как на момент вакцинации ребенок должен быть абсолютно здоров. В случаях, когда имеются подозрения на заболевания, анализы делают и раньше трех месяцев, по мере надобности. Если в анамнезе семьи имеются заболевания, которые передаются генетически, то потребуется генетический анализ крови грудничка. Считается, что забор крови для анализа вызывает у маленького ребенка стресс, опасный для состояния здоровья, поэтому врачи рекомендуют родителям отвлекать малыша и способствовать созданию спокойной обстановки во время процедуры. Часто происходит так, что получив бланк с результатами анализов крови малыша, родители в растерянности смотрят на него и не могут понять, что же означают те или иные цифры на листочке. Как уже было сказано, расшифровкой анализа сможет заняться только врач, который учтёт не один показатель, а все, что есть на бланке. Конечно же, самым любознательным родителям не терпится узнать, нормальный ли анализ крови у ребёнка, но сравнивать стандартные цифры, которые указаны на бланке с результатами анализов не стоит, так как они чаще всего касаются показателей взрослых пациентов, а для малышей существуют свои нормы, которые меняются буквально по дням. Предлагаем вам ознакомится с таблицей норм состава крови детей разных возрастов. Перед сдачей анализа родители должны проконсультироваться с педиатром, подробно узнать, как подготовиться к процедуре, сколько стоит анализ крови, что необходимо иметь при себе для проведения процедуры и в какие дни лучше всего приводить ребенка. Нужно серьезно относиться к профилактическим анализам крови, так как они могут своевременно выявить и позволить вылечить многие заболевания на самых ранних стадиях. =================================
Гемоглобин (Hb) — белок, осущесвляющий транспорт кислорода к тканям и углекислого газа в легкие.
Эритроциты (RBC — Red Blood Cells) — основные клетки крови, «контейнеры» гемоглобина. Размер контейнеров определяется параметром «Среднее количество гемоглобина в одном эритроците». Цветовой показатель — отношение полученных значений количества гемоглобина и эритроцитов к нормальным.
- Гематокрит (Hct, PCV — Packed Cell Volume) — характеризует отношение объемов плазмы и форменных элементов (густоту крови).
- Ретикулоциты — молодые эритроциты, присутствуют в крови всегда, количество зависит от потребности организма в новых эритроцитах.
- Тромбоциты — главные клетки свертывания крови, при лечении ОРЗ интереса не представляют!
— Сгущение крови (недостаток жидкости) проявляется повышением гематокрита и количества гемоглобина в крови.
Лейкоциты (WBC — White Blood Cells) — форменные клетки крови, представляющие систему иммунитета. Исследование лейкоцитов позволяет понять причину болезни (бактериальная, вирусная или аллергическая)!
— Важная особенность детского организма — кол-во лейкоцитов у ребенка в среднем намного больше, чем у взрослого (т.к. система иммунитета только формируется).
Лейкоцитоз — повышение уровня лейкоцитов выше нормы. Возникает при острых (особенно бактериальных) инфекциях, гнойных воспалительных процессах, кислородной недостаточности и т. д.
Лейкопения — снижение уровня лейкоцитов ниже нормы. Возникает при вирусных инфекциях, при тяжелых токсических и инфекционных состояниях, сопровождающихся угнетением костного мозга, при некоторых бактериальных болезнях, лучевой болезни и т. д.
Лейкоциты делятся на следующие9 видов:
— Нейтрофилы (Миелоциты, Метамиелоциты, Палочкоядерные, Сегментоядерные), их 4 вида; — Эозинофилы; — Базофилы; — Лимфоциты; — Моноциты; — Плазматические клетки. Соотношение различных видов лейкоцитов (в %) образует лейкоцитарную формулу.
Нейтрофилы — проявляют особую активность в отношении бактерий. Чем более выражен бактериальный воспалительный процесс, тем больше их соотношение в формуле.
Созревшие нейтрофилы называются сегментоядерными (своего рода спецназ):
— недозрелые — палочкоядерные, — юные — метамиелоциты, — самые маленькие — миелоциты. Чем активнее борьба в бактериями, тем больше в крови палочкоядерных нейтрофилов («все на фронт»).
Метамиелоциты и миелоциты — появляются только в самых критических случаях, когда организм борется из последних сил.
Эозинофилы — обезвреживают комплекс «антиген-антитело» (в норме у ребенка не более 1-4%), т. е. в активной стадии болезни — лейкоцитоз и нейтрофилез, а с наступлением выздоровления уменьшается количество лейкоцитов и нейтрофилов, а эозинофилов увеличивается.
Также их количество увеличивается при аллергических реакциях, паразитарных болезнях, некоторых заболеваниях кожи и кишечника.
Базофилы — к теме ОРЗ отношения не имеют (в норме не более 1%).
Лимфоциты — участвуют в иммунных, отвечают за общий и местный иммунитет (обнаружение, распознавание и уничтожение антигенов, синтез антител и т. д.). Главный и чаще всего встречающийся вид лейкоцита в крови. Лимфоцитоз является признаком прежде всего вирусной инфекции.
Моноциты — занимаются фагоцитозом (поглощение и переваривание бактерий, погибших клеток и т. д.). Живет в крови около 30 часов, после чего переходит в ткани, где дозревает до макрофага (с др.-греч. — большой пожиратель).
Плазматические клетки — отвечают за образование антител (в норме 1 на 200-400 лейкоцитов у детей, у взрослых отсутствуют).
Количество увеличивается прежде всего при вирусных инфекциях с повреждением лимфоидной ткани (инфекционный мононуклеоз, корь, краснуха, ветрянка и т. п.).
Скорость оседания эриктроцитов (СОЭ) — величина столбика осевших эритроцитов за час (мм/ч). Повышение СОЭ указывает на воспалительный процесс в организме (у детей в норме от 2 до 10 мм/ч) P/S.
Таблица и расшифровка, даны для общего понятия:
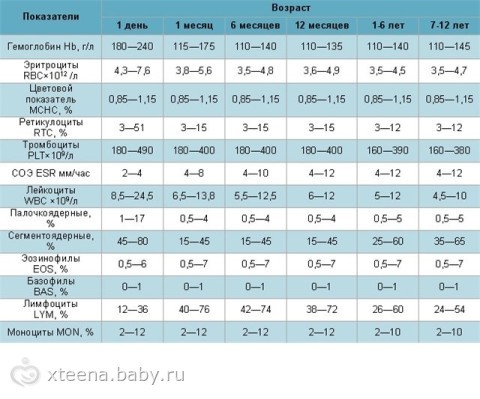
Но лучше идите к специалисту и он Вам все грамотно объяснит!!!

Общий анализ крови у ребенка: о чем вам скажут цифры?
Результаты анализа крови могут рассказать очень многое о состоянии здоровья ребенка, его предрасположенности к тем или иным заболеваниям, эффективности лечения.
Поэтому общий анализ крови у детей берут как в профилактических целях, так и во время лечения.
Забор крови производится из пальца руки, обычно – утром натощак, процедура не занимает много времени и не является чересчур болезненной.
Какие показатели позволяет определить общий анализ крови у детей?
Общий анализ крови – очень информативный показатель для врача. Это, на первый взгляд, простое исследование дает представление о числе, размере и форме эритроцитов, о содержании в них гемоглобина.
Также анализ показывает отношение объема плазмы крови и форменных элементов, позволяет определить лейкоцитарную формулу, число тромбоцитов и скорость оседания эритроцитов. Все это весьма красноречиво говорит о состоянии здоровья пациента.
Расшифровать и правильно интерпретировать данные анализа крови может только врач. Однако общее представление о содержании листа с результатами иметь все же нужно.
- Эритроциты (RBC) – наиболее многочисленные форменные элементы крови, содержащие гемоглобин.
- Гемоглобин (Hb) – основной компонент эритроцитов (красных кровяных телец). Это сложный белок, его основная функция состоит в переносе кислорода от легких к тканям, а также в выведении углекислого газа из организма и регуляции кислотно-основного баланса.
- Средний объем (CV) – один из эритроцитарных индексов (наряду с МСН и МСНС). Является количественной оценкой объема эритроцитов. Показатель носит относительный характер.
- Цветовой показатель крови (МСН , Mean Corpuscular Hemoglobin) – содержание гемоглобина в одном эритроците. Аналогичен МСНС (Mean Cell Hemoglobin) – средней концентрации гемоглобина в эритроцитах.
- Ретикулоциты (RTC) – молодые эритроциты. Их избыточное количество показывает повышенную потребность в образовании новых эритроцитов, вызванную потерей крови или заболеванием.
- Тромбоциты (PLT) – безъядерные бесцветные тельца крови сферической формы. Отвечают за свертываемость крови и играют важную роль в процессах заживления поврежденных тканей.
- Тромбокрит (PCT) — показатель, характеризующий процент тромбоцитарной массы в объеме крови. Очень важный критерий для оценки риска возникновения кровотечения и тромбозов.
- СОЭ (ESR) – это скорость оседания эритроцитов, является важным индикатором течения болезни.
- Лейкоциты (WBC) – группа клеток, называемых белыми кровяными тельцами. Для них характерно наличие ядра и отсутствие окраски. Роль лейкоцитов заключается в защите организма от микробов, бактерий, вирусов и чужеродных клеток.
- Лейкоцитарная формула – представляет собой процентное соотношение разных форм лейкоцитов в сыворотке крови. Показатель определяется при подсчете лейкоцитов в окрашенном мазке крови под микроскопом.
- Нейтрофилы сегментоядерные, или нейтрофильные лейкоциты , – наиболее многочисленная группа лейкоцитов. Их главная задача – уничтожение болезнетворных бактерий. Выделяют также палочкоядерные нейтрофилы. Это молодые нейтрофилы, имеющие палочкообразное сплошное ядро. Что касается нейтрофильных миелоцитов, то это более зрелые клетки, включающие в себя протоплазму, окрашенную в розовый цвет. Самые же юные нейтрофилы именуются метамиелоцитами. Они появляются в крови при наличии воспалительного процесса.
- Эозинофилы (EOS) – клетки, содержащиеся в крови, выполняющие защитную функцию и являющиеся составной частью лейкоцитарной формулы.
- Базофилы (BAS) – это самая малочисленная группа лейкоцитов. Повышение количества базофилов возникает при аллергических состояниях, инфекциях, заболеваниях системы крови, отравлениях.
- Лимфоциты LYM – форменные элементы крови, являющиеся частью иммунной системы. Они циркулируют в крови и тканях и обеспечивают защиту против чужеродных агентов, попавших в организм.
- Моноциты (MON) – крупные лейкоциты, отвечающие за очистку крови от физических агентов и инородных клеток. Моноциты могут поглощать как целые микроорганизмы, так и их фрагменты. Если число моноцитов в крови повышено, то это может говорить о наличии в организме инфекции.
Читайте также: Конъюнктивит у грудничков: признаки болезни и методы терапии в зависимости от вида заболевания
Считается, что на планете живет около 1000 человек с голубой кровью, их называют кианетиками. Цвет крови обусловлен тем, что вместо железа в ней содержится медь. Дети с голубой кровью рождаются у обычных родителей.
Такая кровь меньше подвержена заражению и обладает большей свертываемостью, даже серьезные травмы не вызывают сильного кровотечения. Поэтому древние рыцари «голубых кровей» вызывали у своих сородичей страх и почитание.
Такая кровь считалась знаком избранных особ.
Показатели нормы для общего анализа крови у ребенка
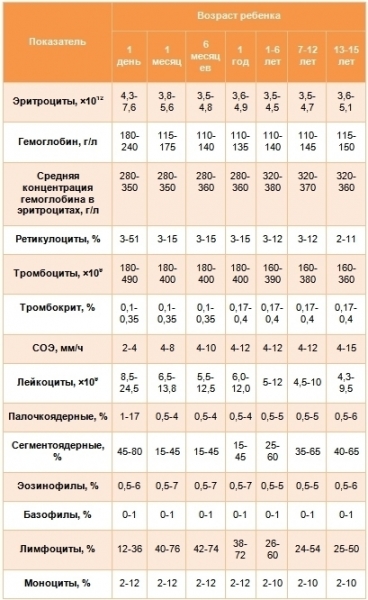
Норма показателей различного рода у детей зависит от возраста, поскольку в связи с ростом ребенка и становлением организма состав крови меняется. Педиатры выделяют следующие возрастные группы: 1 день, 1 месяц, 6 месяцев, 1 год, 1-6 лет, 7-12 лет, 13-15 лет. Показатели нормы общего анализа крови для детей данных возрастных групп выглядят следующим образом.
О чем могут говорить отклонения результатов от нормы?
Если те или иные показатели общего анализа крови выходят за пределы нормы, то это сигнал к дальнейшим диагностике и лечению. Как правило, отклонения от нормы говорят о следующем.
- Эритроциты в сниженном количестве могут свидетельствовать о дефиците железа, альбумина и различных витаминов. Повышение же числа эритроцитов указывает на наличие врожденных пороков сердца, хронических заболеваний, разного рода эритроцитозах.
- Повышенный гемоглобин может указывать на болезни крови, ее сгущение, а также на проблемы с сердцем, в том числе и на пороки. Такая картина может наблюдаться также при обезвоживании и запорах. Что интересно: незначительное повышение гемоглобина свойственно детям из высокогорных районов. А вот пониженный гемоглобин обычно бывает при различных стадиях анемии.
- Тромбоциты в повышенном количестве говорят о воспалительных процессах, возможном туберкулезе, остеомиелите. Низкое их содержание наблюдают у недоношенных детей и при гемолитическом заболевании новорожденных.
- Лейкоциты в чрезмерном количестве могут указывать на врожденный лейкоз, инфекционные заболевания, а также на нарушения режима питания, стресс и чрезмерные физические нагрузки, а в пониженном – на лучевую болезнь, лейкоз в острой форме, поражение костного мозга, аллергические реакции, инфекционные заболевания (краснуха, ветрянка и др.), а также на упадок сил, истощение ребенка, низкое давление.
- Увеличенная СОЭ говорит об острых и хронических болезнях воспалительного генеза, об анемии, заболеваниях почек. А вот низкая СОЭ наблюдается при недостатке питания и дистрофии.
- Нейтрофилы в сниженном количестве указывают на инфекционные заболевания, причиной которых являются бактерии и вирусы. Также такая картина характерна при радиационном облучении, системной красной волчанке, недостатке массы тела. При увеличении нейтрофилов врачи диагностируют нейтрофилез. Он возникает при укусах насекомых, онкологических заболеваниях крови, разного рода воспалительных реакциях.
- Моноциты превышают норму содержания в крови при вирусных инфекциях, туберкулезе, заболеваниях сердца и злокачественных опухолях. Отсутствие моноцитов или их малое количество говорит об угнетении функции костного мозга, лейкозах, лучевой болезни.
- Эозинофилы в повышенном количестве присутствуют в крови при аллергиях, паразитарных заболеваниях, ряде кожных болезней, например при дерматите и кожном лишае. Снижение эозинофилов говорит об острых бактериальных инфекциях, а также о стрессах и неврозах.
- Базофилы превышают норму при лейкозах, гипофункции щитовидной железы, анемии, хронических заболеваниях желудочно-кишечного тракта, а также при лор-заболеваниях, например при синуситах. Снижение количества базофилов характерно при острых инфекционных состояниях, избытке гормонов щитовидной железы, стрессах, болезни Кушинга.
Как видим, общий анализ крови необходим для диагностирования широкого спектра патологий – от аллергий до хронических воспалительных и даже онкологических заболеваний. Поэтому так важно следить за показателями анализа крови, тем более, когда речь идет о состоянии неокрепшего детского организма.
Расшифровка ОАК у детей

Расшифровка общего анализа крови у детей — интерпретация результатов самого распространенного лабораторного исследования, указывающего на состояние здоровья пациентов, начиная с 1 дня жизни и заканчивая 16 годами.
В педиатрии общеклинический анализ крови играет особую роль, поскольку маленькие пациенты не в состоянии на словах описать изменения самочувствия.
В отличие от взрослых, детям не нужна подготовка перед сдачей анализа. Интерпретация полученных значений осуществляется врачом-гематологом, после чего результаты передаются педиатру.
Детский ОАК имеет несколько особенностей, что обусловлено постоянным ростом организма, когда изменения претерпевает и кровь. Для оценки параметров общеклинического изучения крови выделяется 7 возрастных групп:
- 1 день с момента рождения;
- 1 месяц;
- полгода;
- 12 месяцев;
- 1–6 лет;
- от 7 до 12 лет;
- от 13 до 16 лет.
- Каждой из возрастных категорий присуща индивидуальная норма, повышение или понижение показателей которой дает возможность с точностью поставить правильный диагноз.
- Чтобы клиницист получил полную картину состояния здоровья ребенка, во время расшифровки необходимо учитывать много показателей, соответствующих составным частям крови.
- Среди основных форменных компонентов крови стоит выделить:
- Гемоглобин или Hb — вещество, содержащееся в красных кровяных тельцах. Отвечает за газообмен и насыщение внутренних органов кислородом.
- Эритроциты или RBC — считаются самыми многочисленными клетками крови, благодаря которым биожидкость имеет красный цвет. Принимают участие в переносе кислорода, углекислого газа, питательных веществ, медикаментов и токсинов.
- Цветовой показатель или MCHC — дает возможность понять, сколько гемоглобина содержится в эритроцитах. Если кровяные тельца чрезмерно яркие или слишком бледные, это указывает на проблемы со здоровьем.
- Ретикулоциты или RTC — незрелые эритроциты. Их количество указывает, насколько быстро происходит обновление состава крови в детском организме.
- Тромбоциты или PLT — отвечают за способность крови к свертыванию и принимают участие в формировании тромбов.
- Тромбокрит или PST — определяет долю тромбоцитов среди всего объема циркулирующей крови. Наличие у детей проблем с тромбокритом говорит о наследственных болезнях.
- СОЭ или ESR — скорость оседания эритроцитов. Например, при развитии воспалительного процесса клетки крови становятся «тяжелыми», скорость их оседания значительно увеличивается.
- Лейкоциты или WBC — белые кровяные тельца, главное «оружие» иммунной системы.
Стоит отметить, что группа лейкоцитов включает:
- нейтрофилы — самая многочисленная группа, которая отвечает за борьбу с патологическими болезнетворными агентами;
- эозинофилы (EOS) — принимают участие в аллергических реакциях и выработке иммуноглобулинов группы Е;
- базофилы (BAS) — их концентрация позволяет выявлять протекание в организме воспалительных или аллергических реакций;
- лимфоциты (LYM) — направлены на уничтожение вирусов и борьбу с хроническими инфекциями;
- моноциты (MON) — их основная функция заключается в борьбе с чужеродными микроорганизмами, уничтожении ненужных белков и фрагментов разрушенных клеток;
- плазматические клетки.
Как повышение, так и понижение допустимых показателей любых форменных частей крови может с точностью указать клиницисту на наличие у ребенка той или иной болезни.
Расшифровка общего анализа крови у детей заключается в обнаружении отклонений от нормальных значений. Норма того или иного компонента крови будет отличаться в зависимости от возрастной категории ребенка.
Например, гемоглобин, который измеряется в г/л, имеет такие показатели нормы:
- 1 день с момента рождения — 180–240;
- 1 месяц — 115–175;
- полгода — 110–140;
- 12 месяцев — 110–135;
- 1–6 лет — 110–140;
- от 7 до 12 лет — 110–145;
- от 13 до 16 лет — 115–150.
Цветовой показатель может варьироваться:
- 1 день — 0,85–1,15 %;
- 1 месяц — 0,85–1,15 %;
- полгода — 0,85–1,15 %;
- 12 месяцев — 0,85–1,15 %;
- 1–6 лет — 0,8–1,1 %;
- от 7 до 12 лет — 0,8–1,1 %;
- от 13 до 16 лет — 0,8–1,1 %.
Концентрация красных кровяных телец вычисляется при помощи формулы — эритроциты*10^12 клеток/л и составляет:
- 1 день — 4,3–7,6;
- 1 месяц — 3,8–5,6;
- полгода — 3,5–4,8;
- 12 месяцев — 3,6–4,9;
- 1–6 лет — 3,5–4,5;
- от 7 до 12 лет — 3,5–4,7;
- от 13 до 16 лет — 3,6–5,1.
Ретикулоциты обозначаются в промилле и обладают такими нормами:
- 1 день — 30–51;
- 1 месяц — 3–15;
- полгода — 3–15;
- 12 месяцев — 3–15;
- 1–6 лет — 3–12;
- от 7 до 12 лет — 3–12;
- от 13 до 16 лет — 3–12.
Концентрация тромбоцитов в норме составляет (х10^9 клеток/л):
- 1 день — 180–490;
- 1 месяц — 180–400;
- полгода — 180–400;
- 1 год — 180–400;
- 1–6 лет — 160–390;
- от 7 до 12 лет — 130–380;
- от 13 до 16 лет — 160–360.
Тромбокрит в процентном соотношении имеет как норму следующие значения:
- 1 день — 0,15–0,35;
- 1 месяц — 0,15–0,35;
- 6 месяцев — 0,15–0,35;
- 1 год — 0,15–0,35;
- 1–6 лет — 0,15–0,35;
- от 7 до 12 лет — 0,15–0,35;
- от 13 до 16 лет — 0,15–0,35.
Читайте также: Множественная миелома крови: провоцирующие факторы, характерные симптомы, особенности лечения и прогноз
Скорость оседания тромбоцитов в норме представлена такими значениями (мм/час):
- 1 день — 2–4;
- 1 месяц — 4–8;
- 6 месяцев — 4–10;
- 1 год — 4–12;
- 1–6 лет — 4–12;
- от 7 до 12 лет — 4–12;
- от 13 до 16 лет — 4–15.
Лейкоциты в х10^9 клеток/л в крови ребенка разного возраста имеют такие обозначения:
- 1 день — 8,5–24,5;
- 1 месяц — 6,5–13,5;
- 6 месяцев — 5,5–12,5;
- 12 месяцев — 6,0–12,0;
- 1–6 лет — 5–12;
- от 7 до 12 лет — 4,5–10;
- от 13 до 16 лет — 4,3–9,5.
Палочкоядерные нейтрофилы в норме в процентном соотношении представлены такими значениями:
- 1 день — 1–17;
- 1 месяц — 0,5–4;
- 6–12 месяцев — 0,5–4;
- 1–6 лет — 0,5–5;
- от 7 до 12 лет — 0,5–5;
- от 13 до 16 лет — 0,5–6.
Что касается сегментоядерных нейтрофилов, их показатели в норме следующие:
- 1 день — 45–80;
- 1 месяц — 15–45;
- 6–12 месяцев — 15–45;
- 1–6 лет — 25–60;
- от 7 до 12 лет — 35–65;
- от 13 до 16 лет — 40–65.
Другие разновидности лейкоцитов объединяют:
- эозинофилы (%): могут незначительно варьироваться с возрастом, от 0,5–6 до 0,5–7;
- базофилы (%): на протяжении жизни норма составляет от 0 до 1;
- лимфоциты (%): 1 день — 12–36, 1 месяц — 40–76, полгода — 42–74, годовалые дети — 38–72, от 1 до 6 лет — 26–60, 7–12 лет — 24–54, 13–15 лет — 22–50;
- моноциты (%): у грудничка и ребенка до 6 лет — 2–12, в старшем возрасте — 2–10.
Благодаря тому, что общий анализ крови у детей осуществляется при помощи автоматизированных лабораторных систем и занимает довольно короткий промежуток времени, такую процедуру клиницисты назначают даже при малейшем изменении самочувствия.
Норма — то значение, от которого отталкивается медицинский работник при расшифровке ОАК. Колебания как в меньшую, так и в большую сторону указывают на вероятность развития разных заболеваний.
Причинами возрастания гемоглобина у ребенка служат:
- потеря большого количества жидкости;
- врожденные аномалии развития, например, сердца или легких;
- патологии почек;
- тяжелые болезни системы кроветворения.
Низкий гемоглобин может свидетельствовать о таких аномалиях:
- анемия, лейкоз;
- недостаток витаминов или железа;
- обильная кровопотеря;
- талассемия и иные врожденные болезни крови;
- крайняя степень истощения.
Если расшифровка общего анализа крови показала снижение уровня эритроцитов, ребенок страдает от таких проблем:
- гиповитаминоз;
- внутреннее кровоизлияние;
- лейкоз;
- наследственные ферментопатии;
- гемолиз.
Повышение числового показателя красных кровяных телец может быть признаком следующих заболеваний:
- стеноз почечной артерии;
- сильнейшее обезвоживание;
- эритремия;
- дыхательная или сердечная недостаточность.
Возрастание лейкоцитов может быть обусловлено такими факторами:
- потребление пищи;
- физическая активность;
- вакцинация;
- бронхит или гайморит;
- флегмона или абсцесс;
- воспаление аппендикса;
- ожог или травма;
- хирургическое вмешательство вне зависимости от локализации;
- онкология;
- лейкоз.
Причины понижения уровня эритроцитов представлены таким списком:
- длительное облучение;
- гиповитаминоз;
- ревматические болезни;
- грипп;
- корь;
- малярия;
- краснуха;
- паротит;
- брюшной тиф;
- сепсис;
- гепатит.
Изменение ЦП в большую сторону вызывают:
- эритремия;
- сердечно-сосудистые болезни;
- дыхательная недостаточность;
- сильное обезвоживание.
На снижение цветового показателя могут повлиять малокровие или почечная недостаточность.
нейтрофилов в крови повышается из-за таких патологий:
- ангина или синусит;
- бронхит, пневмония;
- кишечные инфекции;
- инфекционные процессы;
- инфаркт;
- онкологические новообразования;
- сахарный диабет;
- уремия;
- воспалительное поражение внутренних органов;
- передозировка лекарствами.
На снижение концентрации нейтрофилов влияют:
- болезни крови;
- бруцеллез;
- грипп;
- краснуха;
- гепатит вирусной природы;
- корь;
- ветряная оспа;
- наследственные заболевания, например, нейтропения;
- химиотерапия;
- радиотерапия;
- нерациональный прием лекарств.
Факторы, повышающие эозинофилы в крови:
- аллергические процессы;
- паразитарные инвазии;
- рак;
- инфекционные заболевания;
- ревматические расстройства.
Когда расшифровка общеклинического анализа крови у ребенка показала снижение эозинофилов, в организме возможно развитие таких отклонений от нормы:
- сепсис;
- воспаление;
- тяжелая интоксикация.
Вызвать возрастание числа моноцитов могут:
- грибковые и вирусные инфекции;
- паразитарная инвазия;
- ревматические проблемы;
- туберкулез;
- НЯК;
- саркоидоз;
- сифилис;
- отравление химикатами;
- болезни крови.
Чаще провоцируют понижение уровня моноцитов следующие причины:
- малокровие;
- лейкозы;
- операции;
- гнойные процессы;
- длительный прием медикаментов.
Базофилы в крови ребенка повышаются в результате влияния таких причин:
- нефроз;
- ветряная оспа;
- аллергические реакции;
- дисфункция щитовидной железы;
- болезнь Ходжкина;
- язвенный колит;
- лечение гормональными препаратами;
- удаление селезенки.
Если норма лимфоцитов повышена, велика вероятность развития таких состояний:
- токсоплазмоз;
- ОРВИ;
- краснуха;
- герпесвирусная инфекция;
- заболевания крови;
- химическая или лекарственная интоксикация.
Снижение числа лимфоцитов вызывают следующие заболевания:
- туберкулез;
- анемия;
- лимфогранулематоз;
- аутоиммунные болезни;
- онкология;
- почечная недостаточность.
В большинстве ситуаций тромбоциты повышаются в результате таких провокаторов:
- удаление селезенки;
- различные типы анемии;
- раковые опухоли;
- физическое истощение;
- эритремия;
- любое хирургическое вмешательство.
Понижение концентрации тромбоцитов может быть вызвано такими состояниями организма:
- врожденные патологии крови;
- анемия;
- системная красная волчанка;
- инфекции;
- появление ребенка на свет раньше установленного срока;
- гемолитическая болезнь новорожденных;
- процесс переливания крови;
- тромбоз вен;
- сердечная недостаточность.
Несмотря на то, что ОАК у детей — один из самых информативных лабораторных тестов, но для установки правильного диагноза недостаточно просто расшифровать полученные результаты. Точно определить особенности течения заболевания помогут дополнительные лабораторно-инструментальные обследования.
Расшифровка анализа крови у детей таблица
Начиная с самого рождения одним из самых часто сдаваемых анализов является анализ крови у детей, расшифровка которого волнует всех родителей. По буквенным обозначениям и цифрам можно определить, в норме состояние здоровья чада или есть какие-то нарушения. Кровь циркулирует по всем органам и тканям, и любые изменения в них отражаются на компонентах, входящих в ее состав.
Рассмотрим, какие значения компонентов являются нормальными.
- 1 Показатели нормы
- 2 Значение отклонений от нормы
Показатели нормы
Если малыш здоров, то показатели компонентов крови у ребенка будут находиться в обозначенных границах.
- Гемоглобин (Hb) — белок крови, участвующий в транспортировке углекислого газа и кислорода. В первый день жизни малыша его уровень 180-240 г/л. К 1 месяцу достигает 120-175. С полугода до 6 лет норма 110-140. С 7 до 12 лет хороший показатель — 110-145 г/л, далее до 15 лет чуть выше — 115-150 г/л.
- Эритроциты (RBC) — красные кровяные тельца, переносящие кислород из легких человека к тканям, а обратно — углекислый газ. Сразу после рождения их норма — 4,3-7,6*1012/л, в течение первой недели жизни — 3,8-5,6*1012/л, до года — 3,5-4,9*1012/л, до 6 лет — 3,5-4,5*1012/л, до 12 лет — 3,5-4,7*1012/л, до 15 лет — 3,6-5,1*1012/л.
- Ретикулоциты — предшественники эритроцитов. Показатель нормы составляет в первые сутки жизни 30-50 % от количества всех эритроцитов, до 1 года — 3-15 %, с 1 до 15 лет — 3-12 %.
- Тромбоциты — бесцветные тельца крови, отвечающие за ее свертываемость. Их значения составляют 180-490*109/л для малыша сразу после рождения, 180-400*109/л до 1 годика, 160-390*109/л до 6 лет, 160-380*109/л с 7 до 12 лет и 160-360*109/л до 15 лет.
- СОЭ (скорость оседания эритроцитов) — показатель, отражающий, насколько быстро оседают, склеиваются эритроциты. В первые сутки жизни СОЭ в норме составляет 2-4 мм/ч, в возрасте до 1 месяца — 4-8 мм/ч, до полугода — 4-10 мм/ч, с 1 до 12 лет — 4-12 мм/ч, 13-15 лет — 4-15 мм/ч.
- Лейкоциты (WBC) — белые кровяные клетки, отвечающие за иммунитет. 8,5-24,5*109/л — норма для новорожденного малыша, 6,5-13,5*109/л — для детей до 1 месяца, 5,5-12,5*109/л — до 6 месяцев, 6,0-12,0*109/л — до годика, 5,9-12,0*109/л — с 1 до 6 лет, 4,5-10,0*109/л — с 7 до 15 лет.
Важным показателем является лейкоцитарная формула, выражающая соотношение разных видов лейкоцитов, которые делятся на 2 группы: зернистые (нейтрофилы, эозинофилы, базофилы) и незернистые (лимфоциты, моноциты).
- Нейтрофилы отвечают за бактерицидную функцию. Они в свою очередь бывают палочкоядерными, сегментоядерными и юными. В норме у детей до 1 года палочкоядерные нейтрофилы составляют 0,5-4 % от общего числа нейтрофилов, с 1 до 13 лет этот показатель колеблется от 0,5 до 5 %.
- Сегментоядерные нейтрофилы в норме в возрасте до года составляют 15-45 %, с года до 6 лет — 25-60 %, с 7 до 12 лет — 35-65 %, с 12 лет — 40-65 %.
- Эозинофилы — защищают организм от бактерий, участвуют в аллергическом процессе. Норма для возраста до 12 лет — 0,5-7 %, а с 13 лет — 0,5-6 %.
- Базофилы — участвуют в аллергических и различных воспалительных процессах. Их норма для любого возраста — 0-1 %.
- Моноциты — участвуют в фагоцитозе (перерабатывают погибшие клетки, бактерии и т.д.). Их нормальное значение с рождения до 1 года — 2-12 %, после — 2-10 %.
- Лимфоциты — клетки крови, отвечающие за иммунитет. В возрасте ребенка 1 день их норма составляет 12-36 %, до 1 месяца — 40-76 %, до полугода — 42-74 %, до 1 года — 38-74 %, с 1 до 6 лет — 26-60 %, после 7 лет — 24-54 %.
Значение отклонений от нормы
Если показатели в анализе крови находятся в границах нормы, то родителям не о чем беспокоиться и ребенку ничего не угрожает. Но если какие-то компоненты крови выходят за пределы нормальных показателей — что это может означать?
- высокий гемоглобин: обезвоживание организма, легочная или сердечная недостаточность, нарушения кроветворения, почек;
- низкий гемоглобин: анемия, лейкоз, гиповитаминоз, кровопотери, недостаточный вес;
- повышение эритроцитов: патологии кроветворения, нарушения дыхания;
- понижение эритроцитов: неполноценное питание, потери крови, лейкоз, гемолиз;
- повышение СОЭ говорит о наличии воспаления;
- повышение лейкоцитов: вследствие приема пищи, физической активности, операции, прививки; воспаление, онкология, серьезные ожоги или травмы;
- понижение лейкоцитов: вирус, инфекция, гиповитаминоз, лучевая болезнь, лейкоз;
- повышение нейтрофилов: инфекция, воспаление, онкология, сбои обмена веществ, прививка;
- понижение нейтрофилов: инфекция, заболевания крови, химиотерапия, наследственность;
- повышение эозинофилов: инфекции, наличие паразитов, аллергия, онкология, болезни крови;
- понижение эозинофилов: сепсис, воспаление, гнойные процессы, интоксикация;
- повышение моноцитов: инфекции, туберкулез, бруцеллез, нарушения кроветворения;
- понижение моноцитов: анемия, гнойные процессы, лейкоз;
- повышение базофилов: ветрянка, аллергия, анемия, гормональный сбой;
- повышение лимфоцитов: вирус, простуда, отравление;
- понижение лимфоцитов: анемия, онкология, туберкулез, СПИД, почечная недостаточность, химиотерапия, радиотерапия;
- повышение тромбоцитов: воспаление, анемия, онкология, операция;
- понижение тромбоцитов: болезни крови, инфекция, анемия, недоношенность, сердечная недостаточность.
Расшифровка анализа крови у детей поможет самостоятельно убедиться в его здоровье или недомогании. Ведь общий анализ крови — доступный, быстрый и достаточно показательный метод исследования здоровья. Но даже обнаружив в результатах анализа крови у детей какие-то отклонения от нормы, родителям не стоит паниковать.
Ведь такие показатели могут свидетельствовать лишь о банальной простуде или другом недомогании. Даже прием пищи перед сдачей анализа крови или перенесенное недавно заболевание могут повлиять на результат. Но в любом случае нужно обратиться к врачу, который сможет поставить верный диагноз.
Ниже приведено познавательное видео от Комаровского:
Е. Кубина
Была ли эта статья полезна?