Миокард
Миокардиодистрофия
Истощение функций миокарда
БОЛЕЗНИ СЕРДЦА — Heart-Disease.ru — 2007
Миокардиодистрофия — невоспалительное поражение сердечной мышцы в виде нарушений в ее метаболизме под влиянием внесердечных факторов.
В основе развития миокардиодистрофии всегда лежит несоответствие между расходом энергии и функционирующих структур миокарда с одной стороны и их восстановлением с другой. Болезни и патологические состояния, являющиеся причинами возникновения такого несоответствия, при значительном их разнообразии могут быть систематизированы в три основные группы.
Первая группа включает болезни и патологические состояния, при которых развитие миокардиодистрофии связано с уменьшением поступления в организм и миокард веществ, необходимых для восстановления расходуемых структур в миокарде, либо кислорода, субстратов окисления или витаминов, которые обеспечивают процессы образования и утилизации энергии.
Вторую группу составляют болезни и патологические состояния, при которых нарушаются процессы клеточного дыхания, окислительного фосфорилирования и трансмембранного обмена катионов, в связи с чем снижаются образование энергии в миокарде и эффективность ее использования функционирующими структурами миокарда.
Третья группа объединяет патологических состояния, при которых несоответствие между расходом и восстановлением энергии и функционирующих структур миокарда первично обусловлено значительным повышением энергозатрат в связи с избыточной нагрузкой на сердце (дистрофия от гиперфункции).
В целом, можно выделить следующие причины возникновения миокардиодистрофии:
-
острые и хронические экзогенные интоксикации (отравления, в том числе, алкогольные),
-
эндокринные и обменные нарушения,
-
анемии,
-
физические перенапряжения,
-
инфекции,
-
физические агенты (радиация, невесомость, перегревание),
- системные заболевания (коллагенозы, нейромышечная дистрофия и др.).
К миокардиодистрофии относят также отложение в миокарде патологических продуктов обмена или нормальных метаболитов — амилоида, железа (при гемохроматозе), гликогена и др. Некоторые формы миокардиодистрофии традиционно называют также миокардиопатиями (алкогольная, климактерическая, амилоидная).
Симптомы:
-
повышенная утомляемость,
-
небольшая одышка при физических напряжениях,
-
приглушение 1 тона сердца на верхушке,
- иногда умеренная тахикардия.
При анемии часто выслушивается систолический шум над верхушкой и легочной артерией, при тиреотоксикозе нередки боли в области сердца, выраженная тахикардия, повышение систолического и пульсового давления, мерцательная аритмия; при микседеме-одышка, редкий пульс, гипотензия, глухость сердечных тонов, рано появляются признаки сердечной недостаточности.
Лечение болезни:
-
устранение основного патологического процесса, вызвавшего миокардидистрофию,
-
регулирование режима труда,
-
предупреждение физических перегрузок,
-
рациональное питание (коррекция обменных нарушений), санация хронических очагов инфекции,
- медикаментозное.
Прогноз лечения зависит от этиологии миокардиодистрофии, своевременности и эффективности лечения основного заболевания. Он благоприятный для большинства этиологических форм заболевания в фазе обратимых изменений в миокарде — при успешной терапии все функции сердца полностью восстанавливаются. При хронических интоксикациях (например, алкоголем), хронических заболеваниях, сопровождающихся устойчивыми нарушениями обмена веществ (например, сахарный диабет) или протекающих с длительным дефицитом кислорода (хроническая дыхательная недостаточность, неизлеченная анемия), а также при хроническая гиперфункции миокарда (например, порок сердца) отмечается исход миокардиодистрофии в кардиосклероз (в части случаев в сочетании с дегенеративными изменениями в миокарде) с формированием устойчивых нарушений ритма сердца и сердечной недостаточности.
- Аритмии сердца
- Артериальная гипертензия
- Артериальная гипотензия
- Атеросклероз коронарный
- Атеросклероз сосудов
- Гипертонический криз
- Вегетативно-сосудистая дистония
- Инфаркт миокарда
- Ишемическая болезнь сердца
- Кардиалгии
- Кардиомиопатии
- Кардиосклероз
- Коллапс
- Инсульт
- Легочное сердце
- Миокардиодистрофия
- Нейроциркуляторная дистония
- Отек легких
- Перикардит
- Пороки сердца врожденные
- Пороки сердца приобретенные
- Сердечная астма
- Сердечная недостаточность
- Сосудистые кризы
- Стенокардия
- Эндокардит
Виды миокардита
Миокардиты могут различаться этиологией, клиническими проявлениями и последствиями:
-
Бактериальные миокардиты довольно редки и вызываются преимущественно палочками золотистого стафилококка или энтерококка. Эта форма заболевания поражает клапанные кольца и межжелудочковые перегородки. Возникает бактериальный миокардит также при дифтерии (у 25% больных), являясь её серьезнейшим осложнением и частой причиной смерти. При дифтерии вырабатывается специфический токсин, предотвращающий синтез протеинов. Именно он способствует расширению, дряблости сердца, ухудшает его сокращаемость. Больным назначаются антитоксины и антибиотики;
-
Болезнь Шагаса развивается из-за простейших организмов – трипаносом. При этом возникает экстенсивный миокардит, проявляющийся обычно спустя несколько лет после инфицирования. Заболевание имеет преимущественно хроническое течение, обострение может происходить лишь в исключительно редких случаях. Болезнь характеризуется прогрессирующей сердечной недостаточностью и аритмией; именно они при отсутствии адекватной терапии приводят к летальному исходу;
-
Миокардит, вызванный токсоплазмами, является редкой формой поражения сердечной мышцы и развивается чаще всего у молодых людей со слабым иммунитетом. Для заболевания характерны сердечная недостаточность, аритмия, нарушения проводимости;
-
Гигантоклеточный миокардит имеет невыясненное происхождение. При этой форме в сердечной мышце обнаруживают многоядерные гигантские клетки, что вызывает быстро прогрессирующую фатальную сердечную недостаточность. Этот миокардит диагностируют достаточно редко, развивается он у взрослых людей и часто протекает вместе с такими заболеваниями как тимома, системная красная волчанка, тиреотоксикоз;
-
Болезнь Лайма – заболевание, вызываемое клещевым возвратным тифом. Его типичным симптомом является нарушение сердечной проводимости. Нередко этой форме сопутствуют перикардиты и сбои в работе левого желудочка;
-
Радиационный миокардит возникает из-за ионизирующей радиации. Ведет он к разнообразным острым (реже) и хроническим (преимущественно) нарушениям работы сердца. Вместе с этой формой миокардита часто развивается фиброз миокарда.
Симптомы миокардита
Симптомы миокардита зависят от того, насколько поврежденным оказывается миокард, где именно локализуется воспалительный процесс, насколько он острый и как быстро прогрессирует. В любом случае, страдает сократительная функция сердечной мышцы, имеются нарушения сердечного ритма. Если провоцирующим фактором является инфекция или аллергия, то миокардит манифестирует сразу после перенесенного заболевания. Ревматический миокардит имеет иную симптоматику. Не исключено латентное течение болезни.
Симптомы вирусного и инфекционно-токсического миокардита проявляются при выраженной интоксикации; при инфекционно-аллергическом миокардите признаки воспаления миокарда возникают через пару недель после обострения хронического заболевания; при отравлениях (сывороточный и медикаментозный миокардит) поражение проявляется спустя 12–48 часов после введения сыворотки или приема лекарств.
Инфекционно-токсическому миокардиту чаще всего предшествует продромальная фаза с симптомами, напоминающими грипп. Возможно появление высыпаний на коже, а также возникновение болезненных ощущений в мышцах и суставах. Для детей особенно опасным является вирус Коксаки.
Иногда миокардит не имеет выраженных клинических проявлений и обнаружить его можно только после ЭКГ-обследования.
Общими симптомами миокардита являются:
-
Повышенная утомляемость;
-
Необоснованная слабость;
-
Одышка, усиливающаяся при физических нагрузках. Хотя иногда она появляется и в состоянии покоя;
-
Возможно возникновение кашля и чувства тяжести в правом подреберье;
-
Для выраженного миокардита характерны отеки на ногах и уменьшение объемов выделяемой мочи;
-
Боли в области сердца. Они могут протекать по типу приступов, а могут иметь ноющий характер. Чаще всего они беспокоят человека на протяжении длительного времени и не связаны с физической нагрузкой;
-
Усиленное сердцебиение или его работа с перебоями – эти симптомы указывают на имеющиеся нарушения сердечного ритма. Больные предъявляют жалобы на то, что они испытывают ощущение замирания или остановки сердца;
-
Температура тела остается в пределах нормы, хотя не исключено ее увеличение до субфебрильных отметок;
-
Человек часто страдает от повышенной потливости;
-
Иногда возникают болезненные ощущения в суставах;
-
Артериальное давление чаще всего ниже нормы;
-
Кожа бледная, зачастую имеет синюшный цвет. Особенно это заметно по кончикам пальцев рук, по мочкам ушей, по кончику носа;
-
Что касается пульса, то он может быть как усиленным, так и замедленным;
-
Расширенные шейные вены указывают на выраженную сердечную недостаточность.
Сердце увеличено в размерах, даже небольшие очаги инфильтрации в органе способны провоцировать развитие аритмии и приводить к гибели пациента. Несмотря на то, что симптомов миокардита существует множество, зачастую проявляются лишь 1-2 из них, а у 1/3 пациентов признаки кардиальной патологии отсутствуют вовсе.
Выделяют такие варианты течения миокардита, как острый миокардит тяжелого и легкого течения, рецидивирующий миокардит и хронический миокардит.
Признаки осложнения инфаркта миокарда
Предвестниками формирующегося разрыва служат:
- нарастающая боль в сердце, не снижающаяся от применения анальгетиков и нитратов;
- падение давления крови;
- липкий и холодный пот;
- слабый пульс.
При внезапном разрыве стенки кровь из камер сердца поступает в околосердечную сумку, что приводит к тампонаде, сдавлению миокарда извне и остановке сердечной деятельности.
Пациенты находятся в бессознательном состоянии, отмечается интенсивный цианоз кожи лица, рук, грудной клетки, шейные вены переполняются кровью, пульс и давление определить сложно. Прекращение дыхания и работы сердца наступает в считанные минуты. Поэтому чаще всего спасти больных невозможно.
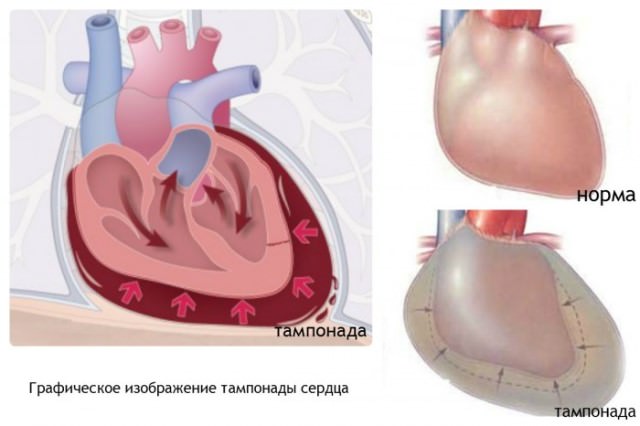
Медленное развитие разрыва может быть на протяжении нескольких часов и даже до 2 — 3 суток. Клинические проявления в таких случаях следующие:
- интермиттирующая сильная сердечная боль – волнообразно снижающаяся и нарастающая, не поддающаяся лечению;
- прогрессирующая гипотония;
- затруднение дыхания;
- нарастание синюшности кожных покровов.
Если немедленно провести пункцию околосердечной сумки и операцию для восстановления герметичности полости сердца, то у больного появляется шанс на выздоровление. Без хирургического вмешательства большинство случаев оканчиваются смертью.
При разрывах перегородки между желудочками на фоне сильной загрудинной боли и низкого давления крови развивается недостаточность правых отделов сердца из-за сброса крови из левого желудочка. Возникает резкая боль в печени, набухают вены шеи, отмечаются отеки и скопление жидкости в брюшной полости.
Если произошел отрыв сосочковых мышц, то преобладают признаки застоя в легочной ткани – хрипы, тяжелое дыхание, падение давления. При полном разрыве быстрое нарастание отека легких приводит к летальному исходу.
Смотрите на видео об осложнениях инфаркта миокарда:
Масса сердца взрослого человека и норма частоты сокращений
Размеры сердца здорового человека коррелируют с величиной его тела, а также зависят от интенсивности физической нагрузки и обмена веществ. Приблизительная масса сердца у женщин — 250 г, у мужчин — 300 г. То есть, средняя масса сердца взрослого человека составляет 0,5 % массы тела, в то же время в покое сердце потребляет около 25-30 мл кислорода (09) в минуту — около 10% общего потребления 09 в покое.
У человека частота сокращения сердца в минуту составляет в возрасте 1 года — около 125 уд./мин, в 2 года — 105, в 3 года — 100, в 4 — 97. В возрасте от 5 до 10 лет норма частоты сокращения сердца — 90, с 10 до 15 — 75-78, с 15 до 50 — 70, с 50 до 60 — 74, с 60 до 80 лет — 80 уд./мин. Несколько любопытных цифр: в течение суток сердце бьется около 108 000 раз, в течение жизни — 2 800 000 000-3 100 000 000 раз; через сердце проходит 225-250 млн. л. крови.
Сердце приспосабливается к постоянно изменяющимся условиям жизни человека:
- Режим дня.
- Физическая активность.
- Пища.
- Экология.
- Стрессовые ситуации и др.
Профилактика инфаркта и его осложнений
Для того чтобы снизить риск ишемической болезни сердца и всех ее последствий, необходимо:
- контролировать содержание холестерина в крови, избегать животных жиров, принимать препараты для понижения липидов;
- поддерживать артериальное давление в диапазоне 120 — 140/80 — 90 мм рт. ст.;
- отказаться полностью от курения, алкоголя и самолечения;
- при возникновении боли в сердце пройти полное кардиологическое обследование;
- если приступ стенокардии длится более 15 минут, нужно вызывать скорую помощь.
Если инфаркт миокарда все же возник, то рекомендуется лечение только в стационарных условиях, соблюдение режима активности. В первые 7 дней особенно опасно натуживание при кашле, рвоте и запорах, категорически запрещен подъем тяжестей.
Разрыв сердечной мышцы относится к крайне тяжелому осложнению инфаркта миокарда, его развитие, как правило, внезапное. Спровоцировать патологию может ранняя двигательная активность, высокое давление, обширная и, проникающая во все слои, зона поражения. Шансом на сохранение жизни может быть только своевременно проведенная операция.
Миокардиты грибковой этиологии
- Микозы возникают редко и выявляются у пациентов со злокачественными новообразованиями или у лиц, получающих химиотерапию, глюкокортикоиды или любую другую иммуносупрессивную терапию. К другим предрасполагающим факторам относят операциина сердце, ВИЧ-инфекцию и наркоманию с введением наркотиков внутривенно.
- Как правило, среди возбудителей обнаруживают Actinomyces, Aspergillus, Candida, Cryptococcus и гистоплазму. Генерализованный кокцидиоидомикоз обычно вызывает эпикардиальные повреждения с поражением перикарда и исходом в констриктивный перикардит (см. гл. 8). Были также описаны случаи возникновения миокардита.
Причины миокардита
Причинами развития миокардита могут быть различные острые вирусные инфекции и бактерии. Возникновению его способствуют грипп, корь и краснуха, ветряная оспа, дифтерия, скарлатина, пневмония, сепсис и проч. Именно вирусы являются самой распространенной причиной этой патологии. Доказано, что во время вирусных эпидемий частота заболеваемости миокардитом резко возрастает. Примечательно, что причиной миокардита могут выступать две и более различные инфекции. Одна из них, чаще всего, является условием поражения сердечной мышцы, а вторая – его непосредственной причиной.
Помимо инфекции, миокардит может быть вызван отравлениями и нарушениями работы иммунной системы (в том числе при введении сывороток и приеме определенных медикаментов). Этиология некоторых миокардитов (идиопатического миокардита Абрамова-Фидлера) до сих пор не установлена.
Людям, больным миокардитом, не рекомендованы физические нагрузки, так как они могут усугублению болезни.
Что означает снижение, повышение сократительной способности миокарда
При недостаточном поступлении энергии в миокард или обменных нарушениях организм пытается компенсировать их за счет двух основных процессов – увеличения частоты и силы сердечных сокращений. Поэтому начальные стадии болезней сердца могут протекать с повышенной сократительной способностью. При этом возрастает величина выброса крови из желудочков.
 Увеличение частоты сердечных сокращений
Увеличение частоты сердечных сокращений
Возможность увеличения силы сокращений в первую очередь обеспечивается гипертрофией миокарда. В мышечных клетках возрастает образование белка, повышается скорость окислительных процессов. Рост массы сердца ощутимо опережает разрастание артерий и нервных волокон. Результатом этого становится недостаточное поступление импульсов в гипертрофированный миокард, а слабое питание кровью еще больше усугубляет ишемические нарушения.
После исчерпания процессов самоподдержания кровообращения сердечная мышца слабеет, ее возможность реагировать на повышение физической нагрузки уменьшается, поэтому возникает недостаточность насосной функции. Со временем, на фоне полной декомпенсации, симптомы сниженной сократительной способности проявляются даже в состоянии покоя.
Функции
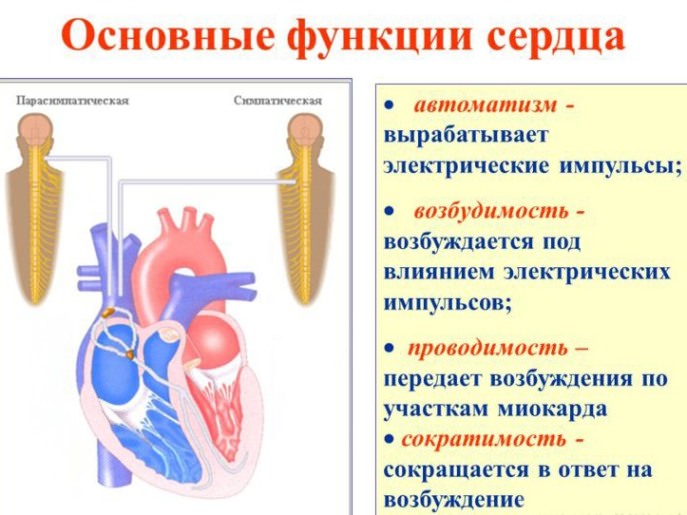
Основной функцией сердца человека является нагнетание крови. При этом сердечная мышца выполняет и другие важные функции:
- Транспорт крови (форменные элементы, гормоны, БАВ, газы, метаболиты);
- Гормональная функция сердца человека заключается в продуцировании натрийуретического гормона, усиливающего выделение мочи, способствующего снижению объема циркулирующей крови;
- Гомеостатическая функция способствует поддержанию постоянства внутренней среды, обеспечивая адекватное кровоснабжение органов.
- Регуляторная функция сердца обеспечивает регуляцию иных систем, влияя на висцеральные рецепторы.
Как устроены предсердия и желудочки
Строение миокарда предсердий и желудочков имеет ряд особенностей и определенных функций, благодаря которым происходит бесперебойная работа сердца. Из вен кровь поступает в предсердия, они, в свою очередь, их проталкивают в желудочки, а они уже направляют поток крови по артериям. Правый желудочек снабжает кровью легочные артерии, а левый выбрасывает кровь в аорту, которая раскинула свои артерии ко всем стенкам и органам человеческого организма. В сердце течет два вида крови: артериальная кровь содержится в левой половине сердца, а венозная кровь — в правой половине. Они не зависят друг от друга, поэтому не сообщаются.
Говоря о миокарде предсердий, обязательно стоит упомянуть об их мышечных слоях, которые делятся на поверхностный и глубокий. Структура верхнего слоя содержит поперечно или циркулярно расположенные волокна, а глубокий слой — продольные волокна. Предсердий всего 2 – это правое и левое, они отделены между собой межпредсердной перегородкой. Правое предсердие имеет кубическую форму и содержит в себе довольно больших размеров полость, которая называется правым ушком. Левое представлено нестандартной кубической формой, состоит из 5 отверстий, 4 из которых локализованы сверху вниз и представляют собой отверстия легочных вен. А вот пятое отверстие самой большой формы называется левым предсердно-желудочковым отверстием, оно обеспечивает связь предсердия с одноименным желудочком.
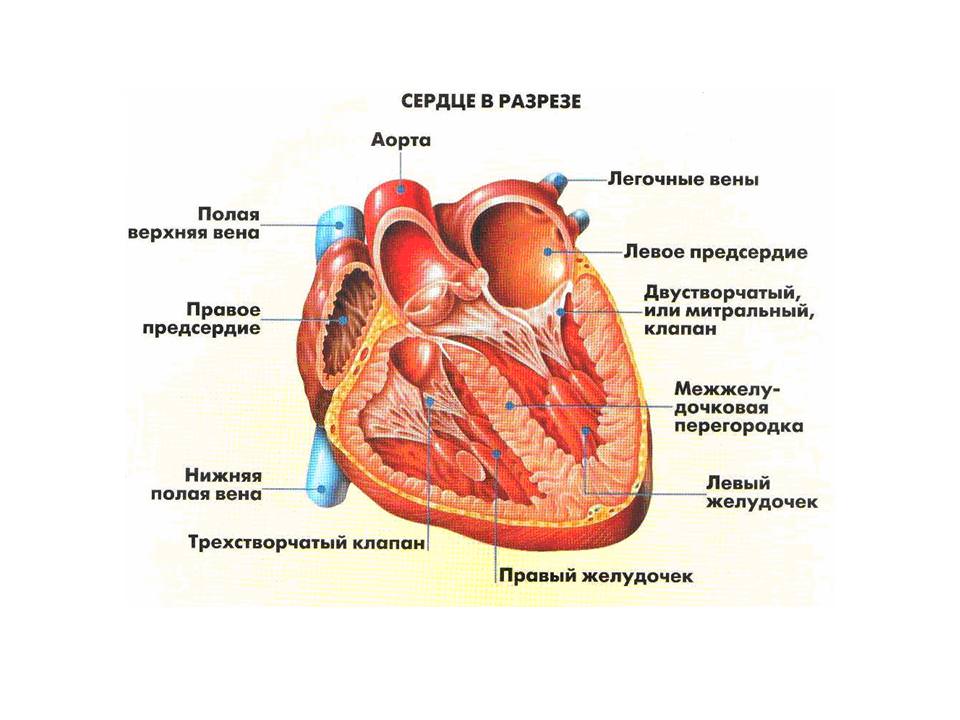
Предсердия и желудочки — особенности расположения
Строение миокарда предсердий и желудочков сердца довольно своеобразно, и имеет существенные отличия. Если в предсердиях выделяют два слоя мышц, то в желудочках — их целых три. Два из них едины, а вот третий слой, который расположен между теми двумя, имеет горизонтально расположенные волокна, именно этот средний горизонтальный слой существует отдельно для левого и правого представителя. Благодаря вот такому уникальному строению сердечной мышцы, полый орган может быть чрезвычайно неутомляемым и работать на протяжении всей жизни человека.
Кроме того, говоря о строении желудочков, обязательно необходимо выделить такую их особенность в строении, как разнообразные выпуклости и неровности, которые отходят от глубокого их мышечного слоя. Некоторые из них представляют мясистые перекладины, другие имеют вид столбиков, которые к верхушке заостряются и в медицине получили название сосочковые мышцы. Все эти даже самые маленькие комплектующие имеют огромнейшее значение и помогают обеспечить нормальную сердечную деятельность в целом.
Лечение в случае отклонения
При острой недостаточности кровообращения или декомпенсации хронической лечение проводится в условиях полного покоя и постельного режима. Все остальные случаи требуют ограничения нагрузок, снижения потребления соли и жидкости.
Медикаментозная терапия включает такие группы препаратов:
- сердечные гликозиды (Дигоксин, Коргликон), они увеличивают силу сокращений, выделение мочи, насосную функцию сердца;
- ингибиторы АПФ (Лизиноприл, Капотен, Пренеса) – понижают сопротивление артерий и расширяют вены (депонирование крови), облегчают работу сердца, повышают сердечный выброс;
- нитраты (Изокет, Кардикет) – улучшают коронарный кровоток, расслабляют стенки вен и артерий;
- мочегонные (Верошпирон, Лазикс) – выводят избыток жидкости и натрия;
- бета-блокаторы (Карведилол) – снимают тахикардию, повышают заполнение желудочков кровью;
- антикоагулянты (Аспирин, Варфарекс) – увеличивают текучесть крови;
- активаторы обмена в миокарде (Рибоксин, Милдронат, Неотон, Панангин, Предуктал).
Сократительная способность сердца обеспечивает поступление крови к внутренним органам и выведение из них продуктов обмена. При развитии болезней миокарда, стрессах, воспалительных процессах в организме, интоксикации сила сокращений снижается. Это приводит к возникновению отклонений в работе внутренних органов, нарушению газообмена, отекам и застойным процессам.
Для определения степени снижения инотропной функции используется показатель фракции выброса. Его можно установить при УЗИ сердца. Для улучшения работы миокарда требуется комплексная медикаментозная терапия.
Причины разрыва сердца
Инфаркт миокарда является наиболее вероятной причиной разрыва сердца, но он также может возникнуть при травме, опухолевом разрушении миокардиоцитов, эндокринных болезнях. Непосредственной причиной разрыва мышечного слоя при некрозе сердечной мышцы является слабость и размягчение стенки до образования плотной соединительной ткани. Поэтому наиболее вероятным временем развития является первая неделя от возникновения инфаркта.
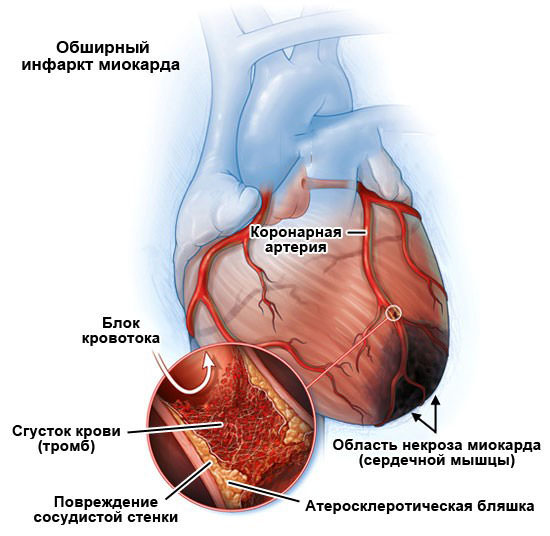
Факторы, которые повышают риск этого осложнения:
- возраст пациентов – у пожилых людей длительность восстановления повреждения больше;
- женский пол;
- обширный, проникающий через всю толщину миокарда (трансмуральный) некроз;
- высокая степень артериальной гипертензии;
- сильный кашель или рвота;
- двигательное возбуждение;
- первичный инфаркт (не было ранее приступов стенокардии);
- приступы загрудинной боли в раннем периоде инфаркта как свидетельство распространения очага поражения;
- несвоевременная диагностика и лечение (более суток от начала);
- ранняя физическая активность (нарушение постельного режима);
- прием кортикостероидов и нестероидных препаратов для снятия воспаления, они препятствуют формированию рубца в зоне некроза;
- начало тромболитической терапии позже 12 часов от начала инфаркта.
Кровообращение
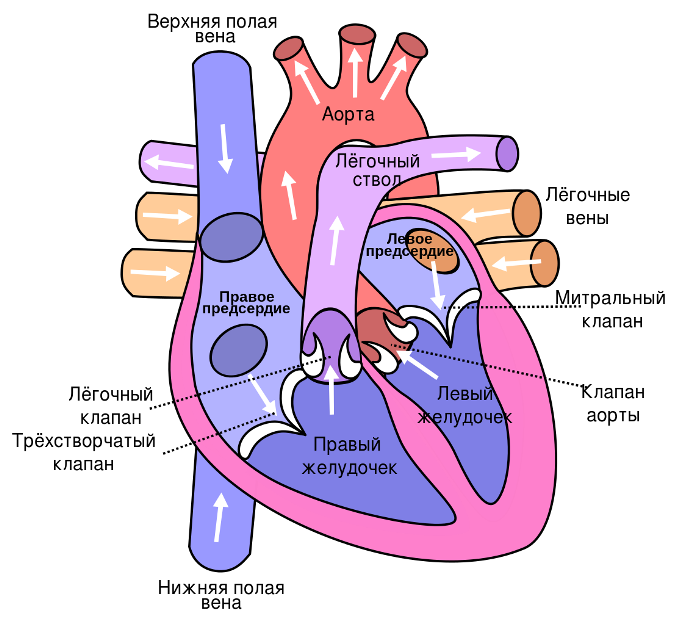
Где находится сердце у человека – выяснили. Теперь рассмотрим главную функцию этого органа – кровообращение. Безусловно, каждому понятно, что без этой функции человек не смог бы полноценно жить. Функция кровообращения осуществляется по двум кругам, которые называются большой и малый:
- Большой, берущий начало в левом желудке и заканчивающийся в правой секции предсердия. Его задача снабдить кровью все органы, в т.ч. легкие.
- Малый исходит из желудка в правой секции и заканчивается в левом предсердии. Основана задача – обеспечение газообмена в альвеолах верхних дыхательных путей.
Из желудочка поток крови проходит к легочному стволу, где она поступает строго до системы капилляров. В этой точке происходит обмен – кровь отдает углекислый газ, а забирает кислород. И в это же время, большой круг кровообращения продвигает поток из предсердия в желудочек.
Фибрилляция желудочков неотложная помощь
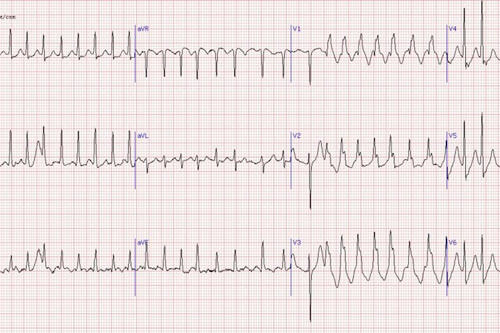
Данное патологическое состояние считается главной причиной внезапно наступающей смерти и характеризуется частой, более трёхсот ударов в минуту, беспорядочной, гемодинамической деятельностью желудочков. Симптоматика очень похожа на асистолию. На электрокардиограмме отмечается хаотическое мерцание волн. Фибрилляция желудочков характеризуется таким состоянием, при котором высоко потребляется кислород сердечной мышцей и сердце напоминает «копошащийся моллюск».
Помощь с неотложными мероприятиями при фибрилляции желудочков состоит из проведения срочной реанимации, которая способна обеспечить адекватную ИВЛ и нормализацию кровообращения, пока не устранится причина остановки дыхания и циркуляции крови.
В первую очередь можно резко произвести удар кулаком в нижнюю треть грудины, то есть нанести прекордиальный удар на двадцать сантиметров над грудной клеткой, если нет рядом дефибриллятора. Затем вызвать реанимационную бригаду и начать неотложные мероприятия по проведению непрямого сердечного массажа и искусственного вентилирования лёгких для того, чтобы подготовить пациента к дефибрилляции, которую проведут с разрядом в 200 Дж.
При сохранении патологического процесса в сердце проводят повторную дефибрилляцию с увеличением разряда до трёхсот, а в некоторых случаях этот заряд при следующих повторах увеличивают до 360–400 Дж
Очень важно помнить, что если сразу начать лечение электрическими импульсами с высоких показателей, то это может стать причиной осложнений постконверсионного характера
В дальнейшем при неэффективности такой терапии приступают к введению внутривенно или внутрисердечно Лидокаина, который позволяет сделать короче интервал между зубцами Q и T и снизить дефибрилляционный порог, или Обзидана, уменьшающего рефрактерность в различных отделах миокарда. И снова проводят повторную дефибрилляцию.
При сохранении беспорядочного сокращения желудочков можно теперь ввести внутривенно Бикарбонат натрия; внутривенно капельно Лидокаин по два миллиграмма в минуту или 100 мг струйно через каждые десять минут; поляризующую смесь, Сульфат магния в этой смеси или отдельно (при отсутствующем положительном эффекте, повторяют введение через семь минут). И опять – дефибрилляция.
В случае дальнейшего сохранения данного патологического состояния вводят внутривенно Адреналин или Хлористый кальций
Применяя данные препараты важно помнить, что все они способствуют развитию гиперкалиемии и алкалозу, поэтому надо быть очень осторожными в их введении, чтобы не допустить таких осложнений
При восстановлении ритма сердца приступают к введению сосудистых средств, а затем корректируют кислотное и щелочное равновесие.
Для профилактики рецидивов беспорядочного сокращения желудочков в виде фибрилляции вводят препараты Калия, Сульфат магния и Лидокаин.
Причины и классификация видов
Существует несколько форм миокардита сердца, рассмотрим каждую из них и расскажем, что это и чем отличается от остальных видов.
Инфекционный (бактериальный, вирусный, грибковый)
Чаще всего причиной миокардита являются вирусы, паразиты и бактерии. Они проникают в миокард и патологически изменяют его. Заболевание может развиваться вследствие поражения вирусами верхних дыхательных путей.
При бактериальной причине возникновения заболевания образуются нарывы, содержащие источники инфекции (ревматический миокардит).
Аллергический
Этот вид заболевания тоже имеет первопричиной инфекцию, но возникает патология, как общая аллергическая реакция организма на эту инфекцию либо, реже, иной фактор (лекарства, вакцины, сыворотки, токсины).
Заболевание проявляется после длительного контакта с возбудителем гиперчувствительностью клеток, проходящей на фоне борьбы с инфекцией. В результате нарушается работы сердечной мышцы и страдает ее физиологическая функция.
Идиопатический
 Этот миокардит изучен не полностью, причины его неизвестны, природа до конца не выявлена. Болезнь сочетает в себе миокардит с сердечной недостаточностью. При этом нарушается ритм сердца, проводимость, возникает кардиосклероз и образуются тромбы.
Этот миокардит изучен не полностью, причины его неизвестны, природа до конца не выявлена. Болезнь сочетает в себе миокардит с сердечной недостаточностью. При этом нарушается ритм сердца, проводимость, возникает кардиосклероз и образуются тромбы.
Идиопатический миокардит чаще других бывает острым и протекает с летальным исходом.
Воспаление миокарда может охватывать разные его участки. В этой связи выделяют два вида заболевания:
- диффузный миокардит, когда воспаляется сердечная мышца полностью;
- очаговый миокардит, при котором воспалительный процесс проходит местно, в одной локализации, не поражая другие участки.
Диффузный характеризуется более тяжелым течением.
Какими заболеваниями может страдать миокард
Самой сложной и наиболее распространенной проблемой с сердцем является инфаркт миокарда. Данное заболевание — это один из видов ишемической болезни сердца, во время которой возникает некроз части сердечной мышцы (миокарда). Оно появляется из-за частичной или полной остановки кровоснабжения определенного участка органа, в следствии чего может развиться некроз нескольких волокон сердечной мышцы. При обширном инфаркте возможен летальный исход, так как сердце не сможет справляться с возложенными на него задачами.
Существуют различные признаки инфаркта, среди которых можно выделить следующие:
- сильная боль в грудной клетке, в области сердца (так называемая ангинозная боль);
- боль и дискомфорт около лопатки, в спине, в горле или руке;
- при наличии сахарного диабета болевые ощущения часто не возникают;
- возникновение непродуктивного кашля, сильная отдышка и появление признаков сердечной недостаточности;
- внезапная остановка сердца или аритмии.
Стоит отметить, что в результате инфаркта может развиться гипоксия – недостаточность поступления кислорода к различным внутренним органам. Если сердце не может справляться со своими функциями, сразу же страдают и все остальные органы, так как к ним перекачивается меньше крови, и они могут испытывать кислородное голодание.
Кроме того, в результате инфаркта миокарда может развиться ишемический инсульт головного мозга. Чаще всего это происходит у людей, возраст которых более 60 лет. При данном заболевании возникает закупорка сосудов, снабжающих головной мозг кровью. В результате часть данного органа теряет свою функциональность, человек может стать недееспособным, у него может нарушиться координация, речь и т.д. Во многих случаях инфаркты имеют летальный исход.
При возникновении инсульта человек может потерять сознание, кроме того, могут проявляться такие симптомы, как оглушенность, нарушение сознания, сильная сонливость/возбужденность, тошнота, головокружение, потеря ориентации во времени и пространстве.
Лечение инфарктов и инсультов проходит под бдительным наблюдением медицинского персонала. Такие больные обязательно находятся на стационаре, так как в домашних условиях невозможно оказывать необходимую помощь в случае ухудшения состояния. При возникновении подозрения на одно из данных заболеваний следует немедленно обратится к врачу для установки точного диагноза.
Функция сохранена показатель нормы
Не всегда степень недостаточности кровообращения проявляется только снижением сердечного выброса. В клинической практике имеются случаи прогрессирования заболеваний сердца при нормальном показателе сократительной способности, а также резком снижении инотропной функции у лиц со стертыми проявлениями.
Причиной такого явления считается то, что даже при существенном нарушении сократимости желудочек может продолжать поддерживать практически нормальный объем крови, поступающий в артерии. Это происходит благодаря закону Франка-Старлинга: при повышенной растяжимости мышечных волокон растет сила их сокращений. То есть при увеличении заполнения желудочков кровью в фазу расслабления они сжимаются сильнее в период систолы.
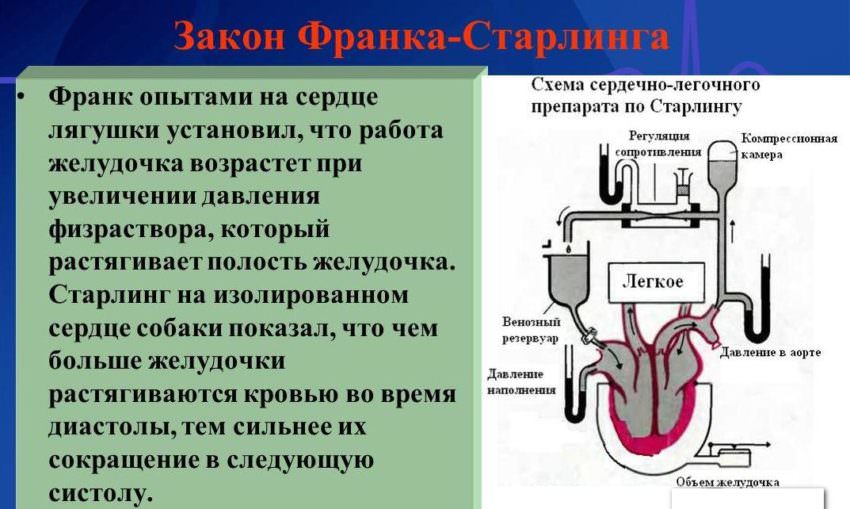
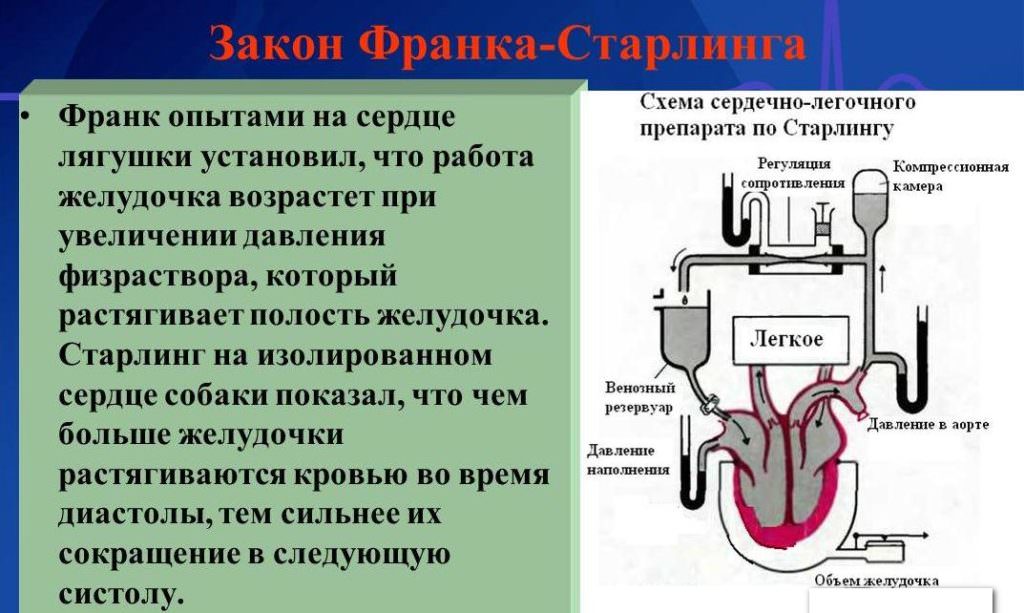
Таким образом, изменения сократительной способности миокарда нельзя рассматривать изолированно, так как они не полностью отражают степень патологических изменений, происходящих в сердце.

 При болевых ощущениях необходимо сразу обратиться к кардиологу для прохождения осмотра и выявления природы боли.
При болевых ощущениях необходимо сразу обратиться к кардиологу для прохождения осмотра и выявления природы боли.



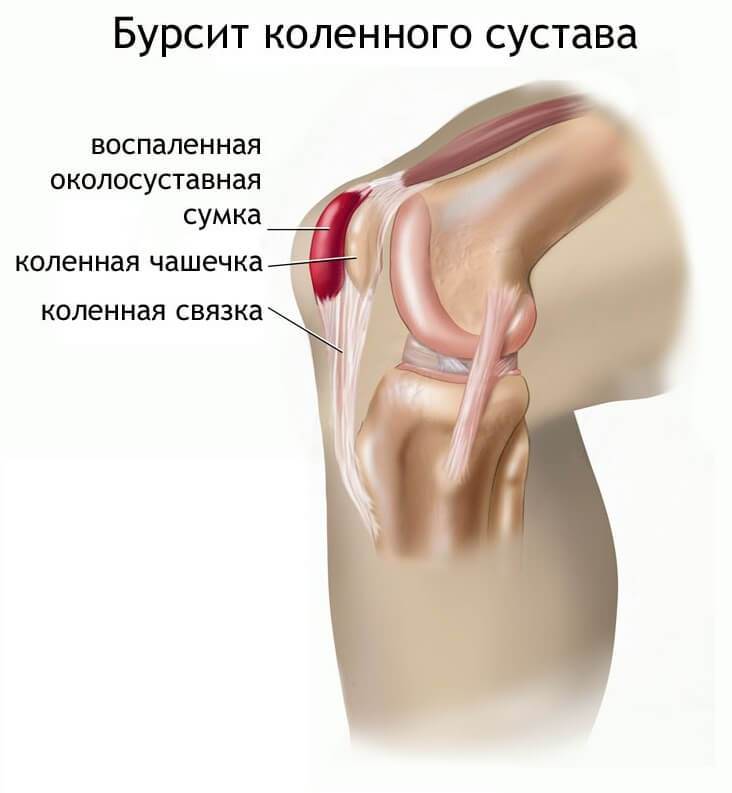 не так часто, как другие ее виды. Тем не менее, дискомфорт мешает больному нормально передвигаться.
не так часто, как другие ее виды. Тем не менее, дискомфорт мешает больному нормально передвигаться.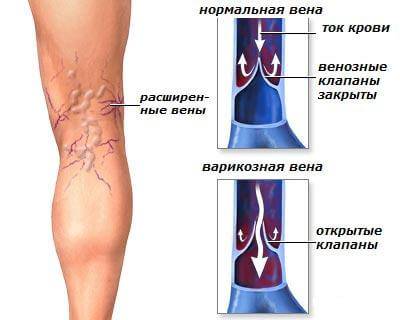 Венозный застойпрактически всегда вызывает отечность мягких тканей, которые сдавливают нервные окончания в области колен. Подобная патология чаще выражается болями сразу в обеих ногах, которые ослабевают после тщательного массирования конечности.
Венозный застойпрактически всегда вызывает отечность мягких тканей, которые сдавливают нервные окончания в области колен. Подобная патология чаще выражается болями сразу в обеих ногах, которые ослабевают после тщательного массирования конечности.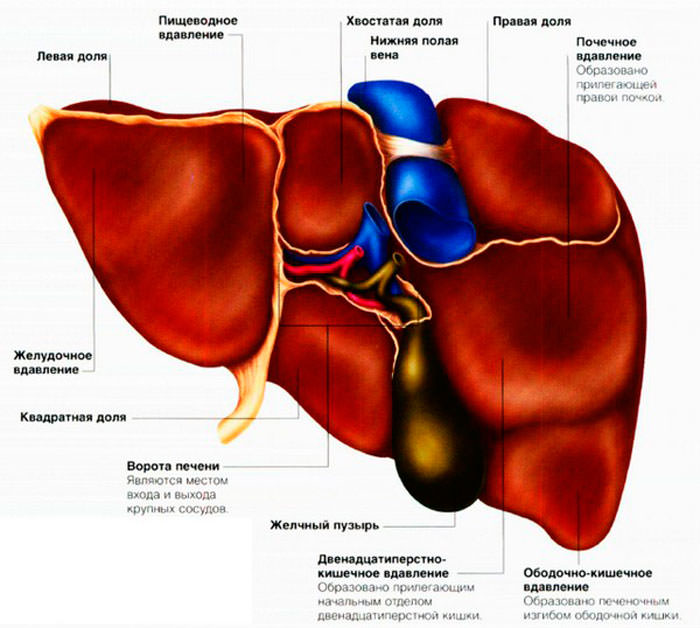



 Кардиотокография начала набирать популярность лишь в последние двадцать лет, когда данные о состоянии плода, полученные при КТГ, начали подтверждаться данными о состоянии тех же малышей после родов.
Кардиотокография начала набирать популярность лишь в последние двадцать лет, когда данные о состоянии плода, полученные при КТГ, начали подтверждаться данными о состоянии тех же малышей после родов.

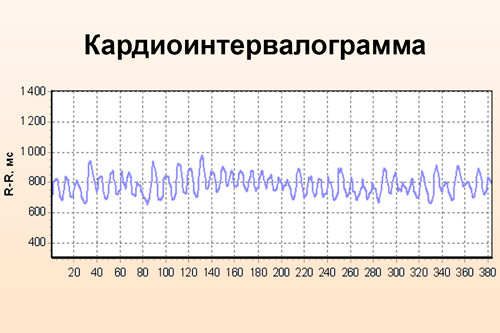
 Вариабельность сердечного ритма снижена. Увеличена активность симпатической нервной системы, поэтому возникает аритмия (тахикардия), возрастает содержание катехоламинов в крови. LF элемент не будет определяться вовсе на спектрограмме, если заболевание приняло тяжелую форму. Это происходит, потому что синусовый узел теряет чувствительность к импульсам нервной системы.
Вариабельность сердечного ритма снижена. Увеличена активность симпатической нервной системы, поэтому возникает аритмия (тахикардия), возрастает содержание катехоламинов в крови. LF элемент не будет определяться вовсе на спектрограмме, если заболевание приняло тяжелую форму. Это происходит, потому что синусовый узел теряет чувствительность к импульсам нервной системы.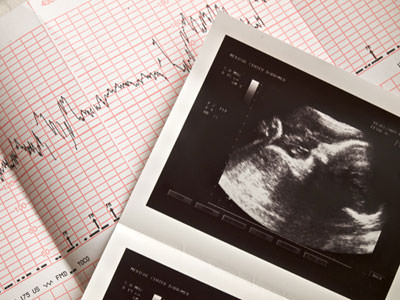
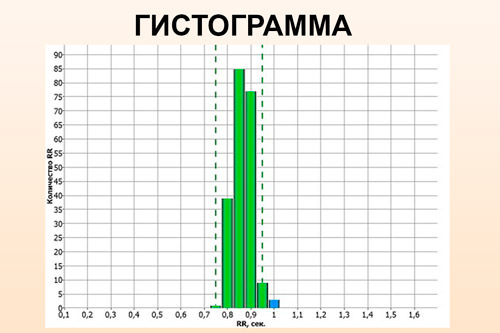 Для оценки вариабельности необходимо применение таких критериев:
Для оценки вариабельности необходимо применение таких критериев: Требования к пациентке: соблюдать покой во время работы кардиотокографа, т. е. примерно, в течение 30-60 минут. Все остальное сделает медработник и аппаратура.
Требования к пациентке: соблюдать покой во время работы кардиотокографа, т. е. примерно, в течение 30-60 минут. Все остальное сделает медработник и аппаратура. Человек с симптомами невроза мочевого пузыря — это чаще всего чувствительная, застенчивая и добросовестная личность, которая боится осуждения или критики со стороны других людей. У таких людей симптомы могут диагностироваться в легкой, умеренной или тяжелой формах.
Человек с симптомами невроза мочевого пузыря — это чаще всего чувствительная, застенчивая и добросовестная личность, которая боится осуждения или критики со стороны других людей. У таких людей симптомы могут диагностироваться в легкой, умеренной или тяжелой формах.
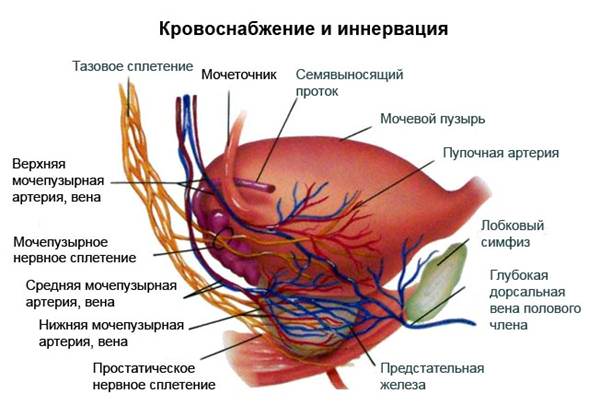
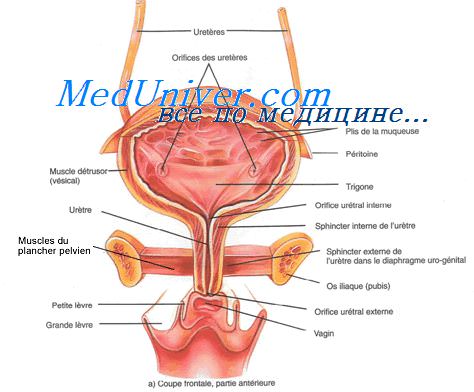
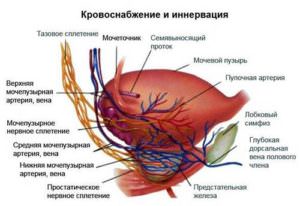
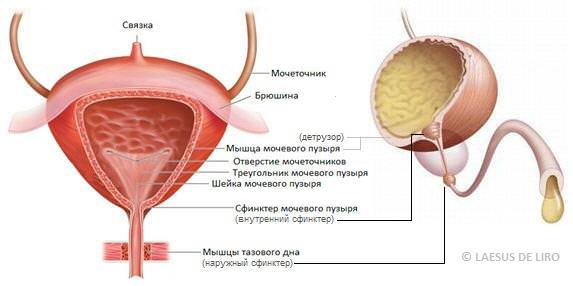

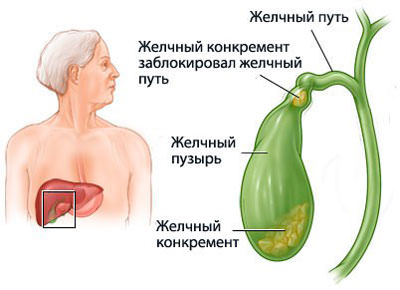
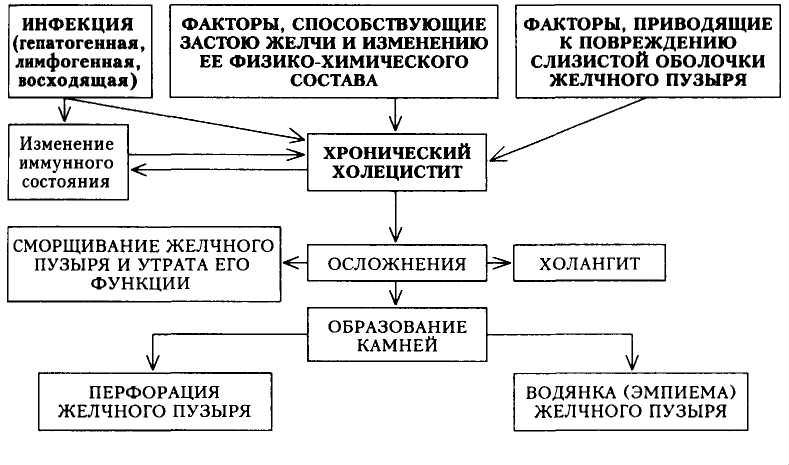 В таблице показана связь причин и последствий холецистита
В таблице показана связь причин и последствий холецистита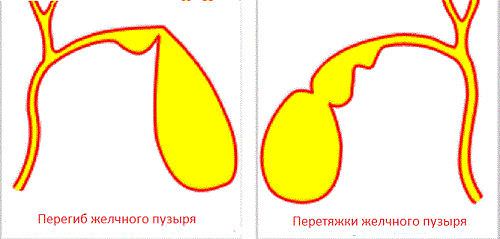 Нарушение формы затрудняет отток желчи
Нарушение формы затрудняет отток желчи
 Помимо этого, кожа ребёнка нередко окрашивается в синеватый оттенок, когда малыш плачет или кричит. Данное явление, как правило, исчезает за несколько дней после того, как организм малыша перестроится на новый тип кровообращения.
Помимо этого, кожа ребёнка нередко окрашивается в синеватый оттенок, когда малыш плачет или кричит. Данное явление, как правило, исчезает за несколько дней после того, как организм малыша перестроится на новый тип кровообращения.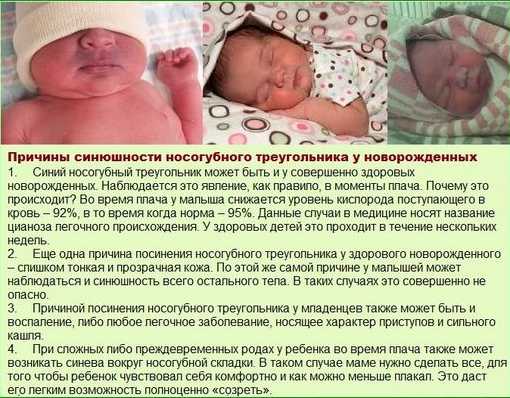



 Человеку с острым цианозом показана кислородотерапия, возможно — в барокамере
Человеку с острым цианозом показана кислородотерапия, возможно — в барокамере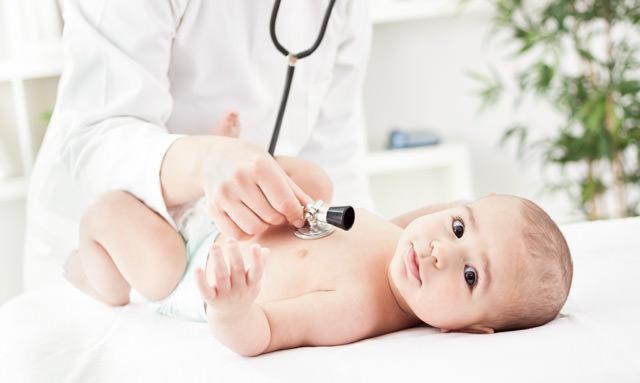

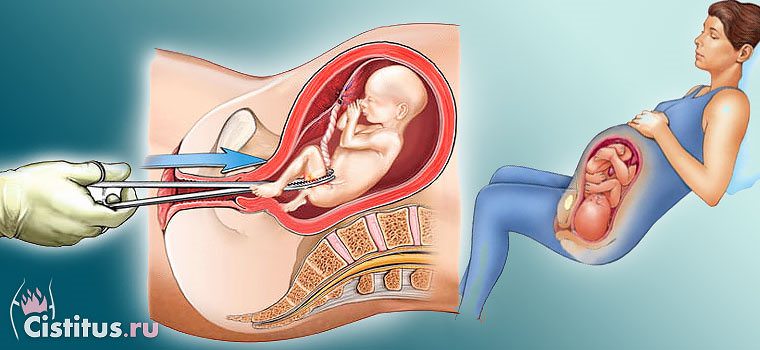
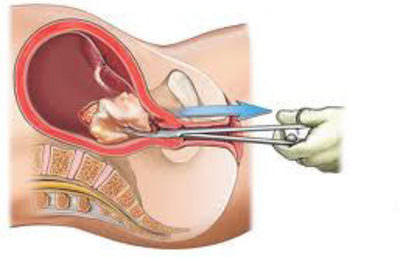 Ситуации, когда необходимо проводить чистку матки от остатков плодного яйца, определяют и методику дальнейшего лечения. Однако всегда необходимо изначально освободить матку от замершей беременности и только потом проводить процедуры по восстановлению.
Ситуации, когда необходимо проводить чистку матки от остатков плодного яйца, определяют и методику дальнейшего лечения. Однако всегда необходимо изначально освободить матку от замершей беременности и только потом проводить процедуры по восстановлению.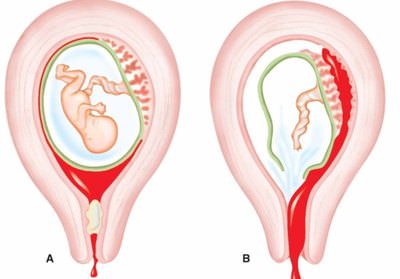 Очищение полости матки после неудачной замершей беременности – обязательная процедура. Но иногда организм в силах самостоятельно прервать беременность на небольшом сроке (не больше 6-7 недель, т.е. фактически – 2-3 недели задержки). В таком случае происходит кровотечение, с которым и выходят остатки оплодотворенного неразвитого яйца.
Очищение полости матки после неудачной замершей беременности – обязательная процедура. Но иногда организм в силах самостоятельно прервать беременность на небольшом сроке (не больше 6-7 недель, т.е. фактически – 2-3 недели задержки). В таком случае происходит кровотечение, с которым и выходят остатки оплодотворенного неразвитого яйца.

 Чистка тела матки – обязательная манипуляция после замирания беременности. Устранение остатков оплодотворенной яйцеклетки проводится гинекологом в отделении акушерства. Эвакуация плода или несформировавшейся плаценты (плодное яйцо) осуществляется механическим способом, который при всем профессионализме врача является травмой для тела матки.
Чистка тела матки – обязательная манипуляция после замирания беременности. Устранение остатков оплодотворенной яйцеклетки проводится гинекологом в отделении акушерства. Эвакуация плода или несформировавшейся плаценты (плодное яйцо) осуществляется механическим способом, который при всем профессионализме врача является травмой для тела матки.
 Процесс восстановления после чистки зависит от срока замершей беременности. Немаловажным фактором является эмоциональное и психологическое состояние женщины. Часто требуется помощь психолога, который помогает выйти из состояния стресса, определить приоритеты после чистки. Ведь жизнь не заканчивается, и нужно понимать, что это только досадное разочарование на пути к материнскому счастью.
Процесс восстановления после чистки зависит от срока замершей беременности. Немаловажным фактором является эмоциональное и психологическое состояние женщины. Часто требуется помощь психолога, который помогает выйти из состояния стресса, определить приоритеты после чистки. Ведь жизнь не заканчивается, и нужно понимать, что это только досадное разочарование на пути к материнскому счастью.

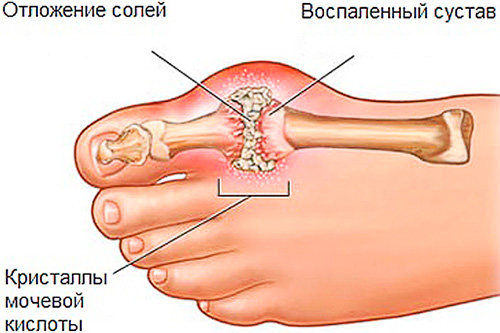

 Анализы мочи и крови Подробнее » Что означают цилиндры в моче?
Анализы мочи и крови Подробнее » Что означают цилиндры в моче? Анализы мочи и крови Подробнее » Соли оксалаты в моче: что это значит?
Анализы мочи и крови Подробнее » Соли оксалаты в моче: что это значит? Необходимо соблюдать некоторые рекомендации, чтобы анализ был верным
Необходимо соблюдать некоторые рекомендации, чтобы анализ был верным