Перитонеальный диализ
Разновидности процедуры
Современный диализ существует в двух вариантах: мануальный (ручной) и автоматизированный. Каждый из них имеет свои показания, которые определяет врач. Это привычки пациента, его образ жизни, возраст, отношение к новым аппаратным методикам. Диализ не должен нарушать эмоциональное состояние больного, лишать его внутреннего равновесия. И врач, и пациент обязаны быть уверенными в том, что делают благое дело для продления жизни человека, и все временные неудобства – это всего лишь необходимые атрибуты дальнейшего комфортного существования.
Мануальный
Такой способ введения жидкости предполагает порционный обмен в течение всего дня: один объем раствора вливают и отсасывают, затем, второй, и так – в течение 12 часов. Проводят манипуляцию амбулаторно: в поликлинике или домашних условиях (в исключительных случаях). Регулирует проведение процедуры медицинский персонал. Для осуществления перитонеального диализа в малом тазу устанавливают искусственные магистрали для введения и отсоса жидкости. Специального оборудования не требуется. Необходимы две емкости: одна с диализатом, другая – пустая, для его отработанного сбора и два катетера.
Через первый катетер вливается 2 л теплого раствора, затем он пережимается и закрывается специальным колпачком. Отсасывается диализат через 4, максимум 6 часов в пустой контейнер. Отводящий катетер снова перекрывают и включают первый. Время перитонеального диализа и количество обменов подбирает врач, чтобы максимально сохранить эффективность и привычный распорядок дня пациента. Следует понимать, что таких дневных процедур должно быть не менее пяти.
Автоматизированный
Манипуляция осуществляется ночью, автоматически, с помощью специального медицинского прибора – циклера. Пациент спит, в то время как аппарат все делает за него и за врача. Утром его просто отключают. Чтобы провести такую процедуру, нужен психологический настрой и полное доверие пациента врачу и современной медицинской технике. Циклер – портативен, его можно брать с собой в любую поездку. Пользоваться препаратом учат пациента в больнице, в течение недели. В результате – пациент сам управляет прибором. Перед утренним отключением аппарата следует залить в брюшину дневной объем диализата, который иногда требуется слить днем.

Автоматическая методика имеет ряд плюсов:
- Определение времени слива и заливки происходит автоматически и не зависит от человеческого фактора.
- Циклер поддерживает необходимую температуру диализата.
- Происходит манипуляция ночью, когда пациент лежит, что существенно снижает давление в брюшной полости, высокие показатели которого ведут к осложнениям.
- Аппарат сохраняет все данные в карте памяти, что дает возможность анализировать состояние пациента в динамике.
Перитонеальный диализ у маленьких детей
Поскольку у детей свои объемы вводимой жидкости и расчет время ее действия, то для них перитонеальный диализ обладает массой преимуществ. Однако он не способен стать альтернативой искусственной почки или гемодиализа. Для новорожденных и детей первого года жизни эта манипуляция становится заместительной терапией при почечной недостаточности.
С помощью перитонеального диализа:
- Осуществляют детоксикацию ребенка.
- Корректируют водно-электролитный баланс.
- Нормализуют метаболизм.
Единственным недостатком становится невозможность использования процедуры в критических ситуациях из-за длительности алгоритма действий. Объем диализата составляет до 40 мл/кг (он строго индивидуален и рассчитывается врачом), время обмена – 5 минут, весь цикл – от 1 до 3 часов. Два раза в день ребенка взвешивают, измеряют пульс, частоту дыхания, давление и при каждом цикле – баланс жидкости.
Осложнения перитонеального диализа.
Самыми важными и частыми осложнениями являются перитонит и инфекция места выхода катетера. Симптомы перитонита включают боль в животе, мутную перитонеальную жидкость, лихорадку, тошноту и болезненность при пальпации. Диагноз основан на окрашивании по Граму, бактериологическом исследовании перитонеальной жидкости и подсчете лейкоцитарной формулы. Окраска по Граму часто не помогает диагнозу, но культуры положительны в более 90 % случаев. Приблизительно в 90 % случаев также имеется более 100 лейкоцитов/мкл, обычно нейтрофилов. Отрицательные культуры и количество лейкоцитов менее 100/мкл не исключают перитонит. Они могут быть обусловлены предшествующей антибиотикотерапией, инфицированием канала или места выхода катетера или исследованием слишком небольшого количества перитонеальной жидкости. Лечение перитонеального диализа начинают с комбинации цефалоспоринов первого или третьего поколения или амино-гликозида. Подбор препаратов в дальнейшем основан на результатах бактериологического исследования перитонеальной жидкости. Анти-биотикотерапию обычно назначают внутривенно или интраперитонеально при перитоните и внутрь при инфицировании канала или места выхода катетера.
Инфицирование места выхода катетера проявляется болезненностью по ходу или в области выхода катетера наряду с образованием корок и покраснением. Диагноз является клиническим. Лечение инфекции без дренажа проводят местными антисептиками ; в противном случае применяют цефалоспорины первого поколения или пенициллины, устойчивые к пенициллиназе.
Автоматический перитонеальный диализ
Для реализации процедуры не обойтись без специального аппарата, раствора, катетера и соединительной трубки. Проводить процедуру следует в условиях стационара, чтобы лечащий врач мог постоянно проверять состояние пациента и контролировать любые изменения. За счет высокопроизводительного аппарата продукты распада пищи и вся лишняя жидкость удаляется примерно за 8-10 часов. Специалисты рекомендуют проводить процедуру в то время, пока больной спит, чтобы организм был в состоянии покоя и пациенту не пришлось проводить свое время в одной позе.
 Перинатальный диализ проводиться под контролем врача
Перинатальный диализ проводиться под контролем врача
Автоматический аппарат (АПД) имеет возможность контролировать объем раствора, а еще он информирует оператора сколько раз следует произвести замену диализирующей жидкости. На некоторых моделях есть функция показа длительности слива и выдержки, что очень полезно для проведения процедуры. Подключение аппарата осуществляют вечером, а отключение производят в утреннее время. Перед отключением циклера в брюшную полость больного вводят последнюю дозу жидкости, с которой он проводит целый день. Около 10 дней потребуется для обучения пациента, после чего он сможет реализовать свои знания уже в домашних условиях.
Аппарат не такой уж и массивный, как может показаться на первый взгляд, по своим габаритам он не более среднего чемодана с колесиками, поэтому при необходимости он легко транспортируется. Многие полагают, что перитонеальный диализ в домашних условиях проводить невозможно, однако это далеко не так, ведь нужно просто некоторое время для развития навыков.
Если рассмотреть модели нового поколения, то они обладают более широким функционалом, нежели простые аппараты. К примеру, такие аппараты имеют специальные кары данных, благодаря которым можно корректировать процедуру, исходя из рекомендаций лечащего врача. К тому же, такие устройства способны учитывать особенности проведения каждого сеанса.
Комментарии
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-243929-9’, renderTo: ‘yandex_rtb_R-A-243929-9’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);»+»ipt>
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-243929-3’, renderTo: ‘yandex_rtb_R-A-243929-3’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);»+»ipt>
«+»ipt>
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-243929-6’, renderTo: ‘yandex_rtb_R-A-243929-6’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);»+»ipt>
«+»ipt>(adsbygoogle = window.adsbygoogle || []).push({});»+»ipt>
«+»ipt>(adsbygoogle = window.adsbygoogle || []).push({});»+»ipt>
«+»ipt>
Напечатать
Как проходит процедура перитонеального диализа
Как проводится перитонеальный диализ? Специальный катетер имплантируется в брюшину, к особо густой сетке перитонеальных сосудов. Наружный конец катетера через регулирующий вентиль подключают к двум компактным пластиковым резервуарам (их как «внутренние карманы» носят под одеждой).
Свежая диализная жидкость из одного «кармана» поступает по катетеру в брюшину. Здесь она контактирует с перитонеальными капиллярами. При этом сказываются перепады плотности крови и диализной жидкости, благодаря чему через стенки капилляров и сквозь перитонеальную мембрану «выдавливаются» токсические компоненты и излишки воды. Происходит и обратный процесс: из диализной жидкости, омывающей изнутри брюшину, усваиваются электролиты, питательные вещества и прочие полезные компоненты. Очищенная и обогащенная кровь по венозной системе уходит к сердцу и дальше разносится по всему организму. Диализная жидкость постепенно утрачивает полезные компоненты и накапливает выделившиеся из крови токсины. Отработанная жидкость выводится наружу по тому же катетеру и собирается во втором резервуаре.
Вот так эндоваскулярная хирургия, оставаясь «невидимой», работает на очистку крови. Больная почка разгружена и лучше поддается восстанавливающей терапии. Но хотя почка и бездействует, токсического поражения организма не происходит!
Мануальное и автоматическое управление процессом очистки
Выбор наиболее удобного режима очистки – еще одно преимущество нового метода. Пациент может по установленным часам вручную открывать и закрывать клапан для подачи в перитонеум диализной жидкости. Это может происходить и автоматически, например, во время сна. Для того, чтобы система действовала автоматически (automatische Peritonealdialyse, или APD), необходимо дополнительное компактное устройство, совмещаемое с подающим клапаном, – так называемый циклер (Cyсler).
Трудно переоценить преимущества мобильного диализа для иностранных пациентов. Кто хочет пройти такое лечение в Германии, должен бы считаться с долговременным пребыванием в стране или с необходимостью постоянных поездок туда-сюда, чтобы трижды в неделю посещать немецкий диализный центр.
А вот для установки системы перитонеального диализа достаточно одной кратковременной поездки. Имплантация катетера в брюшину даже не требует стационарного режима – она проводится амбулаторно. Ну и, разумеется, нужна подробная консультация врача-специалиста по всем вопросам, как управлять установленной системой и как с нею обходиться. Требуется, конечно, и запас свежей диализной жидкости на указанное врачом количество циклов лечения. Получив все это, пациент может отправляться домой.
Гемодиализ
Диализ – метод почечной заместительной терапии, способствующий восстановлению при хронической почечной недостаточности баланса воды и минеральных веществ и выведению из крови образующихся в процессе метаболизма связанных ионов водорода и продуктов азотистого обмена (мочевины, креатинина, мочевой кислоты и др.).
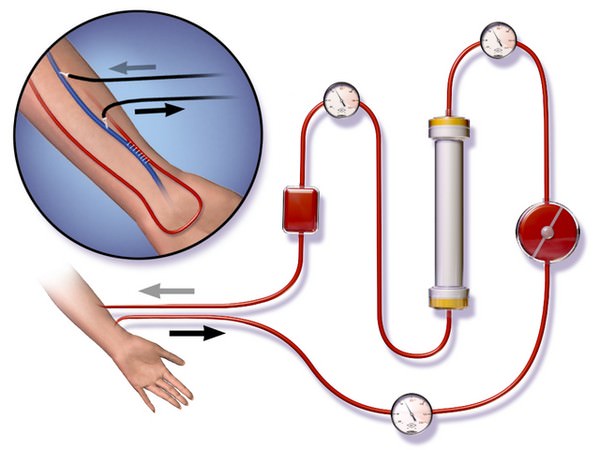
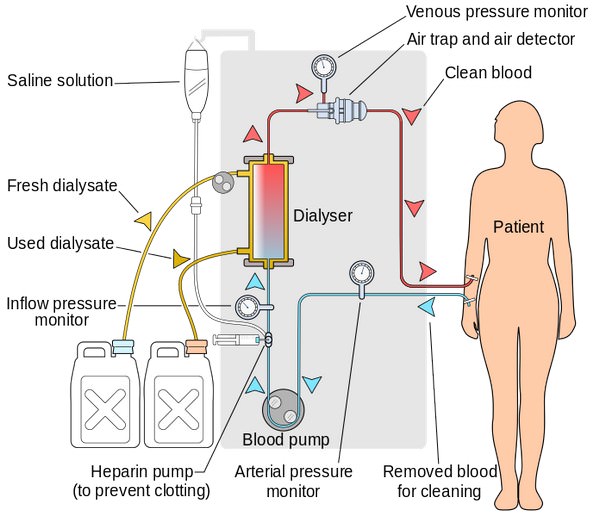 Гемодиализ – метод, основанный на диффузии растворенных в сыворотке низкомолекулярных веществ через полупроницаемую мембрану, представляющую собой синтетическую мембрану аппарата «искусственная почка».
Гемодиализ – метод, основанный на диффузии растворенных в сыворотке низкомолекулярных веществ через полупроницаемую мембрану, представляющую собой синтетическую мембрану аппарата «искусственная почка».
Преимущества
Гемодиализ имеет ряд существенных преимуществ. Он не занимает много времени, и позволяет больным сохранять обычный образ жизни между сеансами. При гемодиализе по сравнению с перитонеальным диализом быстро нормализуются уровни различных веществ в сыворотке.
Процедура
Подключение больного к аппарату «искусственная почка» возможно с помощью артерио-венозного шунта из полимерного материала, который соединяет артерию (a.radialis) с веной (v.cefalica) «конец-в-конец», или образования искусственного соустья (фистулы) между сосудами «бок-в-конец».
При острой почечной недостаточности для проведения гемодиализа проводят временную катетеризацию бедренной или подключичной вены. Кровь и диализат разделены полупроницаемой мембраной, пропускающей воду и растворенные вещества в диализат по градиентам концентрации и осмотического давления.
Частота и длительность процедур гемодиализа зависят от уровня метаболизма, питания, ОЦК и типа аппарата «искусственная почка». Больным на гемодиализе увеличивают содержание в диете белка до 1–1,2 г/кг/сут. На любом этапе гемодиализа могут развиться осложнения (кровотечение, инфекционное заражение, артериальная гипотензия, аллергические реакции и др.)
Большинство больных нуждаются в 9–12 ч гемодиализа в неделю, поровну распределенных на несколько сеансов. Длительность диализа подбирают индивидуально в зависимости от массы, функции почек, сопутствующих заболеваний и интенсивности катаболизма.
Об адекватности диализа судят по коэффициенту выведения мочевины (КВМ). КВМ должен быть не менее 65%. Рассчитывается по формуле:
Осложнения диализа
| Осложнения, вызванные антикоагулянтами | Острое кровотечение из места доступа, желудочно-кишечное кровотечение |
| Повреждения сосудистого доступа | Кровотечение в местах анастамозов и пункций, эндоваскулярная инфекция, аневризматическое расширение, тромбоз артерио-венозного шунта |
| Трансфузионные осложнения | Гепатит, гемосидероз |
| Артериальная гипотензия | Обусловлена уменьшением ОЦК; низким содержанием натрия в диализирующем растворе (диализате); аллергическими реакциями, вызванными материалом трубок или диализатора (стерилизующие средства); непереносимостью ацетатного диализата, вызывающего вазодилатацию |
| Синдром нарушенной осмомолярности | Развивается в результате быстрого снижения осмомолярности плазмы, приводящего к отеку мозга, и проявляется тошнотой, рвотой, головной болью, иногда судорогами и спутанностью сознания |
| Дефект оборудования | Отключение источника питания, потеря крови при разрыве системы, попадание воздуха, гипо- или гипертермия вследствие неправильно подогретого диализата |
Причины смерти больных на гемодиализе
Больные с терминальной стадией хронической почечной недостаточности на хроническом гемодиализе или перитонеальном диализе чаще всего погибают от неправильно леченной артериальной гипертонии или гиперлипопротеидемиии. Второй причиной смерти больных может быть истощение, являющееся осложнением ХПН, а не диализа, особенно при недостаточном потреблении белка.
Разновидности диализа
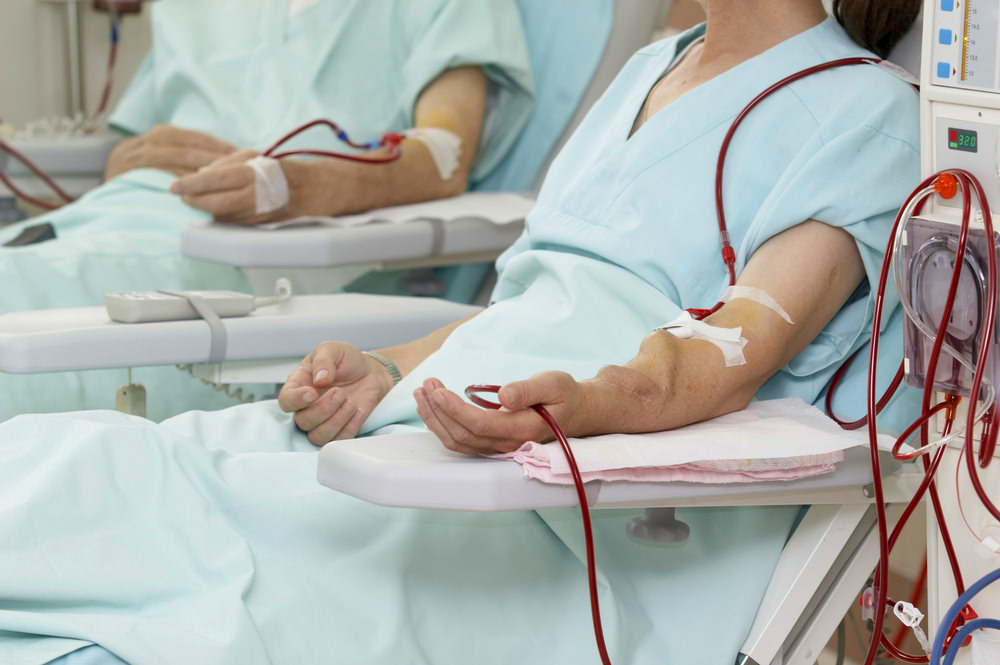
На самых конечных стадиях хронической почечной недостаточности, когда почки оказываются неработоспособными на 85% и выше, возникает неиссякаемая потребность в искусственной очистке крови от токсинов.
В настоящее время существует два способа сделать это:
- Прибегнуть к гемодиализу.
- Воспользоваться перитонеальным диализом.
Эти виды диализа кардинально отличаются друг от друга принципом действия, но приводят к одному результату – избавлению организма от ядов и вредных веществ. Какой способ лучше, определит врач, исходя из состояния больного и его предпочтений.
Принцип его действия основывается на удалении из крови молекул, вызывающих отравление, при помощи фильтра, который пропускает вещества большой молекулярной массы и задерживает более лёгкие соединения и компоненты, такие как:
- элементы семейства электролитов – калий, кальций и натрий;
- креатинин;
- мочевина и мочевая кислота.
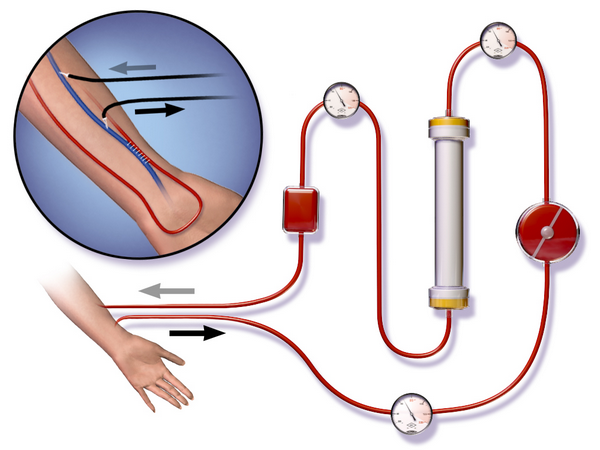 Сначала из крупного кровеносного сосуда больного берётся неочищенная кровь и проходит систему очистки, после чего её заливают обратно. Если прибегать к такому диализу приходится часто, в вену путём операции вживляется специальная фистула, обеспечивающая безболезненный доступ к крови. Если же регулярное очищение организма не планируется, обходятся обычной иглой. В зависимости от того, насколько запущен патологический процесс в почках, длительность стандартного сеанса составляет до 6 часов.
Сначала из крупного кровеносного сосуда больного берётся неочищенная кровь и проходит систему очистки, после чего её заливают обратно. Если прибегать к такому диализу приходится часто, в вену путём операции вживляется специальная фистула, обеспечивающая безболезненный доступ к крови. Если же регулярное очищение организма не планируется, обходятся обычной иглой. В зависимости от того, насколько запущен патологический процесс в почках, длительность стандартного сеанса составляет до 6 часов.
Показания к применению гемодиализа не ограничиваются почечной недостаточностью. Его используют при сильной интоксикации организма алкоголем, медицинскими препаратами и другими ядами, проникновение которых в организм обусловлено другими причинами, не связанными с дисфункцией почек.
Осложнения перитонеального диализа
Самым опасным осложнением перитонеального диализа является перитонит (воспаление брюшины). Наиболее частой причиной развития воспаления является несоблюдение больным правил антисептики при сеансах обмена. Перитонит диагностируется при наличии двух из трех признаков:
• Внешние проявления воспаления брюшины: боль в области живота, повышение температуры тела, озноб, общая слабость, тошнота, рвота, нарушение стула.
• Мутная перитонеальная жидкость.
• Выявление бактерий в перитонеальной жидкости.
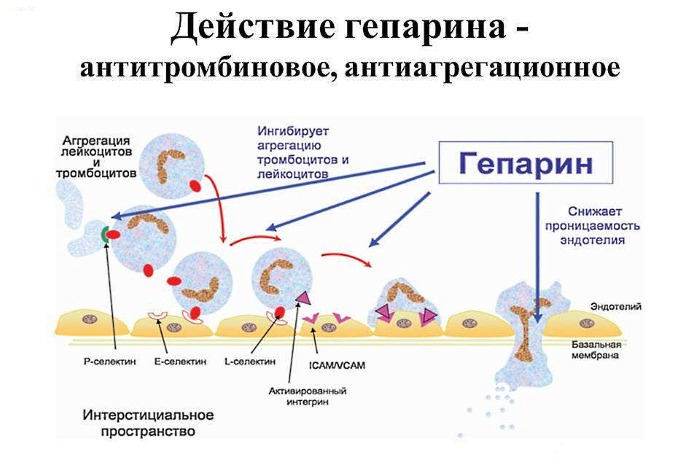
Лечение: антибиотики широкого спектра действия до результатов анализов, затем антибактериальный препарат с учетом чувствительности к нему выявленных микроорганизмов. Кроме специфической терапии рекомендовано временное прекращение сеансов перитонеального диализа, промывание брюшной полости стандартным диализирующим раствором или раствором Рингера-лактата. В растворы при промывании добавляют гепарин, что препятствует спаечному процессу в брюшной полости. В тяжелых случаях может понадобиться удаление перитонеального катетера.
К неинфекционным осложнениям относятся следующие:
• нарушение работы брюшного катетера с затруднением залива/слива раствора. Это осложнение может быть связано с изменением месторасположения катетера, закрытие катетера петлей кишечника, например, при запорах, изгибом катетера, либо с закрытием просвета катетера сгустками крови или фибрина, что часто встречается при перитоните. При закрытии просвета катетера сгустками можно попытаться промыть его стерильным изотоническим раствором. В случае неудачи показана замена катетера. Осложнения, связанные с изменением положения катетера, требуют хирургического вмешательства.
• При заливе и нахождении диализирующего раствора в брюшной полости увеличивается внутрибрюшное давление, что способствует формированию грыж. Наиболее часто встречаются грыжи белой линии, реже пупочные и паховые грыжи. В зависимости от размеров и вправляемости грыжевого выпячивания решается вопрос о дальнейшем лечении: операция или выжидательная тактика.
• Истечение перитонеального раствора наружу или в подкожную жировую клетчатку встречается, как правило, сразу после постановки внутрибрюшного катетера, либо при плохой фиксации катетера у пожилых и ослабленных больных. Данное осложнение диагностируется при промокании повязки в области стояния катетера, либо при формировании отека подкожно-жировой клетчатки стенки живота и половых органов. Лечение заключается в прекращение перитонеального диализа на 1-2 недели для оптимальной фиксации катетера, с проведением пациенту сеансов гемодиализа. При неблагоприятных условиях показана замена катетера.
• Правосторонний плеврит встречается у ослабленных больных, а также у некоторых пациентов в начале лечения. Данное осложнение связано с проникновением диализирующего раствора через диафрагму в плевральную полость. Лечение — уменьшение объема заливаемого раствора. Для профилактики данного состояния рекомендовано проводить сеансы обмена в вертикальном состоянии. При нарастании дыхательной недостаточности показан перевод больного на программный гемодиализ.
• Боль в животе, не связанная с воспалением брюшины, часто возникает в начале лечения и через пару месяцев проходит. Боль, как правило, связана с раздражением брюшины химически активным диализирующим раствором, либо вследствие перерастяжения брюшной полости большим количеством раствора. В первом случае лечение заключается в подборе оптимального по химическому составу диализату, во втором — залив меньших объемов растворов с увеличением кратности обменов.
Многими специалистами перитонеальный диализ рассматривается как первый этап заместительной терапии для больных в терминальной стадии почечной недостаточности. У некоторых пациентов в силу ряда причин перитонеальный диализ является единственным возможным методом лечения.
По сравнению с гемодиализом, перитонеальный диализ позволяет пациентам вести активный образ жизни, заниматься трудовой деятельностью. Но, к сожалению, продолжительность лечения перитонеальным диализом напрямую зависит от фильтрующих свойств брюшины, которые, с течением времени, постепенно, а при частых перитонитах достаточно быстро, снижаются. В этом случае возникает необходимость в альтернативных методах: гемодиализ или трансплантация почки.
Диализ
Диализ – это процесс очищения крови, основанный на прохождении частиц определенного размера через полупроницаемую мембрану, которое происходит за счет разницы концентраций растворенного вещества в крови и в диализирующем (очищающем) растворе.
При перитонеальном диализе роль полупроницаемой мембраны выполняет брюшина – оболочка, выстилающая изнутри брюшную полость человека.
При гемодиализе очищение крови происходит с помощью искусственной полупроницаемой мембраны, которая находится в диализаторе, устройстве, необходимом для проведения процедуры гемодиализа.
Перитонеальный диализ и гемодиализ обладают рядом отличий: каждый их них имеет свои преимущества, а также особенности, на которые необходимо обратить внимание при выборе метода лечения.
Необходимо помнить, что все пациенты различаются по возрасту, общему состоянию здоровья, наличию тех или иных заболеваний и образу жизни. Вы можете обсудить с вашим лечащим врачом вопросы, касающиеся вашего образа жизни, состояния здоровья при выборе того или иного метода лечения.
Ниже представлена короткая сравнительная таблица для различных видов диализа.
Перитонеальный Диализ

Преимущества
- В ряде клинических исследований отмечается лучшая ранняя выживаемость пациентов при использовании метода перитонеального диализа
- При перитонеальном диализе не используются иглы
- Лечение подстраивается под ваш образ жизни (например, график работы, учебы и прочих занятий)
- Удобство и независимость — самостоятельное выполнение процедур перитонеального диализа, возможность проведения перитонеального диализа дома, за городом или даже в дороге
- Возможность самостоятельно путешествовать
- Ежедневное очищение организма от токсинов является более «щадящим» методом лечения и больше напоминает естественную работу почек
- Нет необходимости несколько раз в неделю посещать диализный центр
- Возможность проведения диализа в ночное время, если используется автоматизированный перитонеальный диализ
- Нет резкого колебания уровня токсинов и водного баланса, так как очищение крови и организма происходит непрерывно 24 часа в сутки,
так же как при работе здоровых почек - Менее жесткие ограничения в диете и употреблении жидкости, чем при гемодиализе

На что обратить внимание
- Необходимо проводить обмены диализного раствора ежедневно
- Необходимо устанавливать постоянный катетер для перитонеального диализа
- Существует определенный риск инфекционных осложнений
- Возможно некоторое увеличение объема талии (вследствие содержащейся в брюшной полости жидкости)
- Требуется место для хранения растворов дома
Преимущества
- Процедуру выполняет медицинский персонал в больнице или диализном центре
- Проводится 3 раза в неделю
- Нет необходимости хранить дома оборудование и растворы
На что обратить внимание
- Поездки в диализный центр/отделение 3 раза в неделю по фиксированному графику, каждый сеанс в среднем длится 4-5 часов
- Необходимо устанавливать постоянный сосудистый доступ на верхних конечностях
- Каждый раз во время процедуры необходимо вводить в сосудистый доступ 2 иглы
- Более строгие ограничения в диете и соблюдение питьевого режима
- Возможен дискомфорт: головная боль, тошнота, судороги в ногах, усталость после проведения процедуры
гемодиализа. По окончании сеанса необходима длительная адаптация в течение 4–8 часов). - Строгое ограничение физической нагрузки на руку, где установлен сосудистый доступ
- При проживании пациента вдали от диализного центра может возникнуть необходимость переезда ближе к диализному центру
- Технические проблемы при работе аппарата могут отразиться на качестве процедуры гемодиализа
- Влияние расписания работы диализного центра на трудовую деятельность
Особенности проведения процедуры
Ранее удалось установить, что для проведения процедуры используется специальное устройство – циклер. Оно представляет собой приспособление, которое функционирует по специальной программе, регулирующей слив и залив раствора, некоторые модели разогревают жидкость до комфортной температуры. Есть вариант показа объема жидкости, что позволяет фиксировать количество слитого раствора.
Проникнуть в брюшную полость не так уж и просто, некоторое время это было сложно реализовать, но сейчас появились специальные катетеры – перитонеальные. К этим приспособлениям специалисты выдвигают серьезные требования, поскольку от них зависит не только комфорт во время проведения процедуры, но и безопасность. Катетер должен правильно фиксироваться, защищать от проникновения инфекции и гарантировать качественный дренаж. Закрепление катетера производится в жировой подкожной клетчатке посредством произрастания дакроновой манжеты, которая состоит из соединительной ткани. Такой вариант еще и защищает от проникновения инфекции в тело. Изготавливаются катетеры ил полиуретана либо силикона, их устанавливают за счет хирургического вмешательства. Внешняя область катетера находится под кожей на боковой либо верхней части брюшины.
После того, как катетер установлен, он должен надежно зафиксироваться на своем месте, для этого нужно потратить около 2-3 недель. Только по истечении этого срока можно переходить к сеансам диализа. Для этого контейнер с раствором соединяется с катетером. Огромное значение имеет соблюдение антисептических, а также гигиенических правил, в число которых входит обработка рук, всех рабочих поверхностей, кожного покрова вокруг катетера и тех зон, где соединяются катетер и общая магистраль. Эти простые правила препятствуют возникновению инфекционных заболеваний и других не менее серьезных недугов, для большей безопасности специалисты рекомендуют надеть защитную маску.
 Прикрепление катетера должно быть надежным
Прикрепление катетера должно быть надежным
Переднюю часть живота необходимо освободить от одежды, после чего на поясе закрепляется чистое полотенце из хлопка. Далее их стерильного пакета достают пустой сливной пакет и емкость с диализирующей жидкостью. Последнюю нужно подвесить на штатив, при этом высота должна быть ровно 1,5 метра, а вот сливной пакет укладывается на полу. Магистрали полностью обрабатываются антисептиком, после чего их можно соединять друг с другом, такое решение позволит быть полностью уверенными в безопасности метода.
При первом цикле раствор сливается в пустой мешок, после чего пережимается область магистрали, а зажим открывается на приносящей ветви. Диализирующая жидкость заливается прямиком в брюшную полость. Затем зажимы на магистралях полностью пережимаются, емкость со слитым раствором и пустой пакет удаляются. Обязательно внешний порт катетера следует закрыть колпачком и запрятать под одежду.
Ежемесячно пациенту нужно сдавать кровь и жидкость из брюшины для анализа, благодаря чему лечащий врач сможет вовремя зафиксировать изменения в лучшую или худшую стороны. Плюс ко всему, на основе этой информации специалисты делают вывод по поводу степени очистки крови, а еще определяют возможность присутствия анемии, проблем с обменными процессами и анализируют содержание фосфора, кальция, железа.
 Сдавать кровь из брюшины для анализа необходимо ежемесячно
Сдавать кровь из брюшины для анализа необходимо ежемесячно

 Причины: основная причина – разрыв стенки сосуда. Чаще всего встречается у пациентов пожилого возраста, страдающих от высокого артериального давления. Кровоизлияние в мозг происходит из-за слабости стенок сосудов.
Причины: основная причина – разрыв стенки сосуда. Чаще всего встречается у пациентов пожилого возраста, страдающих от высокого артериального давления. Кровоизлияние в мозг происходит из-за слабости стенок сосудов. Предвестники:
Предвестники: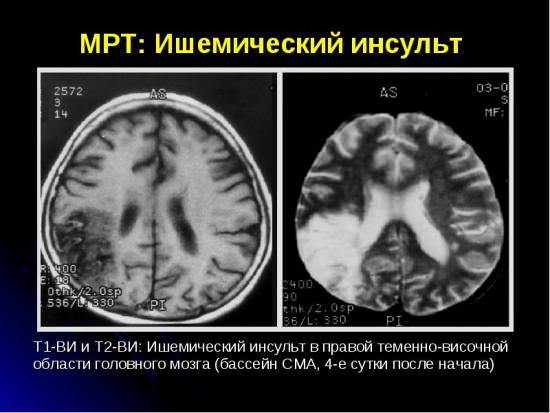
 Исследование ЭКГ
Исследование ЭКГ







 К третьему триместру возрастает объем циркулирующей крови. Таким образом, происходит разбавление, и гемоглобина относительно объема становится меньше. Поэтому к концу беременности количество женщин с анемией возрастает.
К третьему триместру возрастает объем циркулирующей крови. Таким образом, происходит разбавление, и гемоглобина относительно объема становится меньше. Поэтому к концу беременности количество женщин с анемией возрастает.













 Лазеротерапия — деструктивный метод лечения бородавок
Лазеротерапия — деструктивный метод лечения бородавок




 Первые действия врача, это проведение процедуры специального очищения желудка. Назначают индивидуальный курс медикаментов, и ставится капельница с физическим раствором, в котором имеется глюкоза и витамины. Они восстановят солевой баланс и предотвратят процесс обезвоживания.
Первые действия врача, это проведение процедуры специального очищения желудка. Назначают индивидуальный курс медикаментов, и ставится капельница с физическим раствором, в котором имеется глюкоза и витамины. Они восстановят солевой баланс и предотвратят процесс обезвоживания.

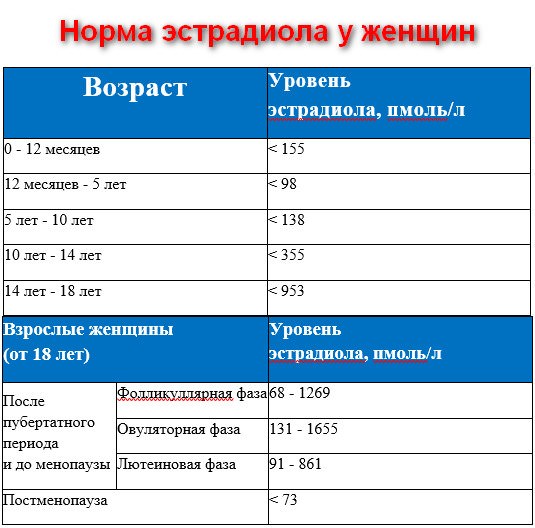
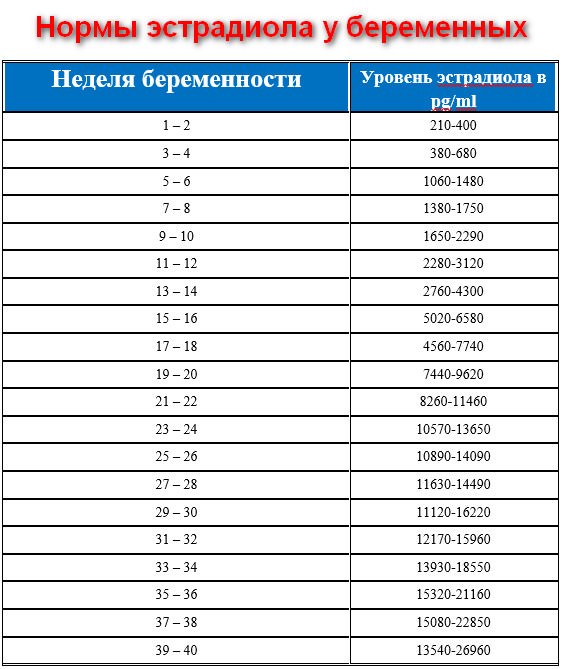
 Норма ФСГ становит 3-20 МЕ/л. Если показатель становит 30, 40 и более этого, то это означает что наступает климакс или недостаточность яичников. В таких случаях могут быть месячные. Это можно объяснить тем, что организм вырабатывает достаточно эстрогенов для поддержания функций яичников.
Норма ФСГ становит 3-20 МЕ/л. Если показатель становит 30, 40 и более этого, то это означает что наступает климакс или недостаточность яичников. В таких случаях могут быть месячные. Это можно объяснить тем, что организм вырабатывает достаточно эстрогенов для поддержания функций яичников. Норма лютеинизирующего гормона становит 5-20 МЕ/л. Если показания ЛГ больше чем фолликулостимулирующего гормона, то это не означает наступление климакса. Такая ситуация может свидетельствовать о различных заболеваниях, например, поликистоз яичников, истощение яичников, опухоль гипофиза, недостаточность почек и т.д.
Норма лютеинизирующего гормона становит 5-20 МЕ/л. Если показания ЛГ больше чем фолликулостимулирующего гормона, то это не означает наступление климакса. Такая ситуация может свидетельствовать о различных заболеваниях, например, поликистоз яичников, истощение яичников, опухоль гипофиза, недостаточность почек и т.д.



 Для представителей «сильного пола» все очень просто – анализ крови должен показывать значение на уровне 40-161 пмоль на литр. Если этот параметр выше или ниже, это является серьезным поводом для посещения врача-эндокринолога, ведь отклонение от нормы может быть вызвано серьезными заболеваниями, в том числе простатитом, циррозом печени и другими.
Для представителей «сильного пола» все очень просто – анализ крови должен показывать значение на уровне 40-161 пмоль на литр. Если этот параметр выше или ниже, это является серьезным поводом для посещения врача-эндокринолога, ведь отклонение от нормы может быть вызвано серьезными заболеваниями, в том числе простатитом, циррозом печени и другими. Отклонения от нормы могут возникать во множестве случаев. Так, причиной содержания эстрадиола в организме ниже нормального, помимо возраста старше 35 лет, может стать курение и несбалансированное питание, содержащее мало жиров. В особенности сильно это проявляется во время беременности.
Отклонения от нормы могут возникать во множестве случаев. Так, причиной содержания эстрадиола в организме ниже нормального, помимо возраста старше 35 лет, может стать курение и несбалансированное питание, содержащее мало жиров. В особенности сильно это проявляется во время беременности. В большинстве ситуациях базофилия исчезает после того, как будет вылечено основное заболевание, провоцирующее усиленную продукцию форменных элементов крови. Но иногда патологически высокое количество базофильных телец отмечается у практически здоровых людей. Такие состояния объясняются дефицитом железа и витамина В12.
В большинстве ситуациях базофилия исчезает после того, как будет вылечено основное заболевание, провоцирующее усиленную продукцию форменных элементов крови. Но иногда патологически высокое количество базофильных телец отмечается у практически здоровых людей. Такие состояния объясняются дефицитом железа и витамина В12. Если нарушения связаны с избыточным производством телец в костном мозгу из-за опухолей, тогда лечение назначает онколог. В большинстве случаев пациентам проводят химиотерапию, облучение и хирургическое удаление новообразования. В тяжелых ситуациях требуется пересадка костного вещества.
Если нарушения связаны с избыточным производством телец в костном мозгу из-за опухолей, тогда лечение назначает онколог. В большинстве случаев пациентам проводят химиотерапию, облучение и хирургическое удаление новообразования. В тяжелых ситуациях требуется пересадка костного вещества.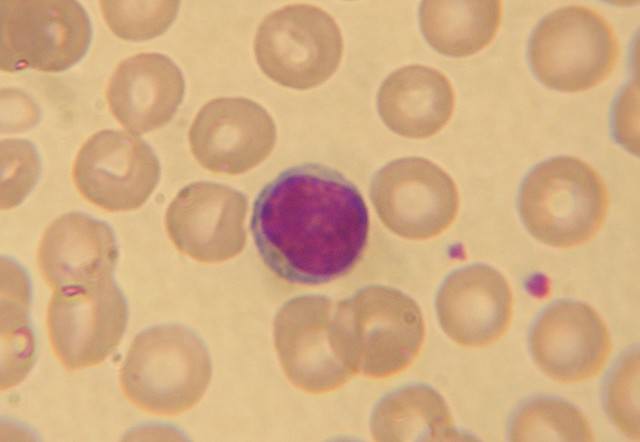
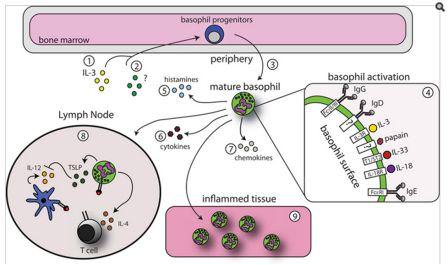


 Любые отклонения от нормы уровня базофилов у ребенка требуют обращения к педиатру для обследования
Любые отклонения от нормы уровня базофилов у ребенка требуют обращения к педиатру для обследования
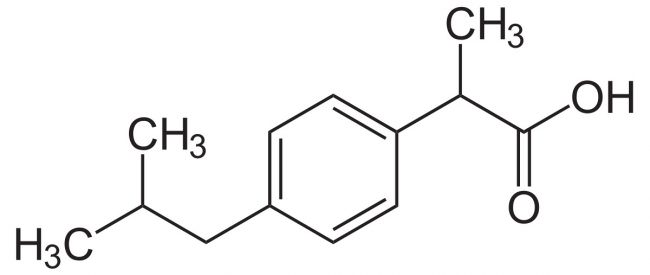 5 мл суспензии Нурофен содержит Ибупрофен – 100 мг. А так же дополнительные ингредиенты, включая сахарин натрия
5 мл суспензии Нурофен содержит Ибупрофен – 100 мг. А так же дополнительные ингредиенты, включая сахарин натрия Риск возникновения побочных эффектов можно свести к минимуму, если принимать препарат коротким курсом, в минимальной эффективной дозе, необходимой для устранения симптомов
Риск возникновения побочных эффектов можно свести к минимуму, если принимать препарат коротким курсом, в минимальной эффективной дозе, необходимой для устранения симптомов
 Использование сиропа Эриус при беременности не рекомендуется, так как нет результатов исследований о его безопасном использовании в этот период.
Использование сиропа Эриус при беременности не рекомендуется, так как нет результатов исследований о его безопасном использовании в этот период. Мазь быстро проникает в кожные покровы, уже через несколько минут не оставляя следов на их поверхности. Для усиления эффективности Синяк-офф можно нанести повторно на только что обработанный этим же препаратом участок. Средство используется до 5 раз в день. Оптимальный результат достигается при регулярном и частом его применении.
Мазь быстро проникает в кожные покровы, уже через несколько минут не оставляя следов на их поверхности. Для усиления эффективности Синяк-офф можно нанести повторно на только что обработанный этим же препаратом участок. Средство используется до 5 раз в день. Оптимальный результат достигается при регулярном и частом его применении.