Что представляет собой стенокардия препараты лечение
Лечение стенокардии обследование и основные принципы медикаментозной терапии
Для установления полного анамнеза необходимо полноценное обследование состояния больного. Для этого используют следующие методы обследования:
- Диагностическое
- Лабораторное
- Инструментальная диагностика
- Консультации узких специалистов

Определив наличие стенокардии, необходимо незамедлительно приступать к ее лечению. Только комплексное лечение обеспечит результативное и быстрое выздоровление.
Методы терапии:
- Консервативная, состоит из медикаментозного лечения и физеопроцедур.
- Хирургическая – проведение реваскуляризации для обеспечения полноценного кровоснабжения.
- Альтернативная – применение народных методов.
- На начальной стадии определения и своевременном установления диагноза, назначается только медикаментозная терапия.
- Основные принципы медикаментозного лечения и употребление характерных препаратов.
- Уменьшение воздействия на сердечную мышцу, обеспечивая уменьшение количества потребляемого кислорода. Наиболее рациональное использование таблеток бета-блокаторов и ингибиторов АПФ, понижающих артериальное давление и периодичность сокращения миокарда (Бисапролол, Метапролол).
- Блокирование прогрессирования атеросклероза, поддержание в стабильной обстановке присутствующих образований в стенках кровеносных сосудов и предотвращение появления новых бляшек. Для реализации данного лечения используют сатины, жирные кислоты омега -3, фибриаты в таблезированной форме. Они снижают концентрацию липидов и улучшают метаболические процессы в организме (Симвастин, Аторвастин).
- В профилактических целях во избежание образования в коронарных сосудах и артериях тромбов применяются антиагрегантные средства (Периндоприл, Лизиноприл).
- Для профилактики образования спазмов в коронарных артериях назначаются медикаменты антагонистов кальция (Дилтиазем, Верапамил).
- Обеспечение купирования спазма коронарных сосудов делается за счет приема препаратов, которые входят в группу нитратов (Нитроглицерин, Изосорбит).
При лечении стенокардии в основном назначают препараты, которые расширяют коронарные сосуды и артерии, обеспечивающие купирование стенокардического приступа либо предупреждающие его возникновение.
Методы назначения медикаментозной терапии
Учитывая тот факт, что лечить стенокардию необходимо в каждом случае индивидуально: с учетом особенностей организма, формы болезни, тяжести ее протекания, универсального терапевтического средства нет. Врач назначает таблетки от грудной жабы на основании одного из методов:
- В зависимости от класса ИБС – если болезнь переносится легко, не имеет осложнений, выписывается одно лекарство, например, нитраты или адреноблокаторы. В запущенных или тяжелых случаях придется пить уже целый комплекс препаратов;
- Учитывается фармакологическая картина – насколько средства будут эффективны для конкретного пациента. Осуществляется это путем обследования, где выявляется способность организма к всасыванию активных веществ;
- Проводится тест на велоэргометре – при стенокардии сердца этот орган подвергается повышенным нагрузкам, в результате чего лечащим врачом делается вывод, какие лекарства принимать. Если эффект наблюдается, значит, препарат действует.
Немаловажную роль играет и то, насколько хорошо сам пациент сможет описать симптомы. Чтобы облегчить задачу специалистам, рекомендуется записывать частоту приступов, свое самочувствие и названия таблеток, которые использовались для купирования приступа стенокардии.
Разбираемся в лекарственных травах
Существуют четыре группы растений, которые нужно включать в составы народных средств для профилактики и лечения стенокардии как проявления ИБС:
- Снижающие активность выработки холестерина. К ним относятся ромашка, аралия, малина, облепиха, лопух, одуванчик, арника, ольха, чеснок.
- Мешающие вредному холестерину попадать в кровь. Это заманиха, элеутерококк, репешок, подорожник, лимонник китайский, боярышник, женьшень, брусника.
- Уменьшающие вязкость крови. В число антикоагулянтов входят донник лекарственный, лесная земляника, каштан конский, белокопытник, календула, сныть, луговой клевер.
- Повышающие упругость сосудистых стенок и тонус вен. Это мелисса, полевой хвощ, пустырник, солодка голая, шишки хмеля.
Группы препаратов, которые назначают пациентам

Медикаментозное лечение стенокардии – наиболее распространенный метод терапии, показавший свою эффективность за годы использования. По типу воздействия эти средства делят на несколько групп:
- Антиангинальные препараты – они уменьшают потребность миокарда в кислороде, повышают его уровень в крови, исключая ишемию. К ним относят нитраты при тяжелой форме стенокардии, бета-блокаторы и антагонисты кальция;
- Средства, разжижающие кровь – такие препараты при стенокардии используют для того, чтобы избежать образования тромбов. Очень часто болезнь дает такое осложнение, чреватое закупоркой сосудов. Особенно это опасно при повышенном давлении;
- Лекарственные препараты для профилактики атеросклероза – это заболевание является распространенным осложнением ИБС, поэтому врачи назначают предварительную профилактическую терапию, но только при высоком риске развития патологии. Чаще их назначают пациентам в пожилом возрасте;
- Средства, снижающие уровень холестерина – статины, длительный прием дает положительный и ярко выраженный лечебный эффект.
Какие средства нужно принимать при стенокардии, определяет врач, изучив симптомы, общую клиническую картину, исследовав переносимость пациентом лекарственных веществ. Самостоятельно подбирать аналоги или заниматься самолечением недопустимо.
Лекарственная терапия нитроглицерин, аспирин, клопидогрель
Использование разнообразных медикаментов от стенокардии должен координировать узкий специалист. Так как самостоятельное использование медикаментов может лишь усугубить протекания патологии и обеспечит возникновение весомых последствий. Доктор индивидуально подбирает и назначает прием медикаментов соответственно от стадии протекания стенокардии.
Одними из наиболее распространенных медикаментов для борьбы с данным недугом:
- Нитроглицерин. Относится к группе препаратов нитратов, которые делают сосуды значительно шире и ликвидируют стенокардические припадки. Боль, проявляющаяся в районе расположения сердца, вызвана недостатком количества крови и снабжением кислорода, снижаются за счет лечебных свойств нитроглицерина, расширяющего сосуды и коронарные артерии.
- В профилактических целях нитроглицерин применяют не только для ликвидации приступа, но и перед нагрузкой, провоцирующей его. Больным с хронической формой стенокардии систематическое употребление данного препарата помогает вести полноценную жизнь, наполненную активными событиями.
- Для ликвидации сердечного приступа нитроглицерин принимается в позе сидя либо лежа. Это связано со способностью препарата резко уменьшать давления крови, поэтому не рекомендуется его прием, стоя во избежание потери сознания. При появлении начальной симптоматики в момент ведения автомобиля рекомендуется немедленно остановиться и принять препарат из группы нитратов, которым является нитроглицерин.

Основным условием приема препарата является его рассасывание под языком. Другие методы приема просто не дают положительного результата и не воздействуют на организм. Максимально допустимая суточная доза не более трех таблеток, с периодичностью употребления в пять минут. Если даже после такой дозировки стенокардический приступ не проходит, а боль усиливается необходимо немедленно вызвать скорую помощь.
Побочные явления при приеме нитроглицерина:
- Субъективное ощущение нарушения положения тела
- Появление жара
- Мигрень
- Приступы тошноты
- Жжение в подъязычной области ротовой полости
Запрещается прием нитроглицерина параллельно с силденафилом, тадалафилом и варденафилом. Такое сочетание препаратов приводит к резкому скачку до нижней границы кровяного давления, что может привести к летальному исходу.
Нитроглицерин относится к быстро портящимся лекарствам. В открытом виде их срок хранения составляет от 2-х до 5-ти месяцев. Поэтому без надобности открывать емкость хранения препарата не рекомендуется. При наличии хронического заболевания и постоянного употребления нитроглицерина необходимо учитывать не только общий срок хранения, но и срок использования в открытом виде.

Аспирин относится к антитромботичеким препаратам, обеспечивающим уменьшение тромбообразований и предупреждает процесс омертвления части сердечной мышцы, возникающий в результате нарушения кровообращения в данном участке.
Назначение данного медикамента осуществляется при стенокардии различных форм, и после проведение хирургических манипуляций, направленных на ликвидацию причин образования и развития сложных протеканий стенокардии и ангиопластики. Прием аспирина существенно облегчает симптоматические проявления нестабильной стенокардии и сводит к минимуму возможность появления внезапной острой боли в области груди.
Зачастую употребление Аспирина не проявляется побочными эффектами. Иногда провоцирует острое ощущение боли в полом мышечном органе, относящегося к пищеварительному тракту и приступы тошноты. Обычно они исчезают в результате снижения назначенной дозы препарата либо в конце полного прекращения курса медикаментозного лечения.
 В результате приема Аспирина разжижается кровь, поэтому иногда это провоцирует носовые кровотечения, которых самопроизвольная остановка невозможна, выделение крови из парадонта, возникновение гематом при легких травмах. Самые тяжелые побочные явления приема Аспирина:Появление отека на лице или шее.
В результате приема Аспирина разжижается кровь, поэтому иногда это провоцирует носовые кровотечения, которых самопроизвольная остановка невозможна, выделение крови из парадонта, возникновение гематом при легких травмах. Самые тяжелые побочные явления приема Аспирина:Появление отека на лице или шее.
При проявлении этих признаков рекомендуется воспользоваться специализированной помощью.
Клопидогрель – антитромботический препарат, рекомендованный к применению пациентам с наличием аллергических реакций на ацетилсалициловую кислоту. Параллельное употребление данного препарата с Аспирином обеспечит повышение результативности терапии.
Наиболее часто встречаемым побочным явлением является увеличение возможности появления обильных кровотечений.
Стоит помнить о том, что прием препаратов и их дозировка должны быть согласованы с лечащим врачом. Грамотное и правильное лечение стенокардии позволит улучшить общее состояние в кротчайшие сроки.
Лечение в домашних условиях
О том, можно ли вылечить стенокардию народными методами, должен знать каждый с поставленным диагнозом. Для этого применяются популярные лекарственные растения, настойки, травы и даже обычные продукты, которые можно найти на рынке (не в супермаркете в герметической упаковке).
 Лечение в домашних условиях позволяет повысить эффективность медикаментозного лечения. Дома больной должен руководиться назначением врача, соблюдать все правила приема лекарственных средств и поведения.
Лечение в домашних условиях позволяет повысить эффективность медикаментозного лечения. Дома больной должен руководиться назначением врача, соблюдать все правила приема лекарственных средств и поведения.
Какие препараты для лечения нужно принимать дома?
- Антитромбоцитарные – это Ацетилсалициловая кислота, которая предупреждает образование тромбов, помогает избавиться от них на раннем этапе формирования.
- Станины – Аторвастатин, позволяют снизить холестерин.
- Бета-адреноблокаторы – Бисапролол, Метапролол.
- Антагонисты кальция – минимизируют потребление миокардом кислорода препараты Верапамил.
- Нитраты – Нитроглицерин, Изосорбид, снижающие нагрузку на сердце, и, следовательно, предотвращающие очередные приступы.
Народные методы от стенокардии
Народные средства лечения применяются в виде настоек, отваров, капель, чаев. Из лекарственных растений, трав, плодов можно использовать траву адониса, грецкий орех, настойку зверобоя, плоды боярышника, пустырник и многие другие. Разберем подробней рецепты приготовления народных лекарственных средств:
- Ягоды боярышника в количестве 5 ложек помещаются в банку и заливаются кипяченой водой. Настаивать сутки, после принимать по три стакана перед приемом пищи. Это позволит снять симптомы нервного истощения, повысить содержания витамина С в организме больного.
- Картофельный сок или сырой картофель есть по 100г один раз в день – это нормализует работу пищеварительной системы и благотворно воздействует на сердечно-сосудистую систему. Это рецепт показан при многих заболеваниях, в особенности при ревматизме, экстрасистоле, гипертоническом заболевании.
- Сок лимона, мед, листья алоэ смешать и настаивать неделю в холодильнике. Принимать пред едой по одной ложке. Разделить лечение на 4 курса в год.
Диета и ЛФК при стенокардии
Соблюдение правильного питания и режима физической активности крайне необходимая мера при стенокардии. Сначала нужно исключить жирные продукты и пищу с высоким содержанием углеводов. Это связано с высоким содержанием в них холестерина, который откладывается на сосудах в виде бляшек, что и провоцирует основную причину стенокардии – атеросклероз.
Для эффективного лечения исключить нужно такие продукты: молочное, сливочное масло, сливки, сало, жирное мясо, печень. Также минимизировать сладкую воду, кондитерские изделия, сладкие фрукты, мед, мороженое и белый хлеб. Добавить такие продукты: нежирная птица и мясо, морепродукты, крупы, орехи, молочные продукты низкой жирности, свежие овощи и фрукты.
 Ежедневное питание должно содержать зеленые овощи, бобовые, кисломолочные продукты, рыбу, мясо, черный хлеб и большое количество воды. Лучше всего меню при стенокардии согласовывать с диетологом и своим лечащим врачом, которые лучше знают потребность организма.
Ежедневное питание должно содержать зеленые овощи, бобовые, кисломолочные продукты, рыбу, мясо, черный хлеб и большое количество воды. Лучше всего меню при стенокардии согласовывать с диетологом и своим лечащим врачом, которые лучше знают потребность организма.
Лечение стенокардии – это длительный и тяжелый процесс, который при ответственном отношении больного сможет значительно улучшить качество жизни и продлить ее. Многое зависит от образа жизни пациента, соблюдения всех правил профилактики, эмоциональной стабильности. Задача врача – направить больного на выздоровление, показав всевозможные варианты, как в условиях стационара, так и дома, но под наблюдением врача.
Классификация препаратов, назначаемых при стенокардии
Медикаментозная терапия стенокардии является частью схемы лечения ишемической болезни сердца, и среди первостепенных задач, стоящих перед лекарственными препаратами, можно выделить следующие:
- увеличение диаметра кровеносных сосудов, в первую очередь – коронарных;
- снижение артериального давления для уменьшения нагрузки на сердечную мышцу;
- сокращение частоты сердцебиения (в основе ЧСС лежат явления, коррелирующие с АД, но эти два функциональных состояния – не одно и то же);
- увеличение реологических характеристик крови (приведение показателя текучести в норму).
Хотя существует общепринятая схема лечения грудной жабы как частного случая ИБС, в каждом конкретном случае только врач решает, какие лекарства принимать при стенокардии, с учётом таких разноплановых факторов, как возраст пациента, присутствующие в образе жизни факторы риска, наличие генетической предрасположенности к сердечно-сосудистым заболеваниям, результаты анализов и диагностических процедур.
Существует два подхода в отношении назначения медпрепаратов при стенокардии:
- На основании рассмотрения особенностей клинических проявлений и течения болезни. Такой подход предполагает классифицирование стенокардии по функциональным классам: пациенты с заболеванием II функционального класса проходят терапию, принимая одну – две разновидности препаратов. При тяжёлой форме патологии уместным будет комплексное лечение.
- На основания качественной оценки фармакологического действия конкретных препаратов при прохождении специальных тестов с реальной (тредмил-тест) или лекарственно имитированной («Добутамин») дозированной нагрузкой на сердце.

Группы препаратов, назначаемых при терапии стенокардических проявлений ИБС:
- нитраты;
- β-адреноблокаторы;
- антиагреганты;
- блокаторы кальциевых каналов;
- статины.
Нитраты, или препараты антиангинального действия, оказывают расслабляющее действие на стенки коронарных сосудов, способствуя их большей эластичности (при приступе ишемии такие препараты облегчают расширение сосудов как реакцию на кислородное голодание клеток миокарда). Приём нитратов позволяет увеличить кровоток как в основных коронарных артериях (левой, правой, огибающей), так и в коллатералях – мелких сосудах, доставляющих кровь непосредственно к клеткам сердечной мышцы.
Принцип действия бета-адреноблокаторов заключается в приведении в норму показателей сократимости миокарда (основывается на измерении уровня фракции выброса) и ЧСС. Особенно эффективны при приступах загрудинных болей, появившихся в результате физической нагрузки. При стенокардии покоя оказывают весьма незначительное воздействие.
Задача антиагрегантов – уменьшить концентрацию тромбоцитов в крови, что при приступах стенокардии позволяет снизить вероятность образования острого тромбоза – основной причины развития инфаркта миокарда.
Антагонисты кальция – препараты, блокирующие доставку в клетки ионов калия, ответственных за усиление метаболизма, что при ишемии миокарда крайне нежелательно, поскольку увеличивает потребности тканей в кислороде.
Роль статинов в терапии стенокардии – снижение уровня холестерина в крови, что препятствует образованию атеросклеротических бляшек и сужению просвета коронарных сосудов – основной причины возникновения приступов грудной жабы.
Мы не приводим здесь названия таблеток от стенокардии сердца, поскольку это будет достаточно подробно рассмотрено в следующем разделе. Остаётся только заметить, что кардиолог может рекомендовать для уточнения диагноза выполнить диагностические процедуры, позволяющие оценить внутреннее состояние коронарных сосудов. При наличии обширных стенозов может потребоваться оперативное вмешательство (шунтирование или ангиопластика) с целью восстановления нормального кровотока. После операции обычно приступы стенокардии полностью прекращаются, хотя медикаментозное лечение, скорее всего, понадобится на протяжении всей оставшейся жизни.
Причины появления стенокардии
Есть негативные факторы воздействующие на состояние стенок сосудов кровеносной системы.
К таким факторам относятся:
- высокий уровень холестерина (из-за неправильного питания),
- курение,
- алкоголизм,
- и некоторые другие.
Из-за такого воздействия эндотелий сосуда меняет свою форму, слущивается, и становится шероховатым , в результате чего на него оседают лейкоциты и холестерин. После чего образуется стеноз и атеросклеротические бляшки.
В местах сужения сосудов часто образуются тромбы, которые блокируют артериолы, что сужает крупные коронарные сосуды.
По медицинским подсчетам, у более чем 90% больных с признаками стенокардии существенно сужены коронарные артерии до 75%. Сосуды, которые имеют повреждения теряют свои свойства и эластичность, из-за чего часто возникает спазм.
Это плохо влияет на работу миокарда, усиливая ишемию. Есть факторы, которые влияют на появление приступов стенокардии, к ним относятся:
- постоянные чрезмерные физические нагрузки,
- перепады давления,
- переедание,
- стрессовые ситуации,
- язва желудка,
- аритмия,
- почечные заболевания,
- холод.
Стационарное лечение стенокардии
В первую очередь необходимо купирование стенокардии, затем устраняются все симптомы. Это совершается прекращением физической нагрузки и успокоением в эмоциональном плане. Для этого больного усаживают, дают седативные препараты. Следующий момент – положить больному под язык одну таблетку нитроглицерина и повторить это три раза.
Затем нужно обеспечить больному доступ свежего воздуха, освободить грудную клетку от сдавливающей одежды. При стабильной стенокардии сердца (напряжении) лечение проводится только в стационаре под наблюдением кардиолога:
- Назначаются препараты для коррекции липидного значения крови при стенокардии.
- Проводится профилактика образования тромбов – препараты аспирин, гепарин или метод экстракорпоральной гемокоррекции.
- Обезболивание и предупреждение болевых приступов в сердце – препараты в-блокаторы, антагонисты кальция.
- Проведение хирургического лечения – ангиопластика, шунтирование коронарных артерий.
- Длительное профилактическое лечения – изменяется питание, образ жизни, назначаются препараты для поддержания общего состояния и работы сердца.
Физиотерапия при стенокардии
В процессе лечения больному могут назначаться физиотерапевтические процедуры, зависимо от сложности течения и наличия противопоказаний. Аппаратные методы, электросон, лечебные ванны – все это помогает для улучшения работы нервной системы и предупреждения инфаркта миокарда.
Противопоказания для проведения физиотерапевтического лечения при стенокардии:
- гипертоническая болезнь;
- различные аритмии, пароксизмальные нарушения сердца;
- прогрессирующая стенокардия и стенокардия покоя;
- астма, стойкая болезненность, недостаточность кровообращения.
 Если проведение диагностических мероприятий не показало наличие таких нарушений, больному назначаются различные физиотерапевтические процедуры.
Если проведение диагностических мероприятий не показало наличие таких нарушений, больному назначаются различные физиотерапевтические процедуры.
- Кислородные, радоновые, углекислые оздоровительные ванны.
- Контрастные ванны, бассейн с холодной водой.
- Электрофорез, электросон, гальванический воротник.
- Лазерное излучение различных видов.
Все методы лечения подходят каждому индивидуально, что решает лечащий врач по ходу проведения терапии основного и сопутствующих недугов. При стойкой форме заболевания также могут применять физиотерапевтическое лечение сверхвысокочастотными лучами.
Это позволяет нормализовать работу сердца, улучшить циркуляцию в коронарных артериях, а также предупредить инфаркт миокарда. Стабильная форма заболевания легче поддается лечению и имеет меньше противопоказаний к назначению различных процедур, в то время как форма покоя требует меньшие дозы или вовсе отмену некоторых лекарств.
Хирургическое лечение
Среди методов хирургического лечения широкого распространения приобрели два варианта: коронарная ангиопластика и шунтирование. Проведение таких операций позволяет контролировать частоту приступов острой боли, нарушив пути передачи импульсов.
Баллонная или считается альтернативным вариантом лечения, представляет собой инвазивный метод улучшения и восстановления сердечного кровообращения. Проводится при многих заболеваниях сердечно-сосудистой системы, включая болевой синдром. Операция проводится под местным наркозом и состоит из нескольких этапов:
- Введение катетера в сосуды.
- Продвижение катетера в необходимое место сердечной артерии.
- Раздувание баллона, которым снабжен катетер.
После раздувания баллона происходит разрыв бляшки и тем самым освобождается артерия, увеличивается ее просвет. После операции пациенту назначается повторное ЭКГ и он переводится в отделение интенсивной терапии. В отделении пациент наблюдается лечащим врачом и хирургом, который назначает послеоперационное лечение.
Шунтирование проводится при тяжелом течении заболевания. Во время операции проводится формирование нового пути кровообращения. Целью проведения такого лечения является восстановление кровообращения во всех пораженных артериях, потому количество шунтов для каждого больного индивидуально.
Немедикаментозная терапия
Методы терапии:
- Избегание факторов риска: плохой диеты, курения, алкоголизма;
- Хирургическая вазодилатация с помощью баллонной ангиопластики или имплантации стента;
- Аортокоронарное шунтирование;
- Стимуляция спинного мозга для лечения боли;
- Трансмиокардиальная лазерная реваскуляризация.
Баллонная ангиопластика подходит для пациентов, у которых лекарственная терапия показывает неудовлетворительные результаты. Риск возникновения эмболии при данной терапии увеличивает непосредственный вероятность развития сердечного приступа. Вместе с тем существует проблема рестеноза, поэтому полученная польза исчезает через два-три года.
Патофизиология, классификация и причины возникновения стенокардии

Стенокардия – это патологические процессы в районе сердечной мышцы, с симптоматикой, относящейся к болевому синдрому, который обусловлен кровоснабжением миокарда в недостаточном объеме.
Ощущения боли при стенокардии образуются в результате плохой циркуляции крови в организме, что приводит к ее недостатку в миокарде. Ишемия – это моменты, при которых ощущается глобальный дефицит кровоснабжения миокарда, сопровождающийся нехваткой кислорода. Именно отсутствие достаточного количества кислорода провоцирует возникновение боли в области сердца, называемой стенокардией.
В зависимости от клинического протекания заболевания выделяют его три основных вида:
- Стабильная – имеет четыре функциональных класса.
- Нестабильная – первичная, прогрессирующая, стенокардия покоя, постинфарктная.
- Вариантная.
- Независимо от вида данной патологии можно выделить основные причины ее возникновения:
- Ожирение различных степеней.
- Наличие вредных привычек, в частности курение.
- Уровень холестерина в крови, превышающий допустимую норму.
- Наличие эндокринных заболеваний, которые развиваются в результате недостаточного количества гормона инсулина.
- Существенное эмоциональное или нервное перенапряжение, пережитый стресс.
- Постоянное стрессовое состояние.
- Малоподвижный образ жизни.
- Стойкое повышенное давление.
- Увеличенная норма ПТИ, ТВ, АЧТВ и МНО.
- При наличии предрасположенности к тромбозам и тромбофлебитам.
- Метаболический синдром.
Все эти факторы являются поводом для появления стенокардии, а непосредственно в роли провокаторов выступают физическая активность и эмоциональное перенапряжение.
Для появления и прогрессирования данной патологии необязательно наличие всех факторов, иногда наличие одной причины достаточно для появления ишемической болезни сердца.
Медикаментозное лечение стенокардии назначаемые препараты и дозы
Многие спрашивают, как лечить стенокардию? Основные группы лекарств, которые применяются для лечения стенокардии:
- Нитраты;
- Бета-адреноблокаторы;
- Антитромботические препараты (ацетилсалициловая кислота, клопидогрель, гепарин);
- Блокаторы кальциевых каналов;
- Вазодилататоры: молсидомин, никорандил;
- Ивабрадин;
- Ранолазин.
В фитотерапии используются боярышник и чеснок. Для лечения острых приступов лучше всего использовать подъязычный нитроглицерин.
 Чеснок
Чеснок
В случае нестабильной стенокардии обычно требуется предпринять решительные шаги. В стационаре сначала исключают инфаркт миокарда. После этого уточняют, насколько высок индивидуальный риск сердечного приступа. Врачи изучают историю болезни, силу и продолжительность симптомов. Дополнительные выводы вытекают из различных исследований. Незаменимые методы диагностики: электрокардиограмма (ЭКГ) и анализы крови. Не рекомендуется проводить эхокардиографию, стресс-эхокардиографию, МРТ или компьютерную томографию сердца.
Тяжесть симптомов определяет тип лечения. Основная причина стенокардии не лечится. Коронарные сосуды остаются кальцинированными, даже когда лекарства или процедуры устраняют боль. Однако при последовательной терапии качество жизни и ожидаемая продолжительность жизни пациентов приближаются к показателям здоровых людей. Болезнь ухудшается, когда пациенты не принимают необходимые лекарства и не изменяют образ жизни. Риск смертельных осложнений возрастает.
Пациенты интересуются, как снять сильный приступ стенокардии? Лечениеболезни основано на трех столпах:
- Предотвращение и минимизация рисков. Пациенты с избыточным весом нуждаются в снижении веса, курильщикам рекомендуется бросить курить, а людям с высоким давлением – принимать антигипертензивные препараты. Диета должна содержать низкое количество соли, полинасыщенных жиров. В рационе должно быть много клетчатки, фруктов, овощей и сложных углеводов. Количество калорий должно покрывать только фактическое потребление. Следует избегать стресса и большого количества алкоголя;
- Лекарства: нитраты помогают против острых приступов и предотвращают приступы боли. Некоторые нитраты работают очень быстро и подходят для купирования приступов. Пациенты должны носить соответствующие спреи или капсулы при себе. Нитраты лучше всего работают при использовании в начале приступа. При сильных приступах лекарство нужно принимать несколько раз с интервалом в пять минут. Если три последовательных приема средства не снимают симптомы в течение 15 минут, может произойти сердечный приступ. Незаменимы в лечении антиагреганты, бета-блокаторы и статины. Дополнительно или альтернативно назначаются другие лекарства;
- Оперативные вмешательства. В зависимости от количества, размера и расположения узких мест применяется два метода. При расширении с помощью стентирования врачи используют катетер. Они расширяют узкие места с помощью надувных баллонов и поддерживают эти участки решетчатыми трубками (стентом). При второй процедуре – шунтировании – они создают альтернативные пути кровоснабжения. Для этого необходимо вскрыть грудную клетку. Обе процедуры улучшают перфузию сердечной мышцы и уменьшают риск опасных для жизни событий.
Если инфаркт миокарда и другие органические причины боли исключены, пациента нужно срочно госпитализировать в больницу. Хирургия обычно не требуется. Лекарства улучшают кровообращение в сердце, облегчают симптомы и уменьшают риск развития инфаркта. После выписки пациенты должны принимать некоторые лекарства на постоянной основе и поддерживать здоровый образ жизни. Если пациенты не отвечают на медикаментозное лечение, требуется провести хирургические вмешательство.
Пациентам рекомендуется принимать вещества из групп бета-блокаторов, антагонистов кальция, нитратов, антикоагулянтов. В долгосрочной перспективе рекомендуется употреблять статины для снижения концентрации липидов в крови.
 Статины
Статины
Какое артериальное давление при стенокардии считается оптимальным? При стенокардии рекомендуется поддерживать АД ниже 140/90 мм рт. ст. Стенокардия и давление – связь, которая может привести к смерти.
Медикаментозное лечение стенокардии при помощи бета блокаторов и блокаторов кальциевых каналов
В случае, когда нитраты не принесли желанного результата, или их применение противопоказаны пациенту для лечения стенокардии назначаются бета – блокаторы и блокаторы кальциевых каналов.
 Бета-блокаторы в большинстве случаев назначаются при нестабильной стенокардии. Во время сердечного приступа данный препарат замедляет периодичность сердечных сокращений, облегчая нагрузку на миокард. Также, способствуют повышению показателя, определяющего какую эффективную работу, выполняете сердце с каждым ударом, и увеличивает скорость движения крови по коронарным артериям.
Бета-блокаторы в большинстве случаев назначаются при нестабильной стенокардии. Во время сердечного приступа данный препарат замедляет периодичность сердечных сокращений, облегчая нагрузку на миокард. Также, способствуют повышению показателя, определяющего какую эффективную работу, выполняете сердце с каждым ударом, и увеличивает скорость движения крови по коронарным артериям.
Прием таких препаратов должен осуществляться под строгим контролем чистотой сердечных сокращений.
Побочные эффекты:
- Слабость
- Головокружение
- Расстройство сна
- Сбор жидкости в тканях организма
- Отдышка и осложненное дыхание
- Замедление частоты пульса
При проявлении данных симптомов необходимо немедленно обратиться за помощью в больницу.
При приеме бета-блокаторов не рекомендуется употреблять фреш из грейпфрутов, который снижает результативность препаратов данной группы.
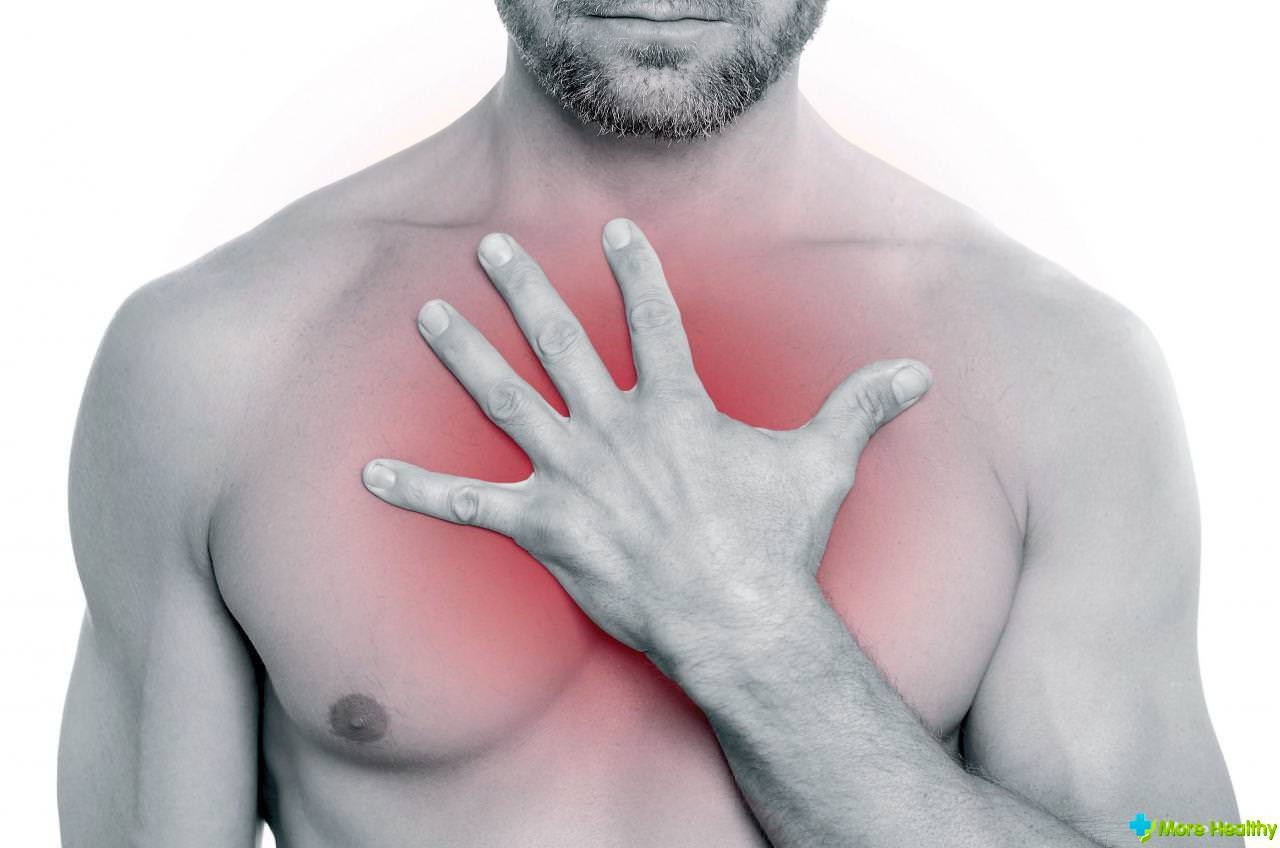 Употребление блокаторов кальциевых каналов пациентами не только со стенокардией, но и с гипертензией и спазмами коронарных артерий дают очень хорошие лечебные результаты в борьбе с недугом. Их функциональное воздействие на организм основано на гипотании, расширении кровеносных сосудов, замедлении учащенных сокращений сердца, снижение силового воздействия на миокард. Наиболее распространенные такие препараты: Никардия, Диакордин, Амлодифарм, Изоптин, Санфидипин.
Употребление блокаторов кальциевых каналов пациентами не только со стенокардией, но и с гипертензией и спазмами коронарных артерий дают очень хорошие лечебные результаты в борьбе с недугом. Их функциональное воздействие на организм основано на гипотании, расширении кровеносных сосудов, замедлении учащенных сокращений сердца, снижение силового воздействия на миокард. Наиболее распространенные такие препараты: Никардия, Диакордин, Амлодифарм, Изоптин, Санфидипин.
Побочные явления при приеме препаратов данной группы:
- Покраснение кожных покровов лица
- Артериальная гипотензия
- Развитие сердечной недостаточности
- Тошнота, рвота
- Транзиторное повышение активности печеночных трансаминаз в плазме
- Мигрень
- Чрезмерная утомляемость и возбудимость
- Аллергическая сыпь
В связи с наличие широкого спектра побочных факторов, излечение данной патологии с использованием блокаторов кальциевых каналов необходимо осуществлять в стационарных условиях под присмотром врачей.
Для лечения стенокардии необходимо осуществлять прием вспомогательных лекарств, способствующих повышению обменных процессов в миокарде. Врачи кардиологи рекомендуют такие препараты в таблезированной форме: Милдронат, Мексикор, Кардиомагнил, Триметазидин. По своему содержанию, они относятся к витаминным медикаментам, но обладающие высокой эффективностью в борьбе со стенокардией.
При просмотре видео Вы узнаете как сберечь сердце от стенокардии.
Если консервативная медикаментозная терапия и изменение привычного образа жизни не обеспечили уменьшение характерных симптомов стенокардии, рекомендуется прибегнуть к реваскуляции сердечной мышцы. Такое оперативное лечение назначается при полном отсутствии риска для жизни пациента. Консультация кардиохирурга обеспечит подбор наиболее подходящего способа реваскуляризации миокарда.

Комментарии
(0 Комментариев)