Диагноз атеросклероз аорты что это, как лечить и 5 симптомов
Атеросклероз брюшного отдела аорты
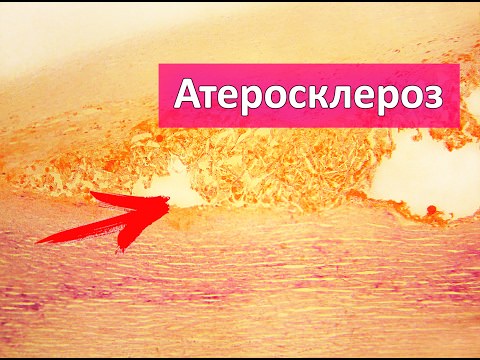
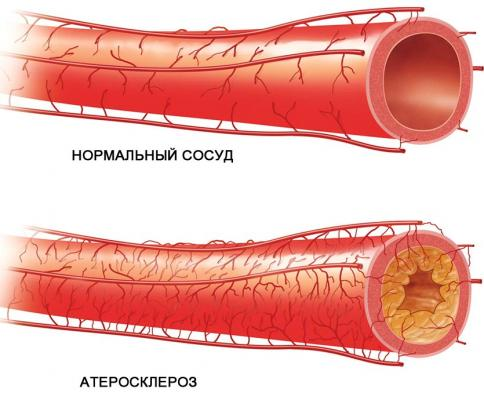
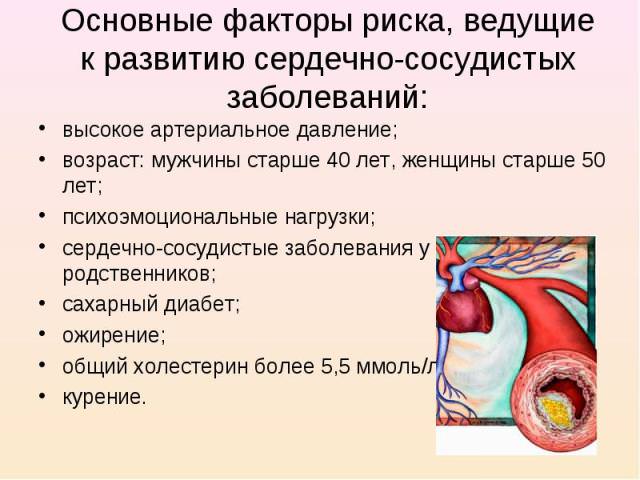
 Атеросклероз — это поражение артерий, с первичным отложением липидов в интиме и последующей пролиферацией гладкомышечных клеток и соединительной ткани. Для развития процесса необходимо три основных фактора: поражение стенки сосуда, нарушение тока крови на данном участке и дислипидемия.
Атеросклероз — это поражение артерий, с первичным отложением липидов в интиме и последующей пролиферацией гладкомышечных клеток и соединительной ткани. Для развития процесса необходимо три основных фактора: поражение стенки сосуда, нарушение тока крови на данном участке и дислипидемия.
Предрасполагающими факторами в развитии процесса будет наследственность, курение, пол (мужской атеросклероз развивается раньше на 10 лет), ожирение, сахарный диабет, возраст и артериальная гипертензия.
Атеросклероз брюшного отдела аорты
Атеросклероз брюшного отдела аорты развивается одним из первых. Это связано с особенностями расположения и строения, а также играет роль и выполняемые функции.
К сожалению, пока нет общепринятых критериев для определения начала процесса. Заболевание на начальных стадиях практически не распознается, жалобы в этот период отсутствуют. По мере ухудшения состояния нарастают следующие симптомы: может появиться боль в животе различная по интенсивности в зависимости от объема поражения, у человека может быть чувство тяжести и диспепсические расстройства.
В последующем при интенсивном развитии атеросклероз брюшного отдела аорты вызовет осложнения. Наиболее грозным является аневризма. Это локальное выпирание стенки аорты или увеличение всего сосуда на данном участке.
Часто у таких больных наблюдаются боли в области живота ноющего характера, которые локализуются около пупка или в левой половине живота. У некоторых пациентов они отдают в поясницу, а реже в область паха.
Вторым диагностическим критерием будет ощущение пульсации в животе, более сильной, чем обычно и чувство распирания. Ежегодно аневризмы при динамическом наблюдении увеличиваются на 0,5 см, кроме того они опасны разрывами, что во многих случаях (практически 30%) приводит к летальному исходу.
При осмотре пациента врач обращает внимание на пальпируемое образование в области пупка, чаще слева, и на систолический шум при аускультации над брюшным отделом аорты. На основании данных анамнеза, объективного осмотра, УЗИ и рентгенографии легко диагностировать атеросклероз брюшного отдела аорты
На основании данных анамнеза, объективного осмотра, УЗИ и рентгенографии легко диагностировать атеросклероз брюшного отдела аорты.
Лечение и профилактика
В лечении применяют основные 4 группы препаратов. Наиболее часто применяемые статины и препараты никотиновой кислоты. Но кроме них используются фибраты. В дополнение к основному лечению широко применяются антиоксиданты, эстрогены и антагонисты кальция.
Профилактические мероприятия будут направлены на отказ от курения, лечение диабета и гипертензии, снижение массы тела, коррекцию диеты, регулярные занятия спортом. Еще одним важным моментом является постоянное наблюдение у терапевта, а при наличии уже сформировавшейся аневризмы — регулярное посещение хирурга и плановая операция по удалению.
Как лечить атеросклероз нижних конечностей
В первую очередь необходимо бросить все силы на корректировку образа жизни. Диета поможет снизить уровень холестерина и приведет в баланс другие липиды в крови, так же поможет контролировать артериаль.
Можно ли вылечить атеросклероз
Те люди, которые впервые услышали диагноз – атеросклероз, сразу спрашивают у врача, можно ли вылечить атеросклероз? Врачи на этот вопрос отвечают, что болезнь поддается лечению, главное, слушать реком.
Народные средства от атеросклероза
Атеросклероз — болезнь, в процессе которой происходит отложение липидов в стенках артерий и сосудов. Подобные отложения называются холестериновыми бляшками, они сужают проходимость сосудов, закупорива.
Методы народной медицины
Любое использование народных средств должно быть оговорено с лечащим врачом, поскольку использование любых терапевтических способов должно прежде всего, не принести вред организму.
На стадии ремиссии народные методы могут использоваться достаточное длительное время. Позднюю же стадию заболевания вылечить без хирургического вмешательства не получится. Здесь методы народной медицины помогут нормализовать общее состояние больного.
К наиболее используемым способам относятся следующие рецепты:
- взять в одинаковом количестве сок лимона, растительного масла, меда. Тщательно перемешать, принимать по 1 столовой ложке по утрам;
- взять по 50 г плодов шиповника, 30 г побегов хвоща, 20 г мать-и-мачехи, душицы, подорожника, семян льна, по 10 г донника и корня солодки; по 5 г почек и листьев березы. Все ингредиенты измельчить до однородной массы. 1 столовую ложку полученного сбора залить ½ л. крутого кипятка, настоять на протяжении получаса. Принимать по 50 г трижды в сутки;
- взять по 30 г пустырника и сушеницы, по 20 г укропа и чабреца, по 10 г мать-и-мачехи и хвоща, 5 г листа земляники. Все ингредиенты измельчить, залить ½ л. кипятка. После чего настоять на протяжении 30 минут. Получившийся настой разделить на три части и выпить за день до еды. Данным средством можно лечиться на протяжении 2 недель, после чего 1 неделя перерыва. При хорошей переносимости можно пить постоянно;
- взять 1 часть цветов боярышника, омелы белой и 2 части предварительно размельченного чеснока. 1 чайную ложку состава залить 1 стаканом крутого кипятка, накрыть плотной крышкой, настоять на протяжении 10 часов. После процедить, пить по 1 стакану 3 раза в день до еды;
- к 3 частям пустырника омелы белой, сушеницы добавить 5 частей ежевичных листьев, 4 части душистого ясменника. После 1 столовая ложка получившегося сбора заливается 1 стаканом кипятка, настаивать на протяжении 10 минут, профильтровать. Пить вместо чая по 4 раза за день;
- 50 г измельченных зубьев чеснока заливается 1 стаканом водки. После чего настоять на протяжении 3 суток в темном и прохладном месте. Принимать по 10 кап., предварительно разведенных в 1 столовой ложке прохладной воды 3 раза в день.
Диета и профилактические мероприятия
Особую роль в лечении атеросклероза аорты играет диетическое питание, направленное на снижение употребления холестерина, животных жиров, снижение калорийности блюд. Питание должно быть основано на употреблении полезных продуктов и исключении вредных:
прежде всего, необходимо снизить продукты, богатые животными жирами, например, жирное мясо и рыбу, сливочное масло, сало;
также необходимо исключить употребление маргарина для уменьшения содержания «плохого» холестерина, наносящего вред организму;
необходимо при приготовлении пищи использовать растительные масла: подсолнечное, кукурузное, оливковое;
важно снизить употребление калорийной пищи для утилизации жиров, снижения массы тела. Суточные калории не должны превышать 2500 ккал;
следует как можно больше в пищу применять свежих овощей и фруктов, которые помогают очищать кишечник от зашлакованности;
нужно ограничить употребление сахара, сдобы, тортов, сладких газированных напитков;
рекомендуется включать в рацион бобовые.. Профилактика атеросклероза аорты поможет не только предотвратить появление заболевания, но и не допустить дальнейшего его распространения
Профилактические меры основаны на:
Профилактика атеросклероза аорты поможет не только предотвратить появление заболевания, но и не допустить дальнейшего его распространения. Профилактические меры основаны на:
- Отказе от вредных привычек, следует полностью исключить алкоголь и курение.
- Уделение особого внимания рациону.
- Регулярном обследовании у врача.
- Ведение активного образа жизни.
- Своевременном лечении сопутствующих заболеваний.
При обнаружении первых признаков следует как можно скорей обратиться к врачу. Регулярные обследования, употребление здоровой пищи, ведение активного образа жизни поможет справиться с таким заболеванием, как атеросклероз аорты.

https://youtube.com/watch?v=kELiOklRDYA
Вы все еще думаете что ПОЛНОСТЬЮ ВЫЛЕЧИТЬСЯ невозможно?
Симптомы склероза грудной части аорты
Это участок аорты, снабжающий артериальной кровью, а соответственно кислородом и питательными веществами, голову (головной мозг), шею, верхние конечности и органы грудной клетки (сердце, легкие). При поражении грудного отдела аорты симптомы будут проявляться со стороны этих органов. Следует отметить, что заболевание может долгое время не проявляться никакими симптомами и бывает обнаружено только при развитии тяжелых осложнений.
Кардиолог рассказал, что наконец-то появилось лекарство от гипертонии.
- Застой в легочных сосудах, который проявится одышкой, кашлем, затрудненным дыханием.
- Гипертрофия левых отделов сердца (из-за повышенного сопротивления крови, которое создается в аорте) приведет к сдавлению коронарных сосудов и иногда инфаркту миокарда. Ишемия сердца будет проявляться болью за грудиной, болью в области сердца с иррадиацией в левую руку, левую половину шеи и под левую лопатку.
- Повышение систолического артериального давления при нормальном или даже пониженном диастолическом.
- Головная боль, головокружение, обмороки, снижение зрения. Тяжелым осложнением гипоксии головного мозга может быть ишемический инсульт или судорожный синдром.
- Симптомы склероза брюшной части аорты
Этот участок сосуда снабжает кровью органы пищеварительного тракта, почки, мочевой пузырь, матку и яичники у женщин, простату и семенные железы у мужчин, а также нижние конечности. Соответственно, симптомы склероза брюшной части будут проявляться со стороны этих органов.
- Боль в области живота без четкой локализации, ноющего характера.
- Нарушение работы желудочно-кишечного тракта (снижение аппетита, тошнота, запоры, метеоризм, горечь во рту, потеря веса).
- Со стороны мочеполовой системы будут наблюдаться снижение половой активности у мужчин, болезненные менструации у женщин, ноющие боли в области поясничного отдела позвоночника.
- Со стороны нижних конечностей будет отмечаться боль при ходьбе, снижение чувствительности, отеки, чувство онемения и судороги. В тяжелых случаях могут развиваться трофические язвы на ногах.
Тяжелым осложнением склероза брюшной части аорты будет закупорка тромбом брыжеечных артерий, что проявится резкой болью в животе и может угрожать некрозом (отмиранием) тканей кишечника.
Предрасположенность к заболеванию и причины
Атеросклерозом аорты можно заболеть даже в молодом возрасте. При вскрытии американских солдат, погибших в войне во Вьетнаме, у многих обнаруживались ранние формы атеросклероза. Приведу статистические данные, полученные во время исследования сердечно-сосудистой системы у 262 добровольцев (в группу набирались абсолютно здоровые люди), проведенном в 2001 году в США:
— у 52% участников исследования обнаружены атеросклеротические бляшки;
— у 85% добровольцев, старше 50 лет, присутствовал атеросклероз;
— у 17% добровольцев подросткового возраста присутствовал атеросклероз.
- старше 40-50 лет (особенно мужчин);
- курящих;
- со склонностью к гиподинамии;
- страдающих ожирением;
- с наследственной предрасположенностью;
- страдающих сахарным диабетом;
- подверженных частыми инфекционными заболеваниями.
При атеросклерозе аорты на внутренней стенке сосуда образовывается желтое пятно, оно начинает возвышаться над поверхностью и увеличивается в размерах. Аорта постепенно утрачивает свою эластичность, ее стенки уплотняются и, под воздействием постоянного давления крови, расширяются.
Стоит сказать, что мужчины болеют этим заболеванием на много чаще, чем женщины и на 10 лет возрастной порог у них ниже. Это связано с тем, что содержание антиатерогенных липопротеинов у них в крови меньше и они чаще и больше курят, а также больше подвержены воздействию стрессовых факторов.
Кроме того, к факторам риска относят:
- повышенное артериальное давление;
- нарушение реакции на глюкозу;
- сахарный диабет;
- лишний вес;
- малоподвижный образ жизни;
- особенности личного плана — стрессовый тип личности;
- повышенное содержание в крови триглицеридов, холестерина, атерогенных липопротеидов;
- случаи атеросклероза в семье;
- подагра;
- использование в пищу мягкой питьевой воды.
К основным факторам, которые ведут к развитию атеросклероза аорты, относят:
- психоэмоциональный стресс;
- злоупотребление жирной и богатой холестерином пищей, пищи, содержащая легкоусвояемые углеводы;
- болезни обмена веществ и эндокринные заболевания (сахарный диабет, подагра, гипотиреоз, желчнокаменная болезнь).
Если просвет аорты в грудной или брюшной области сужается или, хуже того, закупоривается, в тех или иных органах, связанных с аортой, развивается дефицит кровоснабжения, который может привести к жизненно опасным осложнениям со стороны всех органов и систем. А вы знали, что:
- Чаще всего атеросклерозом аорты и ее ветвей страдают люди старше 60 лет, но можно заболеть и в молодом возрасте.
- Иногда начальные признаки атеросклероза аорты выявляют даже у детей 10-12 лет: это говорит о том, что это заболевание может развиваться десятилетиями, никак себя не проявляя.
- Риск развития атеросклероза аорты примерно в два раза выше, если вам за 40, вы курите, пьете спиртные напитки, ведёте малоподвижный образ жизни и злоупотребляете нездоровой пищей, например, фаст-фудом.
Профилактика
Как лечить атеросклероз корня аорты или сердечных клапанов – это лучше всего знают специалисты. В этом случае предпринимать самостоятельные действия не рекомендуется. Болезнь достаточно опасна, и если ее запустить или неправильно лечить, то последствия могут быть серьезными. Но вот проводить профилактические меры – это можно и самостоятельно. Они особенно необходимы в тех случаях, когда у пациента есть врожденная предрасположенность к данному заболеванию.
В такой профилактический комплекс должно быть включено следующее:
- обязательно прислушиваться ко всем проявлениям, происходящим в организме. При первых симптомах или подозрениях на них нужно обратиться к врачу. Кроме того, не реже раза в год проходить обследование;
- отказаться от всех вредных привычек;
- выстроить свое питание. С пищей попадает около 30 процентов холестерина. Это, конечно, небольшая «порция», но если есть риск образования атеросклероза, то от жирных блюд лучше отказаться;
- обязательно соблюдать рекомендации лечащего врача, если у пациента есть недуги, которые вызывают образование бляшек. К таковым относится сахарный диабет и повышенное АД, ожирение и так далее;
- вести активный образ жизни. Утренняя гимнастика, а также прогулки на свежем воздухе, посещение бассейна – все это должно стать нормой.
Также нужно стараться оградить себя от стрессовых ситуаций. Длительное нахождение в состоянии беспокойства оказывает пагубное воздействие на весь организм, в том числе на работу сердечно-сосудистой системы.
Как бороться с недугом
Лечение атеросклероза аорты, в первую очередь, должно быть основано на таких принципах:
- лекарственные средства должны непосредственно воздействовать на инфекционные возбудители;
- обязательно должны быть реализованы меры заместительной терапии;
- увеличить вывод из организма холестеринов и продуктов его метаболизма;
- способствовать ограниченному поступлению холестерина в организм больного. Здесь актуальной является специальная диета при атеросклеротических изменениях аорты.
Если говорить о медикаментозной терапии, то она включает в себя использование следующих лекарственных средств:
- никотиновая кислота, способствующая снижению уровня холестерина в крови;
- фибраты, которые обеспечивают уменьшение синтеза жиров организма;
- статины – снижают содержание холестерина в крови;
- секвестранты, способствуют выводу желчных кислот из кишечника.
Варианты лечения
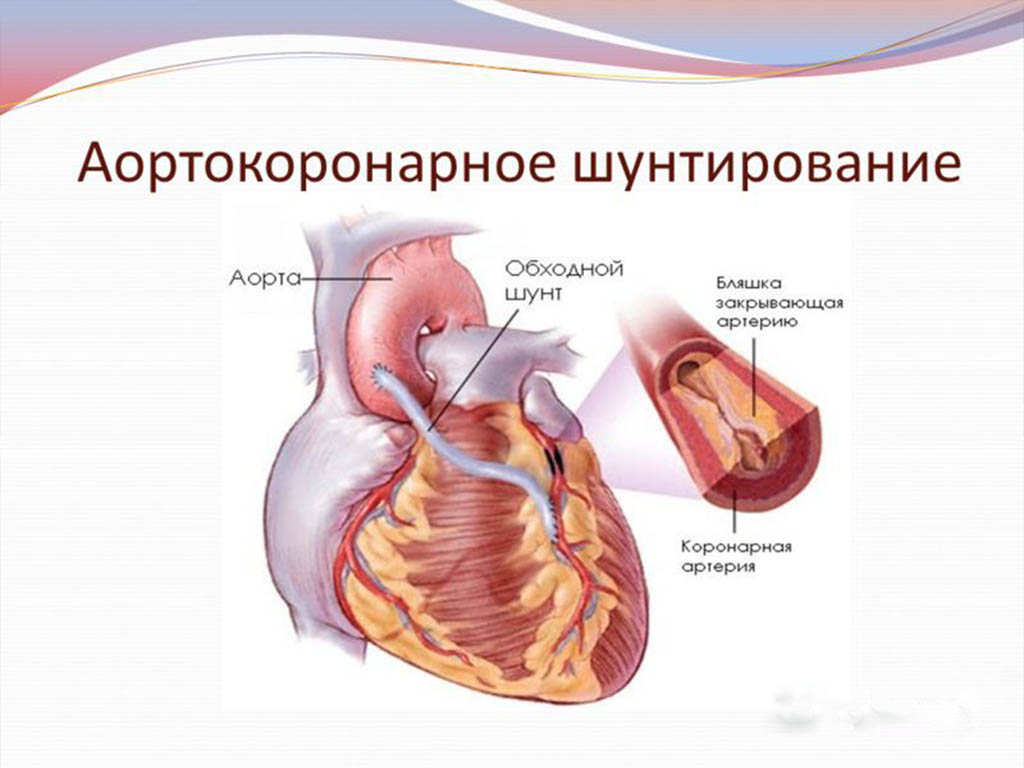
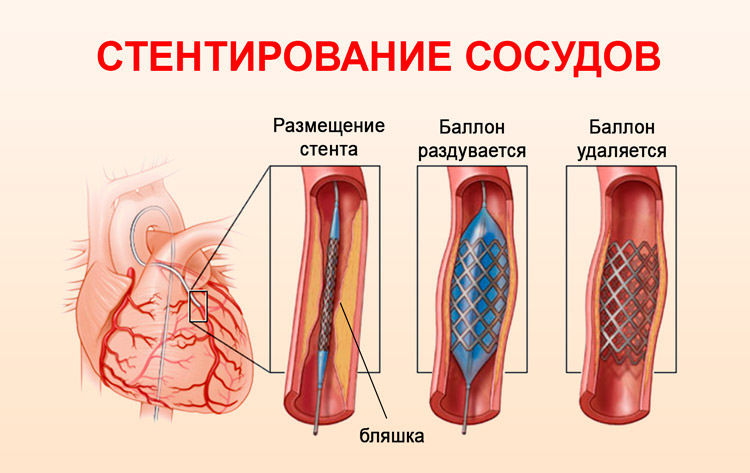
Задаваясь вопросом, как правильно лечить атеросклероз аорты сердца, необходимо понимать, что лечение должен назначать исключительно специалист, после проведения соответствующего обследования. К примеру, если у пациента наблюдается закупорка тромбом или склеротической бляшкой атеросклерозированной аорты брюшного отдела, то здесь требуется срочное хирургическое вмешательство. Актуальным в данном случае будет проведение эндартеректомии или эндоваскулярной манипуляции. Если у больного на лицо ярко выраженная картина болезни с поражением сердечных сосудов, которые могут очень быстро привести к инфаркту миокарда, тогда ему назначается аортокоронарное шунтирование.
Что касается прогноза атеросклеротической болезни аорты брюшной полости или грудного отдела, то они будут зависеть от образа жизни пациента. Если на фоне данной патологии в органах пациента начинают образовываться некротические участки, сочетающиеся с острыми расстройствами кровообращения, то прогноз существенно ухудшается.
Лечение атеросклероза аорты сердца народными средствами вполне допустимо и нередко является дополнением к комплексной терапии. Но такое лечение не сможет оказать достаточного эффекта, поэтому не стоит полагаться на него. Сегодня существует много народных способов, которые способны облегчить страдания больного и даже в какой-то степени улучшить его общее состояние, но не вылечить саму болезнь. Но каждый должен понимать, что ни в коем случае нельзя заниматься самолечением, так как можно не только ухудшить состояние, но еще и спровоцировать развитие осложнений.
Диагностика и основные принципы лечения
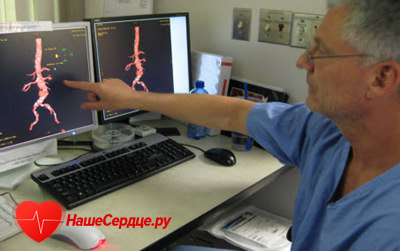 Чтобы понять, как лечить атеросклероз аорты сердца, необходимо точно определить степень развития данного заболевания, а также месторасположение имеющихся патологических поражений сосуда. Для этих целей специалисты медицины сначала назначают больному прохождение ряда диагностических обследований, а затем на основании полученных результатов определяют наиболее рациональную схему лечения развившегося недуга.
Чтобы понять, как лечить атеросклероз аорты сердца, необходимо точно определить степень развития данного заболевания, а также месторасположение имеющихся патологических поражений сосуда. Для этих целей специалисты медицины сначала назначают больному прохождение ряда диагностических обследований, а затем на основании полученных результатов определяют наиболее рациональную схему лечения развившегося недуга.
Диагностика атеросклеротического поражения аорты подразумевает сдачу липидограммы и прохождение аортографии, КТ-ангиографии, МРТ, коронографии, дуплексного и триплексного сканирования, ЭКГ, УЗИ сосудов.
Лечение атеросклероза аорты сердца всегда осуществляется комплексно. Обычно при непрогрессирующем течении заболевания оно сочетает в себе медикаментозную терапию, диетотерапию, фитотерапию. Если же появляется высокая угроза жизни пациента, обусловленная значительными разрушениями стенок сосуда и тяжелыми осложнениями, специалисты медицины применяют хирургические методы лечения.
При медикаментозном лечении атеросклеротических болезней сосудов врачи в большинстве случаев используют:
- фибраты (действие данной группы препаратов направлено на понижение синтеза собственных жиров);
- статины в сочетании с эссенциальными фосфолипидами (замедляют процессы выработки и отложения холестерина в крови);
- никотиновую кислоту и ее производные (помогают снижать уровень содержания в крови холестерина, триглицеридов);
- витамин РР (предназначен для ускорения переработки жиров и их вывода из организма);
- дезагреганты (разжижают кровь, препятствуют образованию тромбов);
- секвестранты (способствуют выведению желчных кислот, а также понижению количества жиров, холестерина в организме).
Диетическое питание при атеросклерозе аорты подразумевает соблюдение специальной гипохолестериновой диеты, исключающей из повседневного рациона питания повышенный прием продуктов, содержащих жиры животного происхождения.
Лечение атеросклероза аорты народными средствами обычно используется в тех случаях, когда заболевание протекает в легкой форме, без ярко выраженных клинических проявлений и осложнений. К наиболее действенным народным средствам относят: настои из укропа, шиповника, боярышника, калины, а также отвары из хрена, петрушки, подорожника.
Если же заболевание не поддается консервативному лечению, а на его фоне развиваются достаточно серьезные и опасные для жизни человека осложнения, специалисты медицины прибегают к оперативному вмешательству. Основными методами хирургического лечения атеросклероза являются:
- поясничные симпатэктомии (назначаются при прогрессирующем атеросклерозе брюшной аорты или нижних конечностей);
- грудные, шейные симпатэктомии (применяются при атеросклеротическом поражении грудного отдела аорты, а также коронарных артерий);
- различные восстановительные и комбинированные операции (тромбэндартериэктомия, шунтирование, протезирование, резекция, боковая пластика сосудов).
Врачи предупреждают, что хирургическое лечение атеросклероза аорты способно устранить лишь различные осложнения данного заболевания, но не основную причину его развития. А, значит, для того, чтобы полностью победить этот недуг, после операции следует обязательно соблюдать все основные врачебные рекомендации, касающиеся как продолжения консервативного лечения, так и необходимых изменений повседневного образа жизни больного.
Атеросклероз аорты сердца
Сердечнососудистая система человека подвержена многим заболеваниям. В группу наиболее распространенных из них входит атеросклероз аорты сердца. Это хроническое заболевание, которое характеризуется отложением на стенках сосудов атеросклеротических бляшек. Их формируют молекулы холестерина, которые, накапливаясь, начинают постепенно сужать просвет сосуда, нарушая нормальный кровоток. Такое сужение способствует развитию недостаточного питания сердечной мышцы вследствие ухудшенного кровоснабжения в данном районе. Это может спровоцировать стенокардию, которая является частой причиной инфаркта миокарда.
Распространенные факторы риска включают в себя:
- Наследственность;
- Мужской пол;
- Нарушение гормонального фона у женщин;
- Курение;
- Ожирение;
- Заболевания щитовидной железы;
- Сахарный диабет;
- Нарушение свертываемости крови.
Симптомы атеросклероза аорты сердца
Данное заболевание опасно тем, что его течение в ряде случаев не осложняется практически никакими симптомами. Выявить нарушение в работе сосудов можно лишь при осмотре, который проводится в лаборатории или с применением специальных инструментов. Последующее развитие атеросклероза проходит на фоне разнообразных ишемических расстройств, связанных с нарушением кровообращения в тех или иных органах. Часто ощущаются боли в сердце, конечности немеют, и кружится голова. На финальной стадии развития заболевания сосуды сужаются настолько сильно, что диагностируется хроническая недостаточность.
Лечение атеросклероза аорты сердца народными средствами
Специалисты народной медицины признают большую пользу для лечения атеросклероза при использовании сока сырого картофеля, который следует принимать внутрь перед едой на голодный желудок. Прежде чем выпить сок, его нужно как следует размешать. Каждодневное принятие внутрь нескольких ложек подсолнечного или оливкового масла поможет не только облегчить течение болезни, но также и предотвратить ее возникновение. Существует и такой популярный рецепт: взять один лимон и один апельсин, после чего выжать фрукты в стакан горячей воды и выпивать такой коктейль ежедневно с утра натощак.
«Трансфер Фактор Кардио» – эффективный препарат для лечения атеросклероза аорты сердца
Исследования врачей-кардиологов, проведенные в Санкт-Петербурге, показали, что более двух третей жителей наблюдаются у врачей с данным диагнозом, на фоне которого формируется стенокардия. По заверениям врачей, препарат «Трансфер Фактор Кардио» идеально подходит на роль системного препарата, который не только лечит атеросклероз, но также и устраняет причину его возникновения, побуждая иммунитет эффективно бороться с механизмом закупорки сосудов. «Трансфер Фактор» – это препарат. созданный на основе инновационных разработок и полученный из натуральных продуктов, таких как молозиво коров. Данный препарат активизирует собственный иммунитет человека и заставляет его работать с полной отдачей.
Что такое атеросклероз брюшного отдела аорты, и чем он опасен
Определить атеросклероз брюшной аорты не очень просто, так как это заболевание умеет скрываться под видом других недугов
Однако сделать это очень важно в виду всех последствий и осложнений. Для начала посмотрим, как развивается эта болезнь
Что происходит и почему
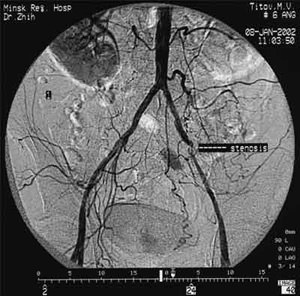
Компьютерная томография аорты
Что происходит в организме, когда развивается этот недуг? От брюшной аорты отходят артериальные ветви. Их устья сужаются, из-за чего нарушаются секторная и моторная функции. При пальпации брюшной полости можно ощутить, как пульсирует расширенная и уплотненная аорта. Кровь не может свободно проходить, поэтому возникает резкая боль и другие симптомы, о которых мы поговорим позднее.
Причины заболевания кроются в следующем:
- большое количество холестерина и липидов, которые поступают с пищей;
- вредные привычки;
- генетический фактор;
- метаболические нарушения.
Симптомы и осложнения
Боль в животе — один из симптомов заболевания
До сих пор точных симптомов для определения начала атеросклероза аорты брюшной полости нет. Жалобы на начальных стадиях заболевания отсутствуют. Однако по мере того, как болезнь развивается, начинают проявляться следующие симптомы:
- боль в животе, по интенсивности она может быть разной, что зависит от объема поражения;
- чувство тяжести;
- диспепсические расстройства: тошнота, отрыжка и так далее.
После этого развивается очень серьезное осложнение — аневризма. Это означает, что весь сосуд на этом участке увеличен или же стенка аорты выпячена.
В таком случае боли будут носить ноющий характер и локализоваться в левой половине живота или около пупка. Бывали случаи, когда боль отдавала в поясницу и в область паха. Признаком аневризмы также является ощущение сильной пульсации в животе и чувство распирания. Аневризма опасна тем, что может разорваться, что в тридцати процентах случаев приводит к смерти.
Классификация
Разные исследователи предлагают разные варианты классификации. Мы рассмотрим один из них, который описывает периоды течения болезни.
Бессимптомный или доклинический период. В этом случае отсутствуют клинические проявления болезни, а также не выявляется никакой патологии при инструментальном исследовании сосудов. Количество в крови липидов находится на приемлемом уровне. Однако на этом периоде могут наблюдаться повышение фракции беталипопротеидов и гиперхолестеринемия. Такие показатели являются показателями высокого риска развития атеросклероза
Очень важно предпринимать профилактические меры и продолжать наблюдаться.
Клинический латентный период. Изменение гемодинамической функции артерии и ее физических свойств выявляется лишь инструментальными способами
Это может быть ангиография, реовазография и так далее. Если параллельно выявляется нарушение липидного обмена, устанавливается точная связь обнаруженного поражения сосудов с атеросклерозом.Других клинических признаков не наблюдается.
Период, при котором наблюдаются не специфические клинические проявления. Это проявляется в преходящих ишемических расстройствах органов. Эти же расстройства происходят при ангионеврозах и гипертонической болезни. Отличить от них атеросклероз помогут признаки атеросклеротического поражения сосудов. которые были выявлены инструментальными методами. В данный период могут происходить инфаркты в органах.
Период, в который происходит хроническая артериальная окклюзия. Это проявляется в ишемических расстройствах там, где поражен сосуд. Кроме того, в органах часто происходят фиброзные изменения, обнаружение которых помогает без затруднений поставить диагноз.
Лечение и профилактика
При атеросклерозе аорты брюшного отдела никак нельзя обойтись без помощи квалифицированного доктора. В лечении применяются в основном препараты четырех групп. Очень часто используются препараты никотиновой кислоты и статины. Также применяют фибраты, эстрогены, антиоксиданты и антагонисты калия.
Профилактика заболевания основана на правильном образе жизни, который заключается в следующих правилах:
- отказ от курения;
- коррекция диеты;
- лечение гипертензии и диабета;
- занятия спортом;
- уменьшение массы тела, если есть лишний вес.
Чтобы сохранить свою жизнь, нельзя позволить развиться атеросклерозу аорты отдела брюшной полости, как и многим другим заболеваниям. Правильный образ жизни, регулярное посещение врача и хорошее настроение не только улучшат качество жизни, но и продлят ее.
Этиология заболевания и факторы риска
Некоторые задаются вопросом «Атеросклероз аорты сердца, что это такое?» Аорта – один из крупных кровеносных сосудов организма, берущий начало в левом желудочке сердца, после чего он разветвляется на более мелкие сосуды и распределяется по всему организму. Данный сосуд имеет 2 отдела:
- Грудной — снабжает верхнюю половину тела.
- Брюшной — обеспечивает кровоснабжение в брюшной полости.
Атеросклероз развивается благодаря нарушению липидного и белкового обмена. При данных условиях увеличивается выработка холестерина и накапливаются липопротеиды. Данное заболевание имеет несколько стадий своего развития:
- 1 стадия. Формируются микротрещины, вызывающие замедление оттока крови, благодаря чему формируются жировые отложения. Чаще всего данное явление наблюдается на разветвленном участке сосуда. При системных нарушениях пораженный участок разрыхляется и отекает, защитная функция организма не работает в полной мере, наблюдаются откладывания холестерина и белка.
- 2 стадия. Разрастается соединительная ткань и формируются атеросклеротические бляшки, которые по некоторым причинам могут оторваться и принести непоправимый вред здоровью. Постепенно сосудистая стенка стает более рыхлая, неэластичная, на ней появляются трещины и образование тромбоза.
- 3 стадия. Происходит уплотнение образовавшихся бляшек, поскольку в них откладывается кальций. Просвет сосудов со временем сужается, орган, питающийся от данного сосуда, недополучает питательных веществ, происходят хронические поражения. Аорта снабжает сердце кровью, значит происходят серьезные нарушения в данном органе.
Имеется несколько факторов риска, способствующих развитию атеросклероза аорты, к ним относятся следующие типы:
-
К неустранимым относятся такие показатели, как:
- возраст. Обычно с годами риск возникновения заболевания, к сожалению, возрастает. Чаще всего болезнь диагностируется в возрасте 40-60 лет;
- пол. У мужчин диагностируется заболевание в 4 раза чаще, чем у женщин, причем данный показатель актуален для возраста 35-40 лет. По достижению полов 55 лет частота заболеваемости уравнивается;
- наследственный фактор. Замечено, что в роду, имеющем данные недуги, возрастает риск раннего начала образования патологий у последующего поколения.
-
К устранимым факторам имеет отношение:
- несбалансированный рацион. Повышенное употребление животных жиров усиливает процесс возникновения атеросклеротических бляшек;
- курение. Негативно воздействует на здоровье сосудов, тем самым увеличивая риск возникновения атеросклероза сосудов;
- гиподинамия. Нарушает жировой баланс, и, как следствие, формирует сахарный диабета, ожирение, атеросклероз.
-
К частично устранимым относятся:
- повышенное АД, снижающее эластичность сосудистых клеток;
- сахарный диабет;
- лишний вес;
- инфекции, которые способны привести к повреждению сосудов;
- дислипидемия, приводящая к дисбалансу между холестерином, триглицеридом, липопротеидом.
Склероз аорты сердца. Что это такое
Это заболевание, которое проявляется сужением просвета аорты и возникает при условии повышенного содержания холестерина в крови. Излишки холестерина оседают на эндотелии (внутренней стенке) сосуда, постепенно формируя атеросклеротическую бляшку. Со временем она увеличивается в размерах, к ней прикрепляются соли кальция и тромбоциты, циркулирующие в крови. Все это формирует огромную бляшку, которая значительно уменьшает просвет аорты и препятствует продвижению крови к тканям. Склероз может возникать в любом из отделов аорты – грудном, брюшном. В зависимости от этого будут отличаться и симптомы, характерные для склероза аорты.
Поражение грудной аорты
Так как основание аорты выходит из левого желудочка, вблизи полулунного аортального клапана, то нарушение движения крови из-за препятствия в виде бляшек, ведет к увеличению давления в левом желудочке и левом предсердии. Итогом становится недостаточность клапанного аппарата аорты.
В тех случаях, когда говорят об аортосклерозе легких, на самом деле подразумевается следующий процесс:
- Длительные нарушения гемодинамики в аорте приводят к изменениям в механизме кровообращения в большом круге.
- Это приводит к обеднению крови в нем.
- Кровь, которая должна была поступить в большой круг кровообращения, осталась в легких.
- В легких при этом развивается застой, что приводит к формированию пневмосклероза – процесса замещения действующей легочной ткани фиброзной, которая не выполняет никаких функций легкого.
- В легких происходит ухудшение обогащения крови кислородом.
- Развивается гипоксическое состояние (кислородное голодание клеток).
- Образуется гипертрофия левого желудочка и сдавление коронарных сосудов сердца.
- Возникшие ишемические нарушения приводят к развитию инфаркта миокарда.
Так как грудной отдел аорты снабжает кровью всю верхнюю половину тела, его органы и ткани, то ее поражение может заканчиваться не только инфарктом, но и конечными признаками поражения сосудистого русла головного мозга – инсультами.
Главное, своевременно обратиться за медицинской помощью, чтобы не пропустить симптомов атеросклероза грудной аорты.
Симптомы поражения грудного отдела аорты
Для атеросклероза грудной аорты характерны следующие симптомы:
- Повышение артериального давления, преимущественно систолического.
- Нарушение ритма сердца.
- Непостоянные боли в груди, иногда сильные, жгучего, сдавливающего характера.
- Иррадиация боли в шею, нижнюю часть лица, руки, спину, подреберье.
- Головокружения.
- Затрудненное глотание и осиплость голоса при поражении дуги аорты.
- Слабость, обморочные состояния и развитие судорожного синдрома вследствие резких поворотов шеи и тела.
- Пульсация между ребрами в правой стороне от грудины.
- Образование светлой полоски на наружном крае радужки.
- Жировики на лице.
- Усиленный рост волос в ушных раковинах.
Для боли при атеросклерозе грудного отдела аорты не характерно острое начало. Боль возникает периодически, может длиться от нескольких дней до нескольких недель.
Несмотря на четкий характер признаков атеросклероза аорты, каждый человек – это индивидуальность. Предсказать, как и когда заболевание начнет себя проявлять и осложняться, невозможно. Поэтому при возникновении любых из указанных симптомов незамедлительно следует обращаться к врачу.






 Эритроциты представляют собой самую многочисленную популяцию клеток, характеризующихся отсутствием ядра и двояковогнутой формой, обеспечивающей движение клеток по сосудам и проникновение их в капилляры. Основной их функцией является связывание кислорода и его перенос к органам и тканям. Она осуществляется посредством молекулы железа, входящей в состав гемоглобина эритроцита. Перед выходом в кровь эритроциты проходят пролиферацию и дифференцировку в составе красного ростка кроветворения (эритрона).
Эритроциты представляют собой самую многочисленную популяцию клеток, характеризующихся отсутствием ядра и двояковогнутой формой, обеспечивающей движение клеток по сосудам и проникновение их в капилляры. Основной их функцией является связывание кислорода и его перенос к органам и тканям. Она осуществляется посредством молекулы железа, входящей в состав гемоглобина эритроцита. Перед выходом в кровь эритроциты проходят пролиферацию и дифференцировку в составе красного ростка кроветворения (эритрона). Тромбоциты представляют собой клетки крови, не имеющие ядра и выполняющие ангиотрофическую, агрегационную функции и активацию плазменного гемостаза.
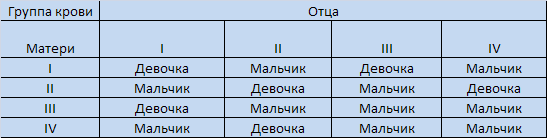
Тромбоциты представляют собой клетки крови, не имеющие ядра и выполняющие ангиотрофическую, агрегационную функции и активацию плазменного гемостаза.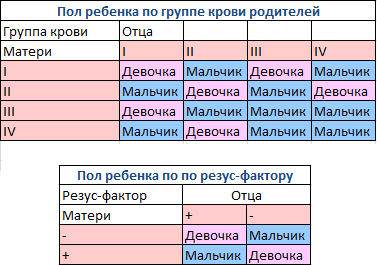 Таблица определения пола малыша по групповой и резус-принадлежности родителей
Таблица определения пола малыша по групповой и резус-принадлежности родителей

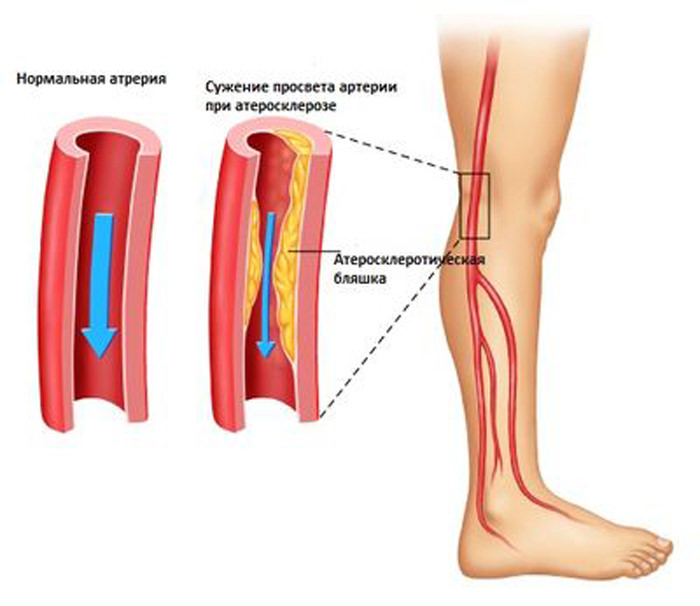
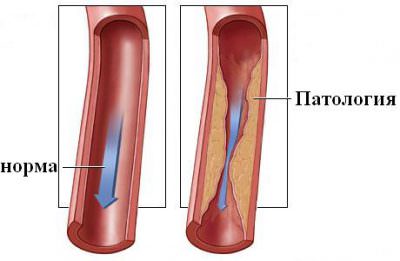 Симптоматика окклюзии зависит от того, сосуд какого органа оказался забитым, и как долго продолжался процесс.
Симптоматика окклюзии зависит от того, сосуд какого органа оказался забитым, и как долго продолжался процесс.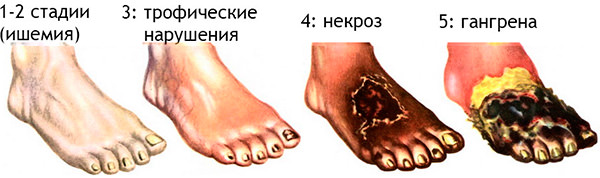 Закупорка мелких артериальных сосудов стопы
Закупорка мелких артериальных сосудов стопы Окклюзия ДМПП – способ чрезкатетерного перекрытия аномального устья. Для чего применяется окклюдер – специальная система. Окклюзия ДМПП позволяет перекрывать отверстия не больше 2 см. ДМПП – это болезнь, которую нельзя вылечить самостоятельно. Во время ДМПП специалисты назначают различные способы лечения, и окклюзия – это один из методов.
Окклюзия ДМПП – способ чрезкатетерного перекрытия аномального устья. Для чего применяется окклюдер – специальная система. Окклюзия ДМПП позволяет перекрывать отверстия не больше 2 см. ДМПП – это болезнь, которую нельзя вылечить самостоятельно. Во время ДМПП специалисты назначают различные способы лечения, и окклюзия – это один из методов. Любое воспаление, как известно с древних времен, проявляется пятью признаками: покраснением, припухлостью, жаром, болезненностью, и нарушением функции. Но симптомы флебита нижних конечностей (поскольку воспалительный процесс локализуется не на коже и в мягких тканях, а внутри сосудов), несколько отличаются от этих классических признаков:
Любое воспаление, как известно с древних времен, проявляется пятью признаками: покраснением, припухлостью, жаром, болезненностью, и нарушением функции. Но симптомы флебита нижних конечностей (поскольку воспалительный процесс локализуется не на коже и в мягких тканях, а внутри сосудов), несколько отличаются от этих классических признаков:
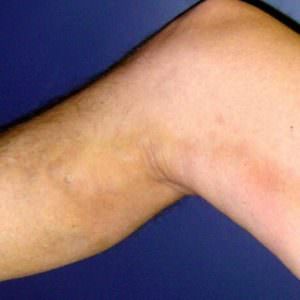 При остром поверхностном флебите пораженная вена становится ощутимо напряженной, болезненной. Сам больной может заметить, что кожа над этим участком покраснела, горячая, а по ходу пораженной вены просматриваются красные полосы. В редких случаях человека могут беспокоить повышение температуры тела, слабость.
При остром поверхностном флебите пораженная вена становится ощутимо напряженной, болезненной. Сам больной может заметить, что кожа над этим участком покраснела, горячая, а по ходу пораженной вены просматриваются красные полосы. В редких случаях человека могут беспокоить повышение температуры тела, слабость.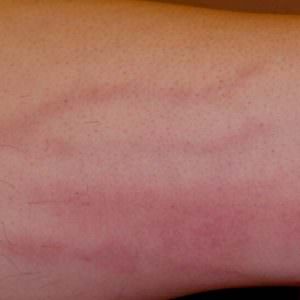 Флебит на руке часто называют постинъекционным. Уже по названию понятно, что он провоцируется внутривенными инъекциями в области руки. Нарастание боли в области прокола вены должно насторожить человека, это может свидетельствовать о начале постинъекционного флебита.
Флебит на руке часто называют постинъекционным. Уже по названию понятно, что он провоцируется внутривенными инъекциями в области руки. Нарастание боли в области прокола вены должно насторожить человека, это может свидетельствовать о начале постинъекционного флебита.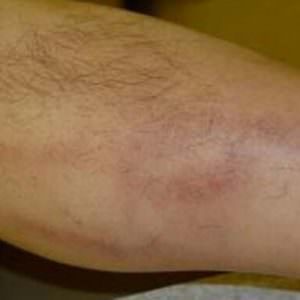 Мигрирующий флебит также известен как аллергический блуждающий флебит и относится к группе системных васкулитов. Недуг часто сопутствует аутоиммунным болезням, некоторым онкологическим, инфекционным заболеваниям, аллергическим реакциям. Болеют преимущественно молодые мужчины.
Мигрирующий флебит также известен как аллергический блуждающий флебит и относится к группе системных васкулитов. Недуг часто сопутствует аутоиммунным болезням, некоторым онкологическим, инфекционным заболеваниям, аллергическим реакциям. Болеют преимущественно молодые мужчины.


 Токсические вещества могут входить в состав некачественной косметики, бытовой химии, лакокрасочной продукции, алкоголя
Токсические вещества могут входить в состав некачественной косметики, бытовой химии, лакокрасочной продукции, алкоголя
 Если заболевание спровоцировало анемию, больному необходимо пропить курс витамина В12 и фолиевой кислоты. Если в желуде обнаружены бактерии группы Хеликобактер, нужно пройти лечение антибактериальными средствами. Но использование антибиотиков не всегда необходимо. Только врач может определить, наносят хеликобактерии дополнительный вред или нет. Пациенту могут также быть показаны такие медикаменты:
Если заболевание спровоцировало анемию, больному необходимо пропить курс витамина В12 и фолиевой кислоты. Если в желуде обнаружены бактерии группы Хеликобактер, нужно пройти лечение антибактериальными средствами. Но использование антибиотиков не всегда необходимо. Только врач может определить, наносят хеликобактерии дополнительный вред или нет. Пациенту могут также быть показаны такие медикаменты: В гестационный период обязателен контроль тромбинового времени. Это актуально и при приеме беременной женщиной препаратов, которые оказывают влияние на свертываемость. Причем анализы выполняются, как минимум, 3 раза за все время вынашивания плода. Нормативы для беременной женщины выше обычных значений, и равна 18-25 сек. Повышение или понижение этого показателя может быть чревато различными заболеваниями.
В гестационный период обязателен контроль тромбинового времени. Это актуально и при приеме беременной женщиной препаратов, которые оказывают влияние на свертываемость. Причем анализы выполняются, как минимум, 3 раза за все время вынашивания плода. Нормативы для беременной женщины выше обычных значений, и равна 18-25 сек. Повышение или понижение этого показателя может быть чревато различными заболеваниями.
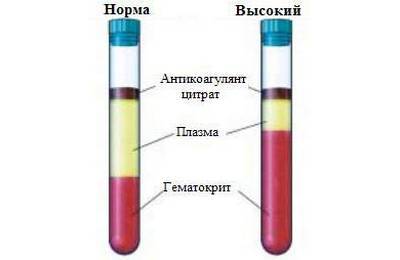
 Норма значения тромбинового времени – показатель, равный 12-18 сек. Причем эти данные одинаковы как у мужчин, так и у женщин.
Норма значения тромбинового времени – показатель, равный 12-18 сек. Причем эти данные одинаковы как у мужчин, так и у женщин.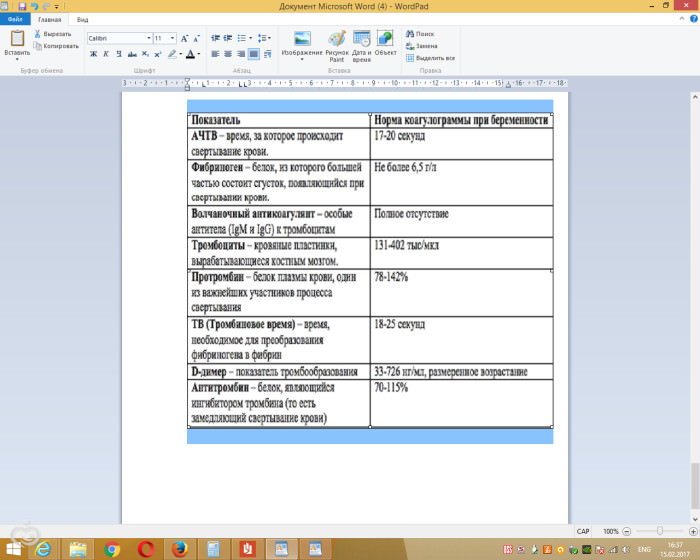



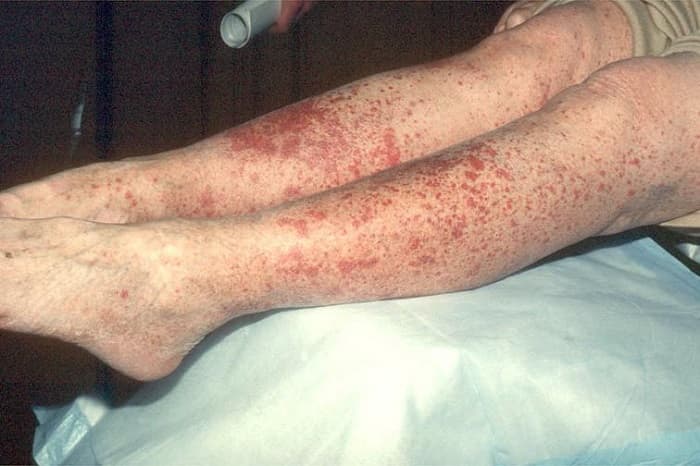 Геморрагический диатез
Геморрагический диатез