Катетеризация центральных вен
Сканирование
Наиболее популярным направлением сканирования при катетеризации ВЯВ является поперечное сканирование.
Прикладывают верхушку датчика к шее снаружи от места пульсации сонной артерии на уровне перстневидного хряща или в треугольнике, образованном головками грудино-ключично-сосцевидной мышцы.
Сохраняют перпендикулярное расположение датчика по отношению к коже в течение всего исследования.
Поворачивают датчик так, чтобы его движение влево или вправо совпадало с движением на экране в ту же сторону. Обычно для облегчения ориентации на датчик нанесены метки или вырезки. При направлении метки вправо от пациента сканирование осуществляется в поперечном срезе, если метка направлена к голове — в продольном срезе. Маркированная сторона отмечается на экране яркой меткой.
Если сосуды сразу не визуализируются, передвигают датчик влево и вправо, сохраняя его перпендикулярное положение по отношению к коже, до тех пор пока не обнаружатся сосуды.
При движении датчика смотрят на экран, а не на свои руки!
После визуализации ВЯВ:
Помещают датчик так, чтобы ВЯВ была видна в центральной части дисплея.
Фиксируют положение датчика.
Направляют иглу (срезом к датчику) в каудальном направлении сразу же под отмеченной меткой серединой верхушки датчика под углом 90° к коже.
Срез иглы направляют к датчику, с тем чтобы в дальнейшем было легче провести проводник во ВЯВ.
Продвигают иглу по направлению к внутренней яремной вене.
Продвижение иглы вызывает волнообразное смещение тканей, отсутствие данного признака свидетельствует о неправильном положении иглы. Непосредственно перед пункцией ВЯВ на дисплее можно увидеть, как ее просвет немного сдавливается.
Наиболее трудный аспект данной методики вначале ее освоения — необходимость проводить пункцию и катетеризацию под большим углом к коже, но при этом игла входит в вену в плоскости ультразвука, что облегчает ее визуализацию, а также это наиболее прямой и короткий путь к вене.
При проколе задней стенки вены медленно извлекают иглу из вены, проводя постоянную аспирацию, и останавливают извлечение при получении крови в шприце, что означает попадание иглы в просвет вены.
Проводят проводник через иглу-проводник обычным способом.
Меняют угол наклона иглы к коже с 60° на 45°, что может облегчить заведение проводника. Сканирование вены в продольном срезе позволяет визуализировать катетер в просвете вены, однако после фиксации катетера и заклеивания места пункции все равно необходимо провести рентгенографический контроль.
Соблюдают стерильность на протяжении всей процедуры и закрепляют катетер наиболее удобным для пациента способом. Наиболее часто, особенно при катетеризации ВЯВ и нахождении катетера в вене в течение некоторого времени, встречается ситуация, когда из-за частичной или полной блокады катетера возникают трудности в определении ЦВД. Присоединив манометр, следует убедиться в проходимости катетера, осуществляя сжатие резинового баллончика манометра, что одновременно приводит к устранению минимальных блокад, обусловленных перегибом проксимальной части катетера. Проводят измерение ЦВД с ориентацией на нулевую точку, расположенную по передней подмышечной линии. ЦВД снижается при изменении положения тела на вертикальное или полувертикальное. Если этого не происходит, приподнимают консоль с монитором ЦВД примерно на 10 см, а затем опускают на пол. Если ЦВД поднимается на тот-же уровень, тогда детектируемые прибором^результаты соответствуют действительности. Таким образом, можно убедиться, что измеряемое прибором значение ЦВД повышается и снижается на те же значения.
Осложнения
- В данной главе перечислены наиболее распространенные осложнения. За более подробной информацией обращайтесь к инструкции завода-изготовителя.
- Инфильтрация. Как при введении любого инструмента в просвет сосуда возникает риск инфильтрации тканей в данной области. Катетеры для центральной вены в отличие от периферических, большего диаметра. Поэтому необходимо проводить тщательную оценку не только тканей, где непосредственно установлен катетер, но и осматривать область его верхушки.
- Окклюзия катетера. Катетеры в неонатологии малого диаметра и хрупкие, поэтому легко может произойти окклюзия просвета катетера во время его фиксации пластырем или при сгибании младенцем конечности, в вену которой установлено это устройство. При фиксации самоклеящейся лентой или пластырем постарайтесь избежать образования изгибов катетера. После фиксации проверьте проходимость катетера с помощью его промывания. Если промывание выполнить не удается, избыточный напор на поршень не осуществляйте. Помните, что это может привести к разрыву катетера с последующей возможной эмболизацией.
- Инфекция и сепсис. Младенцы, которым требуется установка подобного вида катетеров подвергаются повышенному риску развития внутрибольничных инфекций по многим причинам, например нарушение целостности кожи, незрелость иммунной системы, выполнение инвазивных процедур, а также воздействие на организм различного оборудования. Инфекция в частности, связанная с установкой катетера (катетер-ассоциированная), по-видимому, связана со сроками нахождения катетера в просвете сосуда. При сроках катетеризации более 3 недель во много раз увеличивается риск развития катетер-ассоцииро- ванного сепсиса. Поэтому катетеризация должна выполняться только по строгим показаниям. В случае необходимости катетерную линию необходимо менять.
- Воздушная эмболия. Поскольку кончик катетеров находится в центральной вене, увеличивается риск развития воздушной эмболии. За данным видом катетера следует ухаживать, как и за центральным катетером. Соблюдайте специальные меры предосторожности во избежание попадания воздуха в просвет катетера.
- Катетерная эмболия. Не вытягивайте катетер обратно через проводниковую иглу — это может привести к разрыву катетера с последующей эмболией его фрагментами.
Катетеризация центральных вен
РАЗДЕЛ
ЛИСТ 20
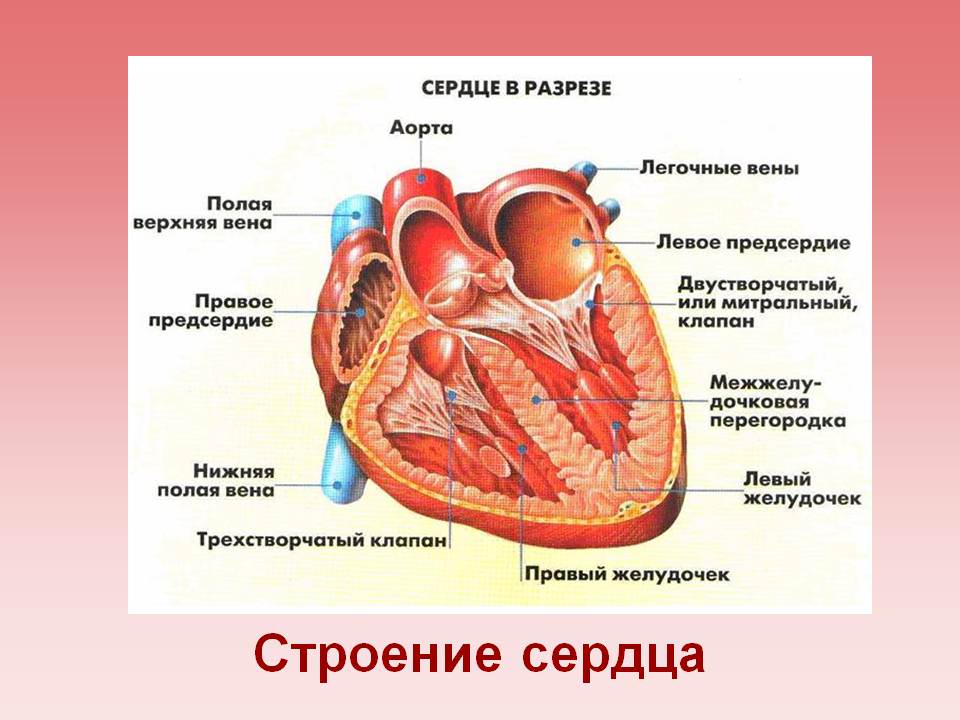
Венозный катетер — это полая трубка, которая вводится в вену. При катетеризации центральных вен катетер вводится в верхнюю полую вену (собирает кровь от головы, шеи, груди и верхних конечностей), правое предсердие или нижнюю полую вену (собирает кровь от нижней половины тела). Катетеризация является неотложной процедурой и проводится с целью:
■ измерения центрального венозного давления (данный показатель в некоторых случаях необходим для принятия решения о проведении инфузионной терапии у пациентов с дегидратацией или массивной кровопотерей);
■ введения большого объема жидкостей;
■ введения растворов, увеличивающих свертываемость крови.
Катетеризация используется также для введения лекарственных препаратов, контрастных веществ, которые позволяют визуализировать во время рентгенографии кровеносные сосуды, а также для установки электрокардиостимулятора. С помощью катетеризации можно проводить повторный забор крови на анализ.
► На данной иллюстрации показано взаимное расположение центральных вен, в которые может быть введен катетер. При правильном введении катетер может оставаться в вене достаточно долгое время.
Места для проведения катетеризации центральных вен
Грудино-ключично-сосцевидная мышца
Располагается над внутренней яремной веной.
Верхняя полая вена
Крупная вена, несущая кровь в правое предсердие.
Внутренняя яремная вена
Располагается вместе с сонной артерией в сонном канале.
Ключица
Располагается над подключичной веной.
Подключичная вена
Часто катетеризируется с целью внутривенного введения питательных веществ (парентерального питания).
Левая плече-головная вена
В данную вену катетер вводится через подключичную или внутреннюю яремную вену.
Катетеризация подключичной вены
П После анестезии кожи и мягких тканей, закрывающих вену, вводится игла большого внутреннего диаметра с присоединенным шприцем. Игла вводится под острым углом по отношению к грудине.
Подключичная вена (собирает кровь от верхних конечностей) соединяется с внутренней яремной веной (собирает кровь от головы) позади грудино-ключичного сустава у внутреннего конца ключицы. Катетеризацию вены можно провести как над, так и под ключицей. Чаще всего проводится катетеризация под ключицей. Голова пациента должна быть наклонена назад; между лопатками подклады-вается валик, чтобы расширить пространство между первым ребром и ключицей.
__________ВВЕДЕНИЕ ИГЛЫ______
Проводится анестезия участка кожи, расположенного ниже середины ключицы. Процедура выполняется стерильными инструментами. Через небольшой разрез на коже вводится игла большого внутреннего диаметра по направлению к центральной части верхнего отдела грудины — грудинной вырезке. Игла проходит сквозь мягкие ткани под углом,
0 Катетер продвигается внутри вены вперед по направлению к верхней полой вене. К катетеру присоединяется шприц, в который набирается венозная кровь, чтобы удостовериться, что он находится в вене.
попадая в подключичную вену, а затем в плечеголовную вену.
УСТАНОВКА КАТЕТЕРА
Определение местонахождения подключичной вены
Ключица
Подключичная вена
Направление ввода иглы в вену
После того как врач убедится в том, что игла находится в вене (появляется кровь в шприце), через нее вводится проволочный проводник. Игла удаляется, а катетер вставляется в вену по проводнику. Затем проводник удаляется. Катетер продвигается глубже до тех пор, пока его конец не окажется в верхней полой вене. Установленный катетер закрепляется на поверхности кожи, после чего рана перевязывается.
Положение катетера проверяется с помощью рентгенографии сразу же после введения, что позволяет отрегулировать его длину таким образом, чтобы кончик располагался в верхней полой вене. С помощью рентгенографии грудной клетки можно также выявить возможные осложнения катетеризации.
0 Шприц отсоединяется от иглы. Затем через иглу в вену вводится проволочный проводник катетера. После этого игла вынимается, а катетер вводится по проводнику. После установки катетера проводник удаляется.
Внутривенная терапия через подключичный венозный катетер
Как показывает современная практика, внутривенная инфузионная терапия через подключичный венозный катетер не вызывает осложнений при соблюдении правил асептики и антисептики и обеспечении безупречного ухода за инструментом.
На заметку!Простейший способ измерения боли
Цифровая рейтинговая шкала. Для оценки болевых ощущений пациенту предлагается шкала с градуировкой от 0 до 10 или от 0 до 100. Пациент отмечает цифру, которая, по его мнению, наиболее соответствует силе испытываемого им болевого ощущения. При анализе выраженности боли была принята следующая градация степеней тяжести боли: слабая боль – 1–4 балла (по цифровой оценочной шкале от 0 до 10 баллов), умеренная боль (5–6 баллов), сильная боль (7–10 баллов).
Внутрисосудистые катетеры устанавливают:
- , которые не могут принимать лекарства орально;
- при необходимости быстрого и точного введения препарата в эффективной концентрации;
- при использовании инфузоматов;
- если требуется частое внутривенное введение препаратов хроническим пациентам, например струйное введение антибиотиков.
Основные правила парентерального питания
Оксана Иванова
старшая медицинская сестра высшей категории хирургического отделения КГП на ПХВ «Областной онкологический диспансер», г. Петропавловск
1. Скорость введения жировых эмульсий: 10 % – до 100 мл/час, 20 % – не более 50 мл/час.
2. Скорость введения глюкозы – 0,5 г/кг/час.
3. Придерживаться положительного азотистого баланса («золотое правило ПП»).
4. Инфузионные системы для полного парентерального питания меняют каждые 24 часа, а при необходимости и чаще.
Помимо этого, с помощью катетера осуществляются:
- инвазивный мониторинг кровяного давления;
- забор крови;
- обеспечение доступа в кровяное русло при неотложных состояниях;
- переливания препаратов крови;
- полное или частичное
- восстановление водно-электролитного баланса.
Совет от редакции
Техника безопасных манипуляций медработников
Центральный венозный катетер
Это длинная трубка, которая вводится в крупный сосуд для транспортировки лекарственных препаратов и питательных веществ. Для его установки существует три точки доступа: внутренняя яремная, подключичная и бедренная вена. Чаще всего используют первый вариант.
При установке катетера во внутреннюю яремную вену бывает меньше осложнений, реже случается пневмоторакс, легче остановить кровотечение, если оно возникнет.
При подключичном доступе велик риск пневмоторакса и повреждения артерий.
При доступе через бедренную вену после катеризации пациент будет оставаться неподвижным, кроме того, есть риск инфицирования катетера
Из плюсов можно отметить легкий вход в крупную вену, что важно в случае оказания экстренной помощи, а также возможность установки временного кардиостимулятора. Существует несколько видов центральных катетеров:
Существует несколько видов центральных катетеров:
- Периферический центральный. Водят через вену на верхней конечности, пока он не достигнет крупной вены у сердца.
- Туннельный. Вводится в крупную шейную вену, по которой кровь возвращается в сердце, и выводится на расстоянии 12 см от места введения через кожу.
- Нетуннельный. Устанавливается в крупную вену нижней конечности или шеи.
- Порт-катетер. Вводится в вену шеи или плеча. Титановый порт устанавливается под кожей. Он снабжен мембраной, которая прокалывается специальной иглой, через которую можно вводить жидкости в течение недели.
Показания к применению
Центральный венозный катетер устанавливается в следующих случаях:
- Для введения питания, если поступление его через ЖКТ невозможно.
- При поведении химиотерапии.
- Для быстрого введения большого объема раствора.
- При длительном введении жидкостей или лекарств.
- При гемодиализе.
- В случае недоступности вен на руках.
- При введении веществ, которые раздражают периферические вены.
- При переливании крови.
- При периодических заборах крови.
Противопоказания
Есть несколько противопоказаний к катетеризации центральных вен, которые являются относительными, поэтому по жизненным показаниям ЦВК в любом случае будет установлен.
К основным противопоказаниям относятся:
Порядок введения
Ставит центральный катетер сосудистый хирург или интервенционный радиолог. Медсестра готовит рабочее место и пациента, помогает врачу надеть стерильную спецодежду. Чтобы предотвратить осложнения, важна не только установка, но и уход за ним.
После установки он может стоять в вене несколько недель и даже месяцев
Перед установкой необходимы подготовительные мероприятия:
- выяснить, нет ли у пациента аллергии на лекарства;
- провести анализ крови на свертываемость;
- прекратить приема некоторых препаратов за неделю до катетеризации;
- принимать кроворазжижающие лекарства;
- выяснить, нет ли беременности.
Процедура проводится в стационаре или амбулаторно в следующем порядке:
- Дезинфекция рук.
- Выбор места катетеризации и дезинфекция кожи.
- Определение расположения вены по анатомическим признакам или с помощью ультразвуковой аппаратуры.
- Проведение местной анестезии и выполнение разреза.
- Уменьшение катетера до необходимой длины и промывание его в физрастворе.
- Направление катетера в вену с помощью проводника, который затем удаляется.
- Фиксация инструмента на коже лейкопластырем и установка колпачка на его конце.
- Наложение повязки на катетер и нанесение даты установки.
- При введении порт-катетера для его размещения формируют полость под кожей, разрез зашивают рассасывающейся нитью.
- Проверяют место введения (не болит ли оно, нет ли кровотечения и отхождения жидкости).
Правильный уход за центральным венозным катетером очень важен для предотвращения гнойных инфекций:
- Не реже одного раза в три дня необходимо обрабатывать отверстие введения катетера и менять повязку.
- Место соединения капельницы с катетером нужно обернуть стерильной салфеткой.
- После введения раствора стерильным материалом обернуть свободный конец катетера.
- Стараться не прикасаться к системе для инфузий.
- Ежедневно менять инфузионные системы.
- Запрещается перегибать катетер.
Дома пациент должен следовать рекомендациям врача и ухаживать за катетером:
Осложнения после установки ЦВК
Катетеризация центральной вены может привести к осложнениям, среди которых:
- Пункция легких со скоплением воздуха в плевральной полости.
- Скопление крови в плевральной полости.
- Пункция артерии (позвоночной, сонной, подключичной).
- Эмболия легочной артерии.
- Ошибочное расположение катетера.
- Пункция лимфатических сосудов.
- Инфицирование катетера, сепсис.
- Нарушение сердечного ритма при продвижении катетера.
- Тромбоз.
- Повреждение нервов.
Периферический катетер
Периферический венозный катетер устанавливается по следующим показаниям:
- Невозможность принимать жидкость перорально.
- Переливание крови и ее компонентов.
- Парентеральное питание (введение питательных веществ).
- Необходимость частого введения в вену лекарственных препаратов.
- Наркоз при хирургическом вмешательстве.
ПВК нельзя использовать, если требуется вводить растворы, раздражающие внутреннюю поверхность сосудов, необходима высокая скорость инфузии, а также при переливании больших объемов крови
Как выбирают вены
Периферический венозный катетер можно вводить только в периферические сосуды и нельзя устанавливать в центральные. Обычно его ставят на тыльной стороне кисти и на внутренней стороне предплечья. Правила выбора сосуда:
- Хорошо просматриваемые вены.
- Сосуды, находящиеся не на доминирующей стороне, например, для правшей нужно выбирать на левой стороне).
- На другой стороне от места хирургического вмешательства.
- Если имеется прямой участок сосуда, соответствующий длине канюли.
- Сосуды с большим диаметром.
Нельзя ставить ПВК в следующие сосуды:
- В вены ног (высок риск тромообразования из-за низкой скорости кровотока).
- На места сгибов рук, около суставов.
- В вену, расположенную близко к артерии.
- В срединную локтевую.
- В плохо просматриваемые подкожные вены.
- В ослабленные склерозированные.
- В глубоко залегающие.
- На инфицированные участки кожи.
Как поставить
Постановка периферического венозного катетера может осуществляться квалифицированной медсестрой. Есть два способа взять его в руку: продольный захват и поперечный. Чаще используется первый вариант, позволяющий более надежно зафиксировать иглу по отношению к трубке катетера и не дать ей уйти в канюлю. Второй вариант обычно предпочитают медсестры, привыкшие проводить пункцию вены иглой.
Алгоритм постановки периферического венозного катетера:
- Место пункции обрабатывается спиртом или спирт-хлоргексидиновой смесью.
- Накладывают жгут, после наполнения вены кровью натягивают кожу и устанавливают канюлю под небольшим углом.
- Производится венепункция (если в камере визуализации появилась кровь, значит, игла находится в вене).
- После появления крови в камере визуализации прекращается продвижение иглы, ее теперь нужно извлечь.
- Если после извлечения иглы вена потерялась, повторное введение иглы в катетер недопустимо, нужно вытащить катетер полностью, соединить его с иглой и вновь ввести.
- После того, как игла будет извлечена, а катетер окажется в вене, нужно поставить заглушку на свободный конец катетера, зафиксировать его на коже специальной повязкой или лейкопластырем и промыть катетер через дополнительный порт, если он портированный, и присоединенную систему, если непортированный. Промывание необходимо после каждого вливания жидкости.
Уход за периферическим венозным катетером осуществляется примерно по тем же правилам, что и за центральным
Важно соблюдать асептику, работать в перчатках, избегать прикосновений к катетеру, чаще менять заглушки и промывать инструмент после каждой инфузии. Необходимо следить за повязкой, менять ее каждые три дня и не пользоваться ножницами при смене повязки из лейкопластыря
Следует внимательно наблюдать за местом пункции.
Хотя катетеризация периферических вен считается менее опасной, чем центральных, при несоблюдении правил установки и ухода, возможны неприятные последствия
Осложнения
В наши дни последствия после катетера возникают все реже, благодаря усовершенствованным моделям инструментов и безопасным и малотравматичным методикам их установки.
Из осложнений, которые могут случиться, можно выделить следующие:
- синяки, отеки, кровотечения в месте введения инструмента;
- инфицирование в области установки катетера;
- воспаление стенок вен (флебит);
- образование тромба в сосуде.
Подготовка к проведению катетеризации
Предварительно проводят ультразвуковое сканирование нестерильным датчиком с целью определения месторасположения вены, ее размер и проходимость.
Поворачивают голову в сторону от места предполагаемой катетеризации и накрывают ее стерильным материалом. С целью увеличения кровенаполнения ВЯВ приподнимают нижние конечности пациента или немного опускают голову, если состояние пациента позволяет это сделать. Обкладывают обработанную кожу стерильным бельем.
Чрезмерный поворот или разгибание в шейном отделе может вести к уменьшению диаметра вены. Ультразвуковое оборудование « Следует убедиться, что дисплей хорошо виден. « Ассистент открывает упаковку изолирующей пленки и выдавливает на нее контактный гель.
Большое количество геля обеспечивает хороший безвоздушный контакт между датчиком и пленкой. Если геля будет недостаточно, то качество изображения на экране будет хуже.
Пленку надевают на датчик и соединительный кабель.
Закрепляют пленку на датчике и разглаживают ее, так как складки могут искажать изображение.
Снова выдавливают некоторое количество геля на датчик для обеспечения хорошего проведения ультразвука и уменьшения неприятных ощущений у пациента при движении датчика.
Катетеризация периферической артерии
Данная методика предполагает получение доступа к кровяному потоку на продолжительный период времени, что достигается путем установки катетера через периферические артерии или вены. Проведение данной процедуры крайне редко вызывает какие-либо осложнения. Делается катетеризация с использованием внутривенной периферической системы (катетера) в вены, с развитыми капиллярами, которые отлично визуализируются.
Для венозного доступа при помощи катетеризации периферических вен существует масса показаний. Главные из них следующие:
- Поддержание или коррекция водно-электролитного баланса в организме пациента.
- Проведение терапевтических курсов хроническим больным с использованием внутривенной катетеризации.
- Применяется метод в случае, когда требуется переливание крови.
- Введение лекарственных средств, антибиотиков тем пациентам, которые по определенным причинам не могут принимать препараты орально или в случае, если требуется оперативное введение препарата для достижения максимального эффекта.
- Использование периферических вен с введением катетера характерно при мониторинге давления крови в сосудах.
- В случае проведения регидратации организма пациента.
- Для обезболивания и анестезии.
- Сбор крови из вены с целью проведения клинических исследований.
Если специалист грамотно подбирает венозный доступ, то успех проведения внутривенной терапии гарантирован. При этом врач всегда учитывает пожелания пациента в плане выбора места катетеризации, а так же учитывает доступность при выборе точки пункции, и пригодность вены для проведения процедуры.
При проведении периферической венозной терапии противопоказания встречаются крайне редко. Однако есть определенные условия, которые ограничивают доступ к проведению данной процедуры, а именно:
- наличие у пациента диализного шунта или артериовенозной фистулы, которые находятся поблизости от точки пункции;
- наличие воспалительных процессов или нарушения перфузии в месте проведения катетеризации;
- в случае если вена плохо визуализируется и не нащупывается даже после наложения жгута;
- нельзя проводить процедуру, если требуется инфузия, превышающая более 200 мл/минуту;
- исключается использование периферической катетеризации в случае, если планируется переливание больших объемов крови за раз.
Несмотря на некоторые противопоказания, данная процедура имеет ряд неоспоримых достоинств, в числе которых быстрый и безопасный доступ к вене, что позволяет эффективно вводить лекарственные препараты в найденную точку пункции.
Что касается осложнений, то они крайне редко встречаются на практике, если все условия пункции и катетеризации соблюдаются врачом. Но все же могут появляться следующие осложнения:
- Чаще всего возникает тромбоэмболия. Она развивается тогда, когда сгусток крови отрывается от стенок сосудов, и начинает свое продвижение по направлению к сердечным артериям или в область легочного кровообращения.
- Крайне редко может возникнуть отрыв и перемещение катетера.
- Если врач не соблюдает условия стерильности, могут возникнуть воспалительные и инфекционные осложнения.
- При неправильном вводе катетера может возникнуть кровотечение (при этом повреждаются стенки артерий), и как следствие – появиться гематома в области пункции.
- Флебит.
- Из-за попадания воздуха в заглушки катетера может развиться воздушная эмболия.
Как видно, осложнения являются лишь следствием неправильных действий врача, а не результатом особенностей работы организма пациента.
Катетеризация периферической вены
Из периферических вен наиболее предпочтительны в плане пункции латеральная и медиальная вена предплечья, промежуточная локтевая вена, а также вена на тыле кисти.
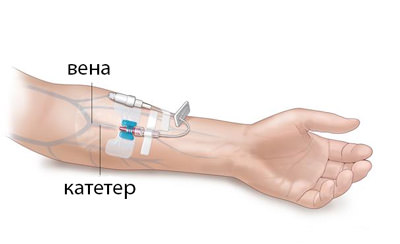
катетеризация периферической вены
Алгоритм введения катетера в вену на руке сводится к следующему:
- После обработки рук антисептическими растворами выбирается необходимый по размеру катетер. Обычно катетеры маркируются в зависимости от размеров и имеют разную расцветку – фиолетовый цвет у самых коротких катетеров, имеющих малый диаметр, и оранжевый цвет у самых длинных с большим диаметром.
- Пациенту накладывается жгут на плечо выше места катетеризации.
- Пациента просят “поработать” кулаком, сжимая и разжимая пальцы.
- После пальпаторного определения вены осуществляется обработка кожи антисептиком.
- Проводится пункция кожи и вены иглой-стилетом.
- Игла-стилет вытаскивается из вены с одновременным введением канюли катетера в вену.
- Далее к катетеру подсоединяется система для внутривенных инфузий и осуществляется вливание лечебных растворов.

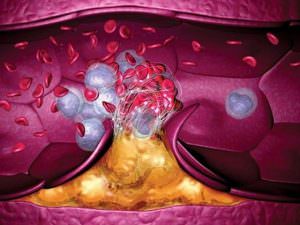
 Симптоматика проявления тромба в сердце зависит от типа тромба — подвижного типа или неподвижного. Первый тип тромба наиболее часто располагается в области предсердия, это обычно левая часть сердца. В таком случае у больного будет временами кружиться голова, он может потерять сознание, кожный покров пациента становится бледным или цианотичного оттенка, больной мучается одышкой, удушьем, у него понижается артериальное давление, появляются симптомы тахикардии.
Симптоматика проявления тромба в сердце зависит от типа тромба — подвижного типа или неподвижного. Первый тип тромба наиболее часто располагается в области предсердия, это обычно левая часть сердца. В таком случае у больного будет временами кружиться голова, он может потерять сознание, кожный покров пациента становится бледным или цианотичного оттенка, больной мучается одышкой, удушьем, у него понижается артериальное давление, появляются симптомы тахикардии.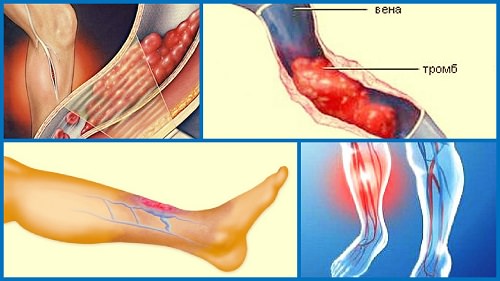
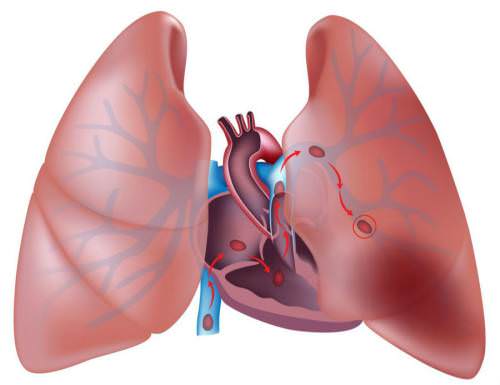 Из правых отделов сердца тромб попадает в легочную артерию
Из правых отделов сердца тромб попадает в легочную артерию


 Основной причиной тромба в сердце является пожилой возраст пациента, влекущий патологические изменения сердечной мышцы либо клапанного аппарата. Также в группе риска находятся «лежачие» больные, люди, перенесшие тяжелые травмы, операции и лица, страдающие ожирением.
Основной причиной тромба в сердце является пожилой возраст пациента, влекущий патологические изменения сердечной мышцы либо клапанного аппарата. Также в группе риска находятся «лежачие» больные, люди, перенесшие тяжелые травмы, операции и лица, страдающие ожирением. Все вышеперечисленные недуги сочетают в себе 4 основных условия для возникновения тромбоза:
Все вышеперечисленные недуги сочетают в себе 4 основных условия для возникновения тромбоза:
 Важным критерием в постановке данного заболевания будет правильно и достоверно собранный анамнез жизни и заболевания.
Важным критерием в постановке данного заболевания будет правильно и достоверно собранный анамнез жизни и заболевания. В зависимости от формы течения развиваются разнообразные симптомы. Малейшие признаки должны насторожить девушку и необходимо немедленно обратиться к врачу. Вовремя выявленное заболевание не понесёт за собой тяжелых последствий и осложнений.
В зависимости от формы течения развиваются разнообразные симптомы. Малейшие признаки должны насторожить девушку и необходимо немедленно обратиться к врачу. Вовремя выявленное заболевание не понесёт за собой тяжелых последствий и осложнений.

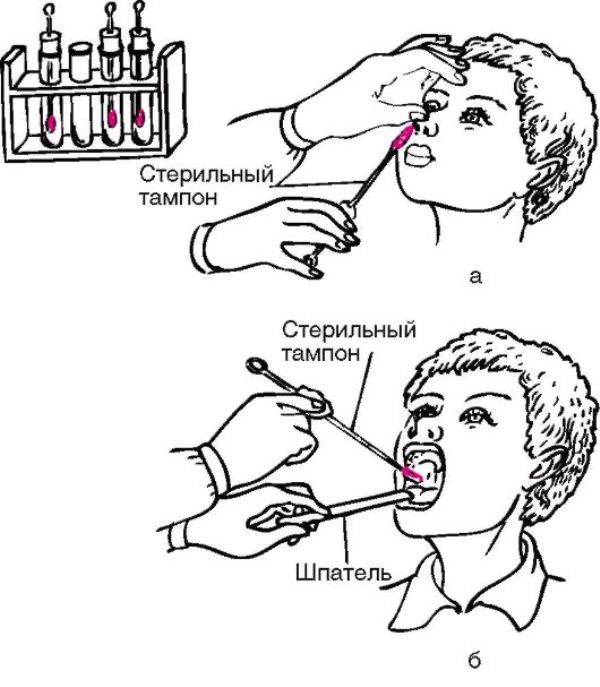






 Если процедура проводится под контролем аппарата УЗИ, становится возможным отследить движение пены по сосуду. После введения препарата, производится эластичное бинтование конечности. Вся процедура длится не больше 20 минут.
Если процедура проводится под контролем аппарата УЗИ, становится возможным отследить движение пены по сосуду. После введения препарата, производится эластичное бинтование конечности. Вся процедура длится не больше 20 минут.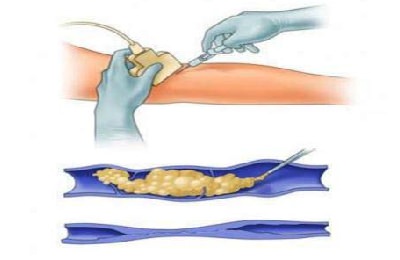 Очень редко возможен небольшой отек и такие грозные осложнения, как паравазальный некроз (зона омертвления тканей, различная по глубине, появляющаяся в связи с попаданием склерозанта под кожу). После полного заживления такого участка, остаются дефекты. Очень редко появляются тромбофлебит (воспаление вены, в которую ввели препарат) и тромбоз глубоких вен.
Очень редко возможен небольшой отек и такие грозные осложнения, как паравазальный некроз (зона омертвления тканей, различная по глубине, появляющаяся в связи с попаданием склерозанта под кожу). После полного заживления такого участка, остаются дефекты. Очень редко появляются тромбофлебит (воспаление вены, в которую ввели препарат) и тромбоз глубоких вен.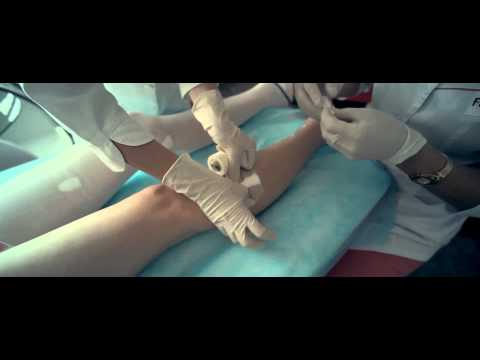

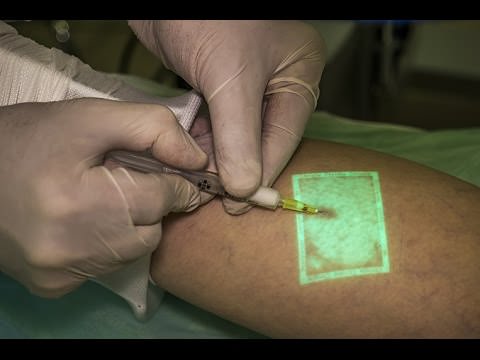








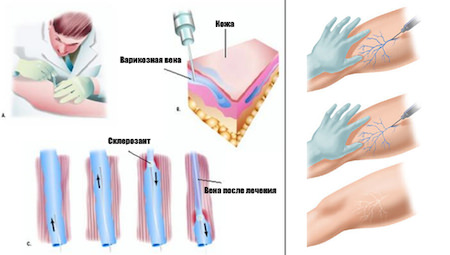
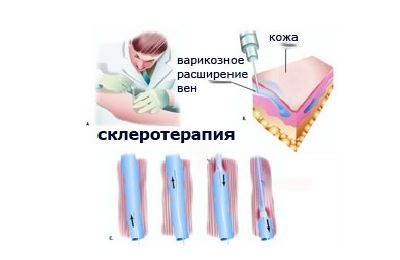 В результате этого стенки сосудов начинают склеиваться, просвет сужается, ток крови перенаправляется в другое русло. На месте склеенной вены образуется рубец. Иными словами, после проведения склерозирования поврежденный сосуд «исчезает», а на его месте образуется рубцовый стяж, незаметный для окружающих.
В результате этого стенки сосудов начинают склеиваться, просвет сужается, ток крови перенаправляется в другое русло. На месте склеенной вены образуется рубец. Иными словами, после проведения склерозирования поврежденный сосуд «исчезает», а на его месте образуется рубцовый стяж, незаметный для окружающих.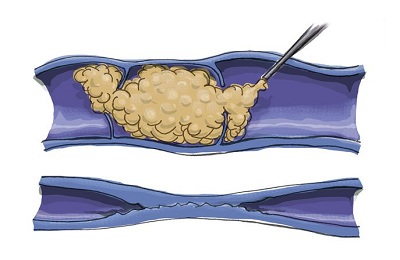 После того, как средство вводится в вену, ее пережимают эластичным бинтом, тем самым приближая стенки друг к другу. Затем в организме запускаются естественные процессы регенерации, в результате чего придавленные стенки сосудов начинают склеиваться и срастаться, просвет сужается, и образуется рубец.
После того, как средство вводится в вену, ее пережимают эластичным бинтом, тем самым приближая стенки друг к другу. Затем в организме запускаются естественные процессы регенерации, в результате чего придавленные стенки сосудов начинают склеиваться и срастаться, просвет сужается, и образуется рубец.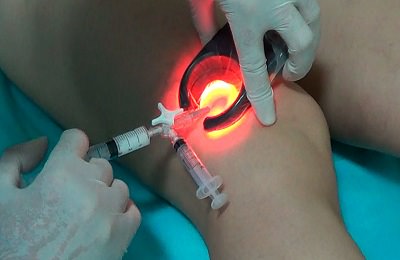 В среднем одна процедура занимает около 10 минут. Чем больше пораженных вен, тем дольше длится склерозирование. Но следует отметить, что за один сеанс не делают более 10 уколов. Количество вводимого препарата и его дозировка подбирается индивидуально в каждом конкретном случае, в зависимости от стадии варикоза и степени его проявления. Чтобы полностью вылечить варикозное расширение вен нижних конечностей, может потребоваться до 5 процедур.
В среднем одна процедура занимает около 10 минут. Чем больше пораженных вен, тем дольше длится склерозирование. Но следует отметить, что за один сеанс не делают более 10 уколов. Количество вводимого препарата и его дозировка подбирается индивидуально в каждом конкретном случае, в зависимости от стадии варикоза и степени его проявления. Чтобы полностью вылечить варикозное расширение вен нижних конечностей, может потребоваться до 5 процедур.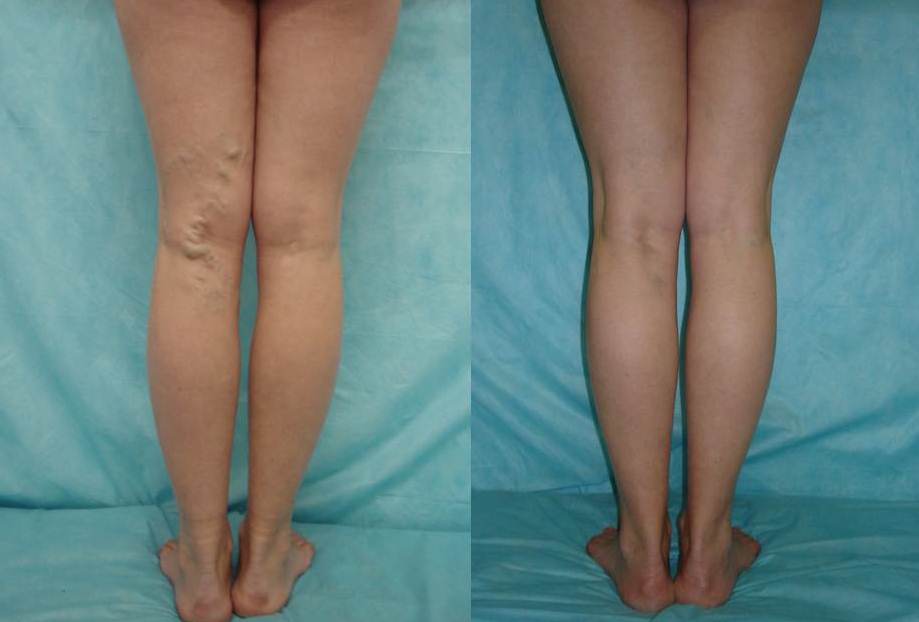
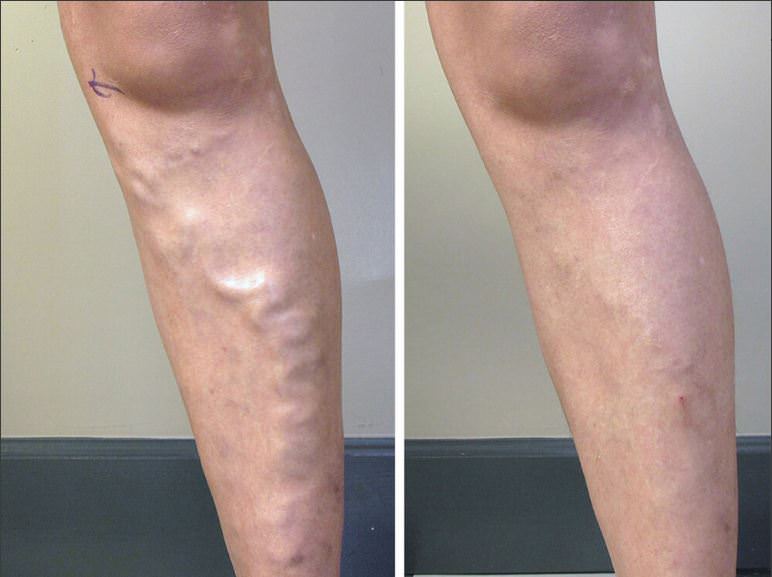
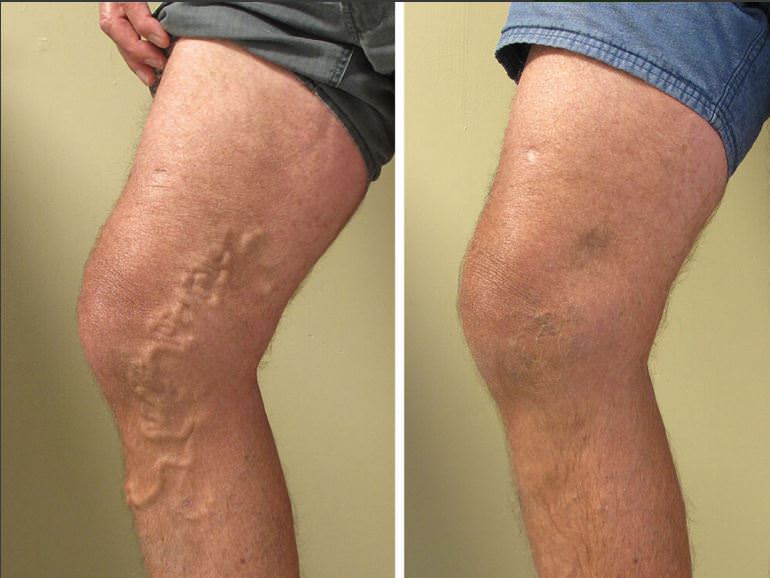
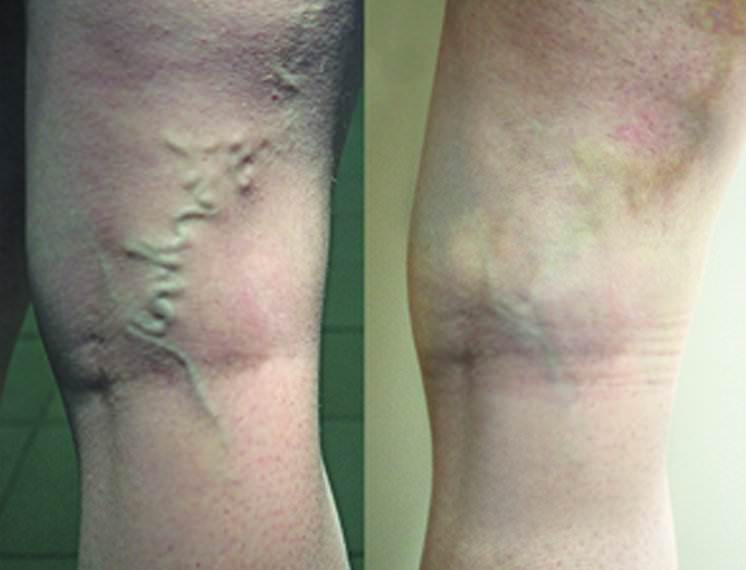
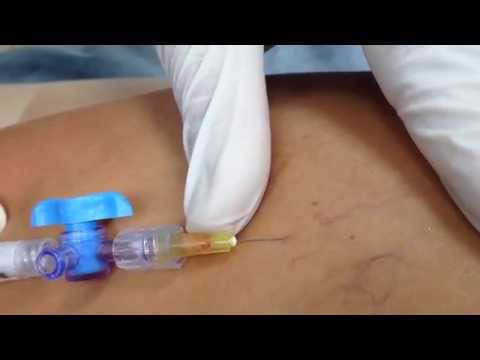

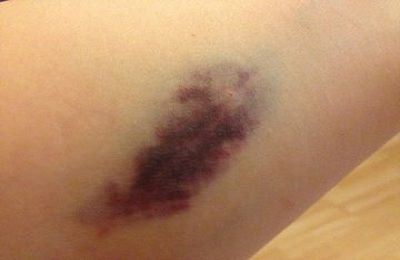 Также следует отметить, что вполне вероятно появление небольших гематом и волдырей на месте введения препарата, а также болезненность вены. В том случае, если вам попался неопытный специалист, который ввел склерозант не вену, а под кожу, то может образоваться рубец или язва.
Также следует отметить, что вполне вероятно появление небольших гематом и волдырей на месте введения препарата, а также болезненность вены. В том случае, если вам попался неопытный специалист, который ввел склерозант не вену, а под кожу, то может образоваться рубец или язва.

 Апатия, безразличие, отсутствие аппетита и систематические головные боли без определенной локализации — основные признаки дисциркуляторной энцефалопатии.
Апатия, безразличие, отсутствие аппетита и систематические головные боли без определенной локализации — основные признаки дисциркуляторной энцефалопатии.


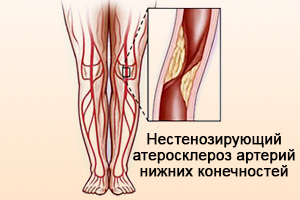
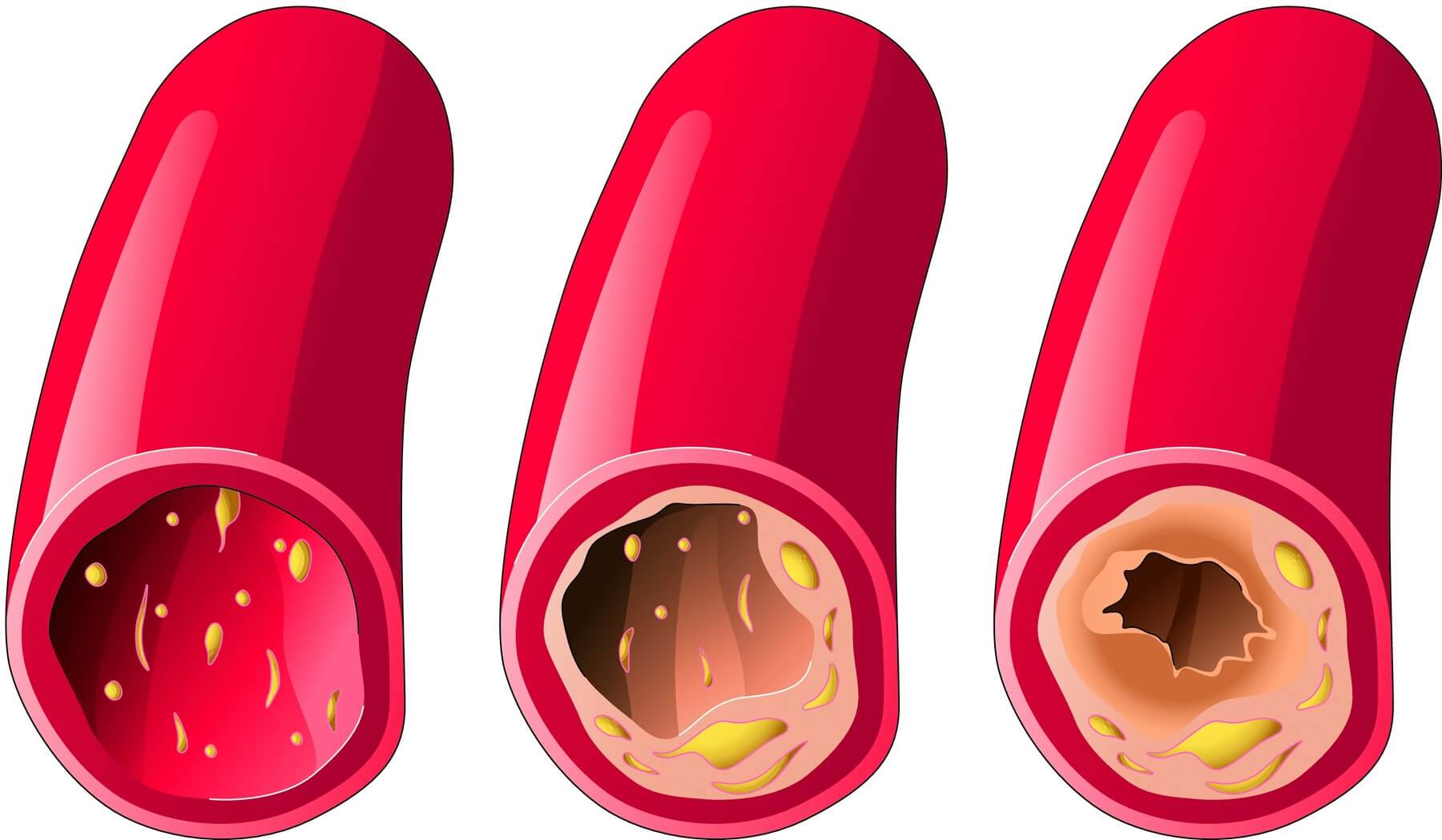

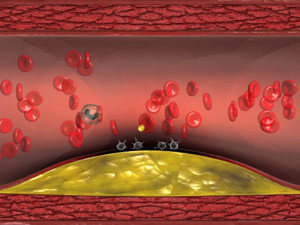

 К сожалению, в последнее время люди значительно снизили физическую активность, стали меньше двигаться и подолгу просиживать перед компьютерами и телевизором. Нерациональное питание и частые стрессовые ситуации тоже не приносят пользы здоровью. Поэтому сегодня люди всё чаще сталкиваются с таким распространенным заболеванием, как атеросклероз – отложение холестерина на стенках кровеносных сосудов. Одно из проявлений этого недуга – нестенозирующий атеросклероз артерий.
К сожалению, в последнее время люди значительно снизили физическую активность, стали меньше двигаться и подолгу просиживать перед компьютерами и телевизором. Нерациональное питание и частые стрессовые ситуации тоже не приносят пользы здоровью. Поэтому сегодня люди всё чаще сталкиваются с таким распространенным заболеванием, как атеросклероз – отложение холестерина на стенках кровеносных сосудов. Одно из проявлений этого недуга – нестенозирующий атеросклероз артерий. Роль жиров пищевого рациона в развитии атеросклероза доказана, но остаются вопросы
Роль жиров пищевого рациона в развитии атеросклероза доказана, но остаются вопросы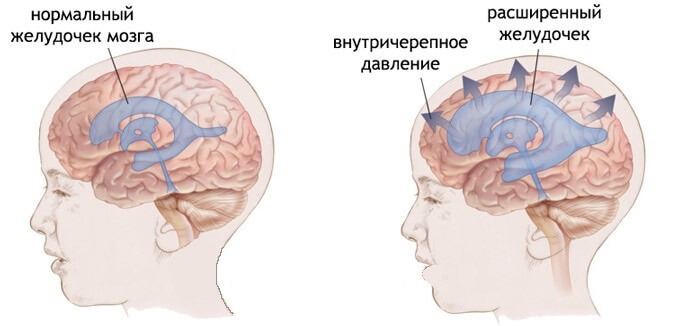 Рост внутричерепного давления
Рост внутричерепного давления Не вовремя или пропуск введения инсулина может спровоцировать гипергликемическую кому.
Не вовремя или пропуск введения инсулина может спровоцировать гипергликемическую кому. При первых признаках гипергликемической комы нужно вызвать скорую помощь.
При первых признаках гипергликемической комы нужно вызвать скорую помощь.



 к доктору и обсудить, можно ли в вашей ситуации применять то или иное средство.
к доктору и обсудить, можно ли в вашей ситуации применять то или иное средство.








 При этом аускультативно будет определяться систолический шум, а при проведении ультразвукового исследования – дополнительное эхоплотное линейное образование в полости желудочка.
При этом аускультативно будет определяться систолический шум, а при проведении ультразвукового исследования – дополнительное эхоплотное линейное образование в полости желудочка.

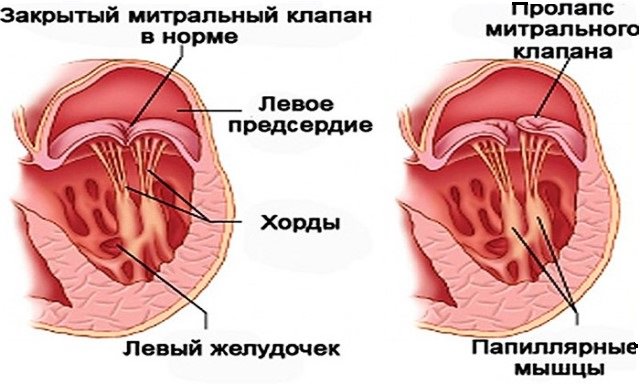


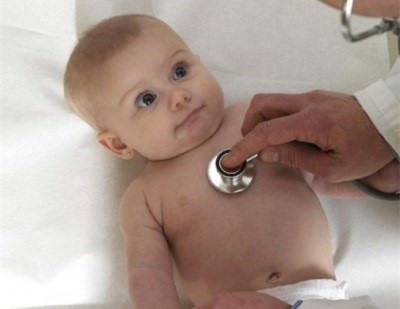 Дети с дополнительной хордой наблюдаются у кардиолога и регулярно проходят обследования
Дети с дополнительной хордой наблюдаются у кардиолога и регулярно проходят обследования

 Риск такого образования увеличивается при нестабильном психоэмоциональном состоянии
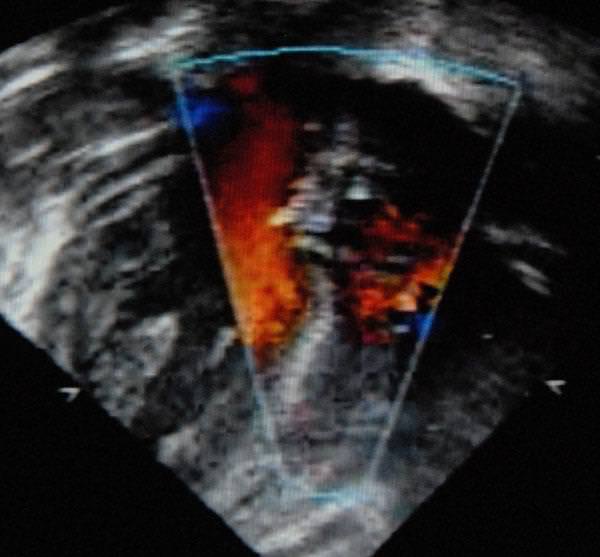
Риск такого образования увеличивается при нестабильном психоэмоциональном состоянии Эхокардиография — один из прогрессивных методов диагностики ЛХЛЖ
Эхокардиография — один из прогрессивных методов диагностики ЛХЛЖ Для того чтобы уменьшить проявления последствий сердечной аномалии, человеку с дополнительной хордой следует неукоснительно придерживаться некоторых правил: получать полноценное рациональное питание, посещать кардиолога дважды в год, воздерживаться от чрезмерных физических нагрузок, избегать стрессовых ситуаций. С таким диагнозом не следует заниматься подвижными видами спорта и подводным плаванием. Специальная лечебная гимнастика поможет укрепить сердечную мышцу.
Для того чтобы уменьшить проявления последствий сердечной аномалии, человеку с дополнительной хордой следует неукоснительно придерживаться некоторых правил: получать полноценное рациональное питание, посещать кардиолога дважды в год, воздерживаться от чрезмерных физических нагрузок, избегать стрессовых ситуаций. С таким диагнозом не следует заниматься подвижными видами спорта и подводным плаванием. Специальная лечебная гимнастика поможет укрепить сердечную мышцу.