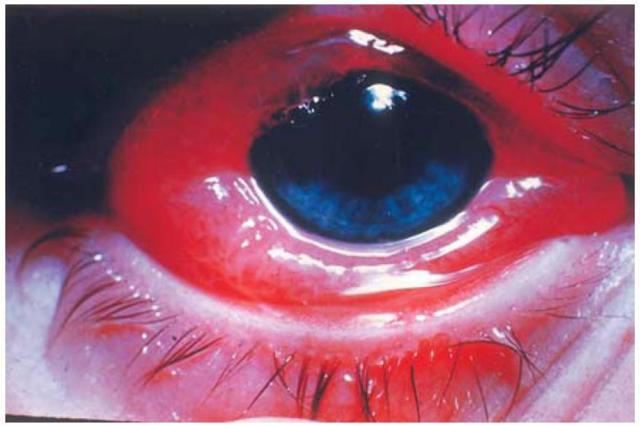
Аллергия на руках и ногах у ребенка: причины появления красных пятен на руках и ногах, лечение аллергии на ногах и руках у ребенка
string(10) «error stat»
string(10) «error stat»
string(10) «error stat»
Довольно часто у детей проявляются всевозможные аллергические реакции, оккупируя руки, лицо, ягодицы, другие участки кожи. Следует отметить, что аллергия на ногах у ребенка приносит особенно много беспокойства родителям и неприятных ощущений маленькому пациенту.
Общие сведения о заболевании
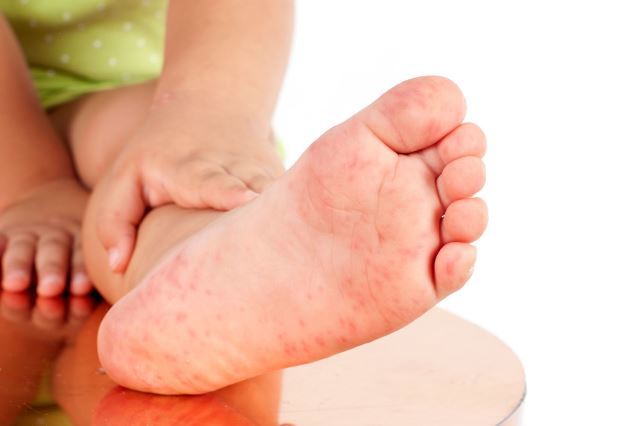
Все чаще у маленьких детей появляется аллергия на ногах, лишая их привычной подвижности и вызывая неприятные ощущения.
Детская иммунная система еще не сформирована и не в состоянии адекватно реагировать на всевозможные раздражители. Даже самые, казалось бы, безвредные вещества могут вызвать агрессивную реакцию детского организма.
Зачастую высыпания на ногах ребенка проявляются уже в первые часы после попадания в организм аллергена. Чтобы обнаружить недуг в самом начале, родители должны внимательно следить за состоянием здоровья ребенка, ежедневно осматривая его кожные покровы.
Следует помнить, что практически незаметные пузырьки на ногах, могут привести к серьезным последствиям для маленького пациента.
Если на ножках появились высыпания, следует как можно скорее посетить медицинское учреждение. Специалист проведет ряд диагностических мероприятий и выяснив, таким образом, причину, спровоцировавшую аллергическую реакцию, назначит подходящую терапию.
Любого рода высыпания – признак того, что организм малыша по какой-то причине работает со сбоями. Прежде чем назначить лечение, врачи определяют причину, спровоцировавшую аллергию.
Причины появления
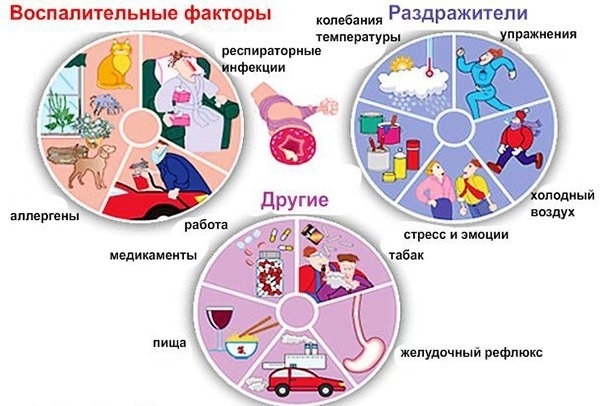
Известно множество неблагоприятных факторов, вызывающих высыпания на детских ножках.
Основные из них:
- Ношение некачественной обуви. Впрочем, бывает так, что самые дорогие кожаные сандалики или шерстяные носочки вызывают зуд, покраснение стоп и пальчиков на ногах.
- Укусы насекомых в теплое время года, когда малыши обуты в открытые сандалики. Мошки, комары, пауки и другие насекомые.
- Продукты жизнедеятельности животных, сами по себе являются аллергенами.
- Синтетические колготы, носочки и другие предметы одежды способны спровоцировать сильную аллергию, особенно на сгибах ножек.
- Пыльца растений.
- Воздействие жары или холода. Например: после купания в слишком горячей воде, между ног у ребенка появляются высыпания. А потница оккупирует сгибы нижних конечностей, проявляясь покраснениями.
- Продукты питания: яйцо, рыба, ягоды красного цвета, шоколад и какао очень часто вызывают диатез на ногах у ребенка, свекла, орехи, цитрусовые, мед.
- Пыль и пылевые клещи, живущие в атмосфере детской комнаты.
- Грибковые заболевания.
- Использование фосфатной бытовой химии. На попе и ногах образуются красные зудящие пятнышки.
- Медикаментозные препараты.
- Генетическая предрасположенность.
- Стрессы.
- Предрасположенность к простудным заболеваниям.
- Низкий иммунитет.
- Неправильный рацион во время грудного вскармливания.
- Неподходящая смесь для кормления грудничков.
- Красная сыпь на ногах появляется у малышей, страдающих инфекционными заболеваниями.
- Опрелости.
- Дерматозы.
- После использования подгузников низкого качества или средств гигиены от сомнительных производителей, образуются красные пятна на ногах у ребенка и на попе. Если своевременно не сменить памперс, у малыша образуется опрелость между ног.
Заметив на ногах своего ребенка шелушащиеся пятна красного цвета, большинство родителей рассматривает два варианта: аллергическая реакция или лишай. Мало кто знает, что подобные признаки, как правило, возникают у детей с генетической предрасположенностью.
Формы, виды, стадии, признаки
К первичным признакам аллергии относятся:
- шершавая кожа;
- покраснение;
- сухая кожа ног.
Высыпания подразделяются на несколько видов:
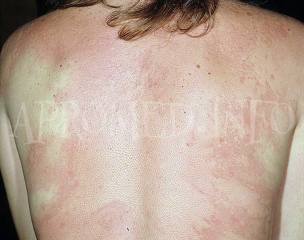
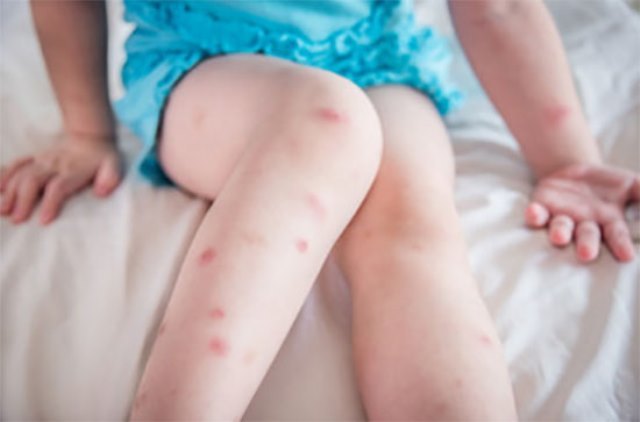
- пятна бледно-розового или красного цвета, которые появляются на определенном участке ноги или распределены по всей ее поверхности;
- холод, крапивница на ногах у ребенка или потница приводят к образованию крупных волдырей с шелушением и сильнейшим зудом;
- едва заметные покраснения представляют собой зудящие шелушащиеся пятна;
- прыщи на ногах у ребенка выглядят, как маленькие точки красного цвета под которыми находится гной. Со временем и без должного лечения, прыщи покрываются сухой корочкой;
- отеки.
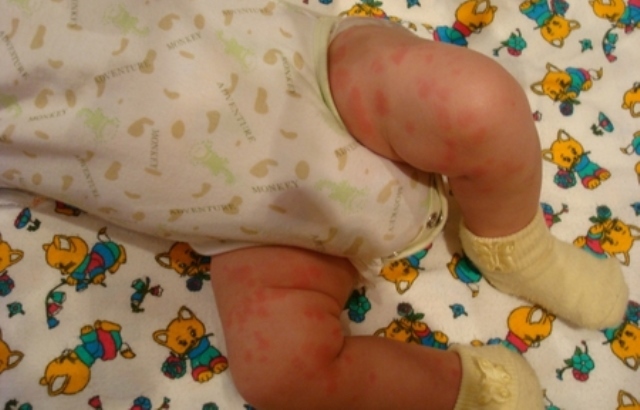
Если речь идет о крапивнице, кожа на ногах покрывается волдырями ярко-розового цвета. Высыпания быстро оккупируют подошвы ног и, как любая аллергическая сыпь на ногах, сопровождается сильным зудом. Запущенная форма грозит опасными для жизни малыша осложнениями.
У детей до 3-х лет иногда развивается атопический дерматит на ногах. На покрасневшей, воспаленном кожном покрове образуются пузырьки, которые вскрываясь, преобразуются в мокнущие эрозии.
Наиболее часто, признаки аллергии появляются на стопах или на сгибе под коленкой.
Обнаружив сыпь на ногах у ребенка, следует незамедлительно обратиться к педиатру, чтобы обезопасить своего ребенка от развития тяжелых осложнений.
Симптомы
Симптомы данного патологического состояния напрямую зависят от первопричины, а следовательно, типа аллергии.
Если малыш стал беспокойным, капризничает и постоянно плачет — необходимо осмотреть его кожные покровы. Аллергические высыпания подразумевают сильный зуд и ребенок не в состоянии справиться с этим самостоятельно.
В большинстве случаев, патология проявляется на стопах, под коленками, в районе икр, бедер, голеней.
Как правило, аллергические высыпания на ногах, имеют следующие симптомы:
- зуд;
- кожа «горит»;
- ярко-красные пятна всевозможных форм и размеров;
- прыщики на ногах;
- сыпь у ребенка , в виде волдырей, гнойничков и т.д.;
- нарушение текстуры кожного покрова;
- шершавость, шелушение;
- сухость кожи, трещины;
- отек ножек или в области сыпи.
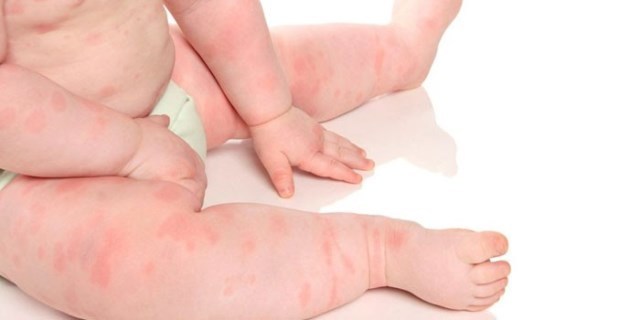
Первым «звоночком» о развивающейся аллергической реакции, являются :
- шелушения;
- сухость в конечностях;
- покраснения.
Не замеченная родителями аллергия прогрессирует, о чем говорят такие ее проявления:
- точечные или разлитые пятна, которые возвышаются над кожей, имеют бледно-розовый либо красноватый оттенок. Сливаясь между собой, пятна могут покрывать большие участки кожи, затрагивая стопы.
- выпуклые красноватые прыщи любого размера и формы. Очень часто на них появляются гнойнички. С развитием патологии, прыщи покрываются сухой корочкой.
- отек возникает из-за скопления в подкожной клетчатке больших объемов жидкости. Выглядит, как припухлое уплотнение бледного цвета. Не причиняет ребенку беспокойства.
- зудящие волдыри — верный признак крапивницы или переохлаждения. Разрастаясь, они покрывают большие участки кожи. При длительном развитии патологии, на коже малыша образуются мокнущие пятна.
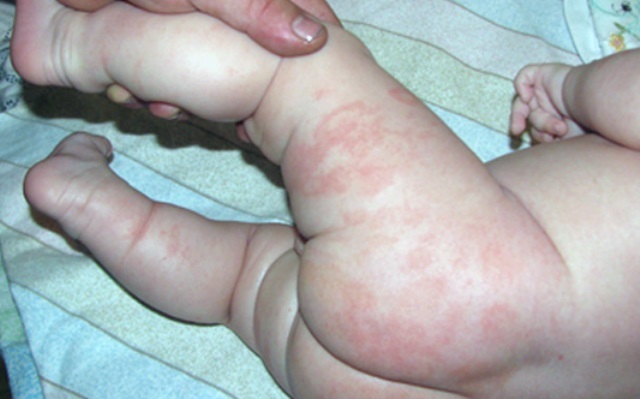
Нередко, аллергическая сыпь на ногах оккупирует детские стопы, проявляясь таким образом:
- ярко- красная кожа;
- зуд;
- жжение;
- сухость;
- образование пузырьков;
- отеками стоп.
- Если аллергическая сыпь образовалась в районе голени, она проявляется покраснениями, шелушением, сухостью кожи.
- Между ножками — в виде красных пятен.
- Сыпь на попе и бедрах — в виде мелких зудящих прыщей и красных, шелушащихся пятнышек.
Прогрессируя, патология грозит серьезными осложнениями. Любой из вышеперечисленных симптомов-веское основание для посещения специалиста. Следует помнить, что безотлагательная, грамотная терапия -залог быстрого выздоровления.
Лечение
Основные средства против аллергии на ногах:
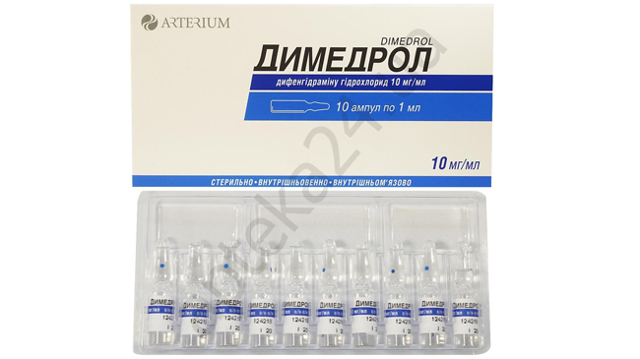
- Антигистаминные препараты: «Зиртек», «Супрастин» .
- Гормональные: «Преднизолон», «Кеналог» .
- Иммуномодуляторы применяются для детей не младше 3-х лет.
- Кортикостероидные мази, снимающие воспаление и неприятные симптомы.
- Энтеросорбенты выводят аллерген из организма: «Энтеросгель».
Чтобы снять зуд, применяют солевые аппликации и специальные мази. Мази назначаются исключительно в индивидуальном порядке, т.к. имеют массу побочных действий.
- Во время лечения, следует исключить контакт с аллергеном.
- Необходимо исключить из детского рациона продукты, способные вызвать аллергическую реакцию.
- Для банных процедур использовать только гипоаллергенные средства.
Народные рецепты

Можно использовать в виде компрессов: взять по 1 ст.л. травы, залить 1л кипятка. Настаивать 30 минут, процедить.
Протирать пораженные участки настоем крапивы. 1 ст.л. листьев залить 200 мл кипящей воды, настоять 30 минут.
Существует немало народных рецептов для лечения аллергии на ногах ребенка, но прежде чем приступить к их применению, нужно получить консультацию лечащего врача. Только квалифицированный специалист может подобрать действенное, безопасное средство. В противном случае, можно лишь навредить маленькому пациенту.
Профилактика
Чтобы уберечь малыша от аллергических реакций организма и высыпаний на ножках, следует придерживаться следующих правил:
- Укреплять детский иммунитет.
- Покупать удобную обувь самого хорошего качества.
- Вылечивать, а не залечивать возникающие патологии.
- Исключить аллергенные продукты питания.
- Одевать строго по погоде.
- Внимательно относиться к самочувствию малыша.
- Использовать ухаживающие средства без отдушек и красителей.

Лекарства от бронхиальной астмы: список лучших и эффективных препаратов

15 гипоаллергенных собак для квартиры и дома: мелкие, средние и крупные породы

Таблетки от аллергии: список и стоимость лучших и эффективных препаратов
Аллергия на гель лак: как избавиться от зуда, покраснения и пузырьков на пальцах после маникюра
Что делать когда появилась аллергия на руках в виде красных пятен или пузырьков
Эффективные мази и крема от аллергии на коже
Аллергия на попе у ребенка: фото, чем лечить, как выглядит
Аллергический зуд кожи: чем снять в домашних условиях, мази, таблетки
Аллергия на пенициллин: какие антибиотики можно использовать, чтобы не нанести вред здоровью
Аллергия на яблоки: может ли быть, как проявляется, симптомы, фото
Аллергия на лекарства: фото, симптомы, что делать, лечение
Аллергия у грудничка на лице: фото с пояснениями, как выглядит, лечение
Аллергия красными пятнами у ребенка: причины, симптомы, лечение и уход
Причины появления аллергии
Аллергические красные пятна на теле у ребенка появляются из-за сбоя в работе иммунной системы. Если добавляется инфекция, то развиваются воспалительные заболевания – пиодермия, ларингит и другие.
Распространенные группы аллергенов:
- пищевые – красные пятна на теле появляются после введения в рацион яиц, рыбы, орехов, некоторых фруктов, при несоблюдении диеты матерью при грудном вскармливании;
- пылевые – продукты жизнедеятельности грибков, микробов, остатки шерсти животных и пылевые клещи, они провоцируют большие красные пятна у детей на теле;
- животные – красные пятна на теле у ребенка при аллергии появляются после контакта с домашним питомцем;
- растительные – действуют сезонно в период цветения трав, красноватые пятна на коже сопровождаются ринитом, слезотечением и респираторными реакциями;
- лекарственные – возникают при приеме пенициллинов, сульфаниламидов, цефалоспоринов, риск развития возрастает при длительном лечении.
Пятна на теле у маленького ребенка, в частности аллергия на ногах, могут быть спровоцированы неблагоприятной экологической обстановкой. Инфекционные патологии, перенесенные в период беременности, или хроническая аллергия матери увеличивают шансы сенсибилизации (повышенной чувствительности к раздражителям) у малыша.
Типы реакций
Аллергия на коже в виде красных пятен у ребенка появляется сразу после контакта с раздражителем или через какое-то время, когда организм накапливает аллергены. Самыми распространенными типами реакции у малышей считаются крапивница, дерматит и экзема.
Крапивница
Если проявляется аллергия у ребенка, большие красные пятна по типу крапивницы напоминают ожоги, остающиеся после контакта с крапивой. Обычно такие аллергические пятна проходят в течение 6-8 часов. Острая форма – это реакция, возникшая впервые, сопровождается головными болями, отеками, красные пятна у ребенка на туловище чешутся, а кожа отекает.
Хроническая форма крапивницы проявляется периодическими высыпаниями пятен на ножках, ступнях, животе, руках. Аллергическая крапивница опасна развитием ангионевротического отека, поэтому при выраженных проявлениях нельзя медлить с вызовом врача на дом.
Дерматит
Выражен в первом полугодии жизни малыша, но может развиться в дошкольном и школьном возрасте. Поражение на коже у ребенка располагается на руке, ноге, в области сгибов конечностей, на щеках и подбородке.
Читайте также: Домашние маски для комбинированной кожи лица: очищающие, увлажняющие и питательные
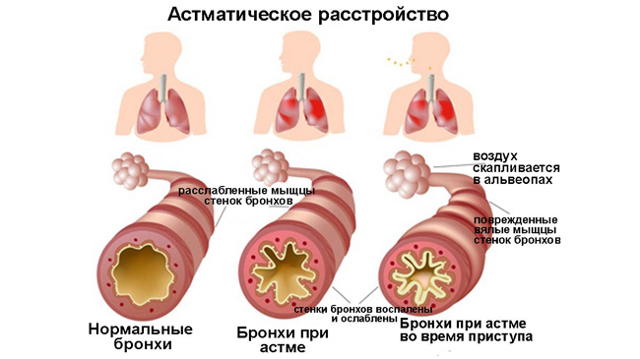
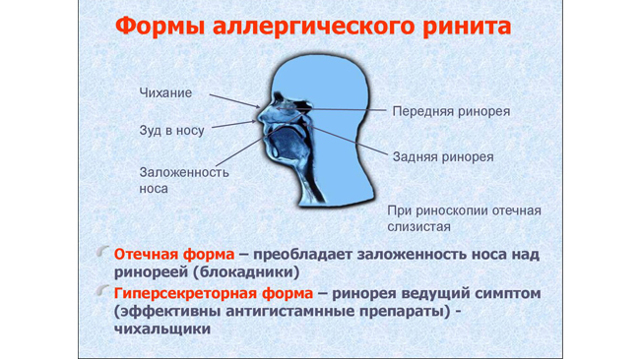
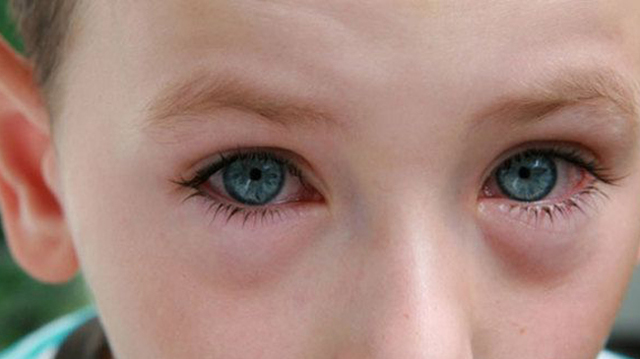
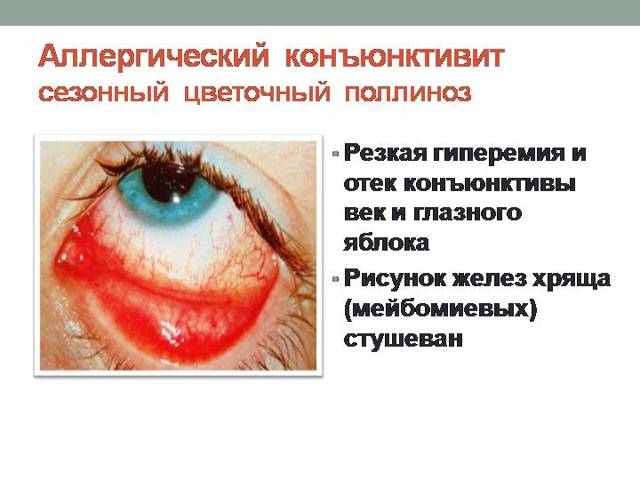
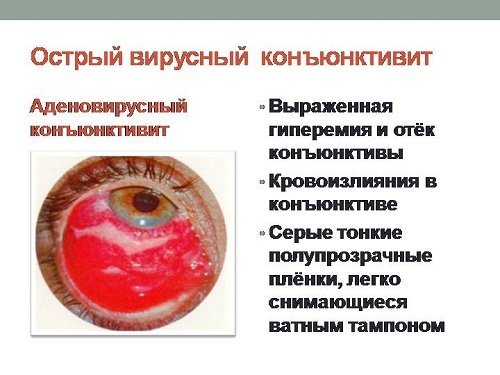
Характерными признаками являются симметричные поражения на кожных покровах лица. Точки покраснения быстро превращаются в зудящие пятна, шелушатся. При отсутствии лечения может возникнуть аллергический конъюнктивит, ринит, развиться бронхиальная астма.
Экзема
Заболевание развивается в любом возрасте из-за повышенной чувствительности к раздражителям и носит хронический характер. Пятна на теле розово-красной окраски могут быстро распространяться на соседние участки.
Симптомы экземы различны в зависимости от вида:
- Истинная – встречается у детей в возрасте 3-6 месяцев, представляет собой отечные розово-красные пятна, превращающиеся в мелкие пузырьки. После их вскрытия образуются мокнущие участки.
- Себорейная – высыпания локализуются на волосистой области головы, ушах, коже лица и туловища. При расположении в кожных складках болезнь быстро прогрессирует, сопровождается зудом и шелушением.
- Микробная – проявляется при чувствительности к микробам стафилококковой и стрептококковой групп, слабости иммунной системы. Очаг имеет круглые очертания красного цвета.
Какие еще заболевания проявляются пятнами и как их отличить от аллергии
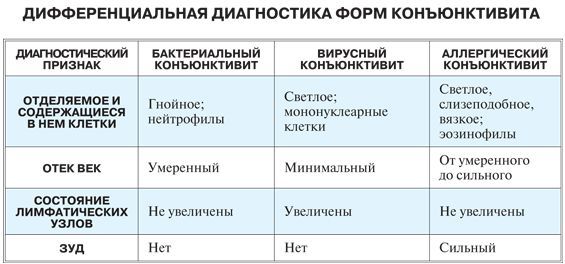
Высыпания на коже у детей, сопровождающиеся покраснением, не всегда говорят об аллергии. Необходимо отличать некоторые заболевания от реакции сенсибилизации, чтобы знать, какую тактику лечения выбрать.
Патологические состояния, проявляющиеся появлением пятен у ребенка:
- Ветрянка – сыпь наблюдается в подмышках, между пальцами, на стопах и слизистой рта.
- Потница – небольшие пузыри, иногда с жидкостью внутри, или пятна развиваются в результате перегревания ребенка, несоблюдения гигиены, ношения синтетической одежды и несвоевременной смены подгузников.
- Корь – протекает на фоне высокой температуры, высыпания появляются на пятые сутки на лице и шее, ушах, затем на туловище, конечностях.
- Краснуха – на теле малыша появляются мелкие розовые пятнышки, их скопление наблюдается на коже лица, груди и спины, они проходят через несколько дней.
- Скарлатина – ребенок жалуется на боль в горле, повышается температура, а сыпь локализуется в подмышках, паху и в местах сгиба конечностей, на пятый день кожа начинает шелушиться.
- Розеола – четыре дня до появления высыпаний держится температура, затем появляются красные пятна разного размера, которые не чешутся и не болят, сыпь проходит через 4-5 дней.
- Розовый лишай – красноватые пятна у детей располагаются в местах повышенного потоотделения, а состояние сопровождается высокой температурой и увеличением лимфатических узлов.
Диагностика
Аллергия, проявляющаяся пятнами у ребенка, требует своевременной диагностики для выбора подходящей тактики лечения. Главным этапом обследования считается сбор анамнеза. Выясняют наследственную предрасположенность, факторы риска, оценивается питание ребенка, условия проживания, степень ухода за ним, наличие в доме животных, растений, плесени и т. д.
Список рекомендованных обследований:
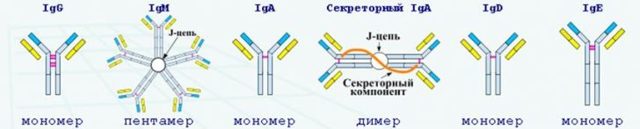
- анализы крови на содержание иммуноглобулина Е и эозинофилов;
- кожные тесты на определение типа раздражителя;
- УЗИ органов брюшной полости для исключения неаллергической природы заболевания и патологий со стороны желудочно-кишечного тракта.
Если не удается точно определить, на что могла возникнуть аллергия у ребенка, проводят тесты со смесями аллергенов.
Лечение
Аллергия на ногах, теле и лице у детей лечится медикаментами, народными средствами и ограничением контакта с раздражителем.
Медикаментозное лечение
Аллерголог учитывает характер высыпаний, сопутствующие симптомы и их длительность. Если ограничением контакта с аллергеном результата добиться не удалось, рекомендуют таблетки и сиропы для приема внутрь, гели и мази для наружной обработки.
Перечень лекарств:
- Антигистаминные препараты – Зиртек, Зодак, Супрастинекс. Выпускаются в форме капель для детей, устраняют симптомы – зуд, отечность, сыпь.
- Гели для кожи – Фенистил, Псило-Бальзам, Флуцинар. Обладают антигистаминными свойствами и купируют выраженные симптомы.
- Восстанавливающие и противовоспалительные препараты для тела – Ла-Кри, Актовегин, Солкосерил. Ускоряют заживление, если на теле есть мокнущие участки, язвы и эрозии, снимают воспаление, предотвращают инфицирование кожи.
- Гормональные кремы – Адвантан, Флуцинар. Применяют при тяжелом течении аллергии, сопровождающемся множественными очагами покраснения и воспаления. Курс лечения не должен превышать 1–2 недели.
При присоединении аллергического насморка назначают капли или спрей Виброцил, Оксиметазолин, Ксилометазолин. Наружную обработку кожи проводят после гигиенических процедур.
Народное лечение
Эффективно при невыраженных симптомах или как вспомогательный способ одновременно с медикаментозной терапией, назначенной врачом.
Рецепты народной медицины для устранения сыпи на теле в виде пятен:
- Ромашка – 3 ст. л. сухих цветков заливают 1 л кипятка и настаивают в термосе несколько часов. Протирают кожу ребенка после каждого купания.
- Льняное масло – применяется при сильном шелушении кожи. Каждые 2-3 часа кожу малыша смазывают смесью из 100 мл масла льна и цветков ромашки. Состав доводят до кипения, затем процеживают и применяют наружно.
- Зверобой – 1 ст. л. свежевыжатого сока травы смешивают с 4 ст. л. сливочного масла. Дважды в сутки обрабатывают мазью пораженные участки.
- Картофельный сок – хорошее средство для борьбы с дерматитом. Корнеплод трут на терке, а кашицу выкладывают на марлю. Оставляют компресс на пораженной области на два часа.
- Лавровые листья – 10-12 листочков заливают кипятком и настаивают в течение двух часов. После остывания используют как лосьон для снятия воспаления с кожи.
Помогают успокоить кожу купания в отваре календулы. Можно смешать траву с ромашкой, подорожником, шалфеем или мать-и-мачехой.
Особенности ухода за кожей и образа жизни в период лечения
Если высыпания спровоцированы некачественным бельем, косметическими средствами, подгузниками и прочими внешними факторами, их необходимо устранить. Чувствительного ребенка следует держать подальше от домашних животных, бытовых химикатов.
Обязательны прогулки на свежем воздухе, после которых нужно стирать одежду, чтобы предотвратить занос пыльцы растений в дом. Рекомендуется провести обработку дома – уничтожить споры плесени, грибки, вымыть стены, пол, потолок.
При пищевой или медикаментозной аллергии ограничивают продукты-раздражители, а также отменяют препараты, вызывающие сыпь на теле. Малышам, у которых была выявлена аллергия на коровий белок, молочную смесь заменяют на гипоаллергенную. Кормящая мать, если у грудничка появились красные пятна на теле, должна соблюдать диету на протяжении 1-3 месяцев.
В период обострения ребенку показано легкое питание, включающее кисломолочные продукты, овощи и фрукты зеленого цвета, вегетарианские супы, нежирную рыбу, морсы, чай, обезжиренное мясо цыплят или индейки.
Особенности ухода за кожей:
- купание в теплой отстоянной или фильтрованной воде не дольше 15-20 минут;
- промакивание кожи после водных процедур без растирания;
- нанесение увлажняющих и смягчающих средств;
- применение только гипоаллергенных моющих средств, лосьонов и кремов;
- обработка пораженных участков препаратами, назначенными врачом.
Профилактика
В качестве профилактики пищевой аллергии у детей раннего возраста нужно вводить прикорм постепенно и следить за реакцией организма. Любое новое блюдо в большом количестве способно спровоцировать сенсибилизацию. Это относится и к медикаментам, поэтому не следует заниматься самолечением ребенка.
Меры профилактики аллергии в виде пятен:
- следить за реакцией на новые продукты, лекарства, средства по уходу за телом;
- стараться, чтобы у малыша был регулярный стул (при этом токсины и аллергены быстрее выводятся из организма);
- не применять медикаменты с добавлением красителей и ароматизаторов;
- использовать качественные подгузники, дышащее постельное и нательное белье;
- не держать в доме животных, если ребенок склонен к аллергии;
- проветривать помещение и проводить влажную уборку.
Аллергия у маленьких детей проявляется часто, а симптоматика может быть тяжелой.
Чтобы не допустить непредвиденных реакций, особенно при наследственной предрасположенности малыша к патологии, следует соблюдать меры предосторожности.
При диагностированной аллергии следует выполнять рекомендации врача и не прекращать прием препаратов, которые были назначены. Комплексный подход к лечению обеспечит быстрое выздоровление и предотвратит рецидивы аллергии.
Марина Ермакова, врач,
специально для Dermatologiya.pro
Аллергия на руках у ребенка: красные пятна и чешется
Здравствуйте, уважаемые читатели. В статье говорим, почему у детей появляются красные пятна на руках аллергического происхождения.
Какие процедуры в этом случае родители должны выполнять постоянно, как врач будет лечить обострение аллергии, приводящее к возникновению красных пятен.
Красные пятна аллергического происхождения на руках у детей
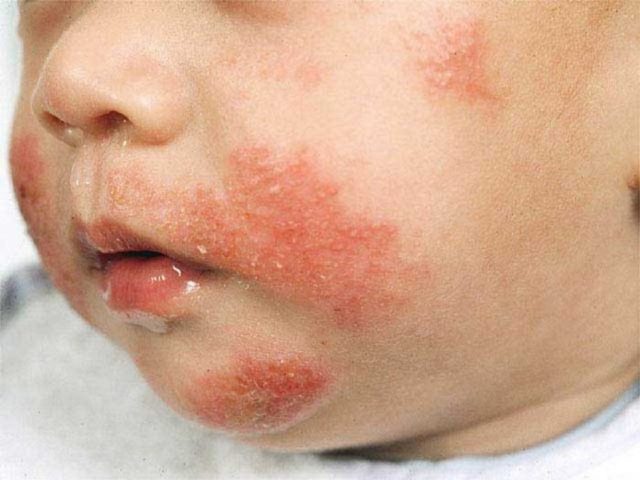
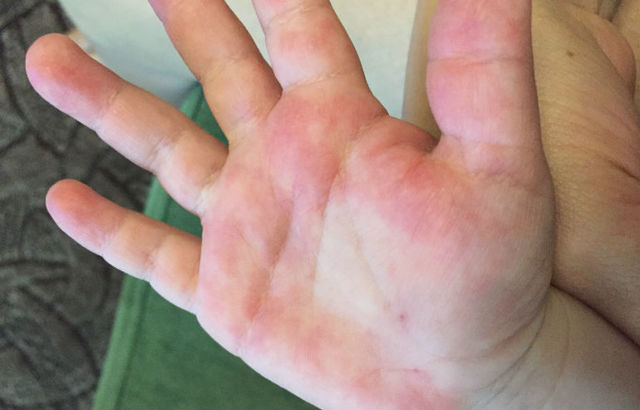
- Довольно часто родители приводят ребенка к врачу с такой жалобой: аллергия на руках в виде красных пятен и чешется.
- Пятна могут быть большими и маленькими (маленькие могут сливаться в большие или же могут образовываться отдельные крупные красные элементы).
- Такие кожные реакции происходят, если имеются сбои в ответе иммунной системы на раздражающие факторы.

На раздражители иммунная система в этом случае реагирует резким увеличением количества гистамина в организме. Как правило, это наследственное заболевание.
- Кожные проявления аллергии в виде пятен красного требуют квалифицированной диагностики и правильного лечения.
- Аллергия у ребенка на руках всегда является поводом для родительского беспокойства.
- При возникновении красных пятен, в первую очередь, нужно показать ребенка специалисту.
Самостоятельно пытаться лечить красные пятна у ребенка нельзя. Диагностирует заболевание и делает все назначения исключительно специалист.
Что может быть аллергеном, провоцирующим появление красных пятен
- При аллергии пятна красного цвета наиболее часто возникают на разгибательных поверхностях рук (однако высыпания могут появляться также и на щеках, ногах).
- Возможны атопический дерматит, аллергический дерматит, крапивница.
- После контактирования с аллергеном пятна могут проявиться очень быстро: спустя примерно час.
- Родителям необходимо отличать аллергические реакции от инфекционных заболеваний.
- При аллергии у ребенка нет температуры (температура может повыситься лишь при вторичной инфекции), головной боли, тошноты, общей слабости.
- Пятна красного цвета сильно зудят, особенно ночью, а также после температурных или химических воздействий на кожу.
- Позже может начаться шелушение пятен, уплотнение кожи на месте пятна.
-
- К возможным аллергенам медики относят:
- Пыльцу растений (особенно амброзии, полыни, одуванчика, липы).
- Шерсть домашних питомцев (вернее, слюну с аллергенным белком, которая всегда присутствует на шерсти животных), пыль, плесневые грибы.
- Некоторые лекарственные средства (особенно антибиотики).
- Определенные продукты.
- Средства для стирки, мытья, чистки.
- Гигиенические средства.
Также у ребенка может быть аллергическая реакция на холод и солнце.
Таким образом, если возникли красные зудящие пятна, если у ребенка чешется рука, аллергия может быть запущена разными аллергенами.
- Раздражитель может попасть в детский организм с едой, питьем, лекарствами, и тогда будет диагностирована пищевая аллергия, одним из проявлений которой могут являться красные пятна.
- Или же аллерген проникнет воздушным путем при дыхании (респираторная аллергия). Ее могут спровоцировать слюна кошки или пыльца растений, аэрозоли бытовой химии или дезодоранты и проч.
- Если раздражитель попадает непосредственно на кожные покровы, возникает тактильная форма аллергии. Ее вызывают стиральные порошки, моющие средства, шампуни, гели, кремы и т.д.
- При аллергии на пищу, кроме медикаментозного лечения, которое снимет симптомы в виде красных пятен, из меню ребенка убираются продукты-аллергены.
- При аллергии респираторного типа родителям следует выполнять регулярную влажную уборку.
- Отказаться от кошек в доме, если у ребенка реакция на шерсть, не гулять с ребенком в тех местах, где цветет растение, пыльца которого вызвала у ребенка аллергические проявления.
- При тактильной форме аллергии самое пристальное внимание необходимо обратить на моющие и гигиенические средства, на ткани, из которых сшита одежда ребенка, его постельное белье.
Читайте также: Цефтриаксон и алкоголь: почему не стоит употреблять спиртное после лечения
К вышеперечисленным факторам нужно относиться внимательно постоянно. А симптоматику аллергии при ее обострении снимет только врач, назначив комплексную терапию.
- Купать ребенка, у которого аллергия проявляется возникновением красных пятен, необходимо без применения моющих средств.
- Следует посоветоваться с аллергологом, можно ли использовать простое хозяйственное или детское мыло.
Как будет действовать врач
Аллергия на руках в виде красных пятен у ребенка так просто не убирается. Необходимо точно выявить аллерген и начать грамотное лечение.
Диагностические исследования могут быть назначены в виде анализа крови на наличие в ее плазме иммуноглобулина Е (это подтвердит аллергию) или кожных проб (делаются после того, как ребенку исполняется пять лет).
Если красные пятна появились у грудничка, обследование назначат и маме малыша.
Аллергию требуется тщательно изучить, поскольку это может быть реакция на холод или солнце, глютен или лактозу, пыльцу или стиральный порошок. Иногда смена стирального порошка или средства для мытья посуды способствуют уходу таких аллергических проявлений, как красные пятна.
- Сутью лечения является полный отказ от контакта с аллергенами пищевого, тактильного или же респираторного вида.
- Из продуктов очень высокой степенью аллергенности обладают мед и яйца, клубника и морепродукты, шоколад, орехи, цитрусовые (подробный список для родителей составит специалист).
- Если красные пятна возникли вследствие развития пищевой аллергии, врач распишет гипоаллергенную диету.
- Чтобы зуд был не таким мучительным, при купании ребенка родителям нельзя применять жесткие мочалки.
После купания красные пятна смазываются увлажняющим средством, которое порекомендует специалист-аллерголог, а не обычным детским кремом. Итак, как лечить красные пятна?
Комплексный терапевтический курс чаще всего включает:
- Прием антигистаминов второго или третьего поколения, быстро снимающих аллергические проявления. Применяются системные антигистаминные препараты и местные локальные (мази, кремы, гели). Часто назначаются Зодак, Эриус, Кларитин, Лоратидин, гель Фенистил, мазь Бепантен.
- Использование энетеросорбентов при аллергии пищевого типа, связывающих и выводящих аллерген наружу естественным путем (например, Энтеросгеля).
- Применение эмолентов, смягчающих кожу и защищающих от действия внешних отрицательных факторов. Эмоленты увлажняют и смягчают кожу одновременно. Самым дешевым эмолентом является вазелин. Но конкретное средство для ребенка будет назначено индивидуально. При аллергических красных пятнах на руках необходимо использовать именно эмоленты, а не обычные детские кремы, которые могут даже обострить проявления аллергии.
- При необходимости: прием средств народной медицины. Особенно народные средства подходят грудным детям, так как растительные настои, отвары, ванночки из пустырника, валерианы, душицы и проч. отличаются мягким воздействием и седативными качествами. Малыш станет спокойнее, будет лучше спать.
- Гормональные мази специалисты назначают лишь в самых сложных случаях и ненадолго.
- Все лекарства (и народные тоже) от аллергии, проявляющейся красными пятнами на руках, рекомендует только аллерголог.
- При правильном лечении обострение прекратится, аллергия на руках в виде красных пятен у детей исчезнет.
- Поскольку красные пятна зудят и чешутся, ребенок их расчесывает, и в ранки может попасть бактериальная инфекция.
- Если это случилось, врач предпишет, кроме вышеперечисленных лекарственных средств, местные антибиотики.
Профилактические мероприятия
Чтобы избежать появления красных пятен аллергического происхождения на руках ребенка, следует выполнять определенные правила:
- Кормить грудью ребенка как можно дольше.
- В рационе кормящей мамы не должно быть продуктов с высокой степенью аллергенности.
- В детское меню включают только гипоаллергенные продукты.
- В комнате ребенка нужно поддерживать уровень влажности не менее 60%, часто делать влажную уборку.
- Стирать одежду ребенка только гипоаллергенными средствами или хозяйственным мылом. Не применять ополаскиватели.
- Избегать контакта с раздражителем.
- Укреплять иммунитет детей: рациональное питание (ребенок должен есть много овощей и фруктов), физкультура.
Не лечить болезнь, которая проявляется только красными пятнами на руках, нельзя, поскольку это чревато серьезными осложнениями, например, экземой или астмой.
Важно запомнить:
- Раздражителями могут служить различные аллергены.
- При обращении к специалисту проводятся диагностические мероприятия, позволяющие точно определить аллерген.
- После диагностирования назначается комплексное лечение, целью которого выступает снятие обострения. По мере затихания аллергического процесса красные пятна исчезают.
До встречи в следующей статье!
Пятна на руках и ногах у ребенка и взрослых: причины появления — Люблю жить!
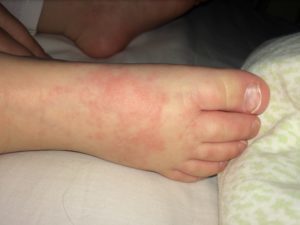
Сыпь у ребенка – явление, к сожалению, нередкое. Конечно, это может быть проявлением какого-либо кожного инфекционного заболевания, либо грибковое поражение, но чаще всего сыпь объясняется банально – у ребенка появилась аллергия на руках и ногах.
Оптимальным вариантом в данном случае будет визит к врачу – первичный осмотр малыша сделает педиатр, а уж затем (при необходимости) он направит родителей с ребенком на прием к аллергологу.
Но есть и такие случаи, когда обращение к специалисту просто невозможно осуществить, поэтому родители должны знать, как проявляется аллергия на руках и ногах у ребенка, чем можно помочь малышу и как не навредить в этой ситуации.
1. Аллергия на ногах у ребенка – Что делать родителям при появлении аллергии на ногах у детей – Как лечат аллергию на ногах у ребенка 2. Аллергия на руках у ребенка 3. Профилактика аллергии на руках и ногах ребенка
Аллергия на ногах у ребенка
Любое аллергическое проявление на коже ног – это реакция организма на какие-то раздражители. Конечно, их очень много, но есть несколько таких факторов, которые особенно выделяют специалисты:
- синтетические ткани;
- шерсть животных, их слюна;
- неудобная обувь.
- Но есть и раздражитель, который чаще всего провоцирует аллергические явления у ребенка – это продукты питания.
- Многие мамочки считают, что аллергия на ногах может появиться и на фоне использования некоторых химических веществ – например, после стирки порошками или использования кондиционера и последующего некачественного полоскания.
- Но врачи уверяют, что аллергия конкретно на стиральные порошки и кондиционеры у ребенка в первую очередь появляется на нежной коже шеи, подмышек, ягодиц.
- Рекомендуем прочитать: – Контактная аллергия: причины, симптомы, диагностика, лечение и профилактика – Косметические средства и вредные вещества в них: вымыслы и факты
Что делать родителям при появлении аллергии на ногах у детей
Если на ножках малыша появилось шелушение, покраснение, либо имеется какая-то «мелкая» сыпь без признаков воспалительного процесса (прыщики не имеют гнойного и/или серозного содержимого), то родители должны посетить педиатра. Только специалист сможет выявить истинную причину появления аллергии на ногах, сделать какие-то медикаментозные назначения при необходимости.
В качестве доврачебной помощи родители могут предпринять следующие меры:
- Если аллергия на ногах у ребенка появилась сразу после введения нового продукта питания в меню, то нужно сразу же отказаться от этого компонента. Постарайтесь в период ярко выраженного рассматриваемого состояния кормить ребенка не аллергенными продуктами – например, шоколад, цитрусовые, соки, томаты, клубника находятся под запретом, даже если в прошлом на них организм ребенка реагировал адекватно. Очень важно сократить употребление сахара – именно он может добавить к уже имеющимся проявлениям аллергии еще и кожный зуд.
- Обязательно проследите за тем, чтобы одежда ребенка была только из хлопчатобумажной ткани – синтетические волокна сами по себе являются причиной развития аллергии на ногах, а при уже имеющихся проявлениях, тем более этот фактор будет добавлять дискомфорта.
- Купать ребенка, или мыть ему ноги, нужно только теплой водой с добавлением отваров лекарственных растений, которые обладают противовоспалительным и успокаивающим действием. К таковым относятся ромашка лекарственная, череда, чабрец, шалфей, цветы календулы, эвкалиптовые листья.
- Ребенок в этот период должен носить не только удобную обувь и точно по размеру – она должна быть изготовлена из натуральных материалов. Обязательно подбирайте обувь «по сезону» — повышенное потоотделение делает даже незначительные аллергические проявления на ногах интенсивными.
Обратите внимание: ноги должны быть в тепле – даже небольшое охлаждение может не только привести к простудным заболеваниям, но и стать отдельной причиной развития аллергии!
- Стирать вещи ребенка нужно только гипоаллергенными стиральными порошками, оптимальным выбором в данном случае станет обычное хозяйственное мыло. От кондиционеров и различных ароматизированных отдушек придется отказаться.
Не рекомендуется предпринимать какие-то меры по приему лекарственных средств – их выбор является прерогативой специалиста.
Как лечат аллергию на ногах у ребенка
Вообще, лечение аллергии – сложный процесс и в детском возрасте, и у взрослых. Ни один педиатр никогда не назначит антигистаминные препараты даже при интенсивном проявлении аллергии на ногах у ребенка.
- Сначала будут проведены все обследования, будет выяснена истинная причина возникновения рассматриваемой реакции организма на внешние/внутренние факторы – в большинстве случаев аллергия на ногах у ребенка вообще не требует вмешательства со стороны медиков.
- Во-первых, часто помогает простое исключение раздражающего фактора из жизни ребенка, во-вторых, аллергия именно в детском возрасте может «вспыхивать» стремительно, но также быстро она и исчезает.
Обратите внимание: все вышенаписанное не означает, что аллергия на ногах у ребенка может игнорироваться или лечиться самостоятельно в домашних условиях! Родители могут спутать аллергические проявления с симптомами сложных кожных заболеваний, аллерген-раздражитель может быть уж совсем неожиданным, поэтому неадекватная реакция организма будет прогрессировать.
Рекомендуем прочитать: – Аллергия: причины, виды, симптомы, первая помощь и лечение – Лечение аллергии. Обзор антигистаминных препаратов третьего поколения – Лечение аллергии народными средствами
Аллергия на руках у ребенка
Аллергия на руках в детском возрасте чаще всего свидетельствует о том, что в рационе ребенка присутствует слишком много сахара и его производных. Именно на это рекомендуют обратить внимание врачи – в большинстве случаев достаточно ограничить употребление сладостей (или вовсе исключить их из меню ребенка), чтобы здоровье восстановилось.
Еще одна частая причина появления аллергии на руках у ребенка – холод. Как бы странно это ни звучало, но характерные высыпания на кистях означают, что у малыша имеется аллергия на низкие температуры воздуха. Эта проблема тоже решается легко – нужно лишь правильно одевать ребенка («по сезону»), избегать сквозняков, но ни в коем случае не перегревать малыша.
Врачи отмечают, что в детском возрасте нередко развивается аллергический дерматит на руках – это случается в том случае, если у ребенка имеется постоянный контакт с раздражителем.
Читайте также: Передозировка наркотиками: сопутствующие симптомы, первая помощь, воздействие на организм и побочные эффекты
А таковым фактором может быть все, что угодно – шерсть домашних животных (дети любят гладить/носить на руках кошек и собак), химические вещества (например, если ребенок постоянно помогает матери мыть посуду с моющим средством) и другие раздражители.
Рекомендуем прочитать: Аллергический дерматит: симптомы и лечение
Аллергический дерматит на руках в детском возрасте начинается с небольшого шелушения, образования волдырей с серозным содержимым, а если никакой медицинской помощи не оказывается и контакт с раздражителем продолжается, то аллергия на руках приобретает хроническую форму, кожа становится чрезмерно сухой, она краснеет, постоянно зудит и трескается, вплоть до образования гнойных ран.
Обратите внимание: ни в коем случае аллергия на руках ребенка не должна остаться без внимания квалифицированного специалиста! Аллергический дерматит, да и «простая» реакция на внешний раздражитель могут перерасти в кожные заболевания хронической формы – например, экзему.
Что могут предпринять родители:
- Исключить из рациона ребенка сахар и сладости, или значительно ограничить их употребление. Обязательно нужно откорректировать рацион ребенка – заведомо возможные аллергены исключаем из меню (клубника, цитрусовые, мед, томаты и другое), обеспечиваем обильное питье.
- Купать ребенка, мыть ему руки нужно чистой водой без использования каких-либо моющих/чистящих средств. Максимально, что разрешено использовать – обычное хозяйственное или детское мыло, без добавления ароматизаторов.
- При купании можно в воду добавить отвар ромашки лекарственной, чабреца, череды, шалфея, календулы – нужно выбрать какое-то одно лекарственное растение. Только сначала убедитесь в том, что у ребенка нет аллергии на них, в противном случае ситуация ухудшится. Если указанные лекарственные растения ранее не использовались, то рисковать не нужно.
- Если аллергия на руках у ребенка появилась сразу после введения какого-то нового продукта питания в рацион (особенно хорошо это отмечается во время прикорма), то его нужно немедленно исключить из меню.
- Стирать все вещи ребенка, включая его постельное белье, при имеющейся аллергии нужно только специальными гипоаллергенными порошками или хозяйственным мылом.
Обратите внимание: аллергия на руках и ногах ребенка может развиться и на фоне употребления некоторых лекарственных средств. Если ребенок проходит курс лечения, то рассматриваемая реакция организма является поводом к отказу от назначенных медикаментов и немедленного обращения к лечащему врачу.
Конечно, нужно быть разумным – если лекарственные препараты необходимы для поддержания жизнедеятельности ребенка, то об их самостоятельной отмене не может быть и речи, но консультации со специалистом не избежать – врач либо подкорректирует дозировку, либо заменит препарат на более приемлемый вариант, либо полностью изменит схему лечения.
Профилактика аллергии на руках и ногах ребенка
- Рекомендуем прочитать: Аллергия у детей до года: симптомы и лечение
- Любая аллергическая реакция – это стресс для организма.
- В этот момент иммунная система ребенка ослаблена и если к состоянию присоединится инфекционное или вирусное заболевание, то его течение будет тяжелым, может привести к нежелательным последствиям.
- В большинстве случае избежать аллергии на руках и ногах ребенка можно простыми профилактическими мероприятия:
- Детские вещи, а также постельное белье ребенка нужно стирать специальными стиральными порошками, от использования кондиционеров лучше отказаться, в крайнем случае – использовать гипоаллергенные средства.
- Вводить прикорм нужно крайне осторожно и в малых количествах – врачи не зря рекомендуют начинать с нескольких капель соков или ¼ части чайной ложки. Это же правило касается и угощение ребенка экзотическими фруктами, непривычными продуктами – например, в детском возрасте вполне можно обойтись без суши, маракуйи, манго и других непривычных продуктов.
- Употребление ребенком сахара и всех сладостей должно контролироваться родителями – постоянное поедание конфет, тортов, употребление сладких газированных напитков в неограниченном количестве может привести к аллергии в лучшем случае, в худшем – к развитию сахарного диабета.
- Нельзя ребенка кормить сухариками, чипсами и другими продуктами, вкус которых усилен различными химическими добавками. Это же правило относится и к выбору других продуктов – хорошо известно, например, что некоторые конфеты окрашивают язык и губы в яркие цвета, что может сказаться на здоровье.
- Не заниматься самоназначением лекарственных препаратов – это должен делать врач, даже если речь идет о банальном жаропонижающем.
Конечно, эти профилактические мероприятия могут и не помочь – аллергия на руках и ногах ребенка может развиться на пыльцу растений, солнце и холод. Но некоторая осторожность поможет быстро определить причину появления аллергии на руках и ногах, что станет гарантией правильного выбора схемы лечения.
- Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории
- 14,771 8
- (49 голос., 4,30
Аллергия на руках и ногах у ребенка
Важно знать! Единственное средство от Сыпи и покраснения кожи, Перейдите по ссылке и узнайте, что рекомендует доктор Сергей Рыков… Читать далее…
Оглавление:
Сыпь на руках, на ногах у ребенка часто пугает родителей и становится поводом обращения к врачу. Сыпь — неожиданная реакция организма, проявляющаяся на коже. Она может появиться на любой части тела.
Кожа — самый большой орган человека.
Она выполняет выделительную функцию. Все изменения жизнедеятельности организма незамедлительно проявляются на кожных покровах.
Поэтому по состоянию кожи можно оценить состояние здоровья. Кожа ребенка должна быть упругой, гладкой, нежной, однородного розового оттенка, шелковистой на ощупь. Любое высыпание является результатом нарушения работы внутренних органов или реакцией на внешнюю среду.
1 Элементы и виды различных высыпаний
Высыпания могут быть проявлением более 100 заболеваний.
Но основные элементы для всех них общие. Среди видов сыпи можно выделить следующие:
- пятно — фрагмент кожи с измененным цветом;
- папула — выступающий над кожей бугорок с полостью внутри;
- бляшка — довольно большое уплощенное образование, выделяющееся над поверхностью;
- эрозия — возникает в результате нарушения целостности пузырька;
- язва — глубокое повреждение, затрагивающее нижние слои эпидермиса;
- рубец — затянутое ороговевшей тканью заживающее повреждение.
Сыпь может ограничиваться небольшим участком тела и находиться, например, только на ляшках ребенка.
А может распространяться равномерно на всей коже.
2 Инфекционные заболевания
Чаще всего причины появления сыпи у ребенка на руках и ногах — это инфекционные заболевания (ветряная оспа, краснуха, корь и другие). В этом случае кроме высыпаний у ребенка будут проявляться и другие симптомы: снижение аппетита, неприятные ощущения в горле, насморк, сильное повышение температуры, головные боли.
Особое внимание нужно обратить, если обнаружена шершавая сыпь на ногах у ребенка. Этот может быть одним из симптомов скарлатины. Отличие именно этой инфекции в том, что сыпь на ножках шершавая, плотная и красная.
Если на стопах, коленях, ладонях ребенка появились пузырьки с красными ободками, возможно, это везикулярный стоматит.
При этой инфекции подобные высыпания появляются во рту. Проходит данное заболевание без лечения через семь дней.
Сыпь, локализованная в области «носков» и «перчаток», является признаком псевдотуберкулеза. Кожа, где есть сыпь на руках у ребенка, при этом заболевании облазит.
Заразиться можно, употребляя необработанные овощи. Дополнительные симптомы — болезненный живот, диарея, повышенная температура.
Самым опасным из инфекционных заболеваний является менингококковая инфекция. Высыпания можно обнаружить на ягодицах, в области бедер и голеней, они напоминают форму звезды.
Под эпидермисом видны небольшие, похожие на звезды кровоизлияния.
При такой картине обратиться к специалисту следует немедленно. Часто адекватную помощь можно оказать только в первые часы после появления сыпи.
3 Аллергическая этиология
Если кроме высыпаний не замечено никаких других признаков инфекции, то вполне…
1 Элементы и виды различных высыпаний
Большинство людей все чаще и чаще сталкиваются с аллергией. И это неудивительно.
Ведь в современном мире число аллергенов стремительно увеличивается. Симптоматика заболевания может проявляться на всем теле. Но в некоторых случаях она охватывает только отдельные участки. Рассмотрим, чем может быть спровоцирована аллергия на ногах или руках и как с такой патологией бороться.
Краткое описание
Любая аллергия возникает в результате аномальной восприимчивости иммунной системы к различным провокаторам. В результате в организме вырабатывается не иммуноглобулин, а антигены. Именно они приводят к появлению высокой концентрации гистамина и являются источником воспалительных медиаторов, которые вызывают характерную симптоматику.
Аллергия на руках и ногах обладает кожным характером.
Она может варьироваться по скорости проявления. Иногда организм незамедлительно реагирует на аллерген (атопический дерматит, крапивница). Признаки патологии способны проявиться через несколько минут или пару часов после соприкосновения с провокатором.
В иных случаях наблюдается достаточно медленное развитие симптоматики (контактный дерматит). Такая аллергия на ногах даст о себе знать через сутки, а иногда и через более длительный период.
Причины появления
- Аллергия на руках и ногах может возникать под действием экзогенных (внешних) факторов и эндогенных (внутренних) источников.
- Рассмотрим их более подробно.
- Внешними причинами появления аллергии являются:
- Механическое воздействие.
Это определенная нагрузка на кожные покровы, в виде трения, сжатия, длительной вибрации. Например, нередко аллергия на ногах появляется в результате ношения тесной обуви либо узких брюк.
Во время длительной ходьбы они вызывают раздражение кожи. На покровах возникает крайне неприятная симптоматика патологии.
- Контактирование с бытовой химией, растениями и иными провокаторами.
- Ношение синтетической одежды, не обеспечивающей нормальный доступ воздуха к телу.
- Переохлаждение, низкие температуры.
- Укусы насекомых, шерсть животных.
- Чрезмерное воздействие на кожу солнечных лучей.
Внутренние причины оказывают воздействие на организм через нарушение обменных процессов, систему кровообращения.
Эндогенными источниками недуга являются:
- Пищевые аллергены. Они могут спровоцировать сыпь на любых участках тела.
- Определенные патологии.
Аллергический дерматит может развиться на фоне варикоза, диабета. При таких патологиях негативная симптоматика возникает только на ногах.
Чаще всего провоцируют приступы аллергической реакции следующие факторы:
- отсутствие терапии основных недугов;
- невыполнение правил гигиены.
Разновидности аллергии
Патология на кожных покровах рук и ног может проявляться следующими характерными поражениями:
- Крапивницей.
При данной патологии возникают волдыри различных размеров. Такая симптоматика чаще всего спровоцирована прямым контактом данного участка с внешним аллергеном.
- Сыпью. На покровах видны мелкие красные вздутия. Они могут быть различной формы. В некоторых случаях такая сыпь сливается между собой. Это достаточно распространенная аллергия на ногах.
Красные пятна, образованные сливанием мелкой сыпи, могут достигать внушительных размеров. Как правило, такая разновидность патологии появляется после прямого контакта с провокатором. Источником сыпи может стать проникновение аллергена в организм с пищей либо через дыхательную систему.
- Дерматитами. На коже наблюдаются воспалительные поражения различного характера. Чаще всего они…
.
Краткое описание
.
РЕКОМЕНДОВАННОЕ К ПРОСМОТРУ ВИДЕО:
модератор