Нарушение проходимости сосудов Окклюзия сосудов
Методы диагностики
Первичная постановка диагноза осуществляется после сбора анамнеза и осмотра больного. Для уточнения диагноза и области поражения применяются инструментальные и лабораторные методы диагностики:
- Анализ крови на свертываемость с оценкой протромбинового индекса и содержания фибриногена.
- УЗИ с дуплексным сканированием позволяет выявить область нарушения кровоснабжения и оценить состояние стенок сосудов.
- Ангиография, МРТ и КТ назначаются для получения максимально точной картины патологии.
Запущенная окклюзия сосудов нижних конечностей имеет серьезные последствия для организма, вплоть до ампутации ног, поэтому любое подозрение на болезнь требует тщательного исследования в стационаре:
- Хирург визуально оценивает место предполагаемой закупорки, отмечая наличие отечности, сухости и других поражений кожи.
- Сканирование сосудов помогает выделить травмированные сегменты.
- Если картина неясна, назначают рентген или ангиографию, при которой в артерию вводят контрастный краситель.
- Лодыжечно-плечевой индекс помогает оценить состояние системы кровообращения.
Методы диагностики окклюзий различных артерий включают осмотры врачей-специалистов. Необходимо уточнить неврологическую патологию, выявить очаговость симптоматики. Кардиологи более подробно исследуют сердце. Для диагностики окклюзии центральной артерии сетчатки нужна детальная проверка глазного дна.
В исследовании сосудов головы и конечностей большое значение имеют:
- реоэнцефалография;
- ультразвуковое исследование;
- допплеровское цветовое изучение потоков крови;
- ангиография с введением контрастных веществ.
Для установления связи мозговых симптомов с повреждением приводящих артерий и последующего лечения важно знать:
- какой из внемозговых сосудов поврежден (сонная, подключичная или вертебральная артерии);
- насколько выражен стеноз;
- размеры эмбола или атеросклеротической бляшки.
Для этого в методике дуплексного исследования используют расчетный коэффициент окклюзии. Его определяют по соотношению размера диаметра в месте сужения к неповрежденному участку.
Оценка окклюзии проводится по пяти степеням в зависимости от скорости кровотока по отношению к нормальному (менее 125 см/сек.). Субокклюзией считается выраженное сужение просвета (более 90%), эта стадия предшествует полной непроходимости.
Диагностическое исследование
Окклюзия любой формы и стадии требует тщательного обследования. Диагностируются признаки возникшего заболевания, назначаются конкретные исследования. Диагностика проводится в стационарных условиях.
- Сосудистый хирург осматривает участок предполагаемой закупорки сосудов. Визуально можно выделить отеки, сухость, шелушение и истончение кожи.
- При тщательном сканировании артерий обнаруживаются конкретные места локализации тромбов.
- Исследуется кровоток во всех сосудах.
- При недостаточном анамнезе применяются рентгенологические способы и введение контрастного вещества.
Кроме аппаратной диагностики обязательным является изучение анализов крови больного, в том числе на холестерин.
Диагностика позволяет выявить места и степень непроходимости, предусмотреть осложнения.
Причины окклюзии
Со временем она меняется в размерах, нарушая проходимость крови и питательных элементов к головному мозгу. В результате бляшка разрастается еще больше и полностью купирует артерию.
Развитие зависит целиком от индивидуальных особенностей организма пациента и может длиться от 3 до 6 месяцев.
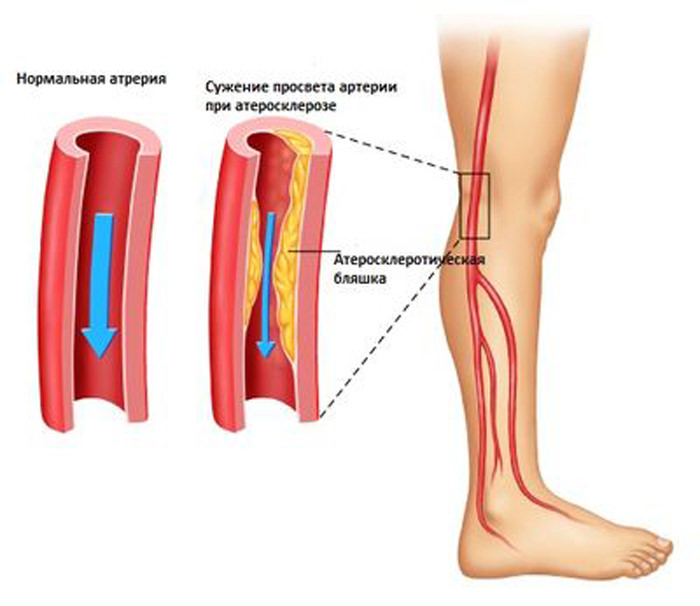
К причинам, по которым прохождение крови по артериям нижних конечностей может быть нарушено, относятся:
- патологические изменения внутренних стенок сосудов;
- попадание в сосудистый просвет тромба, эмбола или инородного тела;
- травмы сосудов.
Патологические изменения сосудов
Одной из главных причин окклюзии сосудов нижних конечностей является атеросклероз. Атеросклеротические бляшки, формирующиеся на внутренних стенках артерий и вен, сначала сужают их просвет, а со временем могут стать причиной полной его закупорки. Факторами, усугубляющими риск развития облитерирующего атеросклероза, являются:
- хроническая гипертония;
- ожирение;
- наследственная предрасположенность;
- курение;
- избыток жиров в пищевом рационе;
- сахарный диабет.
Тромбоз
В результате нарушения процесса свертываемости крови в сосудистом русле образуются сгустки тромбоцитов, препятствующие нормальному току крови.
Тромб может стать причиной тромбоэмболии – полной закупорки просвета сосуда, сопровождаемой обширной ишемией органов и тканей.
Травмы и другие причины
Причинами нарушенного кровотока в сосудах являются:
- Эмболия – закупорка просвета сосуда образованием плотной консистенции. Причину эмболии часто связывают с несколькими факторами:
Выделяют несколько основных причин появления данной аномалии.
Симптомы заболевания
Окклюзия бедренной артерии себя характеризует следующими симптомами:
- перемежающаяся хромота – боль и онемение мышц в икрах ног;
- бледность покрова кожи ног;
- холодные нижние конечности.
Во время тромботической окклюзии клиническая симптоматика основана на определении следующих признаков:
- боль;
- паралич;
- потеря пульса;
- побледнение.
Похожими симптомами себя проявляет окклюзия позвоночной артерии. Медицина описывает несколько основных симптомов, присутствующих во время закупорки любого сосуда. Когда непроходимость появилась в районе головы или шеи, то признаки появляются довольно быстро:
- Потеря пульса. Его необходимо проверять на специальных участках, то есть в местах, в которых заблокированная вена. Такой симптом, как правило, неопределимый, поскольку определить, в какой именно вене нарушено кровообращение, тяжело.
- Боль, которая присутствует на пораженном участке, со временем нарастает. Когда тромб самостоятельно продвигается, то боль может пропасть, даже когда не лечить такое состояние. Боль – это основной симптом такого заболевания, как окклюзия.
- Парестезия. Это если человек отмечает такие признаки — мурашки, онемение, покалывание. После к ним подключается тактильная чувствительность. При этом длительном состоянии может появиться паралич.
- Бледность кожного покрова и дальнейший цианоз. Может побледнеть лицо пациента. Если кожа не получает требуемого питания продолжительное время, то проявляются такие симптомы, как морщины, шелушение, сухость.
Поражение внутренней сонной артерии (ВСА) в левой части, как правило, манифестируется ишемической транзиторной атакой. Обычно симптомы следующие – ослабление чувствительности на противоположной стороне, гемо- или монопарезы. Отмечаются монокулярные нарушения зрения на пораженной части.
Причины окклюзии артерий и вен
Окклюзия сосудов может возникать по причине тромбоза (внутрисосудистого образования тромбов) и эмболии (закупорки артерий или вен эмболом).
Эмболы по природе бывают:
- Тромботическими. При отрыве тромба от сосудистой стенки или сердца;
- Инфекционными. При инфекционных и гнойных заболеваниях;
- Жировыми. При нарушении обмена веществ, переломах костей, ошибочном введении масляных растворов внутривенно;
- Воздушными. При травмах органов дыхания или попадании воздуха во время внутривенных манипуляций.
Закупорка сосудов происходит вследствие:
- аномалий строения сосудистых стенок (аневризм, системных патологий соединительной ткани, коллагенозов);
- травмирования различных органов и тканей организма;
- нарушения целостности сосудистых стенок (варикозное расширение вен, травмы сосудов, инфекции).
Эмболия сосудов в зависимости от вида пораженного сосуда бывает:
- артериальной;
- венозной.
Развитию окклюзии артерий и вен способствуют:
- повышенное артериальное давление (артериальная гипертензия, нейроциркуляторная дистония);
- высокий уровень холестерина крови (наследственная гиперхолестеринемия, атеросклероз, ишемическая болезнь сердца, аритмии, высокое содержание животных жиров в рационе);
- повышенная свертываемость или нарушение баланса свертывающей/противосвертывающей систем крови;
- аутоиммунные и системные заболевания соединительной ткани;
- эндокринные заболевания (сахарный диабет, подагра).
К факторам риска, которые провоцируют возникновение тромбоза и эмболии артерий и вен, относятся:
- наследственная предрасположенность;
- злоупотребление алкоголем;
- употребление наркотических средств;
- курение;
- стрессовые ситуации;
- чрезмерные физические нагрузки;
- прием гормональных контрацептивов;
- пороки сердца;
- аритмии;
- беременность и роды;
- аборты;
- избыток жирной и жареной пищи в рационе;
- мужской пол;
- возраст старше 50 лет;
- малоподвижный образ жизни.
В результате окклюзии артерий и вен происходит прекращение поступления питательных веществ и кислорода к органам и тканям, а также нарушение отведения от них продуктов жизнедеятельности и углекислого газа. Таким образом, закупорка сосудов приводит к гипоксии, а в дальнейшем – к ишемии и некрозу тканей.
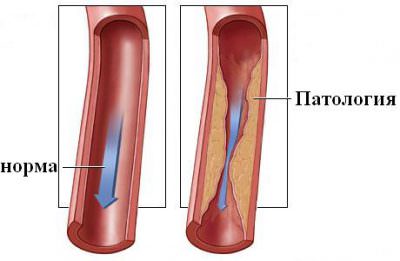 Симптоматика окклюзии зависит от того, сосуд какого органа оказался забитым, и как долго продолжался процесс.
Симптоматика окклюзии зависит от того, сосуд какого органа оказался забитым, и как долго продолжался процесс.
В зависимости от локализации пораженного сосуда различают окклюзию артерий и вен:
- головного мозга, головы или шеи;
- сердца;
- нижних конечностей;
- внутренних органов.
Закупорка вен нижних конечностей наблюдается в 50 % случаев окклюзии сосудов.
Как лечить
Лечить окклюзию конечностей возможно лишь после установки точного диагноза и стадии заболевания.
1 стадия – консервативное лечение с применением препаратов: фибринолитические, спазмолитические и тромболитические препараты.
Так же назначаются физ.процедуры (магнитотерапия, баротерапия), влекущие за собой положительную динамику.
2 стадия основана на оперативном вмешательстве. Пациенту проводят тромбоэмболию, шунтирование, позволяющие восстановить правильный кровоток в венозных артериях.
3 стадия – немедленное хирургическое лечение: иссечение тромба с обходным шунтированием, протезирование части пораженного сосуда, иногда частичную ампутацию.
4 стадия – начинающееся отмирание тканей требует немедленной ампутации конечности, так как щадящая операция может спровоцировать летальный исход пациента.
После проведения операций, важную роль в положительном эффекте играет последующая терапия, предупреждающая повторную эмболию.
Важно начать лечение в первые часы развития окклюзии, иначе начнется процесс развития гангрены, что приведет к дальнейшей инвалидности с потерей конечности
Лечебная ходьба при атеросклерозе
Главная жалоба больных с атеросклерозом нижних конечностей — невозможность ходить без боли и остановок. Атеросклеротическое поражение сосудов приводит к значительному нарушению кровообращения и появлению «перемежающейся хромоты» с болями в икрах. Поэтому основной задачей ангиолога при облитерирующем атеросклерозе является увеличение способности к ходьбе и устранение риска развития гангрены. Лекарственные препараты играют в этой задаче лишь вспомогательную роль. Для решения этой задачи мы и создали наш реабилитационный центр.
Почему помогает лечебная ходьба
Рассмотрим процессы вынуждающие пациента останавливаться. Ходьба приводит к повышенной работе мышц голени и бедра, что повышает потребность их в кислороде и питательных веществах. В результате мышечной работы образуются кислые продукты обмена, так как недостаток кислорода не позволяет полностью переработать питательные вещества. Кислые продукты накапливаются в тканях и воздействуют на болевые рецепторы, а так же блокируют тканевую межклеточную жидкость не давая поступать новым питательным веществам для мышц. После того, как человек остановился, работа мышц прекращается и через некоторое время кислые продукты выводятся и боль проходит, можно идти дальше. Перемежающаяся хромота — основной признак поражения сосудов ног атеросклерозом. Мышечная нагрузка является самым лучшим стимулом для усиления кровотока, мы наблюдаем мощное развитие сосудов у спортсменов-силовиков, культуристов. Значит и при сосудистых поражениях можно предположить, что активная нагрузка (длительная ходьба) должна усиливать кровообращение и развитие окольных сосудов. Это предположение оказалось абсолютно верным. Но пародокс быстрой остановки при ходьбе не дает пациенту возможности тренировать сосуды. Где же выход из этой ситуации? Выход найден простой и очень эффективный. Это лечебная ходьба. Принцип ее такой — пациент начинает идти с обычной скоростью 4-5 км/час. Почувствовав первые признаки усталости скорость снижается до 2 км/ч. Через 2-3 минуты болевые ощущения отступают и пациент может идти с обычной скоростью 4-5 км/ч. Таким образом, он может пройти в 5-10 раз больше начального состояния. Если совершать ежедневные прогулки по 3 -5 км по принципу лечебной ходьбы, то пациент через 3 месяца настолько усилит кровоток в ногах, что сможет пройти обычным шагом без остановки 1-2 км. Такое лечение уступает по своей эффективности только хирургической восстановительной операции и превосходит любую лекарственную терапию.
Мы учим ходить без боли
Пациентам с облитерирующим атеросклерозом, которым нет необходимости в реконструктивной операции на сосудах, Инновационный сосудистый центр предлагает уникальную программу восстановления ходьбы. При перемежающейся хромоте в течение 2-х недель проводится особая сосудистая терапия, комплекс физиотерапевтического лечения, плавание, специальная программа дозированной лечебной ходьбы, вначале на тренажерах, а затем по спрециальным лесным трекам, используя специальную технику «скандинавской ходьбы». Проведение подобной программы позволяет увеличить безболевое проходимое расстояние в 2-3 раза у всех пациентов с перемежающейся хромотой, а максимальное проходимое расстояние сделать неограниченным. овладение техникой дозированной ходьбы решает проблемы больных с атеросклерозом нижних конечностей без гангрены и позволяет избежать операции.
Симптомы по стадиям
Начальные проявления недостаточного питания тканей конечности возникают только при нагрузке, а в состоянии покоя прекращаются. Затем боль ниже места закупорки становится разлитой, усиливается и не проходит при изменении положения.
Снижение пульсации артерий сопровождается бледностью, в дальнейшем возникает цианоз, похолодание, сухость кожных покровов. Страдает чувствительность, возникает онемение, покалывание, невосприимчивость поверхности при ходьбе.
Движения постепенно снижаются из-за слабости мышц, затем становятся возможными только пассивные (паралич). Полная обездвиженность ноги является признаком глубоких ишемических нарушений и предшествует гангрене.
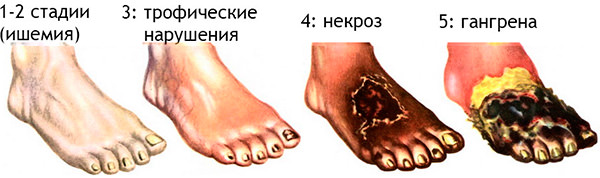 Закупорка мелких артериальных сосудов стопы
Закупорка мелких артериальных сосудов стопы
Все эти признаки имеют стадии прогрессирования. Их выделение помогает при выборе метода лечения окклюзии артерии бедра:
- 1А – холодная кожа, покалывание, жжение или онемение, ползание «мурашек»;
- 1Б – боли в стопе в состоянии покоя при сохранении чувствительной и двигательной функции;
- 2А – мышечная слабость и пониженный объем самостоятельных движений;
- 2Б – возможны только пассивные сгибания и разгибания ноги (паралич);
- 3А – начальные проявления некроза, отек под фасциальной оболочкой мышц;
- 3Б – частичная, а 3В – полная контрактура (невозможно ногу согнуть или разогнуть с посторонней помощью).
Причины окклюзии
Существуют определенные причины, почему появляется окклюзия и стеноз сосудов с правой и с левой стороны. Основная причина – эмболия. Это блокировка плотным образованием просвета, которое расположено в русле кровотока. Эмболия тоже появляется по различным причинам, как правило, они имеют инфекционный характер. Существуют такие виды эмболии, по причине которых может появиться окклюзия аорты или иных сосудов:
- Жировая. Основная причина – нарушение обменных процессов, в редких случаях травма. Смысл в том, что в крови концентрируются мелкие жировые частички, которые, слипшись, развиваются в большой жировой тромб.
- Артериальная, если артерия, вена или сосуд блокируются подвижными тромбами, которые образуются при нарушениях клапанного сердечного аппарата.
- Воздушная, если в сосуды попадает воздушный пузырек, это может случиться при неправильной инъекции, в результате повреждения легких.
Тромбоз также является причиной непроходимости в артериях. Так называется регулярное снижение артериального просвета по причине постоянного увеличения размеров и количества тромбов на внутренних стенках. Тромбоз для развития эмболии создает благоприятные условия, поэтому повышается вероятность появления окклюзии.
Нельзя не сказать про такую причину для окклюзии различной степени, как сосудистый атеросклероз, который также приводит к уменьшению просвета артерий и вен. Атеросклероз может развиваться, то есть трансформироваться из одной степени в другую.
Окклюзия артерий может появиться из-за травмы, если повреждается костная или мышечная ткань. Что приводит к передавливанию кровеносных крупных сосудов, это вызывает осложнение циркуляции крови. В месте, в котором передавлена артерия, могут развиваться тромбозные процессы.
Профилактические меры
Комплекс мер по предотвращению нарушений кровоснабжения нижних конечностей включает в себя:
- дозированную физическую активность;
- контроль массы тела;
- соблюдение принципов здорового и рационального питания;
- отказ от курения и других вредных привычек;
- употребление достаточного количества жидкости ежедневно;
- при необходимости и по показаниям врача – прием антикоагулянтов как профилактика развития тромбоза.
Для профилактики закупорки сосудов используется ряд мероприятий:
- Правильное питание, обогащенное витаминами и растительной клетчаткой с исключением жирных и жареных продуктов;
- Снижение веса;
- Постоянный контроль артериального давления;
- Лечение артериальной гипертонии;
- Избегание стрессов;
- Минимальное употребление алкоголя и табака;
- Легкие физические нагрузки.
При наличии тромбоза не пренебрегать рекомендациями врача. Не стоит избегать оперативных вмешательств.
Своевременно начатая терапия при развитии окклюзии любого типа – залог выздоровления. Почти в 90% случаев ранее лечение и оперативное вмешательство восстанавливает правильный кровоток в артериях.
Позднее начало лечения грозит ампутацией конечности либо внезапной смертью. Гибель человека может спровоцировать начавшийся сепсис или почечная недостаточность.
На некротической стадии заболевания при стремительном развитии гангрены врач может принять решение о частичной или полной ампутации конечности для предотвращения летального исхода из-за:
- сепсиса;
- почечной недостаточности;
- полиорганной недостаточности.
Только своевременное обращение за медицинской помощью и интенсивная терапия на ранних стадиях помогут избежать трагического исхода.
Антиагреганты способствуют рассасыванию тромбов.
Термин окклюзия (в переводе с латинского «сокрытие») применяется в медицине для обозначения широкого процесса нарушения проходимости артерий. Закупорка сосудов и артерий мешает правильной работе органов человека. Эта патология приводит к серьезным заболеваниям в сердечно-сосудистой системе, лидирующей по количеству инвалидов и смертности.
В основном тромбообразование поражает артерии нижних конечностей, сосуды головного мозга и сетчатку глаз. Поражения сосудов верхних конечностей встречается реже.
Возникновение окклюзии связывают со спазмом или внешним повреждающим воздействием, провоцирующим образование тромба, закупоривающего просвет.
В результате снижается скорость движения крови, нарушается свертываемость, возникают патологии в стенках артерий. Эти процессы приводят к кислородному голоданию тканей и ацидоза.
Виды и симптомы
Окклюзия может поражать как артериальное, так и венозное русло.
-
Окклюзия артериальных сосудов.
Пациент 29 лет, поступил в отделение реанимации на машине скорой помощи после ДТП. Диагностирован перелом ключицы. Жалуется на сильное головокружение, головную боль, снижение слуха, зрения, онемение и чувство холода в пальцах левой руки. При осмотре: Разница АД на обеих рука 45 мм рт.ст, пульс на левой лучевой артерии отсутствует.
Направлен на дуплексное сканирование и рентгеноконтрастную ангиографию для подтверждения диагноза «окклюзия первого сегмента левой подключичной артерии». Патологическое состояние развилось вследствие перелома ключицы и закупорки подключичной артерии эмболом.
-
Окклюзия венозных сосудов.
Пациент М. 60 лет, злоупотребляет алкоголем. В анамнезе жизни – хроническая сердечная недостаточность, неспецифический язвенный колит. Обратился в скорую помощь с острыми интенсивными болями в области кишечника, вздутием, отсутствием стула в течение четырех дней, повторяющейся рвотой цвета кофейной гущи. Был проведен общий анализ кров, гемостазиограмма. Выявлено снижение уровня гемоглобина, степени цветного показателя, количества эритроцитов, повышение протромбинового индекса и снижение времени свертываемости крови.
Проведено УЗИ брюшной полости, во время которого выявлены симптомы тромбоза портальной вены печени. Дополнительно назначена ангиография, окончательно подтвердившая диагноз.
Пациентка А. 56 лет, ведет малоподвижный образ жизни, страдает лишним весом. Ее дочь вызвала участкового врача на дом, так как пациентка утром не смогла самостоятельно встать с постели. При осмотре: отек левой голени, бледность кожных покровов, хорошо проступающий рисунок вен. Со слов пациентки: острая боль в голени при сгибании, ощущение холода, онемения в конечности.
Предварительный диагноз: тромбоз глубоких вен голени. Госпитализирована машиной скорой помощи. В больнице проведено ультразвуковое дуплексное сканирование, подтвердившее диагноз.
Окклюзия, в зависимости от локализации в организме, нарушает кровоснабжение:
- Органов – в первую очередь сердца, легких, печени, селезенки, желудка;
-
Нервной системы – головного и спинного мозга. Наличие тромба или эмбола в артериях, снабжающих головной мозг кровью, ведет к инсульту и нарушению мозговой деятельности, а чем тяжелее состояние пациента, тем более плачевны последствия – паралич, слабоумие, смерть.
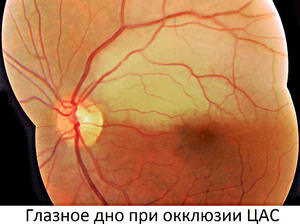
Нередко встречающаяся окклюзия сосудов сетчатки опасна тем, что происходит совершенно внезапно, процесс быстротечен и безболезнен и ведет к потере зрения;
- Нижних и верхних конечностей – наиболее частое место образования окклюзии – бедренная или подколенная артерия. Закупорка является одной из основных показаний к ампутации нижних конечностей.
Симптомы нарушения кровоснабжения из-за окклюзии
Такое патологическое состояние, как окклюзия, требует ранней диагностики и быстрого лечения. Обобщим названные выше симптомы, появляющиеся у пациента с диагнозом «закупорка сосудов»:
-
Боль. Как симптом чаще всего возникает раньше других. Например, при закупорке венечных сосудов сердца боль локализуется за грудиной, продолжаясь более 10 минут.
Ее отличительная особенность – при приеме нитроглицерина пациент не почувствует улучшений.
- Бледность кожных покровов. Особенно проявляется при закупорке сосудов нижних и верхних конечностей.
- Отсутствие пульса на артериях (сонная, плечевая, лучевая, бедренная, подколенная).
- Снижение чувствительности, онемение, покалывание в местах окклюзии.
- Паралич участка, лишенного кровоснабжения.
В зависимости от локализации процесса у пациента есть нескольких часов, чтобы заметить у себя один или несколько симптомов, принять необходимые меры и обратиться к врачу для устранения развившегося патологического процесса.
Профилактика
Для профилактики закупорки сосудов используется ряд мероприятий:
- Правильное питание, обогащенное витаминами и растительной клетчаткой с исключением жирных и жареных продуктов;
- Снижение веса;
- Постоянный контроль артериального давления;
- Лечение артериальной гипертонии;
- Избегание стрессов;
- Минимальное употребление алкоголя и табака;
- Легкие физические нагрузки.
При наличии тромбоза не пренебрегать рекомендациями врача. Не стоит избегать оперативных вмешательств.
Своевременно начатая терапия при развитии окклюзии любого типа – залог выздоровления. Почти в 90% случаев ранее лечение и оперативное вмешательство восстанавливает правильный кровоток в артериях.
Позднее начало лечения грозит ампутацией конечности либо внезапной смертью. Гибель человека может спровоцировать начавшийся сепсис или почечная недостаточность.
Классификация
В зависимости от степени перекрытия просвета артерии различают два вида окклюзии:
- постепенное сужение;
- внезапная закупорка.
При сужении артерии мышцы недополучают кровь, развивается ишемия, которая бывает частичной или полной. При блокировке сосуда наступает некроз тканей.
Реже причиной сужения становится аномальное нарастание мышечного слоя — фибромускулярная дисплазия, васкулиты (воспалительные процессы), сдавливание опухолями или кистами.
Патология делиться на две категории: полное закупоривание сосудов и частичное. При частичном перекрытии кровеносных сосудов наблюдается сужение полости сосуда. Кровообращение продолжает производиться, но необходимых питательных веществ недостаточно для полноценной работы головного мозга. В медицинской терминологии данное явление носит название «стеноз сонной артерии».
В зависимости от того, полностью или частично перекрыт просвет сосуда, выделяют два вида окклюзий:
- сегментарную (частичную);
- полную (если просвет полностью перекрыт).
В зависимости от участка поражения выделяют окклюзии:
- Мелких и средних сосудов нижних конечностей: ишемия развивается в области стопы и голеностопного сочленения, к примеру, окклюзия поверхностной бедренной артерии слева или справа вызывает нарушения кровоснабжения области от колена и ниже.
- Крупных сосудов: нарушается кровообращение всей конечности и прилегающих областей. К примеру, окклюзии левой и правой подвздошных артерий вызывают ишемию как нижних конечностей в целом, так и органов малого таза.
- Смешанные, когда поражены как мелкие, так и крупные сосуды.
Нижних конечностей
Принимать незамедлительные меры по терапевтическому лечению необходимо при обнаружении хотя бы одного из 5 признаков:
- Обширная и непрекращающаяся боль в нижней конечности. При перестановке ноги болезненные ощущения многократно усиливаются.
- В районе прохождения артерий не прощупывается пульс. Это признак образования окклюзии.
- Пораженный участок характеризуется бескровными и холодными кожными покровами.
- Ощущения онемения ноги, мурашки, легкое покалывание – признаки начинающегося поражения сосудов. Спустя некоторое время может наблюдаться онемение конечности.
- Парез, неспособность отвести или поднять ногу.
При проявлении перечисленных признаков необходимо срочно обратиться к специалисту. При запущенных процессах окклюзии может начаться некроз тканей, а впоследствии — ампутация конечности.
ЦНС и головного мозга
Этот вид патологии занимает втрое место в распространении. Недостаток кислорода в клетках головного мозга и ЦНС вызван закупоркой сонной артерии с внутренней стороны.
Эти факторы вызывают:
- Головокружения;
- Провалы в памяти;
- Нечеткое сознание;
- Онемение конечностей и паралич мышц лица;
- Развитие слабоумия;
- Инсульт.
Подключичной и позвоночной артерий
Окклюзии ног различаются по локализации проблемы в кровотоке:
- Непроходимость мелких артерий. Поражает стопы и голени.
- Поражение крупных и средних. Страдает подвздошная и бедренная артерии.
- Смешанный тип, сочетающий оба предыдущих (окклюзия подколенной артерии и голени).
Лечение и профилактика окклюзии
Лечение острых проявлений окклюзии – дело очень сложное, успех которого зависит от своевременности выявления самых первых симптомов. Чаще всего приходится прибегать к хирургическому вмешательству, с целью прочищения внутренних полостей артерий, удалению пораженных участков, проведения артериального шунтирования. В запущенных случаях нередко приходится ампутировать пораженные конечности во избежание распространения гангренозных процессов и возникновения сепсиса.
Чтобы не доводить свой организм до крайностей, обязательно надо поддерживать свою сосудистую систему в нормальном состоянии, выполняя комплекс профилактических мер:
- Постоянно следить за уровнем артериального давления. Гипертония – первый шаг к серьезной сердечно-сосудистой недостаточности. Следует разумно относиться к потреблению кофе, крепкого чая, острой и соленой пищи.
- Правильное питание – максимально снизить в ежедневном рационе количество жирных блюд, с повышенным содержанием холестерина. Анализы на уровень холестерина после 40 лет должны стать обязательными хотя бы раз в полгода.
- Ежедневно употреблять натуральные продукты с повышенным содержанием витаминов.
- Избавиться от лишних килограммов. Избыточный вес – это очень чувствительная излишняя нагрузка на вся сердечно-сосудистую систему в целом.
- Отказаться от вредных привычек – курения и употребления спиртного. Медицине известны случаи резкой спазматической окклюзии, вызванной никотином или алкоголем.
- Правильный режим жизни, включающий регулярные физические нагрузки, соразмеренные с возрастом и общим состоянием здоровья.
- Стараться избегать излишних стрессов и психических потрясений.
Чтобы закончить тему окклюзии сосудов – несколько слов о сходном значении этого термина. Речь идет об эндоваскулярной окклюзии. В отличии от всего рассказанного выше, это не название патологии, а способ оперативного лечения аневризмы, когда хирургическим путем создают искусственную закупорку участка выпячивания артерии или искусственный тромбоз в месте значительного ее расширения, что предохраняет от вероятного разрыва магистрального сосуда.
Лечение заболевания
Лечение окклюзии будет зависеть от точности диагноза
Немаловажно антикоагулянтное лечение. Когда выражен перипроцесс — выполняется флеболиз
При острой форме проводится тромбэктомия. Вторичные признаки синдрома – это следствие передавливания вены опухолями и лимфоузлами.
Лечить необходимо с учетом причины, вызвавшей нарушение оттока артериальной крови. Для чего нужна тщательная диагностика, поскольку непроводимость подключичной артерии может вызвать множество проблем.
Во время окклюзии бедренной артерии организм может компенсировать циркуляцию крови в конечности с помощью кровообращения по боковым ответвлениям артериальной системы. В этом случае консервативное лечение может быть успешным. Когда ишемические признаки становятся все более выраженными, а перемежающаяся хромота появляется даже через 100 метров ходьбы, то необходимо выполнять операцию. Это может быть бедренно-берцовое шунтирование, бедренно-подколенное шунтирование, эндартерэктомия.
Как уже упоминали, окклюзия может проводиться в качестве операции. К примеру, возможна трансвагинальная временная окклюзия маточных артерий. Смысл ее заключается в том, что выполняется перекрытие кровотока по маточным артериям на определенное время, за которое находит питание здоровая маточная ткань. При этом за данное время погибают миоматозные узлы, так как у них не существует питательной и разветвленной сети сосудов.
Во время данной процедуры не выполняется никаких разрезов. Под анестезией через влагалище накладываются клипсы на маточные артерии на 6 часов. Когда они удаляются, то кровоток восстанавливается лишь в матке, но не в миоматозных узлах.
 Окклюзия ДМПП – способ чрезкатетерного перекрытия аномального устья. Для чего применяется окклюдер – специальная система. Окклюзия ДМПП позволяет перекрывать отверстия не больше 2 см. ДМПП – это болезнь, которую нельзя вылечить самостоятельно. Во время ДМПП специалисты назначают различные способы лечения, и окклюзия – это один из методов.
Окклюзия ДМПП – способ чрезкатетерного перекрытия аномального устья. Для чего применяется окклюдер – специальная система. Окклюзия ДМПП позволяет перекрывать отверстия не больше 2 см. ДМПП – это болезнь, которую нельзя вылечить самостоятельно. Во время ДМПП специалисты назначают различные способы лечения, и окклюзия – это один из методов.
Прямая окклюзия – это отключение из процесса зрения глаза, который лучше видит. Это довольно популярный метод лечения амблиопии. Чтобы сформировалось бинокулярное зрение, требуется конкретная острота зрения худшего глаза, не меньше 0,2. Для выполнения процедуры необходимо от 2-х месяцев до полугода. Раз в неделю производится контроль зрение обоих глаз, так как у выключенного ока временно может понизиться зрение.
Основной профилактикой непроходимости сосудов является здоровый и правильный образ жизни. Не стоит пренебрегать профилактическими мероприятиями непроходимости сосудов, поскольку это иногда может стоить вам жизни. Нужно соблюдать все назначения врача. И не нужно бояться хирургического вмешательства, поскольку специалисты все сделают в наилучшем виде!

 Любое воспаление, как известно с древних времен, проявляется пятью признаками: покраснением, припухлостью, жаром, болезненностью, и нарушением функции. Но симптомы флебита нижних конечностей (поскольку воспалительный процесс локализуется не на коже и в мягких тканях, а внутри сосудов), несколько отличаются от этих классических признаков:
Любое воспаление, как известно с древних времен, проявляется пятью признаками: покраснением, припухлостью, жаром, болезненностью, и нарушением функции. Но симптомы флебита нижних конечностей (поскольку воспалительный процесс локализуется не на коже и в мягких тканях, а внутри сосудов), несколько отличаются от этих классических признаков:
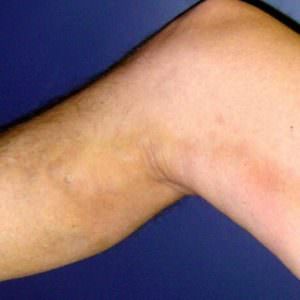 При остром поверхностном флебите пораженная вена становится ощутимо напряженной, болезненной. Сам больной может заметить, что кожа над этим участком покраснела, горячая, а по ходу пораженной вены просматриваются красные полосы. В редких случаях человека могут беспокоить повышение температуры тела, слабость.
При остром поверхностном флебите пораженная вена становится ощутимо напряженной, болезненной. Сам больной может заметить, что кожа над этим участком покраснела, горячая, а по ходу пораженной вены просматриваются красные полосы. В редких случаях человека могут беспокоить повышение температуры тела, слабость.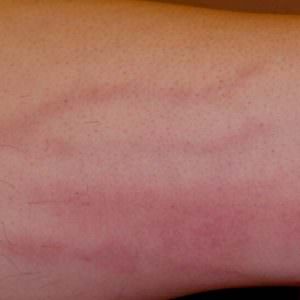 Флебит на руке часто называют постинъекционным. Уже по названию понятно, что он провоцируется внутривенными инъекциями в области руки. Нарастание боли в области прокола вены должно насторожить человека, это может свидетельствовать о начале постинъекционного флебита.
Флебит на руке часто называют постинъекционным. Уже по названию понятно, что он провоцируется внутривенными инъекциями в области руки. Нарастание боли в области прокола вены должно насторожить человека, это может свидетельствовать о начале постинъекционного флебита.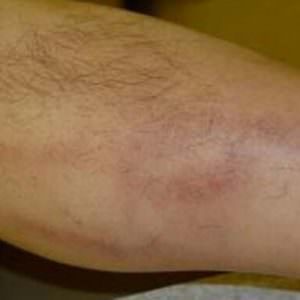 Мигрирующий флебит также известен как аллергический блуждающий флебит и относится к группе системных васкулитов. Недуг часто сопутствует аутоиммунным болезням, некоторым онкологическим, инфекционным заболеваниям, аллергическим реакциям. Болеют преимущественно молодые мужчины.
Мигрирующий флебит также известен как аллергический блуждающий флебит и относится к группе системных васкулитов. Недуг часто сопутствует аутоиммунным болезням, некоторым онкологическим, инфекционным заболеваниям, аллергическим реакциям. Болеют преимущественно молодые мужчины.


 Токсические вещества могут входить в состав некачественной косметики, бытовой химии, лакокрасочной продукции, алкоголя
Токсические вещества могут входить в состав некачественной косметики, бытовой химии, лакокрасочной продукции, алкоголя
 Если заболевание спровоцировало анемию, больному необходимо пропить курс витамина В12 и фолиевой кислоты. Если в желуде обнаружены бактерии группы Хеликобактер, нужно пройти лечение антибактериальными средствами. Но использование антибиотиков не всегда необходимо. Только врач может определить, наносят хеликобактерии дополнительный вред или нет. Пациенту могут также быть показаны такие медикаменты:
Если заболевание спровоцировало анемию, больному необходимо пропить курс витамина В12 и фолиевой кислоты. Если в желуде обнаружены бактерии группы Хеликобактер, нужно пройти лечение антибактериальными средствами. Но использование антибиотиков не всегда необходимо. Только врач может определить, наносят хеликобактерии дополнительный вред или нет. Пациенту могут также быть показаны такие медикаменты: В гестационный период обязателен контроль тромбинового времени. Это актуально и при приеме беременной женщиной препаратов, которые оказывают влияние на свертываемость. Причем анализы выполняются, как минимум, 3 раза за все время вынашивания плода. Нормативы для беременной женщины выше обычных значений, и равна 18-25 сек. Повышение или понижение этого показателя может быть чревато различными заболеваниями.
В гестационный период обязателен контроль тромбинового времени. Это актуально и при приеме беременной женщиной препаратов, которые оказывают влияние на свертываемость. Причем анализы выполняются, как минимум, 3 раза за все время вынашивания плода. Нормативы для беременной женщины выше обычных значений, и равна 18-25 сек. Повышение или понижение этого показателя может быть чревато различными заболеваниями.
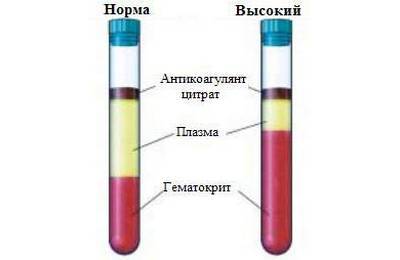
 Норма значения тромбинового времени – показатель, равный 12-18 сек. Причем эти данные одинаковы как у мужчин, так и у женщин.
Норма значения тромбинового времени – показатель, равный 12-18 сек. Причем эти данные одинаковы как у мужчин, так и у женщин.



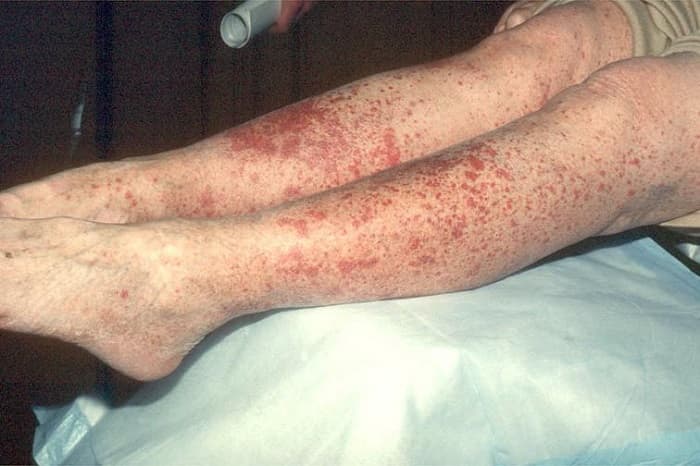 Геморрагический диатез
Геморрагический диатез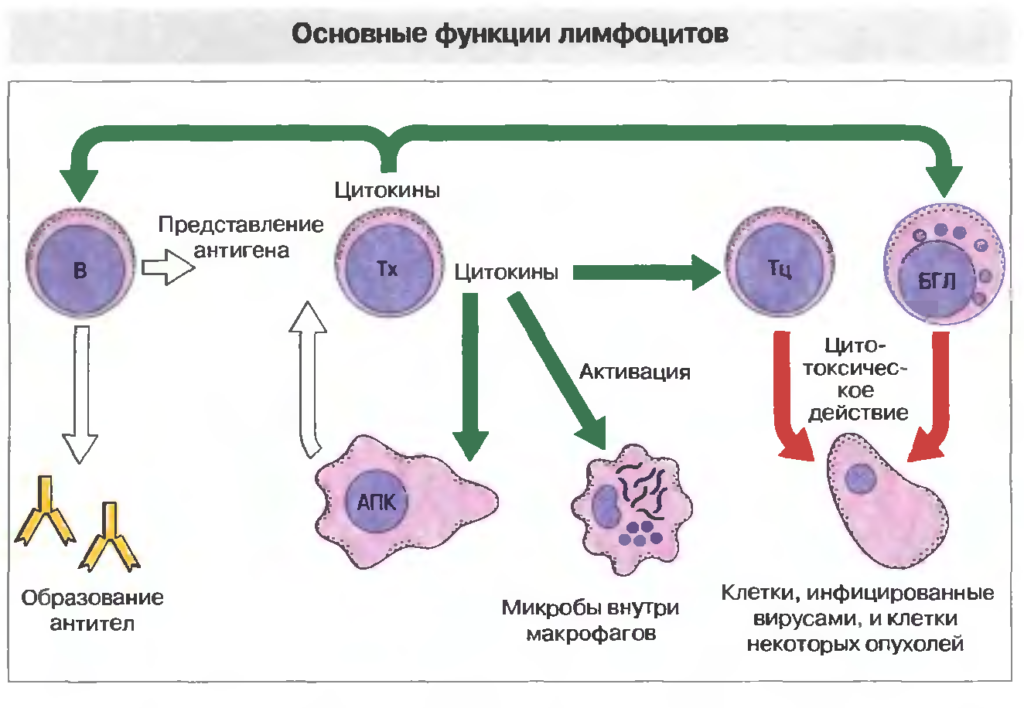
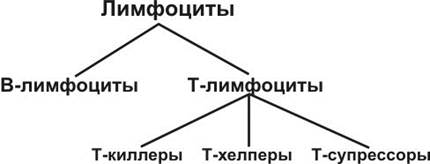
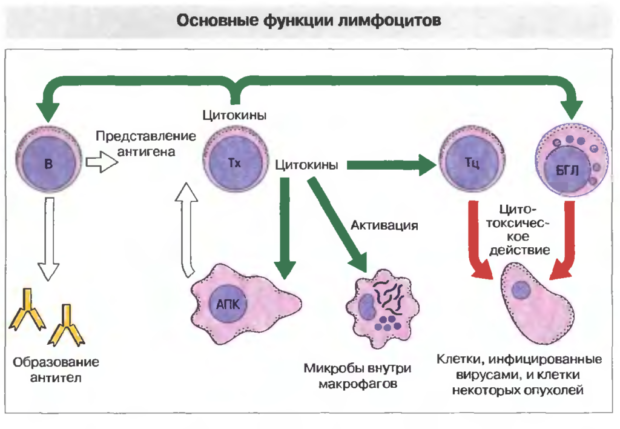 Функции лимфоцитов
Функции лимфоцитов Лимфопения
Лимфопения Лимфопения при простуде
Лимфопения при простуде Дисбаланс лимфоцитов при простуде
Дисбаланс лимфоцитов при простуде Падение лимфоцитов у женщин в критические дни
Падение лимфоцитов у женщин в критические дни
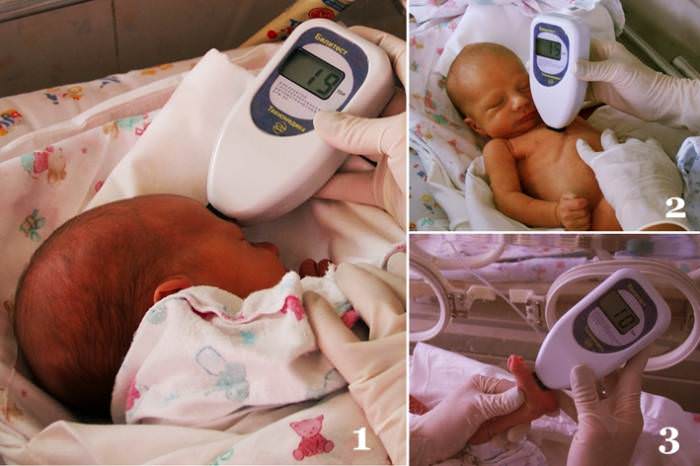
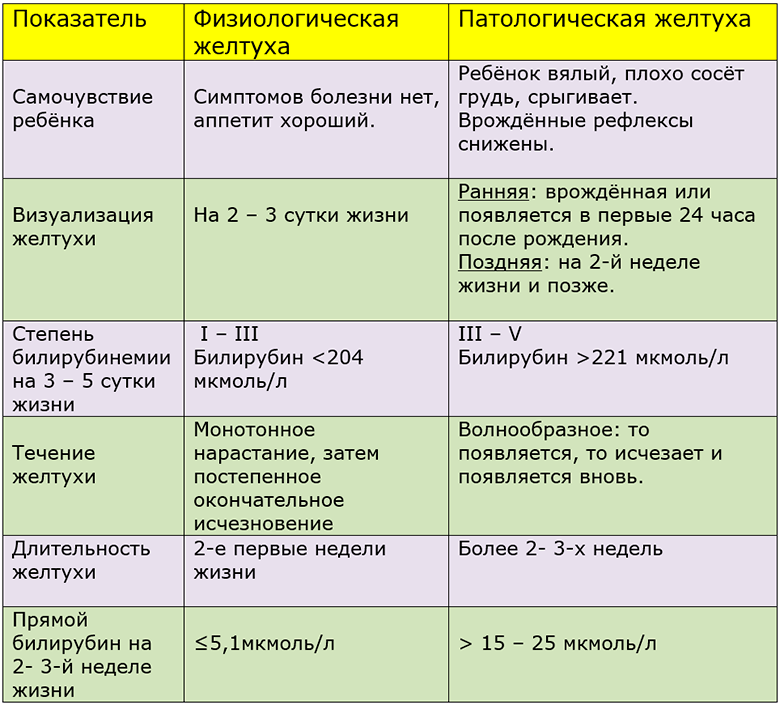

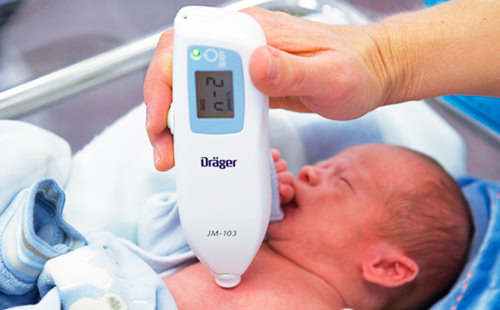

 Однако необходимо быть внимательным к возможным осложнениям. Гипербилирубинемия происходит за счет увеличения неконъюгированной фракции. В этом случае билирубин активно накапливается в сером веществе ЦНС, чтов итоге может привести к кретинизму.
Однако необходимо быть внимательным к возможным осложнениям. Гипербилирубинемия происходит за счет увеличения неконъюгированной фракции. В этом случае билирубин активно накапливается в сером веществе ЦНС, чтов итоге может привести к кретинизму. У ребенка желтуха чаще всего возникает вследствие физиологического избытка билирубина. Гемоглобин (красные кровяные клетки) матери, обеспечивающие в матке снабжение кислородом ребенка, после рождения в кровималыша за ненадобностью начинают активно распадаться.
У ребенка желтуха чаще всего возникает вследствие физиологического избытка билирубина. Гемоглобин (красные кровяные клетки) матери, обеспечивающие в матке снабжение кислородом ребенка, после рождения в кровималыша за ненадобностью начинают активно распадаться.


 При выявлении незначительной степени желтухи врач может назначить фототерапию. Ребенок помещается под специальную синюю лампу или так называемое «световое одеяло». Эту процедуру проводят в роддоме, но может быть назначено и домашнее лечение. Синий свет способствует ускорению выведения билирубина естественным путем. Кроме этого, врач может порекомендовать частые прогулки с малышом под непрямыми солнечными лучами.
При выявлении незначительной степени желтухи врач может назначить фототерапию. Ребенок помещается под специальную синюю лампу или так называемое «световое одеяло». Эту процедуру проводят в роддоме, но может быть назначено и домашнее лечение. Синий свет способствует ускорению выведения билирубина естественным путем. Кроме этого, врач может порекомендовать частые прогулки с малышом под непрямыми солнечными лучами.
 Кал на кальпротектин – один из методов диагностики
Кал на кальпротектин – один из методов диагностики Уровень этого белка в анализе кала измеряется в нанограммах на миллилитр. Если у Вас на руках уже есть результаты анализа кала, то расшифровать его самостоятельно не составит труда.
Уровень этого белка в анализе кала измеряется в нанограммах на миллилитр. Если у Вас на руках уже есть результаты анализа кала, то расшифровать его самостоятельно не составит труда. После того, как Вы пройдёте все назначенные методы медицинской диагностики, врач поставит окончательный диагноз и назначит необходимое лечение в зависимости от типа заболевания и причины, которая его вызвала.
После того, как Вы пройдёте все назначенные методы медицинской диагностики, врач поставит окончательный диагноз и назначит необходимое лечение в зависимости от типа заболевания и причины, которая его вызвала.