Варикозное расширение вен пищевода
Лечебные и профилактические мероприятия
Лечение варикозного расширения вен пищевода зависит от стадии заболевания, интенсивности симптомов. Отсутствие обширных кровотечений предполагает консервативную терапию. Сильное кровоизлияние требует неотложной помощи и госпитализации больного.
Консервативная терапия
Проводится комбинацией групп препаратов:
- гемостатики или коагулянты – повышают свёртываемость крови, способствуют заживлению ран, язв, эрозий. К ним относят витамин К (Викасол), препараты тромбина, альгинат натрия. Сходными свойствами обладают растительные экстракты из крапивы двудомной, тысячелистника, пастушьей сумки, горца перечного;
- антациды – устраняют последствия кислотного рефлюкса, предотвращают воспаление стенок пищевода;
- витаминно-минеральные комплексы – повышают общую резистентность, покрывают недостаток железа, кальция, калия, меди, витаминов. Способствуют кроветворению, устраняют анемию.
Диета при варикозном расширении вен пищевода отвечает следующим требованиям:
- пища варится или готовится на пару;
- блюда подаются в протёртом, полужидком виде;
- температура блюд и напитков в диапазоне от 30 до 55°С;
- исключение острых, жирных, солёных, копчёных продуктов.

Диетическое питание восполняет потребности в животном белке, витаминах, железе, других минералах. Улучшает пищеварение дробный прием еды умеренными порциями по установленному режиму дня. Обязателен отказ от сигарет и спиртного, сброс лишнего веса, избегание физических нагрузок. Спать рекомендуется с приподнятым на 20 см изголовьем.
Оперативное лечение
Операции проводят при угрозе обширного кровотечения. Для остановки кровопотери в настоящее время применяется:
- эндоскопическое клипирование – на истекающий кровью сосуд накладывают кольцо из искусственного материала, зажимают и перекрывают просвет вены;
- электрокоагуляция – электрод вводится в сосуд и выжигает его изнутри, коагулированная вена станет похожа на соединительнотканный шнурок;
- зонд Блэкмора – резиновая трубка с баллоном на конце вводится через нос. После установления в пищеводе в баллон нагнетается воздух. Увеличенный баллон пережимает вены, его оставляют на 2 часа. Потом спускают воздух и смотрят, прекратилось ли кровотечение. Если закончилось – вынимают, если нет – надувают снова.
Данные процедуры останавливают острую кровопотерю. Когда состояние пациента более-менее стабилизировалось, приступают к радикальным операциям. Они предотвращают возможные негативные последствия. По эффективности оперативное лечение превосходит медикаментозное. Заключается оно в наложении шунта на воротную вену и соединении её с нижней полой веной. Кровообращение пускается как бы в обход обычного пути, давление в воротной вене снижается.
Варикозное расширение вен пищевода является опасным симптомом поражений печени или врождённых аномалий сосудов. Заболевание осложняется угрожающим жизни кровотечением. Излечить недуг невозможно. Проводится поддерживающая терапия или операция на крупных венах. Предупредить расширение эзофагеальных сосудов можно профилактикой поражений печени и заболеваний сердечно-сосудистой системы.
Признаки варикоза пищевода
Признаки заболевания: расширенные подкожные вены передней брюшной стенки, асцит, увеличенная селезенка, увеличенные геморроидальные вены. При варикозе пищевода достаточно часто бывает кровотная рвота, дегтеобразный черный стул, кровохарканье и пищеводно-желудочное кровотечение. Это заболевание может стать причиной развития печеночной недостаточности.
В случае планового лечения подразумевается шунтирующая операция, прошивание варикозных вен пищевода. Как и любую болезнь, варикоз пищевода на ранних стадиях лечить гораздо проще.
|
валерий пишет:11-04-2014 22:41
варикоз пищевода скажите .лечится варикоз пищевода 1-2 степень. и какие методы лечения |
ОТВЕТЫ НА ВОПРОСЫ
|
|||||||
Методика лечения
 Когда расширены вены пищевода обычно необходимо предварительно пройти комплексное обследование, чтобы оценить степень поражения сосудистой стенки, степень поражения организма и провоцирующие факторы. Далее терапия должна быть комплексной, направленной не только на борьбу с симптоматикой, но также и с первопричиной.
Когда расширены вены пищевода обычно необходимо предварительно пройти комплексное обследование, чтобы оценить степень поражения сосудистой стенки, степень поражения организма и провоцирующие факторы. Далее терапия должна быть комплексной, направленной не только на борьбу с симптоматикой, но также и с первопричиной.
Если только первая стадия повреждения сосудов пищевода развивается, то вполне возможно просто назначить лечебный рацион. Правильное диетическое питание снизит нагрузку на организм и система воротной вены, а также верхняя полая вена могут нормализоваться сами собой без каких-либо дополнительных методов лечения.
Диета при варикозном расширении вен пищевода важна на любой стадии болезни. Обычно она включает в себя некоторые пункты, характерные для рациона при любом другом желудочном заболевании:
- питаться необходимо 6 раз в день, но порции должны быть маленькими по объему;
- последний прием пищи должен быть минимум за 3 часа до сна;
- рацион должен быть сбалансированным, в меню должны быть включены все группы витаминов, важных для нормального функционирования организма;
- пить необходимо минимум 1 литр воды в день;
- из рациона необходимо полностью исключить сладости, мучное, черный чай, кофе, алкогольные напитки, специи;
- лучше всего готовить пищу на пару, отваривать, тушить;
- употреблять в пищу рекомендуется еду теплую, но не слишком горячую;
- рекомендуется полностью отказаться от курения и других вредных привычек.
Правильное питание входит не только в перечень обязательных этапов лечения, но также и превентивных мер
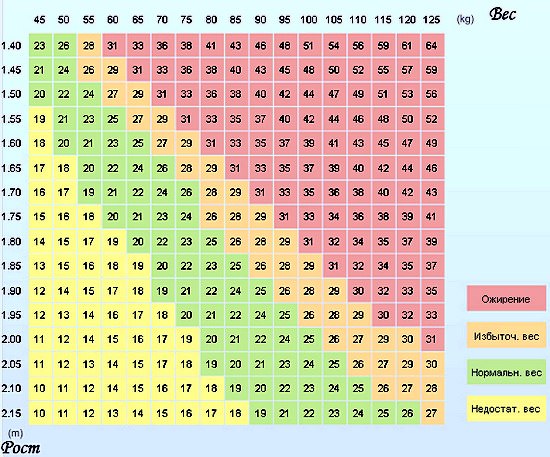
Чтобы предотвратить развитие данной патологии важно правильно питаться, заниматься спортом (выбирать общеукрепляющие виды спорта по типу плавания или фитнеса), посещать массажиста, если имеется предрасположенность к развитию подобной проблемы. Чтобы верхняя и нижняя полые вены подвергались минимальной нагрузке необходимо также контролировать вес, избегая ожирения
Подобная схема мер важна для любого человека, кто входит в группу риска или имеет наследственную предрасположенность.
Чтобы определить точно, как лечить патологию, предварительно проводится специальное обследование: УЗИ, рентген живота, анализ крови, дополнительные анализы для выявления причины кровотечения. Без подобных обследований нельзя обойтись, так как не исключен разрыв крупных сосудов и тогда потребуется уже точно операция.
Зачастую наиболее полные сведения о состоянии пациента можно получить, вводя в брюшную полость зонд. Также проводится эндоскопия для оценки состояния внутренних органов. Иногда может иметь место нарушенный гемостаз и тогда также потребуется в срочном порядке устранять разрыв стенки сосуда. Система воротной вены устроена таким образом, что даже незначительный разрыв может привести к серьезным последствиям. Кровоснабжение может нормально обеспечить жизнедеятельность организма лишь в комплексе, по одному сосуды не могут функционировать правильно.
Для устранения серьезных нарушений в работе пищевода 2 степени и более поздних стадий применяется эндоскопическое лигирование варикозно расширенных вен пищевода. В этом случае лигирующее устройство может вводиться в брюшную полость через надрез или зонд. Помимо этого возможна перевязка кровоточащих сосудов, их склеивание или установка своеобразного протеза, по которому будет обеспечиваться кровоснабжение организма.
При этом надо понимать, что лигирование вен пищевода – это крайняя мера. Зачастую даже если имеет место незначительный по размеру разрыв стенки сосуда, то вполне возможно обойти медикаментозным лечением, если не поражены верхняя и нижняя полые вены в значительной мере.
Расширение воротной вены или любое другое ВРВ пищевода лечение требует безотлагательное. Для предотвращения серьезных осложнений, в том числе желудочного кровотечения, необходимо как можно быстрее обратиться за помощью к врачу при первых же проявлениях недуга. Варикоз пищевода 1 степени прекрасно поддается лечению без хирургического вмешательства
Именно поэтому, чтобы предупредить переход болезни на следующую стадию, важно выполнять все предписания доктора при диагностике данной патологии
Методология, литературный обзор и рациональные предложения
Ключевые моменты:
- Практические рекомендации должны быть доступны во всех странах мира, а не только в развитых странах
- Практические рекомендации должны учитывать различные уровни ресурсов
- Стратегии исследований основаны на точности, а не на ощущениях
- Практические рекомендации – это живой документ, обновляющийся по мере поступления новой информации
- Существует градационная система доказательств, входящая в практические рекомендации, которая может быть использована для поиска новых данных по проблеме.
Методология
Практические рекомендации Всемирной Гастроэнтерологической Организации (ВГO) не являются систематическими обзорами, основанными на исчерпывающем исследовании всех доступных рекомендаций и
доказательств – это поле деятельности профессиональных составителей обзоров и Cochrane Collaboration. Вместо этого практические рекомендации ВГО обобщают известные данные и опубликованы в существующих
систематических обзорах, рекомендациях, основанных на доказательствах и в результатах высококачественных исследований. Эта информация в дальнейшем конфигурируется для того, чтобы стать, по-возможности,
доступной и понятной в глобальном масштабе. Обычно это означает создание «каскадов» — построение различных подходов, призванных обеспечить конечный результат. Каждый подход на различных уровнях
каскада отличается от другого, так как принимаются в расчет ресурсы государства, особенности культуры и политики.
После полного изучения всех опубликованных высококачественных доказательств в Cochrane Library, Medline, Embase и National Guidelines Clearinghouse, а также на Интернет-сайтах различных обществ,
были составлены глобальные практические рекомендации, различные для разных регионов. Затем эти рекомендации были переведены на разные языки для облегчения доступа к ним и применения на практике тех
данных, которые они содержат.
Живой документ и градуированное доказательство. С 2006 г. практические рекомендации ВГО представляют собой «живые документы», которые размещаются в Интернете и бесплатны для пользователей. Каждые
опубликованные практические рекомендации сопровождаются указанием на шкалу доказательств, где читатель может найти новые данные по каждой из размещенных тем.
Градуированная система доказательств ВГО была разработана для помощи национальным гастроэнтерологическим обществам и всем интересующимся данным вопросом практикующим врачам и исследователям в
поиске литературы, относящейся к практическим рекомендациям ВГО. Большинство практических рекомендаций основаны на доказательствах, устаревших к моменту публикации, — между получением данных и их
публикацией может пройти 3 – 4 года. Поэтому обновления составляются с учетом новой информации.
Обновление доказательной базы основывается на регулярном поиске в Medline, результаты которого оцениваются медицинскими экспертами. Выбор производится среди исследований, основанных на
доказательствах, по релевантности в отношении практических рекомендаций. Градуированные доказательства для каждых практических рекомендаций можно увидеть на сайте http://omge.org/?gradedevidence.
Литературный обзор и рациональные предложения
Эти практические рекомендации были составлены коллективом авторов после ряда литературных поисков, которые были выполнены для выявления изменившихся данных со времени первой публикации рекомендаций
ВГО по теме ВРВП в мае 2003 г (http://omge.org/globalguidelines/guide08/guideline8.htm).
Существующие доказательства были выполнены на основе точности синтаксиса на каждой платформе. Был выполнен поиск релевантных практических рекомендаций на платформе National Guidelines Clearinghouse
на сайте www.ngc.org и на Интернет-сайтах основных гастроэнтерологических и гепатологических обществ. Дальнейший поиск осуществлялся в Medline и Embase на платформе Dialog-Datastar начиная с 2003 г.
Признаки кровотечения
При возникновении следующих симптомов необходимо срочно обратиться к доктору:
- соленый привкус в полости рта;
- щекотание глотки;
- внезапная рвота с кровью;
- дегтеобразный кал, с примесью крови;
- резкое снижение артериального давления, вплоть до критических показателей;
- учащенное сердцебиение;
- головокружение;
- предобморочное состояние.
При определении тонкости слизистой оболочки, множества варикозных узлов в просвете, ангиоэктазий и эрозий на поверхности слизистой диагностируется 4 степень заболевания
Важно понимать, что потеря крови, даже в незначительных объемах, может привести к анемии, и даже к смерти. Кровотечение из ВРВП должно незамедлительно подвергнуться медикаментозному, инструментальному или хирургическому вмешательству
Для установления факта кровотечения применяются следующие исследования:
- развернутый анализ крови;
- рентгенологическое обследование с введением контрастного вещества;
- эзофагоскопия (исследование пищевода специальным прибором с волоконной оптикой).
Если, после проведенных обследований кровопотеря подтвердится, требуется срочная госпитализация, где, прежде всего, будут предприняты меры по остановке потери крови и, далее, восполнение ее, путем переливания. Как правильно лечить ВРВП, рассмотрим ниже.
Методы остановки кровотечения
Лечение варикозного расширения при циррозе направлено, в первую очередь, на устранение риска повреждения сосудов, исключение угрозы для жизни больного. Если возникло кровотечение, требуется срочная медицинская помощь, направленная на остановку кровопотери.
Постановка зонда Блэкмора
Зонд представляет собой тройную резиновую трубку с двумя баллонами, который вводится через носовые ходы. Один из баллонов размещается непосредственно в пищеводе. За счет нагнетания воздуха в емкость, происходит сжимание поврежденных вен, в результате чего кровотечение останавливается. Данный метод используют при варикозном расширении при циррозе в любых отделах пищевода.
Через несколько часов баллон спускают. Производится оценка эффективности. Если кровотечение возобновляется, емкость надувается повторно. В случае успешной остановки кровотечения, зонд перемещают в желудок на определенный период времени, чтобы использовать в случае внезапного рецидива.
Лигирование вен пищевода
Представляет собой эндоскопическую операцию, при которой производится перевязка выступающих в просвет венозных сосудов. Перед процедурой пациенту необходимо сдать анализы крови и мочи, пройти тесты на гепатит, ВИЧ-инфекцию.
Процесс лигирования вен пищевода у больных цирроза начинается с приема седативных препаратов. Операцию выполняют натощак, чтобы предотвратить рвотные позывы или заброс содержимого желудка в пищевод. При необходимости делают местную либо общую анестезию.
На расширенный поврежденный сосуд одевается латексное кольцо. Оно препятствует последующей кровопотере. При тяжелых кровотечениях на фоне цирроза могут устанавливать до 10 перевязок. Через 7 суток перетянутые участки сосудов с варикозными узлами отпадают, выводятся естественным путем. Рубцевание тканей длится 2-4 недели.
Инфузионная гемостатическая терапия
Инфузионная терапия – способ лечения, предусматривающий капельное введение препаратов в организм пациента внутривенно. Гемостатическая терапия направлена на остановку кровотечения при варикозном расширении на фоне цирроза.
Основная группа применяемых препаратов – сосудосуживающие. К ним относятся Самотостатин, Октреотид, Вазопрессин. Их вводят внутривенно. Стандартная дозировка – 20 ЕД на 100 мл глюкозного раствора. Вливание продолжается 20 минут, после чего режим дозирования замедляют. Вводят 20 ЕД препарата в час. Длительность инфузии зависит от терапевтического эффекта, степени тяжести кровотечения.
Прогноз
 Прогноз на излечение варикозного расширения не может быть положительным. Медицине до сих пор неизвестно, каким образом возможно избавить больного от данного недуга навсегда. Однако облегчить жизнь больного удаётся в большинстве случаев. Для этого всего-навсего необходимо обратиться за медицинской помощью необходимо сразу же после обнаружения тревожной симптоматики. Адекватное лечение в такой ситуации способно облегчить признаки болезни и предотвратить кровопотерю.
Прогноз на излечение варикозного расширения не может быть положительным. Медицине до сих пор неизвестно, каким образом возможно избавить больного от данного недуга навсегда. Однако облегчить жизнь больного удаётся в большинстве случаев. Для этого всего-навсего необходимо обратиться за медицинской помощью необходимо сразу же после обнаружения тревожной симптоматики. Адекватное лечение в такой ситуации способно облегчить признаки болезни и предотвратить кровопотерю.
Медицинская практика и наблюдения за людьми во всем мире указывают на достаточно неприятные статистические данные. Так, для более чем 50% больных с уже возникшим кровотечением из вен пищевода, эта болезнь заканчивается смертью. У большей части пациентов, которым удалось выжить после потери крови, происходит рецидив. Обычно промежуток до рецидива болезни составляет 1-2 года.
По причине особой тяжести варикозного расширения, долговременная жизнь пациента практически невозможна. Свой отпечаток налаживают и частые рецидивы кровоизлияний и ослабленность всего организма больного. Благоприятный прогноз возможен только, если пациент вовремя обратиться в клинику и не допустит возможных кровотечений.
Способы лечения
Лечение варикозного расширения вен пищевода проводится в отделении реанимации или интенсивной терапии.
Пациент срочно нуждается в восполнении потерянного объема крови. Поэтому вводится раствор глюкозы, реополиглюкин под контролем уровня артериального давления.
Существует опасность «перелить» жидкость пожилым людям из-за возможности увеличения нагрузки на сердце с развитием сердечной недостаточности, повышения давления в портальной вене. Количество жидкости контролируется по объему выделенной мочи.
С целью улучшения свертываемости проводят переливание эритроцитарной и тромбоцитарной массы, свежей крови или свежезамороженной плазмы.
При наличии у пациентов проявлений нарушения мозговой деятельности, повышенной возбудимости нельзя забывать о синдроме алкогольной абстиненции и печеночной энцефалопатии. Поэтому противопоказаны любые седативные препараты.
Антибиотики назначают для предупреждения инфекционных осложнений и повторного кровотечения. Не все врачи согласны с их применением.
В течение пяти дней пациенту вводят сосудистые препараты Октреотид, Терлипрессин, Вапреотид. Их считают заменителями эндоскопической терапии.
Лечение с помощью эндоскопа
Советуем прочитать:Остановка кровотечения
При эндоскопическом выявлении источника кровотечения используются инъекции склерозирующих (вызывающих рубцевание) препаратов как следующий этап процедуры. Эффект после первой инъекции позволяет остановить кровотечение в 80% случаев. Отрицательный момент — реакция на лекарственный препарат в виде повышения температуры, болей в груди.
Перевязка кровоточащего сосуда (лигирование) проводится специальной насадкой. На каждый сосуд накладывается до трех лигатур. Метод считается более результативным, чем склеротерапия. Некоторые авторы применяют обе методики.
Хирургические методы
При заболеваниях печени прибегают к методике установки стента в искусственный шунт внутри печеночной вены.
Соединением селезеночной вены с левой почечной создается дополнительный путь оттока из портальной системы.
В качестве временной процедуры для спасения жизни пациента используют тампонаду пищевода баллоном. Под интубационным наркозом вводится специальный зонд в нижнюю треть пищевода. Вдувается около 200 мл воздуха, при этом баллон расширяется, сдавливая стенки пищевода и сосуды. Трубка зонда фиксируется во рту пациента и оставляется не более, чем на 12 часов.
 Зонд Блекмора для временной остановки кровотечения имеет отверстия для отсасывания желудочного содержимого, нагнетания воздуха
Зонд Блекмора для временной остановки кровотечения имеет отверстия для отсасывания желудочного содержимого, нагнетания воздуха
Терапия после кровотечения
Лечение пациентов, перенесших острое кровотечение из варикозных вен пищевода, направлено на недопущение гипертензии в портальной системе.
Назначается постоянный прием β-блокаторов (Пропранолол), при этом необходим контроль за частотой пульса: не допускать снижения менее 55 в минуту.
Отмечен хороший эффект от нитратов пролонгированного действия (группа Нитроглицерина).
В плановом порядке проводят хирургические операции.
Профилактической мерой является обязательное ежегодное эндоскопическое обследование больных с гепатитами и циррозом печени.
Пациентам необходимо всю жизнь соблюдать строгую диету, несмотря на самочувствие:
- частое питание малыми порциями;
- исключение горячих и холодных блюд;
- противопоказаны острые, кислые, соленые, жирные и жареные мясные продукты; необходимо все отваривать, готовить в виде пюре;
- показаны нежирные бульоны и супы, каши на разведенном молоке или воде, компоты, фрукты в протертом виде, овощи тушеные.
Категорически противопоказан алкоголь, газированные напитки, пиво.
Диспансерное наблюдение осуществляет гастроэнтеролог. Пациенту необходимо проходить все виды обследования и следовать указаниям врача. Только таким способом остается возможность предупредить кровотечение.
Способы лечения варикоза пищевода
Все способы лечения этого заболевания направлены на предотвращение развития внутреннего кровотечения. Если кровотечение все же открылось, его необходимо немедленно остановить и провести все необходимые меры по предупреждению его повторного возникновения. Профилактика внутреннего кровотечения в первую очередь направлена на устранение его основной причины — болезни сердца или печени. Для снижения давления в печеночной вене применяются бета-блокаторы.

Для снижения давления в печеночной вене применяются бета-блокаторы.
Большинство консервативных методов лечения направлено на предупреждение и остановку кровотечений путем снижения кровяного давления. Консервативное лечение включает в себя прием антацидов, кровоостанавливающих и сужающих сосуды препаратов, витаминов. При массивном кровотечении пациенту требуется срочное переливание крови и плазмы. Если все эти методы не дали положительного результата, врачи принимают решение о проведении операции или малоинвазивного вмешательства.
К эндоскопическим методам относят: тугую тампонаду, электрокоагуляцию, лигирование вен пищевода, сдавливание вен с помощью зонда, нанесение на пораженные вены медицинского клея. При электрокоагуляции удаляются пораженные участки вен посредством воздействия электрического тока высоких частот. Бандаж — это фиксация расширенных сосудов резиновыми дисками. С помощью раздувающихся баллонов зонда врач пережимает кровоточащую вену, что приводит к остановке кровотечения. Если этот способ не дает положительного эффекта, сосуд сдавливают тампонирующими баллонами.
Пациентам, страдающим циррозом печени, рекомендуется метод лигирования (перевязки) расширенных вен пищевода. Сосуды перевязываются эластичными кольцами или нейлоновыми нитями с последующим склезорированием вен.
Такие способы лечения, как склерозирование, относят к хирургическим вмешательствам. Склерозирование — это введение в поврежденные вены склеивающего раствора. Раствор вводится посредством внутривенной инъекции в поврежденный сосуд. Процедуру повторяют через неделю, месяц и 3 месяца. В год необходимо проводить не менее 4 процедур. Помимо склерозирования при лечении варикоза пищевода применяют стент-шунтирование. В среднюю часть печени вводят стент, соединяющий полую вену с портальной. Пораженные варикозом, не подлежащие лечению вены полностью удаляют. Шунтирование позволяет снизить кровяное давление в венах и обеспечить наличие еще одного пути движения крови из сосудов пищевода в воротную вену.
При варикозе 1 степени можно обойтись без хирургического вмешательства. Для этого необходимо регулярно посещать врача и проходить обследование, особенно если у вас имеются заболевания сердца, сосудов или печени.
Диета подразумевает прием пищи небольшими порциями 4-5 раз в день. Не рекомендуется употреблять пищу позднее, чем за 3 часа до сна. Отказаться необходимо от слишком горячей или слишком холодной пищи. Еду лучше всего готовить на пару или варить. Кроме того, необходимо принимать все назначенные врачом препараты. Это значительно снизит риск развития кровотечения.
Диагностика
Заболевание можно обнаружить при рентгеновском исследовании: врач обращает внимание на неровные «фестончатые» контуры пищевода, значительную извитость складок слизистой, небольшие участки «дефекта наполнения» при проглатывании бариевой смеси. При эзофагоскопии вена имеет вид бугристого тяжа, на рентгеновском снимке с введением контрастирующего вещества видна расширенная портальная вена
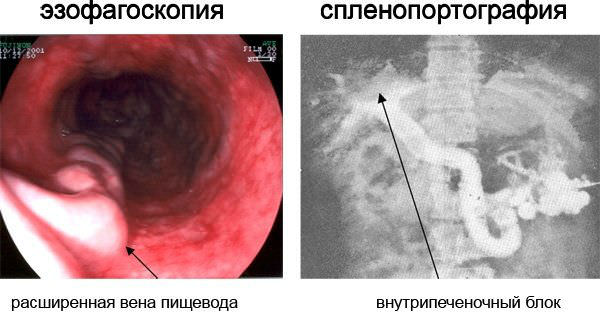 При эзофагоскопии вена имеет вид бугристого тяжа, на рентгеновском снимке с введением контрастирующего вещества видна расширенная портальная вена
При эзофагоскопии вена имеет вид бугристого тяжа, на рентгеновском снимке с введением контрастирующего вещества видна расширенная портальная вена
Наиболее надежный способ диагностики — эзофагоскопия
Процедура должна проводиться очень осторожно, чтобы не травмировать стенки вен и не способствовать кровотечению. Обычно одновременно обнаруживают и расширенную венозную сеть желудка
Отличать полученные признаки приходится с язвой, опухолью пищевода, эзофагитом.



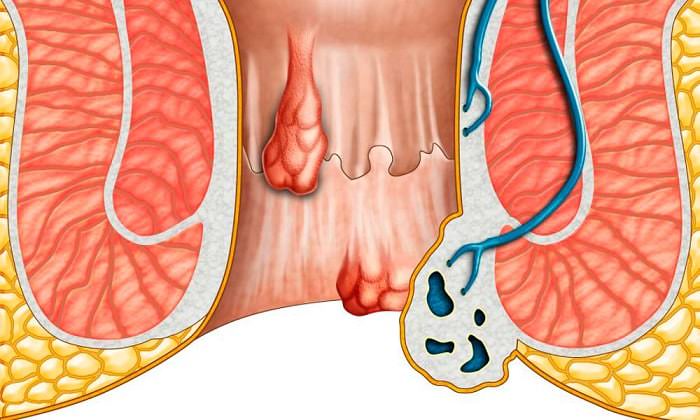






 Диагностика болезни складывается из выявления клинических признаков путем:
Диагностика болезни складывается из выявления клинических признаков путем:






 Существует химическая классификация патологии, предусматривающая различные варианты состава песка. Согласно ей, выделяют частицы из:
Существует химическая классификация патологии, предусматривающая различные варианты состава песка. Согласно ей, выделяют частицы из:




 Функциональные причины – это неприятные ощущения, вызванные менструациями, овуляцией.
Функциональные причины – это неприятные ощущения, вызванные менструациями, овуляцией. 




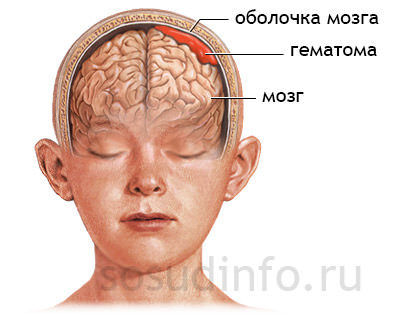
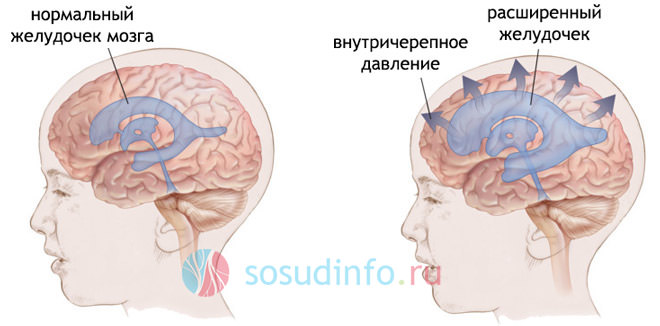
 Гипертензионно гидроцефальный синдром синдром у грудничков и детей синдром диагностируют чаще, чем у взрослых.
Гипертензионно гидроцефальный синдром синдром у грудничков и детей синдром диагностируют чаще, чем у взрослых.




 Медикаментозный способ позволяет выводить камни при помощи специальных препаратов.
Медикаментозный способ позволяет выводить камни при помощи специальных препаратов.







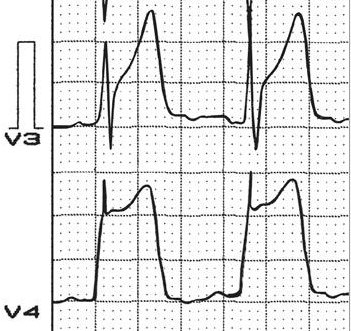

 Если существует подозрение на вариантную стенокардию, больной должен быть госпитализирован. Лечение преследует цель устранить ангиоспазм и ишемию миокарда, свести к минимуму появления аритмии, исключить вероятность острого инфаркта и внезапной смерти.
Если существует подозрение на вариантную стенокардию, больной должен быть госпитализирован. Лечение преследует цель устранить ангиоспазм и ишемию миокарда, свести к минимуму появления аритмии, исключить вероятность острого инфаркта и внезапной смерти.