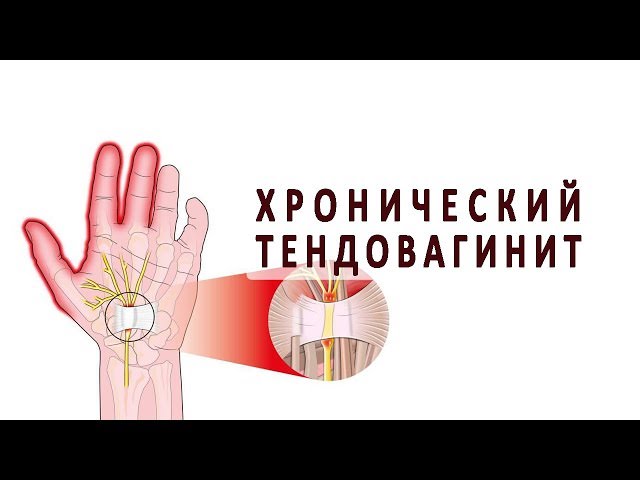
Бронхомунал для детей: показания и противопоказания, 10 возможных побочных эффектов и особенности применения
Бронхомунал — инструкция по применению для детей и взрослых, цены и аналоги препарата

Ослабленный иммунитет нуждается в укреплении, особенно после длительной болезни или при обострении сезонного авитаминоза. Выбор иммуностимуляторов велик, однако сложно определить стоящее лекарство. Инструкция Бронхомунала сообщает, что это не только эффективный, но и безопасный медикамент указанной фармакологической группы.
Это иммуностимулятор последнего поколения, который отличается от своих предшественников бактериальным происхождением.
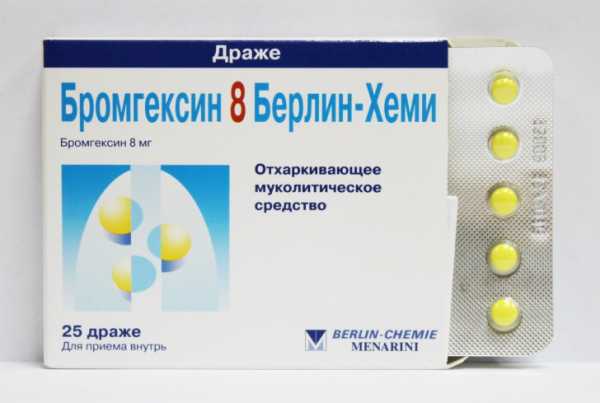
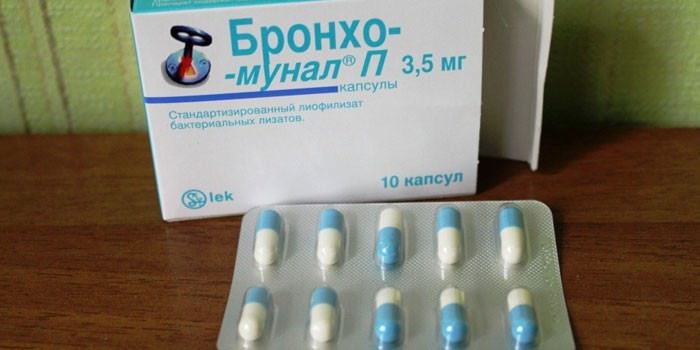
Медицинский препарат Бронхомунал производится капсулами желтого цвета, которые имеют различные дозировки активного компонента в зависимости от возрастной категории пациентов.
Обратите внимание
Химический состав содержит действующее вещество – лиофилизированный лизат бактерий в количестве 7 мг на одну капсулу. Проявляет повышенную активность по отношению к стрептококкам, стафилококкам, другим микроорганизмам.
Капсулы предназначены для перорального применения строго по медицинским показаниям. Если же медикамент не подходит по фармакологическим свойствам, врачи настоятельно рекомендуют заменить его аналогом.
Такие случаи единичны, ведь для большинства клинических картин положительная динамика устойчивая, незамедлительная.
Главное – не нарушать врачебных предписаний по отношению к препарату Бронхомунал – инструкция по применению дополняет каждую упаковку.
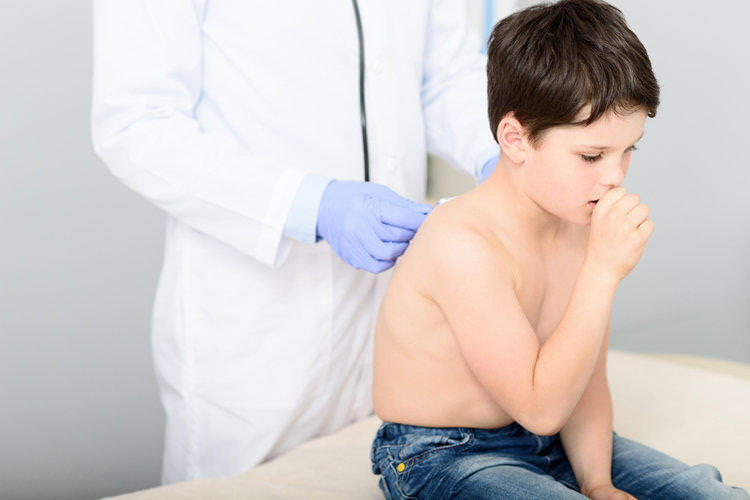
Лечащий врач может назначить это лекарство в детском возрасте, что особенно актуально при таких заболеваниях дыхательной системы, как фарингит, ларингит, бронхит, трахеит, тонзиллит, синусит, ринит любого происхождения, отит и даже бронхиальная астма рецидивирующей стадии. Бронхомунал для детей может стать надежным профилактическим мероприятием против инфекционных поражений нижних и верхних дыхательных путей. Применение препарата в детском возрасте безопасно после предварительной консультации педиатра, никак иначе.
Указанное лекарственное средство актуально для лечения и старшего поколения. Бронхомунал взрослый выпускается в форме таблеток для внутреннего применения. Назначают препарат при всех представленных выше диагнозах, правда, суточная дозировка имеет существенные отличия.
Если ребенку до 6 лет показаны капсулы с 3,5 мг лизата за раз, то разовая порция лекарства у взрослых – от 7мг. Хватает одного приема за день – желательно утром и натощак, чтобы уже на 2 сутки заметить очевидные улучшения общего самочувствия.
Это касается не только взрослого организма, но и ребенка.
Бронхомунал при беременности
Отзывы врачей и пациенток сообщают, что данный медикамент можно без опаски принимать при вынашивании плода. Врачи делают такое медицинское назначение, если польза будущей матери превышает потенциальный вред ребенку при внутриутробном развитии.
Гинеколог берет на контроль такую пациентку, следит за улучшениями общего самочувствия, своевременно корректирует предписанные суточные дозировки.
При отсутствии положительной динамики настоятельно рекомендует выбрать не менее эффективный и тоже безопасный для обоих аналог.
Важно
Имеются положительные отзывы об использовании иммуностимулятора Бронхомунал при беременности, женщинами при лактации. Врачи рекомендуют обратить особое внимание на это современное лекарство, заказать из каталога и недорого купить в интернет-магазине от производителя. Бронхомунал при беременности и лактации помогает в кратчайшие сроки восстановить естественные функции дыхательной системы.
Прежде чем начать интенсивную терапию, важна консультация специалиста. Есть несколько ценных рекомендаций, как пить Бронхомунал, чтобы скорее улучшить общее самочувствие, встать на ноги или поправить здоровье собственному ребенку.
Медикамент нужно принимать 1 раз в день – желательно в утренние часы. Разовая порция – 1 капсула, которая глотается целиком и запивается водой. Курс лечения индивидуальный – до полного исчезновения тревожной симптоматики или не более 10 суток.
Если результатов нет, предстоит выбирать аналог с такими же фармакологическими свойствами.
Мощный иммуностимулятор Бронхомунал запрещено совмещать с алкоголем в любом его проявлении, кроме того, имеется лекарственное взаимодействие, совместимость с другими фармакологическими группами.
Узнать обо всех особенностях этого медикамента можно из инструкции по применению.
Там же сказано, какие противопоказания и побочные эффекты имеются, чего ждать в случае несоблюдения предложенной инструкции и врачебных рекомендаций.
Цена на Бронхомунал
Препарат недешевый, однако полученный результат приятно порадует пациентов всех возрастов. Цена стартует от 500 рублей в интернете. В аптеках города стоимость Бронхомунала будет на порядок дороже.
Поэтому лучше дважды прочитать инструкцию по применению и определить целесообразность такого назначения. Если интересно, сколько стоит Бронхомунал, можно заглянуть в районную аптеку – цены везде примерно одинаковые.
Многие по этой причине выбирают более дешевые аналоги или делают виртуальные заказы медикаментов.
Совет
Поскольку цена медицинского препарата ощутимая, первый вопрос клинического больного о том, можно ли найти замену этому медицинскому препарату.
Как вариант, это может быть иммуностимулятор Ликопид, который имеет более доступную цену, при этом ни по каким параметрам не уступает своему «сопернику» в эффективности.
Разрешен в детском возрасте, и, исходя из сведений инструкции по применению, практически не имеет побочных эффектов и противопоказаний, не дает осложнения ослабленному организму пациента.
Видео
Бронхомунал — инструкция и применение для детей
Бронхомунал – иммуномодулирующее лекарственное средство, которое показано для пациентов разных возрастных категорий. Перед началом использования рекомендуется проконсультироваться со специалистом. Неправильное использование препарата может привести к негативным реакциям организма.
Можно использовать в период вынашивания ребенка и при лактации, но только с назначения специалиста и если есть уверенность, что средство не навредит малышу. Самостоятельная терапия противопоказана.
Общее описание препарата
Бронхомунал – иммуномодулирующий препарат, который имеет бактериальное происхождение. Данное средство способно стимулировать клеточный, гуморальный и системный иммунитет человека противостоять заболеваниям и воспалительным процессам в организме, а также уменьшает частоту и тяжесть инфекций. Используя его, уменьшается вероятность приема антибиотиков.
Можно ли давать детям?
Данный иммуномодулирующий препарат разрешен для использования в детском возрасте. Назначается исключительно педиатром после тщательного обследования и при отсутствии аллергических реакций организма на действующие компоненты.
Необходимо запомнить, что средство противопоказано детям в возрасте до полугода. Чтобы исключить передозировку препаратом у детей в возрасте от полугода до 11-12 лет необходимо использовать капсулы, которые содержат 3,5 мг лиомилизата.
Показания к применению
Препарат показан при таких заболеваниях и отклонения организма взрослых и детей, как:
Заболевания инфекционного характера дыхательных путей.
В качестве профилактического средства от рецидива заболеваний инфекционного характера дыхательных путей:
Не стоит заниматься самостоятельной терапией, так как она может привести к серьезным необратимым последствиям. Рекомендуется предварительно пройти обследование и уточнить диагноз у специалиста.
Формы выпуска препарата
Данный препарат выпускает исключительно в капсулах. Продажа средства в иных форма считается поделкой. Капсулы выпускаются по 3,5 мг и 7 мг, изготовленные из желатина. Имеют небольшие размеры.
Инструкция по применению в зависимости от возраста
Дозировка назначается каждому пациенту индивидуально в зависимости от возрастной принадлежности. Курс лечения препаратом определяется специалистом. Прекращается использование средства при возникновении негативных реакций, в том числе аллергических проявлениях на действующее вещество.
Как принимать взрослым и ребенку в возрасте от 12 лет?
- Назначают средство по 7 мг.
- Принимать необходимо утром, перед завтраком.
- Не более одной капсулы в течение суток.
Как принимать ребенку от полугода до 12 лет?
- Назначают средство по 3,5 мг ежедневно.
- Принимать необходимо с утра, на голодный желудок.
- Не более одной капсулы в течение суток.
- Если малыш не в состоянии проглотить капсулку, ее стоит открыть и растворить то, что внутри нее в небольшом количестве жидкости.
Стоит еще раз напомнить, что препарат нельзя принимать грудничкам в возрасте до полугода.
Как принимать средство для профилактики заболеваний инфекционного характера дыхательных путей?
- Принимается тремя курсами по десять дней.
- Перерыв между приемами курсов составляет не менее трех недель.
- Принимают препарат по одной капсуле ежедневно.
Как принимать в остром периоде заболевания?
- Принимают препарат по одной капсуле.
- Ежедневно, один раз в сутки.
- Курс длится не менее 10 дней.
- Болевые ощущения в области эпигастрия.
- Тошнота и рвотные позывы.
- Расстройство желудочно-кишечного тракта.
- Повышенная температура тела.
- Бронхо Ваксон для взрослых, для детей.
- Бронхомунал П.
- Абактал.
- Алопрол.
- Амброксол.
- Арлет.
- Джосет.
- Доктор МОМ.
- Зестил.
- Бисептол.
- Вицеф.
- Бромгексин и иные.
- Анатолий. Из-за слабого иммунитета мой сын часто болеет инфекционными заболеваниями, страдает постоянно от кашля. Обратился к специалисту за помощью, он посоветовал пройти курс лечения Бронхомунло. После терапии ребенок чувствует себя отлично, больше никаких простуд. Хоть он и немало стоит, но его необходимо приобрести и попробовать, ведь он действительно помогает!
- Алиса. Данный препарат прописал мне врач для профилактики синусита. Он мне не подошел, так как возникла аллергия на компоненты препарата.
- Татьяна. Моей дочке, которая часто болеет, он отлично подошел и при простудах помогает только он. Используем согласно инструкции, побочные реакции не наблюдались.
- Цена на средство по 7 мг, количество штук в упаковке – 10, варьирует от 492 рублей до 520 рублей.
- Цена на средство по 7 мг, количество штук в упаковке – 30, варьирует от 1200 рублей до 1300 рублей.
- Цена на средство по 3,5 мг, количество штук в упаковке – 10, варьирует от 470 рублей до 550 рублей.
- Цена на средство по 3,5 мг, количество штук в упаковке – 30, варьирует от 1100 рублей до 1400 рублей.
-
Использование препарат при беременности и при лактации: препарат в данный период используется только в том случае, если отсутствует потенциальный риск для ребенка.
Состав
Препарат состоит из основного действующего вещества и вспомогательных веществ.
Действующее вещество: лиофилизированный лизат бактерий.
Побочные реакции
Побочные эффекты от приема иммуномодулирующего средства возникают крайне редко. Но у некоторых пациентов могут отмечаться такие реакции организма, как:
Если пациенту были назначены пероральные вакцины и данное средство, то стоит сделать между ними перерыв в месяц, чтобы не спровоцировать негативнее реакции организма. Также не стоит принимать препарат при острых кишечных заболеваниях, но разрешено совмещать с другими средствами, в том числе и с антибиотиками. Что касается передозировки, то не отмечались какие-либо клинические проявления данного состояния.
Противопоказания
Как уже говорилось ранее, данное лекарственное средство не стоит использовать в период вынашивания плода, в период кормления грудью, а также детям в возрасте до полугода. Также нельзя принимать препарат в дозе 7 мг детям до 12 лет. Стоит исключить при повышенной чувствительности организма к компонентам препарата.
Аналоги
К структурным аналогам по действующему веществу относятся:
По лекарственному воздействию выделяют такие аналоги, как:
Отзывы
Ниже будут представлены отзывы реальных пациентов, которые использовали данный препарат.
Цена на препарат
Бронхо-мунал для взрослых: инструкция по применению
Бронхо-мунал — иммуностимулирующий препарат бактериального происхождения. Назначают препарат для облегчения течения респираторного заболевания, а также для возможного уменьшения терапии антибиотиками.
Состав
1 капсула содержит:
активные вещества: стандартизированный лиофилизат лизата бактерий (ОМ-85) — 40,0 мг: лиофилизированные лизаты бактерий — 7,0 мг: Haemophilus influenzae, Streptococcus pneumoniae, Streptococcus viridans, Streptococcus pyogenes, Klebsiella pneumoniae, Klebsiella ozaenae, Staphylococcus aureus, Moraxella catarrhalis,
вспомогательные вещества: пропилгаллат (безводный) — 0,084 мг, натрия глутамат (безводный) — 3,030 мг, маннитол до 40,000мг; магния стеарат — 3,000 мг. крахмал прежелатинизированный — 110,000 мг, маннитол — до 200,00 мг;
оболочка капсулы: индиготин Е132 — 0,03 мг, титана диоксид Е171 — 0.,98 мг, желатин — до 50 мг.
Описание
Твердые желатиновые капсулы размера №3, крышка и корпус голубые непрозрачные. Содержимое капсул: светло-бежевый порошок.
Фармакодинамика
Препарат Бронхо-мунал оказывает иммуностимулирующее действие, усиливая иммунитет против инфекций дыхательных путей.
После приема капсулы бактериальный лизат аккумулируется в пейеровых бляшках слизистой оболочки желудочно-кишечного тракта, в частности, расположенных в тонком кишечнике.
Антигенпрезентирующие клетки в пейеровых бляшках активируются бактериальным лизатом и впоследствии стимулируют другие типы клеток (В-лимфоциты), отвечающие за специфический иммунитет. Это приводит к увеличению количества циркулирующих В-лимфоцитов, что ведет за собой увеличение выработки поликлональных антител, особенно IgG сыворотки и IgA.
секретируемых слизистой оболочкой дыхательных путей и слюнными железами.
Также препарат стимулирует большинство лейкоцитов, что характеризуется возрастанием числа клеток миелоидного и лимфоидного ряда, а также селективным повышением экспрессии рецепторов на поверхности.
У пациентов, получающих препарат Бронхо-мунал усиливаются защитные свойства организма против бактерий и вирусов.
Клинически Бронхо-мунал уменьшает частоту острых инфекций дыхательных путей, сокращает продолжительность их течения, снижает вероятность обострений хронического бронхита, а также увеличивает сопротивляемость организма к инфекциям дыхательной системы. При этом снижается потребность применения других лекарственных препаратов, в особенности антибиотиков.
Показания к применению
Бронхо-мунал применяется в качестве комплексного или профилактического средства при инфекционных заболеваниях нижних и верхних дыхательных путей.
Препарат назначают при следующих заболеваниях:
- бронхит;
- тонзиллит;
- ларингит;
- фарингит, в том числе острая форма;
- синусит;
- другие инфекционные заболевания, которые не реагируют на терапию антибиотиками;
- профилактика после перенесенных заболеваний, во избежание рецидивов.
Способ применения и дозировка
Препарат принимают по 1 капсуле в день утром, натощак, за 30 мин до еды.
- Для профилактики рецидивирующих инфекций дыхательных путей и обострений хронического бронхита препарат применяют тремя курсами по 10 дней, интервал между курсами 20 дней.
- В составе комплексной терапии острых инфекций дыхательных путей препарат применяют до исчезновения симптомов, но не менее 10 дней. При проведении антибиотикотерапии Бронхо-мунал следует принимать в сочетании с антибиотиками с начала лечения. Последующие 2 месяца возможно профилактическое применение препарата: курсами по 10 дней, интервал между курсами 20 дней.
В случае если капсулу трудно проглотить, ее нужно раскрыть, содержимое смешать с небольшим количеством жидкости (например, чай, молоко или сок).
Побочные эффекты
Бронхо-мунал обычно хорошо переносится. Большинство побочных реакций отнесены к общей категории со средней или умеренно-тяжелой степенью проявления. Наиболее частым проявлением побочного действия является расстройство желудочно-кишечного тракта, кожные реакции и нарушения со стороны органов дыхания.
- Нарушения со стороны желудочно-кишечного тракта часто: диарея, боль в животе; частота неизвестна: тошнота, рвота.
- Нарушения со стороны дыхательной системы часто: кашель; нечасто: одышка.
- Нарушения со стороны кожи и подкожных тканей часто: сыпь; частота неизвестна: крапивница, ангионевротический отек.
- Нарушения со стороны штучной системы нечасто: реакции гиперчувствительности (сыпь эритематозная, сыпь генерализованная, эритема, отек, отек век, отек лица, периферические отеки, припухлость, припухлость лица, зуд, генерализованный зуд).
- Нарушения со стороны нервной системы частота неизвестна: головная боль.
Противопоказания
Противопоказания к применению Бронхо-мунала:
- повышенная чувствительность к компонентам препарата;
- беременность;
- период грудного вскармливания;
- детский возраст до 12 лет (детям от 6 месяцев до 12 лет рекомендуется прием препарата Бронхо-мунал® П, капсулы 3,5 мг).
Взаимодействие с другими препаратами
Данный препарат разрешено комбинировать с антибиотиками или препаратами противомикробного происхождения.
Нежелательно принимать с другими иммуностимуляторами, так как терапевтический эффект таких средств снижается.
Применение в период беременности и грудного вскармливания
Исследования на животных не выявили отрицательного воздействия на течение беременности. Безопасность и эффективность применения препарата при беременности и в период грудного вскармливания не изучалась, поэтому применение препарата Бронхо-мунал во время беременности и в период грудного вскармливания противопоказано.
Передозировка
На сегодняшний день не поступало какие-либо сведений о случаях передозировки.
Особые указания
Возможны проявления реакций повышенной чувствительности к препарату.
В случае сохраняющихся желудочно-кишечных расстройств, кожных реакций, нарушений со стороны органов дыхания или других симптомов непереносимости препарата необходимо отменить препарат и обратиться к врачу.
Препарат не оказывает влияния на способность к концентрации внимания и управлению транспортными средствами, механизмами.
Упаковка
По 10 капсул в A1/PVC блистер, один или три блистера вместе с инструкцией по применению в картонную пачку.
Условия хранения
При температуре от 15 до 25 °С.
Препарат следует хранить в недоступном для детей месте.
Срок годности
5 лет.
Не используйте препарат по истечении срока годности.
Условия отпуска из аптек
Без рецепта
Отзывы о препарате
Препарат Бронхо-мунал получил множество положительных отзывов. Пациенты отмечали его достаточно высокую эффективность и способность уменьшать симптоматические проявления инфекционных заболеваний. Но, как отмечали пациенты, самая высокая эффективность наблюдается тогда, когда лекарственное средство принимается в самом начале болезни.
Также, плюсом является и то, что средство хорошо переносится взрослыми и детьми, не вызывая побочных эффектов и аллергических реакций.
Положительно было отмечено и профилактическое действие, особенно для детей.
Родители отмечали, что после курса детского Бронхо-мунала, количество заболеваний снижалось, симптомы становились значительно легче, болезнь переносилась без осложнений, а процесс выздоровления ускорялся.
Плюсом, является и то, что препарат разрешен к применению детям от 6 месяцев.
Обратите внимание
Даже в таком раннем возрасте, лекарство переносится хорошо, не вызывает аллергии и побочных действий.
Однако, стоит учитывать, что терапевтический эффект лекарственных средств также зависит от организма человека.
Для некоторых пациентов, препарат может оказаться не столько эффективным, как хотелось бы, а для других может полностью заменить терапию антибиотиками.
В целом, лекарственное средство Бронхо-мунал получило положительные отзывы, что позволяет сделать выводы о его положительном терапевтическом действии.
Аналоги
Структурные аналоги по действующему веществу:
- Бронхо Ваксом Взрослый;
- Бронхо Ваксом Детский;
- Бронхомунал П.
Цена
Средняя стоимость препарата Бронхомунал (7 мг, 10 капсул) составляет – 480-500 руб.
Бронхомунал
В наше время трудно найти мамочек деток до 12 лет, кто не слышал бы о препарате «Бронхомунал» — от знакомых, разговоры в поликлиниках, в транспорте, аптеках, на родительских форумах в Интернете — хоть одно упоминание об этом препарате большинство мам слышали.
Часть родителей узнали о бронхомунале от врачей: кому-то советовали, кому-то прописывали курс лечения. И очень мало кто из родителей имеет достаточные знания об этом препарате, потому и постоянно возникающие вопросы: это лекарство или вакцина, что он дает, что лечит и на что влияет, когда давать, какова эффективность.
Итак, постараемся ответить на эти вопросы.
Вакцина (прививка) или лекарство?
Практически и то и другое. Бронхомунал стимулирует организм, чтобы он сам лучше боролся с возбудителями заболеваний.
Таким образом, воздействие бронхомунала сродни действию прививки, но мягче, чем вакцинация, поскольку не создает иммунитет, а стимулирует иммунную систему. Бронхомунал — это один из ряда иммунотропных препаратов бактериального происхождения.
Механизм действия этих препаратов близок к вакцинам, поэтому их иногда даже называют “терапевтическими” вакцинами.
В отличие от вакцин, которые содержат живые ослабленные бактерии, в состав бронхомунала входят только лиофилизированные лизаты комплекса 8 бактерий, которые чаще всего вызывающих инфекции дыхательных путей: стрептококков (Streptococcus pyogenes, Streptococcus pneumoniae), зеленящего и золотистого стафилококков (Staphylococcus viridans, Staphylococcus aureus), гемофилюс инфлюенца (Haemophilus influenzae), клебсиелл (Klebsiella pneumoniae, Klebsiella ozaenae), моракселлы (Moraxella catarrhalis). Также, препарат содержит и вспомогательные компоненты: пропил галлат, глутамат натрия (безводный), маннитол, стеарат магния, маисовый крахмал.
Действие Бронхомунала достаточно узконаправлено — стимулирование собственных защитных механизмов организма в борьбе против инфекций дыхательных путей (верхних и нижних), вызывающих такие инфекционные заболевания, как ОРЗ, ОРВИ, бронхиты, тонзиллиты, фарингиты, риниты, ларингиты, синуситы, отиты.
Препарат также активизирует общий иммунный ответ на воздействие этих болезнетворных организмов. Благодаря такому «возбуждению» собственного иммунитета снижается частота, длительность и тяжесть заболеваний, а, следовательно, и потребность в применении антибиотиков и других лекарств.
Немаловажное достоинство препарата то, что пить его надо один раз в день — перед тем, как отправлять ребенка в детский сад — «заглотили» и все.
Что дает бронхомунал, что лечит, на что влияет?
Во-первых, исходя из свойств входящих в бронхомунал лизатов бактерий, препарат является своего рода прививкой для детей, действующей не на организм в целом, а на ограниченном локальном пространстве — в носоглотке, — повышая местный иммунитет, «подразнивая» его. Бронхомунал заставляет его быть в полной боевой готовности и активно бороться с инфекциями.
Это полезно и для взрослых, но особенно нужно детям. Высокая восприимчивость у четырехлеток (и младше) к острым респираторным вирусным инфекциям объясняется, прежде всего, незрелостью иммунной системы, а главное — отсутствием иммунологической памяти. После 5 лет появляются антитела все к большему числу вирусов, что приводит к уменьшению заболеваемости.
Незрелая детская иммунная система, так сказать не имеет достаточного «опыта» борьбы с болезнетворными организмами, и потому она не всегда успевает и «помнит как» адекватно отреагировать и успешно защитить юного владельца от таких привычных инфекций, вызывающих заболеваний дыхательных путей.
Важно
Потому у детей эти инфекции чаще выливаются в болезни, которые излечиваются труднее и дольше.
Иммуностимуляторы весьма полезное подспорье в борьбе родителей с болезненностью их детей.
Но, конечно, в именно потому, что речь идет о «незрелой» детской иммунной системе, решение о применении любого иммуномодулятора, в том числе бронхомунала, должно приниматься совместно с лечащим врачом, а еще лучше — после консультации с иммунологом и иммунологического обследования. Причем, анализ крови на иммунитет следует обязательно повторять после проведенного лечения.
Бронхомунал — для детей или для взрослых?
Бронхомунал выпускается в упаковках по 10 капсул (блистеров). Капсулы непрозрачные, голубого тона с надписью «BronchoMunal» содержат тонко гранулированный сыпучий порошок белого до слегка бежевого цвета.
Чем отличается так называемый «Бронхомунал для взрослых» и «Бронхомунал для детей»?
Ответ прост: исключительно количеством содержащегося в капсуле лизата бактерий.
«Детский» Бронхомунал П (педиатрический, детям от 6 мес. до 12 лет) — содержит 3,5 мг лиофилизированного лизата бактерий в 1 капсуле; «взрослый» Бронхомунал (детям старше 12 лет и взрослым) —7 мг лиофилизированного лизата бактерий в 1 капсуле.
Но выбор, для какого возраста какую дозировку использовать, остается за врачом.
Детям в возрасте от 6 мес. до 12 лет обычно назначают Бронхомунал П по той же схеме, что и взрослым. Препарат принимают утром натощак по 1 капсуле в сутки. Если ребенок не может проглотить капсулу, ее можно вскрыть и растворить содержимое в небольшом количестве чая, молока или сока.
Когда начинать профилактическое применение бронхомунала?
Один из лучших отечественных педиатров Евгений Комаровский с целью укрепления иммунитета ребенка рекомендует принимать бронхомунал по специальной схеме.
Схема профилактического применения препарата несложная: по одной капсуле натощак пить ежедневно в течение 10 дней, а затем 20 дней «отдыха» (препарат не принимается). Потом опять 10 дней по одной капсуле и 20 дней отдыха.
И третий раз 10 дней пьем по 1 капсуле. Желательно начинать терапию каждый месяц в один и тот же день.
Максимально эффективной профилактика будет, если в течение этих трех месяцев ребенок не будет болеть простудными и инфекционными заболеваниями.
Конечно же, наиболее реально соблюсти подобный режим возможно в теплое время года: май — сентябрь, — в это время дети болеют редко, и, по мнению ряда педиатров, если на период между приемами приходится ОРЗ, тоже ничего страшного.
Поскольку бронхомунал обладает накапливающим действием и его курс должен обеспечить создание иммунной памяти, лучше начинать профилактический прием не позже июля.
Но прежде, чем начинать профилактический курс, следует оценить состояние ребенка. Если он очень ослаблен после болезни, то не сформирует ответную иммунную реакцию ни на бронхомунал, ни на прививку.
Совет
Поэтому, после тяжелых заболеваний дыхательных путей начинать профилактический курс бронхомунала стоит не раньше, чем через 2 месяца после выздоровления.
Если ребенок активно себя ведет, ест с аппетитом, температура тела нормальная, то прием бронхомунала вполне оправдан.
Трехмесячный курс бронхомунала в качестве профилактики лучше проводить каждый год. При этом следует помнить, что если ребенку делались прививки (вакцинация), то начинать давать бронхомунал следуют не раньше, чем через 4 недели (28 — 30 дней) после введения вакцины.
По какой схеме применят бронхомунал для лечения острых заболеваний?
В выборе конкретной схемы приема бронхомунала лучше положиться на решение лечащего врача. Нередко встречается применение такое же, как и в случае профилактики — 10 дней по 1 капсуле, 20 дней перерыва, потом еще 2 раза по 10 дней приема и 20 дней отдыха.
Первый курс может быть выписан и на 30 дней по 1 капсуле в день, в зависимости от решения врача, учитывающего тяжесть заболевания, его протекание и состояние организма. Параллельно с бронхомуналом врач может прописать и антибиотики или другие лекарства.
Какие ограничения в применении бронхомунала?
Как любой другой препарат, бронхомунал может вызывать нежелательные эффекты. За всю историю применения препарата таковые регистрировались редко.
Отмечались отдельные случаи повышения температуры тела, нарушений со стороны желудочно-кишечного тракта: боли в желудке, тошнота, диарея (расстройство), рвота. Если эти симптомы выражены слабо, отменять прием препарата не надо.
Возможны проявления повышенной чувствительности к препарату — аллергические реакции, кожные аллергические реакции, кожная сыпь. При появлении реакции повышенной чувствительности рекомендуется прекратить принимать бронхомунал.
При наличии повышенной чувствительности к составляющим бронхомунала (в том числе и небактериальным) примененять его противопоказано.
Поскольку безопасность применения бронхомунала в период беременности и вскармливания грудью не изучена, не стоит использовать его в эти периоды, и особенно в первый триместр беременности. Также нет данных исследований, по поводу передачи препарата младенцу с грудным молоком матери во время грудного вскармливания.
Кроме того, не рекомендуется применять бронхомунал при острых заболеваниях желудочно-кишечного тракта, поскольку вполне вероятно снижение эффективности препарата.
Препарат, который хранится при температуре ниже, чем + 25°С, годен для использования в течение 5 лет со дня изготовления. Естественно, что он должен храниться в недоступном для детей месте. Если условия хранения не были соблюдены или дата изготовления более ранняя, чем за 5 лет до применения, лучше купить новую упаковку.
Существуют ли заменители бронхомунала?
И несколько слов, о препаратах, аналогичных по своему действию бронхомуналу.
По мнению ЛОР отделения Детского диагностического центра Санкт-Петербурга нет принципиально большой разницы между бронхомуналом, бронховаксомом и рибомунилом. Все эти препараты относятся к иммуномодуляторам, сделаны на основе микробных препаратов — лизатов бактерий (бронхомунал и бронховаксом.) или рибосом бактерий (рибомунил), и разрешены к применению Минздравом.
Все три препарата применяются как с целью профилактики, так и для лечения в комплексе с другими лечебными препаратами (в т.ч. антибиотиками). Бронхомунал, бронховаксом и рибомунилом действуют на иммунную систему аналогично вакцинам, усиливают иммунитет против инфекционных заболеваний дыхательных путей, повышают сопротивляемость организма инфекциям и вырабатывают иммунную память.
Несмотря на принципиальную схожесть этих препаратов, выбор иммуномодулятора для конкретного ребенка необходимо осуществлять совместно с лечащим врачом, а еще лучше на основе консультации с иммунологом.
Для чего назначают Бронхомунал. Применение Бронхомунала — инструкция. Можно ли принимать Бронхомунал детям и беременным. Аналоги Бронхомунала — обзор
Бронхомунал – спасительное лекарство от инфекционных заболеваний верхних дыхательных путей. Это не просто лекарство, это мощный иммуномодулятор, который работает также, как вакцина. И если вакцину нужно вводить подкожно, то это лекарство имеет удобную форму приема. Подробнее о том, как правильно принимать Бронхомунал, о показаниях, противопоказаниях и побочных эффектах.
С наступлением холодов количество детей в детских садах и школах резко сокращается. Трудно отыскать такую семью, чтобы дети возрастом до 12-13 лет не болели. Мамочкам приходится искать все новые и новые лекарства, чтобы противостоять болезням.
Многие родители давно для себя выбрали лекарство №1 от кашля и простуды – это «Бронхомунал», который всегда есть в семейной аптечке. Кто-то из мам узнал об этом лекарстве от врача, кто-то – из интернета, кому-то подсказала соседка или подруга. Так, по цепочке передалась ценная информация, что Бронхомунал помогает при кашле.
Бронхомунал — применение
Только единицы из родителей владеют информацией, когда нужно давать лекарство, на что влияет этот препарат и как действует Бронхомунал для детей.
Многие врачи утверждают, что это не простое лекарство, а своеобразная вакцина. Так ли это? Давайте разбираться. И действительно, прием Бронхомунала по правилам – это та же вакцина, только в другой форме. Действует не так, как обычная вакцина, а более мягко на детский организм, подстегивая и закаляя.
Говоря языком специалистов, лекарство является терапевтической вакциной, это иммунотропный препарат, который отличается от стандартной вакцины тем, что в составе нет живых бактерий. Присутствует в этом лекарстве комплекс, состоящий из 8 основных бактерий (это лиофилизированные лизаты), которые и являются возбудителями дыхательных путей.
Бронхомунал, состав:
Обратите внимание
Основное, что нужно знать каждому родителю, это то, что если принимать этот лекарственный препарат, то организм постепенно начнет противостоять инфекции и справится с врагом даже без приема антибиотиков.
При каких заболеваниях стоит принимать лекарство:
- любые инфекции дыхательных путей (нижних/верхних);
- бронхит;
- тонзиллит;
- ОРВИ и ОРЗ;
- ринит;
- синусит;
- отит;
- ларингит;
- фарингит.
Среди плюсов стоит выделить и еще один – лекарство употреблять необходимо однократно в течение дня, можно перед тем, как отправить ребенка в детский сад или школу.
Бронхомунал для детей или взрослых?
Это лекарство можно принимать как часто болеющим взрослым, так и детям. Выпускается препарат в разной форме: для взрослых дозировка основного вещества (лизаты бактерий) будет больше, чем для детей.
Рассмотрим оба варианта:
- Бронхомунал детский разрешается принимать детям, начиная с полугода и до 12 лет. Основного действующего вещества в этой форме лекарства 3.5 мг, выпускается в капсулах;
- взрослая форма препарата: принимать детям, начиная с 12 летнего возраста по 1 капсуле один раз в день. Основного действующего вещества во взрослом форме Бронхомунала – 7 мг.
Это важно: нельзя самостоятельно назначать себе препарат, необходима консультация с лечащим врачом. Он и подберет нужную дозировку.
Как принимать Бронхомунал
Форма выпуска препарата: в блистере 10 бело-голубых непрозрачных капсул. Сверху на препарате выгравировано название лекарства. Если раскрыть капсулу, то вы увидите белые/бледно-кремовые мелкие гранулы без запаха.
Схема приема для взрослых:
- капсулу выпивают утром перед завтраком (на голодный желудок), запивая стаканом воды. Если проглотить лекарство затруднительно, тогда капсулу Бронхомунала нужно вскрыть и высыпать гранулированный порошок в стакан с водой, тщательно размешать. Разрешается развести лекарство в соке, компоте или молоке (температура жидкости не выше 36-38 градусов);
- как пить лекарство, если человек заболел: назначают комплексное лечение, но схему приема не меняют. Пить нужно по капсуле каждый день на протяжении 1.5 недель (максимум 10 дней);
- если необходимо повторить курс лечения, тогда нужно сделать перерыв 3 недели и снова пройти десятидневный курс. После перерыва 20-21 день нужно снова пройти третий курс лечения. Получается, что в целях профилактики инфекционных заболеваний, курс будет длиться 3 месяца.
Лечащий врач порекомендует вам приступить к приему иммуномодулятора не позднее, чем в середине июля, чтобы как раз встретить осеннее обострение во всеоружии.
Схема приема препарата для детей не отличается от взрослых, по капсуле один раз в день. Маленьким деткам нужно примешивать порошок из капсулы в бутылочку с соком, молоком, компотом или водичкой. Лекарство не имеет вкуса и аромата, поэтому не изменит вкус молока или другого напитка.
Давать лекарство нужно строго натощак! Пить по той же схеме, что и взрослым, не более 10 дней курс, затем перерыв и еще повторный курс. Для часто болеющих детей схема приема не отличается, только увеличивается количество курсов на 1 больше.
Можно ли часто принимать Бронхомунал?
Многие родители настолько обнадеживаются тем, что их ребенок после лекарства Бронхомунал не будет болеть, что готовы давать препарат каждый раз, как только ребенок кашлянет или чихнет. Это неправильные действия. Нужно строго придерживаться инструкции и принимать Бронхомунал для профилактики только курсом с перерывом 20-21 день.
Если возникла необходимость вернуться к этому препарату, когда уже пройдено 3 курса приема лекарства, в таком случае необходимо заменить этот препарат на другой иммуномодулятор.
Прием с антибиотиками. Да или нет? Лекарство совместимо с любыми препаратами и даже с антибиотиками. Поэтому в случае необходимости, препарат Бронхомунал можно принимать наряду с антибиотикотерапией.
Еще одна особенность: Бронхомунал совместим и с алкоголем, такой прием вреда для организма не принесет, но и пользы будет немного. Если каждый день пить, например, по рюмочке спиртного за ужином и принимать иммуномодулятор, пользы не будет, так как алкоголь нейтрализует действие этого препарата.
Бронхомунал: показания и противопоказания
Поставленные задачи, с которыми этот препарат легко справляется:
- укрепление иммунитета;
- снижение инфекционных заболеваний органов дыхания;
- облегчение протекания заболевания;
- возможность отказаться от назначения и приема антибиотиков при инфекционных болезнях.
Есть ли противопоказания? Препарат безобидный, хорошо «дружит» с другими лекарственными препаратами, но все-таки есть и ограничения.
Это:
- возраст до 6 месяцев;
- индивидуальная непереносимость;
- беременность;
- кормление новорожденного грудью.
Что касается вынашивания ребенка, в этом состоянии у женщины обостряются все заболевания, организм пытается приспособиться к новому положению и работает с повышенной нагрузкой. И поскольку клинических исследований у беременных женщин не проводилось, то точно сказать нельзя, как отреагирует организм будущей мамочки на прием иммуномодулятора.
Поэтому врачи стараются перестраховаться и не назначают этот препарат беременным женщинам в первом триместре, а во 2 и 3 триместрах – прием возможен, но только в случае крайней необходимости. По этой же причине нежелательно пить капсулы и кормящим молодым мамочкам.
Если без лекарства не обойтись, грудничка нужно перевести временно на вскармливание смесями из бутылочки .
Важно
Побочные действия Бронхомунала: лекарство хорошо переносят как детки, так и взрослые. Но иногда возможно проявление неприятных симптомов: это тошнота и даже рвота, боли в животе, жидкий стул. Если эти симптомы появились у вас, нежелательно прекращать прием лекарственного препарата. Спустя некоторое время все встанет на свои места.
Бывали случаи, когда у некоторых больных появлялась аллергическая реакция. Это тот самый случай, когда врачи говорят об индивидуальной непереносимости препарата.
Если реакция тяжелая, на коже появились покраснения, высыпания, повысилась температура тела, нужно прекратить прием лекарства. После отмены Бронхомунала все нормализуется.
Аналоги Бронхомунала
Аналог Бронхомунала для детей – широко распространен препарат «Бронховакс» (прием строго с 6 месячного возраста!), состав практически такой же, принимать по вышеописанной схеме. Популярный аналог — «Рибомунил», этот препарат также принимается согласно инструкции.
Есть еще один аналог иммуномодулятора – это «Имудон», его можно принимать детям, начиная с 3-х летнего возраста, а аналог «Ликопид» рассчитан для детей, начиная с самого рождения.
А вот на вопрос, что лучше: Бронхомунал или его аналоги, ответит специалист, который и назначит нужный препарат, учитывая индивидуальные особенности пациента.
Бронхомунал: отзывы врачей
Сколько специалистов, столько может быть и мнений, но в целом большинство педиатров и терапевтов относятся положительно к этому препарату.
Они рекомендуют принимать лекарство курсами в целях профилактики или если заболевания избежать не удалось, в комплексе с другими лекарствами. И тут, исходя из информации, представленной на форуме доктора Комаровского, Бронхомунал попадает под бурные дискуссии.
Одни специалисты за совместный прием лекарств, антибиотиков и иммуномодулятора, другие – категорически против. А что же считают родители часто болеющих детей?
Узнаем отзывы о Бронхомунале:
«У меня две дочечки, почти 6 лет и 3.5 годика. Часто болеем, готовлю старшую в школу и переживаю, что из-за болезни будет пропускать занятия. Врач посоветовал пропить Бронхомунал курсом, нам хватило 2 курса и мы забыли о болезнях! Спасибо за совет нашему педиатру и за такой хороший препарат». Ольга, 26 лет.
«Сыну 7, болеет чуть ли не с рождения. Осенью вообще сильно болели, сдавали анализы, записались на прием в частную клинику, там нам и посоветовали Бронхомунал. Пропили, 2 курса, но только начали после отмены антибиотиков (так врач посоветовал). Прошло полгода и мы ни разу не заболели! Теперь надеюсь только на это чудо-лекарство!» Надежда, 32 года.
«Дочери скоро 18, болеем по несколько раз в год, тяжело выздоравливаем. Каждый раз, когда она подхватывает новую «болячку», ночами не могу спать, все думаю, как ей помочь. Перешли даже на домашнее обучение, чтобы не отставать.
Пили витамины, БАДы, все впустую, попали к хорошему врачу на прием, он и назначил Бронхомунал. Пили по 10 дней 3 раза с перерывом в 3 недели. За это время не болела, надеюсь на чудо и очень хочется забыть о том кошмаре, который мы с ней пережили».
Виктория, 42 года.
«Соблюдаем режим, проветриваем часто комнату, пользуемся увлажнителем. Ребенка не кутаю, много гуляем. Начиная с 7 месяцев начали часто болеть на фоне прорезывающихся зубов, это совпало и с переездом в другой город. Теперь часто болеем и не знала бы, что делать, если бы педиатр не посоветовала этот препарат. Пропили 2 курса, болели один раз, но в легкой форме». Марина, 24 года.
Бронхомунал. Инструкция
Препарат направленного действия, мощный иммуномодулятор, активирует защитные функции организма, назначается при вирусных инфекциях и для профилактики.
Выпускается только в капсулах, поэтому сиропа Бронхомунала, а также таблеток Бронхомунала в продаже не будет.
Как принимать:
- взрослым по 1 капсуле, запивая водой утром перед едой;
- детям – также по капсуле (детская форма препарата «Бронхомунал П»), также однократно, растворяя порошок в жидкости комнатной температуры. Деткам постарше можно попробовать дать проглотить капсулу целиком, запивая водой. Также прием – только на голодный желудок.
С целью профилактики препарат принимают 10 дней, затем перерыв 3-4 недели (на усмотрение лечащего врача) – 3 курса.
Во время болезни – по 1 капсуле каждый день по утрам до тех пор, пока болезнь не отступит, но не больше, чем 10 суток. Затем возможен прием препарата с целью профилактики курсами по 10 дней (2 курса).
Противопоказания:
- беременность и кормление грудничка;
- детский возраст до полугода;
- индивидуальная непереносимость.
Особенности приема: в первые несколько дней возможно послабление стула, тошнота и рвота. Принимать препарат вместе с другими пероральными вакцинами нежелательно, необходимо выдержать паузу 4 недели, потом приступить к профилактическому приему капсул.
Совместим с любыми лекарствами, в том числе и антибиотиками.
Без рекомендации врача Бронхомунал принимать нельзя. Не занимайтесь лечением и будьте здоровы!
Бронхомунал
Бронхомунал – это средство бактериального происхождения, стимулирующее иммунные процессы.
Фармакологическое действие
Бронхомунал – препарат, снижающий тяжесть и частоту инфекционных заболеваний дыхательных путей.
Есть отзывы о Бронхомунале, говорящие об уменьшении интенсивности медикаментозного лечения, в том числе антибиотиками, на фоне его применения.
Механизм действия Бронхомунала подобен механизму действия вакцины – после введения в организм дозы лизата (клеток) возбудителей определенных инфекций, у человека образуются специфические антитела к ним. Такое фармакологическое действие приводит к образованию стойкого иммунитета к этим возбудителям, позволяет предупредить появление и облегчить течение заболевания.
Форма выпуска
Выпускают Бронхомунал для взрослых и Бронхомунал детский в капсулах.
В Бронхомунале для взрослых содержится 7мг лизата бактерий, а в препарате Бронхомунал П, использующемся для детей – 3,5мг лизата.
Показания к применению Бронхомунала
Бронхомунал по инструкции применяют как иммуностимулирующее средство, участвующее в комплексном лечении заболеваний верхних, нижних дыхательных путей, органов ЛОР, воспалительно-инфекционного характера: ларингита, бронхита, астмы бронхиальной, тонзиллита, фарингита, синусита, ринита, отита.
По отзывам Бронхомунал эффективен при лечении инфекционных заболеваний в остром периоде, которые не поддаются обычному лечению антибиотиками. Практикуется применение Бронхомунала и при осложнениях после вирусных заболеваний.
Совет
Бронхомунал П, или Бронхомунал детский, применяют в терапии заболеваний дыхательных путей инфекционного происхождения у детей.
Бронхомунал П используется также для профилактики повторяющихся инфекций нижних, верхних дыхательных путей: ларингита, отита, бронхита хронического, тонзиллита, фарингита, синусита, ринита.
Инструкция по применению и дозы
По инструкции Бронхомунал принимают натощак утром.
Для лечения заболеваний в остром состоянии принимают по 1-й капс/сутки 10-30 дней.
Для профилактики пьют также по 1-й капс/сутки, но 10 дн./месяц на протяжении 3-х мес. Причем новый курс лучше начинать в такие же, как и в прошлый курс, дни.
Бронхомунал П назначают детям до 12л. Схема лечения такая же. Если ребенку трудно глотать капсулу, ее можно открыть, высыпать и растворить содержимое в воде.
Побочные действия
Отзывы о Бронхомунале положительные, побочные действия возникают редко, но могут появиться слабость, рвота, тошнота, боли в эпигастральной зоне, диарея, повышение температуры тела, аллергические проявления.
Противопоказания к применению Бронхомунала
Применение Бронхомунала и Бронхомунала П противопоказано в период грудного вскармливания, беременности (1-й триместр), при наличии чувствительности к препарату.
Детский Бронхомунал не назначается детям до 6 месяцев.
Информация о препарате является обобщенной, предоставляется в ознакомительных целях и не заменяет официальную инструкцию. Самолечение опасно для здоровья!
Бронхомунал: помощник взрослого и детского иммунитета. Особенности применения и подробное описание препарата Бронхомунал
Инфекционные заболевания дыхательных путей сегодня являются значительной проблемой российской медицины — эти недуги слишком распространены как среди детей, так и среди взрослых.
При этом самый высокий уровень роста этих досадных, опасных заболеваний наблюдается среди детей дошкольного и младшего школьного возраста, проводящих свое время в детских садиках, кружках развития, школе и других организованных коллективах.
В число факторов, объясняющих такое активное распространение инфекций дыхательных путей среди детей, можно включить:
- неблагоприятные окружающие факторы (например, исключительно быстрым распространением инфекций в тесно общающемся детском коллективе, курение родителей, неблагоприятную экологическую обстановку);
- разнообразие существующих бактерий, вызывающих заболевание.
Основными же факторами, влияющими на рост и постоянные рецидивы болезни, можно назвать физиологическую специфику созревания иммунной системы детей, низкую стойкость иммунитета к определенному виду возбудителей инфекций.
Прежде чем продолжить чтение: Если Вы ищете эффективный метод избавления от постоянных простуд и заболеваний носа, горла, лёгких, то обязательно загляните в раздел сайта «Книга» после прочтения данной статьи. Эта информация основана на личном опыте автора и помогла многим людям, надеемся, поможет и Вам. НЕ реклама! Итак, сейчас возвращаемся к статье.
Инфекционные болезни – группа недугов, вызываемых проникновением в человеческий организм микроорганизмов с патогенными характеристиками.
Там, где наблюдается низкая стойкость иммунитета, обязательно будет использована самая распространенная врачебная рекомендация – иммунитет нужно укреплять.
Надеяться при этом нужно не только на собственные силы, но и на фармацевтическую промышленность, создающую различные препараты для укрепления ресурсов организма, в том числе хорошо известный российским родителям лекарственный препарат Бронхомунал.
Действие Бронхомунала и показания к применению: когда иммунитет под угрозой
Препарат Бронхомунал относится к группе иммуномодулирующих средств, имеющих бактериальное происхождение. Базовыми задачами, которые вполне успешно выполняет Бронхомунал, являются:
- модуляция иммунного ответа организма;
- стимуляция иммунитета (клеточного — защищающего непосредственно клетки, гуморального – оберегающего внеклеточное пространство).
Использование Бронхомунала позволяет уменьшить частоту возникающих инфекций путей дыхания, снизить тяжесть начавшегося заболевания, сократить вероятность приема антибиотиков – средств, конечно, эффективных, но негативно влияющих на прочность собственных ресурсов организма.
Определим основные показания к использованию Бронхомунала для детей:
- инфекционные заболевания дыхательных путей (в таких случаях Бронхомунал входит в состав комплекса лекарственных средств в виде иммуномодулятора) для детей в возрасте от полугода до 12 лет;
- проведение профилактических мероприятий при частых рецидивах инфекционных заболеваний верхних и нижних отделов путей дыхания – при постоянно повторяющихся бронхитах, фарингитах, ринитах, отитах, тонзиллитах, ларингитах, синуситах).
Производитель Бронхомунала предусмотрел различную дозировку выпускаемого средства, для удобства и безопасности применения лекарства в разном возрасте:
- детям от полугода до 12 лет необходимо принимать капсулы Бронхомунала 3.5 мг, именуемого Бронхомуналом П;
- детям, чей возраст превышает 12 лет, и взрослым предназначены капсулы Бронхомунала 7 мг.
Для детей, не достигших возраста полугода, Бронхомунал не подойдет – такой ранний возраст служит строгим противопоказанием для приема препарата.
Изучаем инструкцию по применению — как правильно пить Бронхомунал для детей?
Инструкция по применению Бронхомунала определила следующие правила использования препарата:
- средство принимается по утрам, до приема пищи;
- разовая (принимаемая один раз в сутки) доза составляет одну капсулу средства.
Активные и вспомогательные вещества препарата помещены в небольшую капсулу – взрослые могут проглотить ее самостоятельно, а вот дети чаще всего принимают лекарство по-другому: капсула вскрывается, а ее содержимое размешивается в небольшом объеме нравящейся ребенку жидкости (в молоке, соке или чае).
Если заболевание находится в острой фазе, рекомендуется принимать препарат ежедневно по одной капсуле в течение минимум десяти дней, совмещая, при необходимости, употребление Бронхомунала с приемом других лекарственных средств, в том числе антибиотиков. Бронхомунал хорошо работает не только в сочетании с антибиотиками, но и с другими препаратами, используемыми в пульмонологии и ЛОР-отрасли – средствами для отхаркивания, разжижения мокроты, лекарствами, предназначенными для расширения бронхов.
После прохождения острой фазы недуга возможно профилактическое применение Бронхомунала – также по одной капсуле в день в течение двух месяцев курсами по десять дней с двадцатидневными перерывами между ними.
Обратите внимание
Если препарат назначен в профилактических целях, для укрепления иммунитета, схема останется аналогичной – десять дней по одной капсуле, тремя курсами с перерывом между ними в двадцать дней.
Как мы уже упомянули, Бронхомунал хорошо сочетается, часто применяется вместе с антибиотиками, но вот антибиотики тетрациклинового ряда будут менее эффективно всасываться при совместном применении.
Специалисты также не советуют применять Бронхомунал вместе с транквилизаторами и некоторыми противотуберкулезными и сердечными средствами.
Подобрать подходящий иммуномодулятор можно только на основании указаний врача – вполне может быть, что ваши индивидуальные особенности организма потребуют приема не Бронхомунала, а его аналогов, или иммуномодуляторов, работающих по иным принципам.
Три товарища: Бронхомунал и его аналоги
Лекарства-аналоги – препараты, содержащие в себе разные действующие элементы, но применяемые для лечебного воздействия при одних и тех же заболеваниях.
Наиболее широко используемым аналогом Бронхомунала является Бронховаксом – препарат, практически идентичный с героем нашей статьи по составу.
На вопрос «что принимать – Бронхомунал или Бронховаксом» может дать ответ только врач, учитывающий индивидуальные особенности организма.
Медицинский специалист также может разъяснить вам, что лучше – Бронхомунал или Рибомунил. Последний также считается аналогом Бронхомунала, широко применяется при инфекционно-зависимой бронхиальной астме.
Не стоит самостоятельно принимать решение о выборе того или иного иммуномодулятора – помните, что легкомысленное отношение к фармацевтическим средствам и занятия самолечением могут привести к негативным последствиям, усугублению имеющихся заболеваний, возникновению осложнений.
Есть ли у Бронхомунала побочные действия? Меры предосторожности при приеме препарата
Всех потребителей интересует вопрос, могут ли возникнуть какие-либо нежелательные эффекты при его приеме. Конечно, препарат Бронхомунал, как любое другое лекарственное средство, имеет побочные действия (за всю историю применения лекарства встречающиеся очень редко):
- нарушения в области желудочно-кишечного тракта – рвотные реакции, тошнота, боли, диарея;
- повышение температуры тела;
- явления, связанные с повышенным уровнем чувствительности к компонентам, входящим в состав препарата (аллергические реакции на коже).
Если перечисленные выше симптомы выражаются неактивно, врачи не будут рекомендовать отмену приема препарата, но вот при ярко выраженных аллергических реакциях употребление Бронхомунала стоит прекратить.
Правила применения Бронхомунала установили следующие меры предосторожности при приеме препарата:
- соблюдение четырехнедельного промежутка между приемом препарата и употреблением пероральных вакцин;
- соблюдение дозировки препарата – детям не стоит употреблять капсулы, предназначенные для взрослых;
- не стоит применять препарат при острых кишечных расстройствах по причине вероятного снижения результативности приема Бронхомунала.
На противопоказаниях к препарату остановимся отдельно.
Запрещенный прием: противопоказания к препарату Бронхомунал
Перечень противопоказаний к приему препарата Бронхомунал не слишком обширен, но ознакомиться с ним необходимо каждому, кто собирается использовать это лекарственное средство.
В число противопоказаний инструкция к Бронхомуналу включает:
- первый триместр беременности;
- в период грудного вскармливания;
- употребление препарата детьми, возраст которых не достиг полугода (вмешиваться в работу иммунной системы в таком раннем возрасте совершенно нецелесообразно).
Противники применения иммуномодуляторов часто отказываются от употребления Бронхомунала, объясняя свои опасения якобы развивающейся зависимостью от стимулирующих иммунитет препаратов.
Мнение врачей, назначающих Бронхомунал, совершенно противоположно – никакой зависимости от препаратов подобного рода возникнуть не может, поскольку его основной функцией является поддержка, а не замена иммунитета.
Безусловно, бесконтрольный, слишком частый прием препарата может повлечь за собой снижение эффективности его воздействия, что объясняется уменьшением чувствительности реагирующих на препарат рецепторов.
В таких случаях страдающие инфекционными заболеваниями дыхательных путей люди вынуждены искать иные средства-иммуномодуляторы или прибегать к другим способам поддержания ресурсов своего организма.
Родители часто болеющих детей, наотрез отказывающиеся применять созданные фармацевтами иммуномодуляторы, ищут альтернативные выходы из положения. Ценители естественных способов укрепления ресурсов организма рекомендуют использовать один из самых эффективных и доступных методов поднятия крепости иммунитета – закаливание.
Закаливание – систематическое контрастное воздействие на организм посредством воздуха или воды, сопровождающееся повышением устойчивости организма к вариациям температуры окружающей среды, увеличением устойчивости иммунитета.
Общие профилактические методы предупреждения инфекционных недугов дыхательных путей у детей известны всем:
- ограничение контактов ребенка с больными;
- проведение комплексных санитарно-гигиенических мероприятий;
- сокращение числа поездок в городском транспорте, посещения мест с большим количеством людей;
- увеличение времени пребывания ребенка на свежем воздухе.
Начинать процедуры закаливания можно только после посещения доктора – закаляться болеющим или ослабленным людям нельзя.
Закаливание – это самый простой способ приблизить жизнь человека к ее естественному течению, поддержать врожденные возможности организма в сфере адаптации и саморегулирования.
Как быть часто болеющим детям и взрослым?
Вступление в контакт с инфекциями является, по мнению специалистов, необходимым фактором становления детской иммунной системы, что позволяет ребенку приобретать иммунологический опыт, нужный для адекватного ответа организма в случае угрозы инфекции. Но слишком частые инфекционные недуги, следующие один за другим, затрагивающие верхние и нижние дыхательные пути, наносят организму ребенка безусловный вред.
Часто болеющие дети требуют особенного внимания со стороны родителей и медицинских специалистов – ведь своевременная поддержка иммунитета, соблюдение профилактических и лечебных стандартов позволит избежать формирования хронических недугов в настоящем и будущем.
Важно
Бояться иммуномодуляторов не стоит – значительная часть отзывов родителей, воспользовавшихся рекомендациями врачей и дававших детям Бронхомунал или его аналоги, подтверждает эффективность фармацевтических помощников иммунитета – лекарственных средств иммуномодулирующего назначения.
Бронхомунал помогает не только в детском возрасте. Положительные результаты приема препарата отмечают взрослые потребители препарата, страдающие регулярными рецидивами инфекционных болезней путей дыхания (бронхитами, тонзиллитами, ринитами, синуситами, отитами, фарингитами, ларингитами).
Дыхательная система – комплекс органов, отвечающих за функцию внешнего дыхания человека (обмен между вдыхаемым из атмосферы воздухом и кровью, перемещающейся по малому кругу кровообращения).
Бронхомунал для взрослых — есть ли разница в сравнении с детским препаратом?
Разница между взрослым и детским Бронхомуналом заключается только в дозировке препарата: как мы упоминали выше, лекарство для детей расфасовано в капсулы 3.5 мг, а средство для взрослых имеет дозировку в 7 мг.
Идентичными являются схемы приема лекарственного средства взрослым и детям – пользуясь инструкцией и указаниями лечащего врача, вы сможете оценить все преимущества употребления Бронхомунала – эффективного, нетоксичного, удобного в использовании.
Препарат показал свою эффективность даже у взрослых, часто болеющих с самого детства – по отзывам потребителей количество и интенсивность возникающих недугов после приема Бронхомунала действительно снижается.
Выводы из изложенной выше информации просты: разумное отношение к собственному здоровью, употребление лекарственных средств только по рекомендациям врачей, дополнение фармацевтической поддержки естественными способами поднятия иммунитета станут залогом укрепления ресурсов организма и снижения количества инфекционных заболеваний путей дыхания.