Болезнь бехтерева, или анкилозирующий спондилит – симптомы, причины развития и методы лечения.
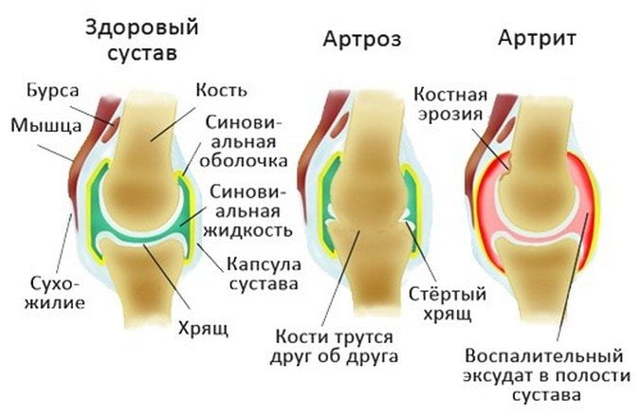
Анкилозирующий спондилит – воспалительный процесс в суставах позвоночника, отличающийся хроническим прогрессивным течением. Заболевание отличается длительным течением, результатом которого становится обездвиженность суставов – позвоночник становится практически неподвижным.
Оглавление Классификация болезни Бехтерева Причины развития болезни Бехтерева Симптомы анкилозирующего спондилита Диагностические мероприятия Методы лечения болезни Бехтерева — Стационарное лечение — Санаторное лечение — Амбулаторное наблюдение 6. Народная медицина в лечении болезни Бехтерева — Лечение ваннами — Необычные народные методы лечения
Анкилозирующий спондилит называется в медицине и болезнью Бехтерева, по имени русского невролога, который впервые описал рассматриваемое заболевание. По статистике болезнь Бехтерева чаще всего диагностируется у мужчин в возрасте 30-40 лет, но начало воспалительного процесса в суставах позвоночника приходится на поздний школьный возраст (15 лет).
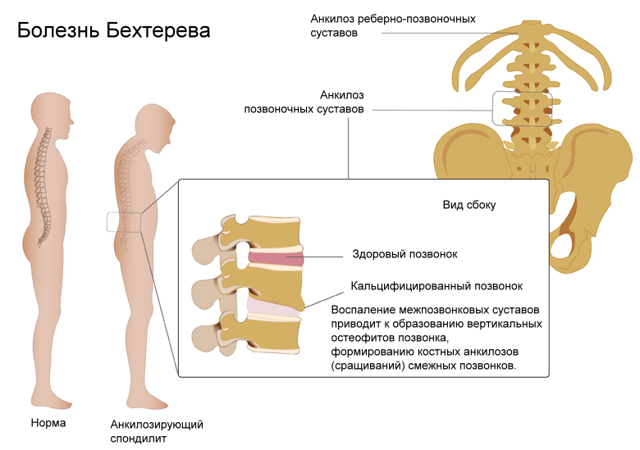
Классификация болезни Бехтерева
Рассматриваемое заболевание в медицине классифицируется как патология, протекающая в разных формах. Исследованы и выделены 4 специфических формы болезни Бехтерева:
- Центральная форма – в воспалительный процесс вовлекаются суставы позвоночного столба и его весь связочный аппарат. Со временем воспаление распространяется и захватывает пояснично-крестцовые сочленения, что автоматически приводит к воспалению крестцово-подвздошного сустава.
- Ризомиелическая форма – воспаление распространено на суставы позвоночника. Но вместе с ними поражаются и суставы колен, голеностопа, плеч и тазобедренного аппарата.
- Периферическая – для нее характерно поражение крупных суставов верхних и нижних конечностей, при этом позвоночный столб практически не вовлекается в воспалительный процесс.
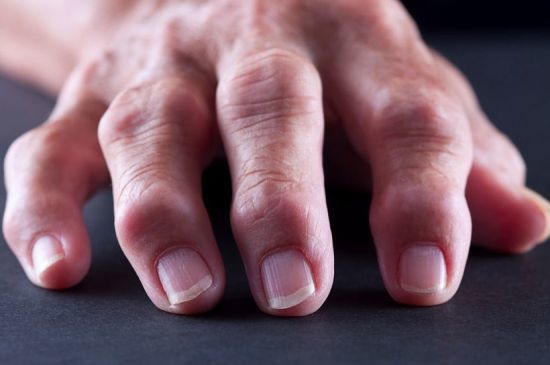
- Скандинавская – поражаются суставы позвоночного столба и верхних/нижних конечностей. Отличительная черта скандинавской формы анкилозирующего спондилита – вовлечение в патологический процесс мелких суставов (например, пальцев).
Причины развития болезни Бехтерева
Даже для современной медицины, с развитыми лабораторными возможностями, причины развития анкилозирующего спондилита остаются загадкой. Врачи и ученые выдвигают лишь предположения, почему рассматриваемый патологический процесс начинает свое развитие. К таковым относятся:
- Генетическая предрасположенность. Речь идет о наследственности, по статистике в 89% случаев болезнь Бехтерева передается по наследству от отца к сыну.
- Урогенитальные инфекции. Конечно, не все упомянутые инфекции являются причиной развития анкилозирующего спондилита, но если они протекают в хронической форме, больной игнорирует необходимость грамотного лечения, то результатом такой беспечности вполне могут стать прогрессирующие воспалительные процессы в суставах.
- Нарушения в иммунной системе. Это может произойти по абсолютно различным причинам, но суть не меняется – иммунная система начинает атаковать собственный организм.
Рассматриваемое заболевание всегда начинается с воспаления места соединения крестца с подвздошной областью. И только через несколько лет патология распространяется на все крупные и мелкие суставы организма.
Симптомы анкилозирующего спондилита
Первичным симптомом рассматриваемого патологического процесса является боль в пояснице, появляющаяся после физических нагрузок или слишком продолжительной активности.
Но этот болевой синдром быстро отступает – достаточно немного отдохнуть, сменить род деятельности или просто принять лежачее положение.
В этом и кроется опасность – в самом начале своего развития анкилозирующий спондилит (болезнь Бехтерева) имеет те же симптомы, что и остеохондроз поясничного отдела позвоночного столба. Врачи назначают пациентам лечение, которое не только не приносит облегчения, но и часто усугубляет положение.
Примечательно, что болезнь протекает в волнообразном режиме – боль в пояснице то усиливается, то уменьшается вплоть до исчезновения. При этом воспалительный процесс прогрессирует и со временем появляются проблемы с подвижностью в поясничном отделе позвоночника. У больного начинает появляться боль давящего, постоянного и тупого характера с локализацией в груди.
Обратите внимание: даже боли в груди имеют кратковременный характер – при перемене положения или полноценного/длительного отдыха в положении лежа синдром практически исчезает. Но болезнь прогрессирует и далее – пациент отмечает затруднение дыхания и появление одышки.
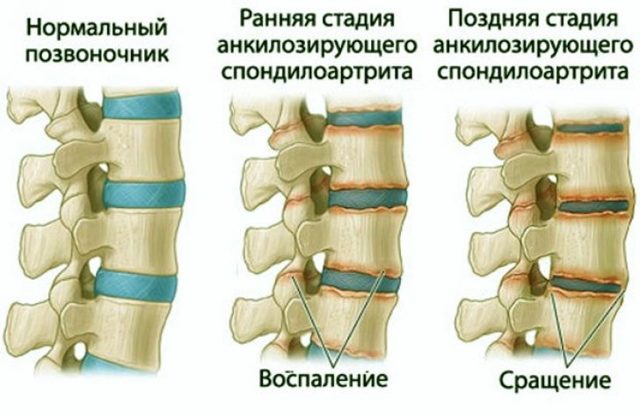
Подвижность позвоночника ограничивается постепенно и начинается все с самых пораженных мест – искривляются грудной, поясничный и/или шейно-грудной отдел позвоночного столба. Анкилозирующий спондилит протекает очень медленно и несмотря на прогрессирующий воспалительный процесс, симптомы приобретают более интенсивную окраску спустя годы.
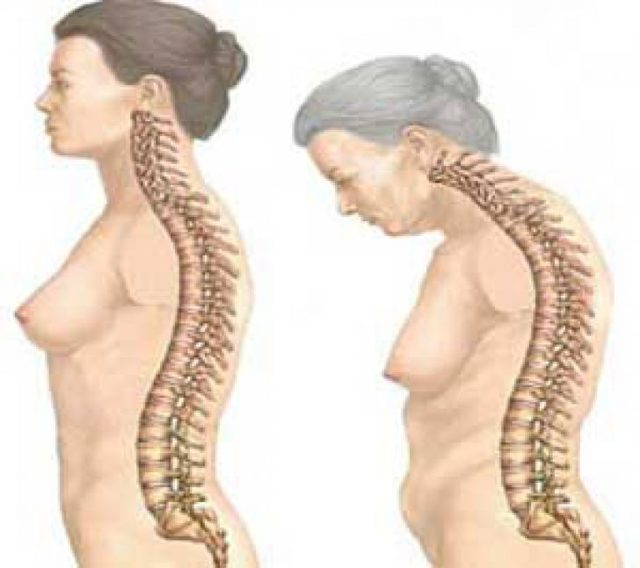
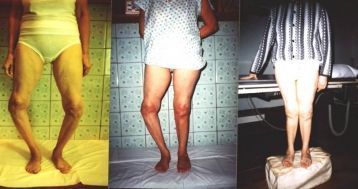
Важно: характерным признаком болезни Бехтерева является специфическая осанка больного – искривление позвоночника и неподвижность суставов позвоночного столба приводит к тому, что туловище пациента наклоняется вперед, а принять абсолютно ровную осанку невозможно.
Больные с диагнозом анкилозирующий спондилит не становятся инвалидами – они могут сохранять свою трудоспособность до самой старости. Единственный момент – если произошло сращение суставов не только позвоночного столба, но и верхних/нижних конечностей, наступило их обездвижение, то больной становится инвалидом.
Диагностические мероприятия
Если пациент обратился к врачу на ранней стадии развития анкилозирующего спондилита, то использовать в диагностике исключительно симптомы нельзя. Врач должен не только собрать данные о появлении симптомов, характерных для рассматриваемого заболевания, но и направить пациента на рентгенологическое обследование – так будет выявлено воспаление крестцово-подвздошного отдела.
Также применяют и лабораторное исследование крови – при прогрессирующей болезни Бехтерева в биологическом материале будет обнаружен специфический антиген W-27.
Методы лечения болезни Бехтерева
Полностью избавиться от рассматриваемого заболевания невозможно – анкилозирующий спондилит относится к необратимым патологическим процессам. Но используя определенные терапевтические методы можно значительно снизить скорость прогрессирования заболевания и облегчить жизнь больному.
Лечение болезни Бехтерева должно быть только комплексным и проводиться поэтапно.
Стационарное лечение
Целью помещения больного с диагнозом анкилозирующий спондилит является разработка подвижности позвоночного столба и уменьшение болевого синдрома. При лечении в стационаре врач может назначить курс приема нестероидных противовоспалительных препаратов, глюкокортикоиды. Если течение болезни очень тяжелое, то уместно назначать больным иммунодепрессанты.
Санаторное лечение

Как правило, поездка в санаторий больному назначается сразу после лечения с помощью медикаментов. Эффективны будут мануальная терапия, массажи и лечебная физкультура. Разрабатывать подвижность грудного отдела позвоночного столба можно и нужно специальной дыхательной гимнастикой. Ожидаемый эффект оказывают и занятия плаванием.
Обратите внимание: подбирать физические упражнения и определять целесообразность каждого из видов санаторного лечения должен лечащий врач. Это делается с учетом наличия других соматических заболеваний и тяжести течения заболевания.
Амбулаторное наблюдение
После того как пациенту будет поставлен диагноз анкилозирующий спондилит, врач берет на учет такого больного. Самому пациенту необходимо периодически проходить профилактические осмотры у ревматолога – это поможет своевременно выявить ухудшение состояния и предпринять меры по остановке развития воспалительного процесса. Итогом станет сохранение на длительное время жизненной активности больного.
Общий курс лечения, который включает в себя стационар и санаторий, длится не менее 6 месяцев. Так как анкилозирующий спондилит относится к хроническим патологиям, то пациент должен регулярно проходить курсы лечения медикаментами и посещать профильные санатории.
Рекомендуется при болезни Бехтерева избегать острых респираторных заболеваний, регулярно проводить укрепление иммунной системы, заниматься физкультурой (уровень нагрузки должен подобрать лечащий врач!).
Народная медицина в лечении болезни Бехтерева
Важно: ни в коем случае нельзя воспринимать народную медицину как панацею при анкилозирующем спондилите!
При постановке такого диагноза лечения медикаментами в стационаре не избежать – это поможет приостановить прогрессирование воспалительного процесса. Но рецепты из категории «народная медицина» помогут «отсрочить» инвалидизацию больного, продлить его жизненную активность и уменьшить интенсивность болевого синдрома во время обострения.
Лечение маслами
200 г тамуса обыкновенного (измельчить) смешать с 2 столовыми ложками любого растительного масла (предпочтение лучше отдать оливковому). Настаивать средство не менее 14 дней в теплом, но защищенном от света, месте.
Взять по 1 столовой ложке сухих зверобоя, болиголова, корня лопуха, полыни, календулы и горького/стручкового перца, добавить к смеси 500 мл масло аира и 2 столовые ложки настойки аконита. Настаивать 3 дня в прохладном месте.
Эти два рецепта приготовления лечебных масел помогут справиться даже с интенсивными болями во время обострения анкилозирующего спондилита.
Втирать масла нужно в пораженный отдел позвоночника до полного впитывания не чаще 1 раза в день в период обострения и 2 раз в неделю при устойчивой ремиссии.
Из аконита можно приготовить и целебную мазь – нужно взять корни этого растения (50 г), тщательно измельчить и смешать с 10 столовыми ложками смальца (вытопленный свиной жир). Мазь наносится на пораженный участок позвоночника 1 раз в день, может применяться и при тяжелой форме рассматриваемого заболевания – ее втирают в суставы верхних/нижних конечностей.
Лечение ваннами
В принципе, при диагностированном анкилозирующем спондилите врачи настоятельно рекомендуют принимать расслабляющие ванны.
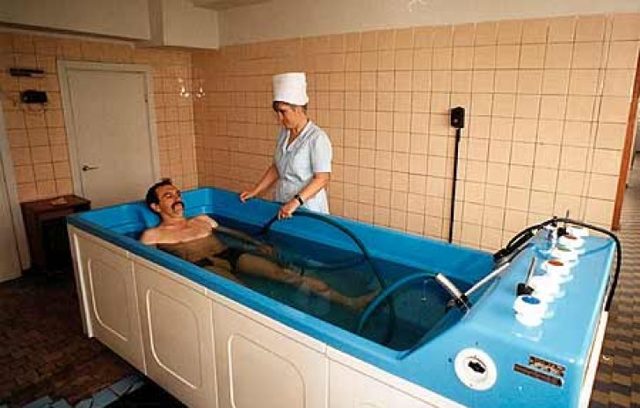
Поэтому эту процедуру можно проводить с любым наполнителем:
- отвар ромашки аптечной и шалфея;
- настой тысячелистника и зверобоя;
- отвар чабреца.
Наступление очередного периода обострения рассматриваемого патологического процесса может быть спровоцировано стрессом, поэтому будут полезны хвойные ванны, с добавлением молока и меда – они оказывают успокаивающее действие.
Необычные народные методы лечения
Некоторые знахари в лечении болезни Бехтерева используют свежую крапиву. Вениками из этого растения хлещут больного с упором на пораженные участки позвоночного столба и периферийных суставов.
Каждая процедура «бития» должна длиться не менее 10 минут, длительность такого лечения составляет 30 дней, в сутки можно принимать лишь один сеанс такого специфического лечения.
Рекомендуется за лето (когда крапива зеленая и в самом соку) провести два таких курса лечения с перерывом на 30 дней.
Весьма эффективным оказывается и лечение анкилозирующего спондилита укусами пчел. Но этот метод можно применять исключительно после консультации с лечащим врачом!
Обратите внимание: использование рецептов из категории «народная медицина» сопряжено с применением различных лекарственных растений – они могут вызвать сильнейшую аллергическую реакцию, что автоматически ухудшит самочувствие больного. Перед использованием любого из перечисленных методов лечения необходимо исключить у пациента гиперчувствительность или индивидуальную непереносимость каждого из применяемых компонентов.
Болезнь Бехтерева, или анкилозирующий спондилит, весьма неприятная болезнь, которая еще и не поддается полному излечению. Но при грамотном подходе к проблеме можно решить проблему инвалидизации – больной сможет продолжать вести активную жизнь многие годы с периодическим лечением в стационаре и санаториях.
О причинах, симптомах, методах диагностики и лечения болезни Бехтерова подробно рассказывается в данном видео-обзоре:
Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории
Анкилозирующий спондилоартрит (болезнь Бехтерева)
Анкилозирующий спондилоартрит (болезнь Бехтерева) – хронический патологический процесс, поражающий суставы (в основном, позвоночника), а также почки, глаза, сердце. На сегодняшний день окончательные причины возникновения данного заболевания медиками так и не установлены.
Почему возникает
Предполагается, что симптомы болезни Бехтерева могут быть связаны:
- с иммунным сбоем;
- наследственностью;
- попаданием инфекционных агентов в организм.
Существует несколько форм анкилозирующего спондилоартрита:
- центральный (поражается только позвоночный столб);
- ризомелический (затрагивает хребет, тазобедренные и плечевые суставы);
- периферический (патологический процесс развивается в позвоночнике, коленях, стопах);
- скандинавский (развивается в мелких сочленениях кистей и стоп, а также позвоночнике). Дифференциальная диагностика позволяет отличить эту форму болезни Бехтерева от ревматоидного артрита.
Признаки
Независимо от причины развития болезни Бехтерева, патологический процесс протекает в хронической форме, заявляя о себе постепенными изменениями в суставах и позвоночном столбе. Симптомы недуга отличаются на разных стадиях.
Нарушения со стороны опорно-двигательного аппарата
Болезнь Бехтерева у мужчин и женщин проходит в несколько последовательных этапов. На начальной стадии проявляются первые признаки заболевания, на развернутой фазе симптомокомплекс ярко выражен, позволяет четко диагностировать анкилозирующий спондилоартрит. Поздний этап патологии обуславливает значительные изменения в структуре позвоночника и суставов, проявления могут быть стертыми.
Читайте также: Сумамед форте 200 мг/5 мл: инструкция по применению суспензии для детей
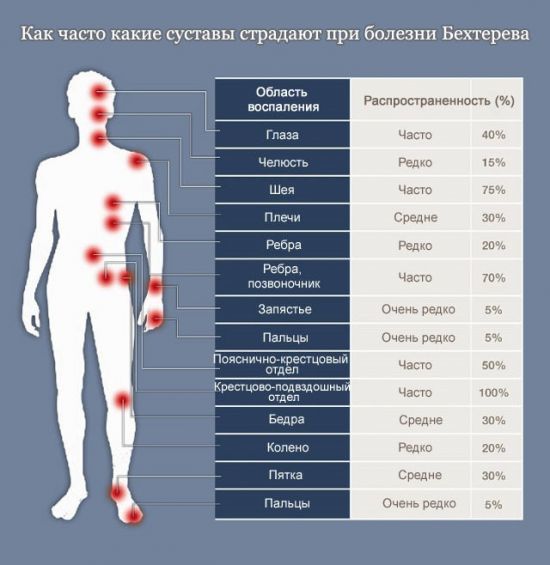
Чаще всего патологическому процессу подвержен позвоночный столб, коленные и тазобедренные суставы
Первым «сигналом», оповещающим о развитии болезни Бехтерева, как правило, становятся постоянные боли в крестце. Они носят односторонний характер, отдают в поясницу, бедро.
Далее к первому симптому присоединяется выраженный болевой синдром, ощущение скованности в позвоночнике. Дискомфорт возникает рано утром после пробуждения и (или) после продолжительного пребывания в статичной позе.
В отличие от остеохондроза, боль при болезни Бехтерева стихает при физической нагрузке.
Интенсивная опоясывающая боль в грудине – еще один «опознавательный знак» акнкилозирующего спондилоартрита. Данный симптом – следствие поражения «местных» суставов.
Дискомфортные ощущения обостряются во время кашля, дыхания, клинически сходны с проявлениями межреберной невралгии, при дифференциальной диагностике часто ошибочно принимаются за кардиологические проблемы.
Течение анкилозирующего спондилоартрита не связано с ухудшением общего состояния больных. Они продолжают вести активный образ жизни, обладают высокой трудоспособностью.
Только в редких случаях пациенты с таким диагнозом жалуются на апатичное настроение или депрессию.
Другие симптомы: в грудной клетке чувствуется сдавливание, тесноты (причина – нарушение подвижности ребер, больной начинает дышать преимущественно животом), между подбородком и грудиной постепенно уменьшается расстояние.
На развернутой стадии патологии пациенты сталкиваются с сильными болями в позвоночнике, которые возникают постоянно.
К этому симптому присоединяются стреляющие боли в мышцах бедер, спины, голеней (причина – нарастание аномалии, защемление нервных корешков).
На позднем этапе анкилозирующего спондилоартрита отмечаются следующие проявления:
БАДы для суставов и связок
- клиническая картина радикулита (сакроилеита);
- нарушение мозгового кровообращения;
- регулярные приступы удушья;
- деформация позвоночника;
- скачки артериального давления.
Так, пациенты чувствуют онемение, покалывание, боль в поясничной области, страдают от постоянных головных болей, отмечают слабость, снижение мышечного тонуса в очаге, где защемлен нервный корешок.
Боли в затылке (тупые, пульсирующие), проблемы со слухом, когнитивные расстройства, частые головокружения, раздражительность, апатия, слабость в теле – сигналы, оповещающие о проблемах с мозговым кровообращением.
Хребет больных анкилозирующим спондилоартритом теряет подвижность, не может сгибаться.
Шейный отдел хребта выгибается вперед, грудной – назад. Тело пациентов вынуждено «приобретать» вынужденное положение.
Признаки ризомелической формы болезни Бехтерева: все указанные выше «опознавательные знаки» проблем с позвоночником, боли в тазобедренных суставах, отдающие в колени и поясницу.
При периферическом патологическом процессе долго присутствуют только признаки отклонений в «работе» позвоночника, позднее к таковым присоединяются проблемы с суставами (они болят, деформируются, подвижность конечностей затруднена).
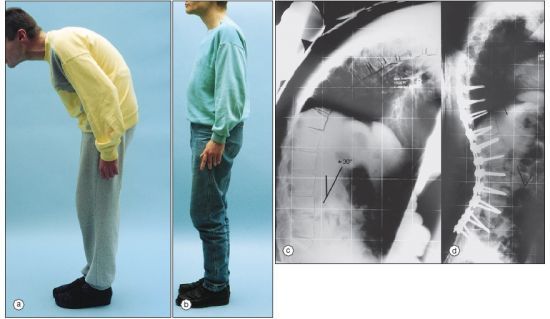
Патология хорошо «читается» на рентгене
Скандинавский тип анкилозирующего спондилоартрита «заявляет о себе»:
- острыми болями в мелких суставах кистей и стоп;
- деформацией, нарушением подвижности всех пораженных сочленений;
- проявлениями, клинически напоминающими ревматоидный артрит.
Симптомы поражения других органов
Воспаление радужной оболочки и повышение внутриглазного давления – распространенные симптомы патологии. Пациенты сталкиваются с затуманиванием зрения, резью, болью в глазном яблоке, пятнами и радужными кругами, которые постоянно плавают перед глазами. Сердечно-сосудистые расстройства проявляются:
- аритмией;
- перикардитом;
- воспалением аортальной стенки;
- болями в области сердца, одышкой (в том числе, в спокойном состоянии).
О поражении почек свидетельствуют отеки на лице в утреннее время, гипертоничность, бледность кожных покровов, снижение суточной порции мочи, в редких случаях – боли в пояснице. Из-за сниженной подвижности позвонков грудного отдела хребта риск развития туберкулеза, воспаления легких у пациентов с диагнозом болезнь Бехтерева возрастает в несколько раз.
Как выявить заболевание
При подозрении на анкилозирующий спондилоартрит у мужчин или женщин необходимо обращаться за медицинской помощью к терапевту, вертебрологу, ревматологу либо ортопеду.
Обследование включает ощупывание хребта, пробу с наклоном вперед (пациенты с болезнью Бехтерева не могут достать пальцами до пола), пальпацию позвонков грудной клетки и определение, насколько меняется ее окружность при глубоком вдохе (выдохе).
Инструментальные и лабораторные исследования:
- рентгенография позвоночника и тазобедренных суставов;
- общий анализ крови (критерии: незначительная анемия, повышенная СОЭ);
- биохимический анализ крови (присутствие С-реактивного белка, повышение уровня глобулинов).
Лечение
Лечение болезни Бехтерева комплексное, продолжительное и непростое. Есть ли перспективы вылечить данную патологию раз и навсегда: к сожалению, достижения современной медицины не позволяют полностью устранить патологический процесс, но дают возможность приостановить его развитие.
Важно! Своевременная диагностика и лечение анкилозирующего спондилоартрита позволяет продлить продолжительность жизни пациенту и избежать получения инвалидности (таким больным присваивают 3 группу).
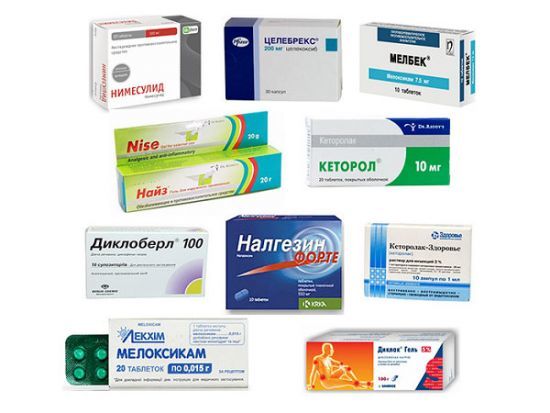
Терапия болезни Бехтерева медикаментозными средствами включает:
- Диклофенак (Вольтарен, Ортофен) – эффективный противовоспалительный препарат, обладает хорошими анельгизирующими свойствами.
- Индометацин. Входит в лекарственную группу НПВП (нестероидных противовоспалительных препаратов), обезболивает, купирует воспалительный процесс.
- Преднизолон. Гормональное средство назначается, если два предыдущих лекарственных средства не продемонстрировали должного клинического эффекта.
- Сульфасалазин. Антибактериальный, противовоспалительный препарат.
- Циклофосфамид, Азатиоприн. Иммуномодуляторы, показаны исключительно при тяжелом течении анкилозирующего спондилоартрита.
- Скутамил-С. Местный миорелаксант (расслабляет мышцы), используется при выраженном болевом синдроме в пораженных очагах (суставах, грудной клетке, пояснице).
Физиотерапия
Лечебные мероприятия при болезни Бехтерева: ультразвуковая терапия (оказывает тепловой, противовоспалительный эффект, снимает боль, обладает сосудорасширяющими свойствами, способствует улучшению оттока лимфы, крови), фонофорез (предполагает введение под кожу обезболивающих, гормональных препаратов), парафинолечение, индуктотермия. Анкилозирующий спондилоартрит лечится в рамках санаторно-курортных комплексов. Пациентов направляют на грязевые, радоновые, сероводородные ванны.
Пациентам с запущенными формами болезни Бехтерева присваивают 3 группу инвалидности
Другие физиотерапевтические процедуры при болезни Бехтерева:
- рентгенотерапия позвоночника, суставов;
- массаж;
- лечебная физкультура (комплекс подбирается в зависимости от фазы заболевания, выполняется ежедневно).
Хирургическое вмешательство
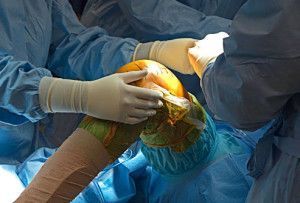
Лечить поздние стадии анкилозирующего спондилоартрита, как правило, приходится оперативно. Хронический воспалительный процесс, отложение солей кальция снижает или вовсе сводит на нет подвижность суставов.
Существует несколько видов хирургического вмешательства при болезни Бехтерева: выпрямление позвоночника, эндопротезирование суставов (успешно проводится в Китае).
Показаниями к первой операции служат: сильная деформация хребта, выраженный болевой синдром, сбои в работе сердца, легких и других внутренних органов, поражение коленных и тазобедренных суставов в результате нарушения статики.
Важно! При анкилозирующем спондилоартрите в основном заменяют искусственными имплантами коленные и тазобедренные суставы.
Помимо медикаментозного, физиотерапевтического и оперативного лечения, бороться с симптомами патологического процесса в домашних условиях помогают проверенные народные рецепты. Так, полезно принимать лечебные ванны с высушенными растениями (листьями смородины, сабельника, багульника, ольхи).
Как приготовить раствор: все сухие ингредиенты соединяют в одинаковых частях, 300 г смеси помещают в мешочек из хлопчатобумажной ткани, проваривают в 5 л воды в течение 20 минут.
Настаивают готовый состав 2 часа, выливают в заранее заготовленную воду для купания (ее температура не должна быть ниже 40 градусов).
Ванну принимают дважды в неделю на протяжении 3,5 месяцев вне периода обострения (когда отсутствуют сильные боли). Еще один полезный рецепт: 100 г спирта соединяют с 50 г порошка горчицы и камфорным маслом, добавляют 100 г взбитого яичного белка. Готовым составом обрабатывают болезненные участки в области позвоночника и суставов (на ночь).
Образ жизни и прогноз
Поскольку болезнь Бехтерева полностью не излечима, пациенты с соответствующим диагнозом должны строго придерживаться ряда правил, чтобы не свести на нет все результаты проведенной терапии.
Так, больные должны выполнять физические упражнения, подобранные врачом в соответствии с клиникой и стадией развития патологического процесса.
Кровать, на которой спит пациент с анкилозирующим спондилоартритом, только жесткая, не провисающая.
Следует скорректировать свой ежедневный рацион – питание должно быть полноценным, здоровым.
Если есть избыточная масса тела, с ней стоит обязательно бороться (лишние килограммы дают дополнительную нагрузку на позвоночник). Одежду рекомендуется подбирать дышащую, из натуральных материалов.
Сидеть за рабочим столом необходимо только на твердом стуле с удобной спинкой (альтернатива – гимнастический мяч).
Лечение патологического процесса комплексное: коррекция образа жизни, прием медикаментов, физиотерапия, ЛФК, в крайних случаях – оперативное вмешательство
При обострении болевого синдрома стоит незамедлительно обратиться за медицинской помощью к лечащему врачу. Прогноз для жизни пациентов с болезнью Бехтерева неоднозначный. Функции позвоночника у таких людей постепенно угасают. К 10 году течения патологического процесса, это становится заметно невооруженным глазом (вынужденная поза).
Если синдром диагностирован на ранних стадиях и лечение начато вовремя, то в 70 процентах клинических случаев удается сдерживать прогрессирование патологических изменений в структуре хребта и позвоночника.
Большинство людей сохраняют прежнюю трудоспособность, как таковой угрозы для жизни аномальные процессы в организме для них не представляют.
Продолжительность жизни пациентов с болезнью Бехтерева не короче, чем у здоровых людей.
Отзывы
Игорь, 45 лет, врач-ортопед, г. Москва:
К сожалению, хронический анкилозирующий спондилоартрит чаще всего передается по наследству, но проявляется ближе к 30 годам (а то и позже).
Затрудненная ранняя диагностика этой патологии приводит к тому, что пациенты обращаются за медицинской помощью только тогда, когда заболевание существенно отразилось на состоянии позвоночника и суставов.
Как правило, сдерживать аномальный процесс на ранних стадиях удается медикаментозно и с помощью ЛФК. Последние стадии болезни Бехтерева (угроза инвалидности) лечатся только хирургически.
Мария, 52 года, г. Екатеринбург:
Четыре года назад мне поставили неутешительных диагноз – анкилозирующий спондилоартрит 2 стадии. Эта патология передалась мне по наследству от папы.
Я долго не обращала внимания на симптомы, думала, что боль в спине из-за постоянного сидения за компьютером или проявления психосоматики (я отличаюсь повышенной эмоциональностью).
Сейчас прохожу очередной курс лечения в стационаре – работаю с тренером по ЛФК, принимаю обезболивающие, противовоспалительные препараты, принимаю грязевые ванны. Чувствую себя относительно неплохо.
Станислав, 60 лет, г. Якутск:
Мучаюсь от жутких болей в пояснице, дышать трудно, хожу сгорбившись. Вот вам и последствия позднего диагностирования болезни Бехтерева. Скорее всего, буду делать операцию на позвоночнике, иначе через 1–2 года мне не избежать инвалидности.
Анкилозирующий спондилоартрит (болезнь Бехтерева)
Анкилозирующий спондилоартрит или болезнь Бехтерева – это системное хроническое воспаление, возникающее в суставах и сосредоточенное, как правило, в области позвоночника.
Болезнь Бехтерева, симптомы которой проявляются в ограничении подвижности пораженной зоны, преимущественно актуально для мужчин в возрастной категории от 15 до 30 лет, что касается женщин, то данное заболевание у них встречается на практике в 9 раз реже.
Онлайн консультация по заболеванию «Анкилозирующий спондилоартрит (болезнь Бехтерева)».
Задайте бесплатно вопрос специалистам: Невролог.
Общее описание
При рассмотрении особенностей, свойственных патологическому процессу, можно заметить, что анкилозирующий спондилоартрит захватывает собой суставы, крестцово-подвздошные соединения, периферические суставы и позвоночник, а также тела позвонков, межпозвонковые диски и связки позвоночника, расположенные в области их крепления непосредственно к телу позвонка.
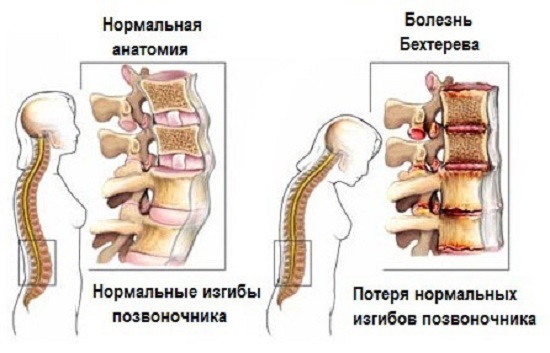
Нормальное состояние позвоночника и его поражение при болезни Бехтерева
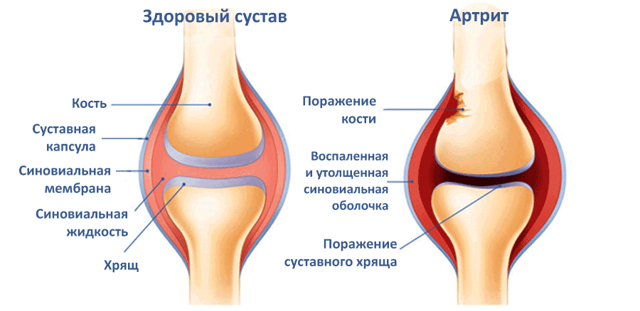
Прежде всего, поражение затрагивает крестцово-подвздошное сочленение, после чего оно переходит уже к межпозвонковым и ребропозвонковым суставам. В них в частности в самом начале заболевания происходит развитие хронического воспалительного процесса синовиальной оболочки, который имеет гистологическое сходство с возникающим при РА синовитом.
В конечном итоге происходит развитие прогрессирующей деструкции в суставном хряще при анкилозировании илеосакрального сочленения в комплексе с мелкими позвоночными суставами. Эрозированию при этом подвергается субхондральная кость, в самой же кости в это время развивается внесуставной склероз.
Читайте также: Микоплазмоз у женщин и мужчин: факторы риска развития, сопутствующие симптомы, методы терапии и возможные осложнения
Несколько позднее такого рода изменения начинают происходить также и в области лонного сочленения.
Помимо поражения позвоночника, суставов нижних конечностей и крестцово-подвздошных сочленений, возможным становится также и поражение радужной оболочки глаз. Между тем, вовсе не обязательным является воспалительное поражение каждой из перечисленных локализаций – воспалительная симптоматика может проявляться в самых различных вариантах сочетания.
Болезнь Бехтерева: причины
Причины, провоцирующие развитие данного заболевания, не выяснены до конца.
Между тем, как считает большинство исследователей, основным вариантом в этом вопросе является повышенный уровень агрессии, который характерен для иммунных клеток в отношении тканей собственных суставов и связок.
Развитие заболевания происходит также и у людей, у которых имеется наследственная к нему предрасположенность. Люди с болезнью Бехтерева – это носители антигена, определенного как HLA-B27. Именно за счет его воздействия происходят конкретные изменения в работе иммунной системы.
Помимо прочего, в качестве пускового момента, способствующего развитию заболевания, выступать может изменение в иммунном статусе, вызванное переохлаждением, острым либо же хроническим инфекционным заболеванием.
Дополнительно факторами для развития болезни Бехтерева могут служить травмы таза или позвоночника.
Выделяют в качестве предположений гормональные нарушения, воспаления хронического характера в области мочеполовых органов и кишечника, а также инфекционно-аллергические заболевания.
Болезнь Бехтерева: механизм развития
Остановимся детальнее на механизме развития данного заболевания. Подвижность позвоночника обеспечивается за счет межпозвонковых дисков, которые характеризуются достаточной для этого эластичностью.
Боковые, передняя и задняя поверхности позвоночника располагают длинными плотными связками, благодаря которым позвоночный столб приобретает требуемую устойчивость. Каждый из позвонков, в свою очередь, располагает четырьмя отростками – парой нижних и парой верхних.
Соединение соседствующих позвонков между собой обеспечивается подвижными суставами.
В случае развития болезни Бехтерева, которая, как мы уже отметили, возникает за счет постоянства агрессии со стороны иммунных клеток, образуется воспалительный процесс в тканях суставов, в межпозвонковых дисках и связках.
С течением времени происходит постепенное замещение соединительнотканных эластичных структур костной тканью, которая сама по себе достаточно твердая. В результате этого позвоночник лишается свойственной ему подвижности.
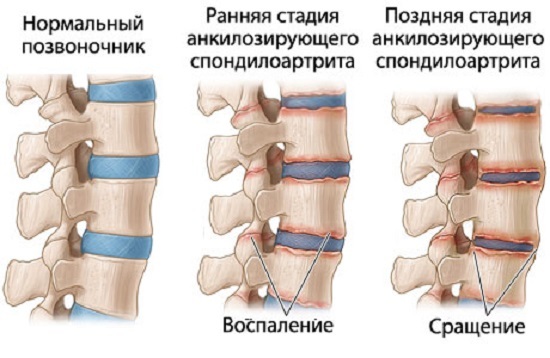
Стадии поражения позвоночника при болезни Бехтерева
Что примечательно, в случае развития болезни Бехтерева происходит не только атака позвоночника. Так, значительному воздействию подвергаются также и крупные суставы (в основном нижних конечностей), ряд случаев указывает на актуальность развития воспалительного процесса в мочевыводящих путях, почках, легких и в сердце.
Болезнь Бехтерева: основные формы
Преимущественная область поражения органов определяет соответствующую форму, в которой протекает болезнь Бехтерева. Выделяют следующие из них:
- Центральная форма. Поражение отмечается исключительно в области позвоночника. Данная форма может быть представлена в двух вариантах разновидностей: кифозный вид центральной формы (соответственно, сопровождается в комплексе с кифозом грудного отдела, а также с гиперлордозом в области шейного отдела); ригидный вид центральной формы (поясничный и грудной позвоночные изгибы подвергаются сглаживанию, что приводит абсолютной прямоте спины).
- Ризомелическая форма. В этом случае поражению позвоночника сопутствуют изменения, возникающие со стороны плечевых и тазобедренных корневых суставов.
- Периферическая форма. Заболевание в этом случае протекает с поражением позвоночника в комплексе с периферическими суставами (локтевыми, коленными и голеностопными).
- Скандинавская форма. Клинические проявления имеют сходство с начальными стадиями ревматоидного артрита. Разрушения суставов, как и их деформации, не происходит. Поражению подвергаются в частности мелкие суставы кистей.
- Висцеральная форма. В некоторых случаях выделяется и эта разновидность форм заболевания, которая характеризуется поражением позвоночника и суставов, что провоцирует появление изменений во внутренних органах (почки, аорта, сердце, глаза и т.п.).
Болезнь Бехтерева: симптомы
Начало заболевания является практически во всех случаях малозаметным, при этом впоследствии симптоматика может быть крайне разнообразна в своих проявлениях.
Принято считать, что порядка 75% общего числа случаев заболеваемости анкилозирующим спондилоартритом изначально проявляется в боли в области позвоночника и крестца, а в 20% — в боли периферических суставов. При этом 5% определено на поражения глаз в виде ирита и иридоциклита.
Между тем, проводимые в данном направлении исследования указывают на то, что преимущественно первые симптомы болезни Бехтерева проявляются в периодических болях, локализованных в области мелких и крупных периферических суставов, что более чем в половине случаев сопряжено с нестойкой формой артрита у больных. Свыше 56% больных, участвующих в исследовании определили также наличие в этом случае болей, возникающих в пояснично-крестцовой области при их локализации и иррадации по аналогии с сакроилеитом (боли в ягодице при иррадации к области середины крестца и вдоль задней поверхности бедра). Отмечается также, что только 15% исследуемых больных сталкивается в начале данного заболевания с изолированным болевым синдромом крестцовой области, в то время как 41% переносит данную симптоматику в комплексе с суставными болями. Дебют болезни Бехтерева с поражения глаз отмечен в 10% случаев заболеваемости.
Соответственно, учитывая перечисленные особенности проявлений, можно сделать вывод, что первичная локализация рассматриваемого процесса в преимущественной степени сосредотачивается в области периферических суставов. Между тем, выраженность проявлений изначально незначительна и неустойчива, что исключает сосредоточение внимание пациентов на этих проявлениях.
В редких случаях первые симптомы болезни Бехтерева сводятся к появлению боли в области шеи или спины наряду с ощущениями скованности позвоночника в утреннее время (в особенности в области поясничного отдела). В течение дня скованность эта, как правило, исчезает.
Еще реже отмечается возникновение болезненности в пятках, что в особенности в выраженной форме проявляется в участке ахиллового сухожилия.
Болезнь Бехтерева характеризуется возникновением тупой затяжной боли, которая локализуется в области пояснично-крестцового отдела. В самом начале заболевания она возникает в форме кризов, впоследствии продолжаясь на протяжении нескольких дней (в ряде случаев – месяцев).
Вторая половина ночи отмечается усилением этой боли, что определяет ее характер как «воспалительный ритм боли».
Соответственно, на основании рассмотрения таких особенностей, можно заметить, что первые проявления заболевания достаточно вариабельны, что в значительной степени усложняет его диагностирование.
В целом же выделяется несколько вариантов, актуальных для начала заболевания:
- В случае первичного сосредоточения в области крестца воспалительного процесса постепенно начинают появляться типичные боли, которые сопутствуют воспалениям. Со временем отмечается постепенное усиление этих болей, при этом зачастую они сочетаются с выраженными болями, появляющимися в суставах.
- В случае первичного поражения суставов, которое в преимущественной степени проявляется среди юношей, дебют болезни характеризуется лишь возникновением гюдострого моноолигоартрита, который в основном является нестойким и асимметричным. Несколько позднее присоединяются и проявления, свойственные сакроилеиту.
- Детский и подростковый возраст отмечаются началом заболевания в виде полиартрита при появлении болей летучего типа, в некоторых случаях возможна незначительная припухлость области мелких и крупных периферических суставов. Часто в сочетании с суставным синдромом отмечается небольшое повышение температуры и сердцебиения при одновременном увеличении СОЭ. Это, в свою очередь, определяет сходство клинической картины с возникновением острого ревматизма, несмотря на отсутствие объективных составляющих ревмокардита. Локализация в мелких суставах артрита определяет значительное сходство с РА, впоследствии отмечается и присоединение симптоматики, свойственной сакроилеиту.
- Редкие случаи рассматриваемого нами заболевания характеризуются возникновением острой формы лихорадочного синдрома со свойственной ей устойчивой и выраженной лихорадкой, соответствующей неправильной ее форме. В течение суток наблюдаются колебания температуры в рамках 1-2 градусов, проливные поты, ознобы. Больные быстро теряют в весе, у них также развиваются трофические нарушения. Отмечается стремительное увеличение СОЭ. Одновременно с этим у больных в этом случае отмечаются также полимиалгии и полиартралгии. Через несколько недель могут проявиться сами артриты.
- Первичная внесуставная локализация процесса также может проявиться в виде поражения глаз, как мы уже отмечали. В этом случае может возникнуть ирит или иридоциклит, в редких случаях поражение проявляется в виде кардита или аортита, что происходит в комплексе с высокими показателями, определяющими активность воспаления. Лишь через несколько месяцев при подобном дебюте заболевания отмечается свойственный ему суставный синдром, а также симптоматика, актуальная для сакроилеита.
Обследование в период раннего развития заболевания, как правило, не определяет патологий.
Между тем, на основании тщательного опроса больного определяются характерные симптомы заболевания, проявляющиеся в форме утренней тугоподвижности, которую испытывает позвоночник, и которая в течение дня полностью исчезает.
Часто первичный осмотр определяет и наличие жалоб со стороны больного на скованность позвоночника, помимо этого при осмотре определяется легкая форма дорсального кифоза при одновременном уменьшении дыхательной экскурсии в области грудной клетки.
Развитие заболевания может протекать как медленно, так и быстро, что приводит впоследствии через несколько лет к поражению всего позвоночника и суставов конечностей (нижних). Особенности клинических проявлений зависят от конкретного сосредоточения воспалительного процесса, распространение которого в основном происходит снизу вверх.
Упоминаемый нами сакроилеит (преимущественно двустороннего типа), характеризуется проявлениями в виде болей, возникающих в ягодицах, с последующей их иррадацией к бедру.
Что касается поражения поясничного отдела, то оно проявляется в виде люмбальной боли или боли люмбосакральной. В некоторых случаях возможны миалгии (мышечные боли), нарастание тугоподвижности в поясничном отделе.
В случае поражения области грудного отдела боль появляется в спине и в нижнегрудном отделе при последующей ее иррадации по аналогии с межреберной невралгией. Данный период заболевания нередко сопровождается развитием дорсального кифоза.
За счет активности анкилозирующего процесса происходит поражение ребернопозвоночниковых суставов, при котором снижению подвергается дыхательная подвижность, свойственная грудной клетке. Данный процесс может привести к полной ее блокаде.
Примечательно, что несмотря на возникшую блокаду при соответствующем уменьшении жизненной емкости, характерной для легких, больной не испытывает одышки (в крайнем случае она может возникать лишь при напряжении, причем в незначительной степени собственного проявления). Обуславливается это замещением, которое обеспечивается функциональными особенностями диафрагмы, то есть, усилением ее активного участия в дыхательном процессе.
Для поражения шейного отдела свойственным является формирование тугоподвижности шеи при одновременной болезненности, в некоторых случаях это становится крайне тягостным в ощущениях для больного.
При этом отмечается развитие шейного радикулита, в определенных ситуациях актуальность приобретает вертебробазилярный синдром, проявляющийся в приступах головной боли, головокружений, тошноте.
Причиной возникновения указанного синдрома становится сдавливание, оказываемое на позвоночную артерию.
Поражение всех позвоночных сегментов очень редко происходит не по схеме снизу вверх, а в одновременном порядке.
В большинстве случаев развитие процесса все-таки протекает по нарастающей и достаточно медленно, при локализации только в поясничном или в крестцово-подвздошном отделе (что в частности наблюдается среди женщин). В довершение отметим и то, что заболевание может протекать и вовсе без боли.
Диагностирование болезни Бехтерева
Диагностирование заболевания производится в ходе осмотра в комплексе с изучением истории болезни пациента и данных, полученных по итогам ряда дополнительных исследований.
В частности необходимо рентгенологическое исследование позвоночника в комплексе с КТ и МРТ. Общий анализ крови выделяет увеличение показателей СОЭ.
Сомнительные ситуации предусматривают необходимость проведения дополнительного анализа, который позволяет выделить антиген HLA-B27.
Читайте также: Увеличивается живот и уменьшается отек на ноге, о чем это говорит?
Лечение болезни Бехтерева
Лечение данного анкилозирующего спондилоартрита является комплексным и достаточно продолжительным. Важным моментом является соблюдение преемственности, которая необходима на любом из этапов производимого лечения.
Заключается она в следующем: стационар (травматология) – поликлиника – санаторий. К применению используются противовоспалительные нестероидные препараты, а также глюкокортикоиды.
В случае тяжелого лечения дополнительно назначаются иммунодепрессанты.
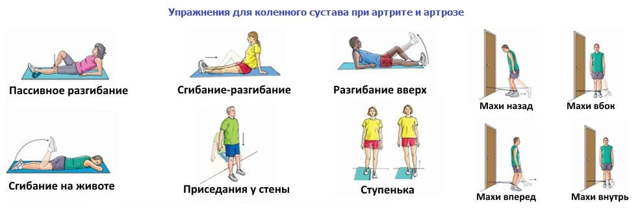
Значительная роль при болезни Бехтерева отводится образу жизни и выполнению физических упражнений, предусмотренных при данном заболевании. Составляется программа проведения лечебной гимнастики в индивидуальном порядке, выполнение предписанных упражнений должно производиться ежедневно.
Во избежание развития так называемых порочных поз (в виде позы гордеца или позы просителя) сон рекомендован на жесткой постели. Важно также регулярно заниматься спортом, в особенности теми его видами, которые укрепляюще воздействуют на спинные мышцы (лыжи, плавание).
Сохранение подвижности для грудной клетки обеспечивается за счет выполнения соответствующих дыхательных упражнений.
Эффективность определяют такие виды воздействия, как массаж, рефлексотерапия, магнитотерапия.
Между тем, полное излечение от данного заболевания невозможно, потому единственным, чего можно добиться при соблюдении предписанных рекомендаций, становится затормаживание в развитии заболевания.
Помимо этого следует в постоянном порядке наблюдаться у специалиста, проходя при обострении лечение в условиях стационара.
При подозрении на болезнь Бехтерева, следует обратиться за консультацией к ортопеду и неврологу.
Болезнь Бехтерева: симптомы у женщин и мужчин, причины и лечение
Код по МКБ-10: M45 (Анкилозирующий спондилит)
Анкилозирующий спондилоартрит или болезнь Бехтерева проявляется в виде хронического воспаления позвоночника и суставов.
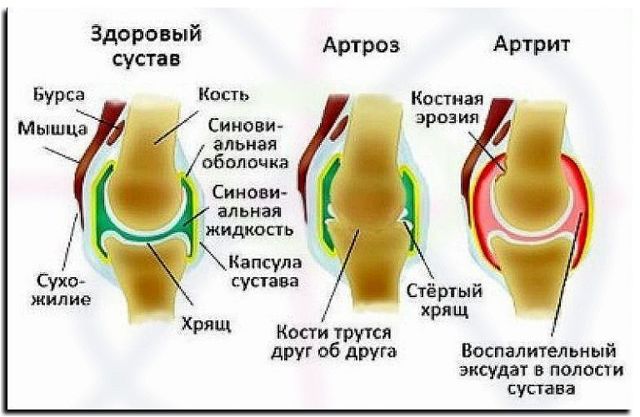
Постепенно происходит замена хрящей костной тканью, их сращивание и потеря подвижности — анкилозирование. Болезнь также поражает глаза и внутренние органы: сердце, почки, печень, сосуды, легкие.
Бехтерев Владимир Михайлович
Как правило, диагноз ставится в возрасте 15-35 лет. Анкилозирующий спондилит характеризуется ограничением подвижности позвоночного столба и суставов, сильной болью. По мере прогрессирования болезни происходит окостенение позвоночника и резкая утрата доступного объема движений.
Болезнь Бехтерева у женщин диагностируется в 8 раз реже, имеет менее выраженные симптомы и протекает в более легкой форме. У них в первую очередь страдает позвоночник и плечевые сочленения. При этом окостенению подвергается не весь позвоночник, а только пояснично-крестцовый или грудной отделы, крайне редко затрагиваются внутренние органы.
Болезнь Бехтерева у мужчин и у женщин возникает по одной причине – генетическая предрасположенность, которая вместе с внешними факторами вызывает развитие заболевания.
Механизм развития
Причины заболевания и механизм развития точно не установлены, поэтому медицина так и не знает, как вылечить болезнь Бехтерева.
В результате постоянно проводившихся исследований, имевших международный масштаб, в конце 70-х годов был обнаружен генный фактор. У 96% заболевших присутствовал поврежденный гена HLA, отвечающий за реакции иммунной системы. В результате повреждения он преобразовался в антиген HLA B27 и стал настраивать защитные клетки организма против собственных тканей.
Носители антигена HLA B27 наиболее подвержены этой болезни
При болезни Бехтерева организм начинает воспринимать собственные соединительные ткани как вредоносный чужеродный белок и направляет лимфоциты для их уничтожения. Этот процесс приводит к хроническому воспалению тканей.
В свою очередь в очаг воспаления направляются макрофаги и замещают поврежденную хрящевую ткань на костную. В результате наступает анкилозирование – сращивание суставов и полная потеря подвижности.
Замедлить этот процесс позволяют специальные препараты и комплексная терапия.
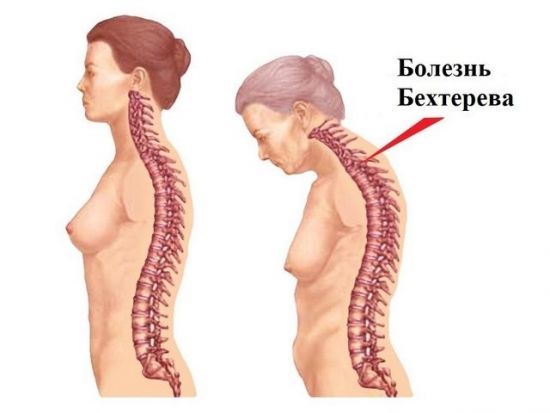
При запущенном заболевании позвоночник становится жесткой неподвижной конструкцией, форма которой имеет характерную деформацию:
- поза «просителя» — согнутое туловище, опущенная голова;
- эффект бамбуковой палки (поза «гордеца») — полностью прямая спина с откинутой назад головой.
Искривление позвоночника в результате болезни
Причины болезни Бехтерева
Проведя много исследований, и накопив огромную статистическую базу данных, ученые пришли к выводу, что причиной сбоя иммунной системы служит повреждение генов, при этом большое значение отводится наследственности. Также они выявили ряд внешних факторов, способствующих старту патологии.
Провоцирующие факторы:
- воспаление мочеполовой системы
- кишечные инфекции (клебсиеллы, шигеллы, сальмонеллы, стрептококки)
- перелом костей таза
- переохлаждение
Симптомы
Анкилозирующий спондилит развивается постепенно. Для патологии характерен восходящий характер – поражение позвоночника начинается с пояснично-крестцового отдела и постепенно поднимается до шейного. Пациенты жалуются на плохую подвижность поясничного отдела, невозможность полноценно наклониться вперед и в сторону, коснуться подбородком груди.
Многие отмечают боли в области ребер при кашле и глубоком вдохе. Нередко присутствует такой симптом, как воспаление глаз, который является предвестником и предшествует появлению патологии на несколько лет. При болезни Бехтерева симптомы у женщин проявляются менее интенсивно, чем у мужчин.
Возможные симптомы болезни Бехтерева
Основные симптомы:
- боль в спине, возникающая ночью, ближе к раннему утру
- ограничение движений в позвоночнике и его деформация
- утренняя скованность спины
- боли в области ягодиц, отдающие в бедро
- поражение суставов (тазобедренных, коленных, голеностопных, плечевых)
- боль в пятках
- воспаление глаз, рези, покраснение
Методы диагностики
При болезни Бехтерева диагностика затруднена смазанной картиной заболевания на начальной стадии и отсутствием специфических диагностических критериев.
Критерии диагностики:
- боли в спине или пояснице, которые усиливаются в покое
- ограничение подвижности позвоночника
- ограничение движения грудной клетки во время дыхания
- увеличение СОЭ (более 30-40 мм/ч)
- изменения на рентгенограмме позвоночника
Формы заболевания
При болезни Бехтерева симптомы и лечение зависят от формы и тяжести протекания заболевания. Существует общепринятая классификация форм заболевания.
Формы:
- Центральная. Поврежден только позвоночник (весь или отделы).
- Ризомелическая. Повреждены позвоночник и корневые сочленения (плечевые и тазобедренные).
- Периферическая. Повреждены позвоночник и суставы конечностей.
- Скандинавская. Повреждены суставы кистей и стоп, симптомы поражения позвоночника в анамнезе отсутствуют.
Особенности течения заболевания у женщин
Болезнь Бехтерева у женщин имеет менее выраженный характер и тяжелее диагностируется. Она отличается рядом особенностей:
- менее интенсивное проявление симптомов
- ниже степень воспалительного процесса
- редко встречается полное окостенение суставов
- низкая частота осложнений
- редко страдают внутренние органы
- длительные периоды ремиссии от 5 до 10 лет
- старт заболевания нередко происходит во время беременности
У женщин болезнь Бехтерева встречается значительно реже
Анкилозирующий спондилит у женщин протекает медленно, годами не выдавая своего присутствия. У них не страдают внутренние органы, не окостеневает позвоночник. Тазобедренный сустав поражается редко, чаще страдают плечевые сочленения.
В связи с менее выраженной интенсивностью симптоматики и длительными периодами ремиссии массаж при болезни Бехтерева становится для женщин настоящим спасением. В целом заболевание у них протекает легче, поэтому инвалидность у женщин встречается в исключительно редких случаях.
Болезнь Бехтерева и беременность
Наличие этого недуга не оказывает влияние на процесс вынашивания и не может спровоцировать выкидыш. Имеющаяся у матери патология не сказывается на развитии плода и здоровье ребенка, хотя высок шанс генетически передать ему заболевание. Вопрос о применении лекарств во время беременности решается только индивидуально с учетом состояния матери.
Болезнь Бехтерева у женщин во время беременности проявляется по-разному: может сохраняться без изменений, усиливаться или ослабляться. Ее наличие является показанием для кесарева сечения в целях снижения нагрузки на пораженный позвоночник, хотя естественные роды не запрещены.
Последствия и прогноз
У болезни Бехтерева прогноз для жизни не однозначный и зависит от многих факторов:
- пол пациента
- форма заболевания
- степень тяжести
- интенсивность поражения
- наличие осложнений
- соблюдение пациентом назначений врача
Не смотря на то, что анкилозирующий спондилит считается неизлечимым заболеванием, инвалидность фиксируется лишь у 30-35% больных. Остальным пациентам удается избежать наихудших последствий и до конца жизни сохранить подвижность.
Сама по себе болезнь Бехтерева не является достаточным основанием для получения инвалидности. Присвоение статуса инвалида осуществляется на основании ее течения и степени поражения позвоночника и суставов.
Лечение
При анкилозирующем спондилоартрите лечение направлено на уменьшение болевого синдрома, снятие воспаления и замедление анкилозирования суставов.
Основные направления, как лечить болезнь Бехтерева:
- медикаментозная терапия
- диета
- ЛФК
- массаж
- физиопроцедуры
Хотя при болезни Бехтерева лечение не способно привести к полному выздоровлению, применение комплексной терапии способно снять острый болевой синдром и не допустить полного окостенения позвоночника.
Медикаментозная терапия
Основной задачей выступает облегчение боли и снижение активности воспалительного процесса. Медикаментозная терапия включает следующие препараты: НПВС, сульфасалазин, метотрексат, миорелаксанты, гормоны глюкокортикостероидного ряда и пр.
Сульфасалазин при болезни Бехтерева
Препараты для лечения подбирает только врач, учитывая индивидуальное состояние пациента и руководствуясь принципом преобладания пользы от лечения над возможными рисками.
Предпочтение отдается НПВС. Метотрексат и сульфасалазин при болезни Бехтерева включаются в схему лечения при неэффективности НПВС и высокой активности процесса.
Диета
Питание при болезни Бехтерева имеет большое значение и является составляющей комплексной терапии.
Диета при болезни Бехтерева носит белковый характер, ее основой являются растительная пища и рыба, которые способствуют снижению активности воспалительного процесса.
Белковые и молочные продукты как основа здорового питания
Ограничивается потребление картофеля, хлебобулочных и кондитерских изделий. Необходим полный отказ от алкоголя и никотина. Нельзя переедать, поскольку избыточный вес отрицательно сказывается на подвижности позвоночника.
Принципы диеты:
- рыбные блюда 3–4 раза в неделю
- нежирное мясо 2 раза в неделю
- ежедневное употребление овощей, фруктов и молочных продуктов
ЛФК
Каждый день должен начинаться с зарядки — утренняя физкультура хорошо разогревает мышцы, снижает скованность и болезненность, способствует восстановлению подвижности. Лечебная гимнастика при болезни Бехтерева имеет ни с чем несравнимое значение в борьбе с окостенением позвоночника и суставов.
Как правило, ее проводят в 2 этапа: короткая энергичная разминка утром (12-15 минут) и сбалансированный комплекс днем или вечером (30-40 минут). Комплекс упражнений подбирается индивидуально и соответствует стадии заболевания.
ЛФК при болезни Бехтерева помогает решить ряд задач:
- сохранение подвижности позвоночника и суставов
- улучшение циркуляции крови и трофики тканей
- снижение болевого синдрома
- развитие сети капилляров в легких
- увеличение объема дыхания
Массаж и физиопроцедуры
Массаж при болезни Бехтерева назначается щадящий, только в период ремиссии. Основными приемами служат поглаживание и растирание. Его применяют для снятия повышенного тонуса мышц, разогрева около позвоночной области и суставов. Массаж обеспечивает дополнительный приток крови, улучшает трофику, выводит соли и шлаки.
Физиотерапия включает такие процедуры, как ультразвук, фонофорез, токи ДДТ и пр. Она помогает облегчить состояние за счет уменьшения боли, улучшения циркуляции крови и снижения интенсивности воспалительного процесса в пораженном участке.
Народная медицина
Для лечения спины и суставов традиционно применяются апитерапия, гирудотерапия, иглоукалывание, растения, продукты пчеловодства и животные жиры.
При болезни Бехтерева лечение народными средствами включает настои трав, растирания спиртовой настойкой болиголова, мухомора, стручкового перца, эфирными маслами, уксусные и луковые компрессы, мази на основе животных жиров и прополиса. Очень популярное средство — скипидарные ванны.
Заключение
Хотя вылечить болезнь Бехтерева нельзя, разработанная за годы исследований комплексная терапия обладает высоким уровнем эффективности. Ее применение позволяет замедлить прогрессирование патологии, уменьшить тяжесть течения заболевания и частоту обострений.
Соблюдение всех рекомендаций врача и ежедневное выполнение ЛФК дают возможность пациентам сохранить подвижность позвоночника и вести полноценную жизнь.