Геморрагический васкулит у детей: 4 формы и дифференциальный диагноз
Геморрагический васкулит у детей геморрагический
ГЕМОРРАГИЧЕСКИЙ ВАСКУЛИТ У ДЕТЕЙ
• Геморрагический васкулит (синонимы: геморрагический иммунный микротромбоваскулит, болезнь (пурпура) Шенляйн — Геноха, анафилактоидная пурпура) одно из самых распространенных и хорошо известных геморрагических заболеваний, относящихся к группе иммунокомплексных вазопатий инфекционно-аллергической природы. В основе геморрагического васкулита (ГВ) лежит повреждение микрососудов циркулирующими иммунными комплексами (ЦИК), с последующим асептическое воспалением, дезорганизацией стенок микрососудов и множественным микротромбообразованием в сосудах кожи, суставов и внутренних органов.
• • • Этиология Инфекционные агенты Вакцинации Пищевая и медикаментозная аллергия Переохлаждение Стресс
Патогенез ГВ • • Образование ЦИК Феномен Артюсса Активация тромбоцитов 1 фаза ДВС-синдрома
Клинические формы: 1. 2. • • Простая (кожная, изолированная) Смешанные формы: Кожно-суставной синдром Пурпура с абдоминальным синдромом Пурпура с поражением почек Редкие варианты (кардит, неврологические расстройства)
Течение ГВ: • • Острое (3 -4 недели) Затяжное (до 3 -6 мес) Волнообразное Рецидивирующее Осложнения: • • Инвагинация кишечника, перфорация, Тромбозы и инфаркты органов Кровотечения из ЖКТ, почек, ВЧК Церебральные расстройства, невриты • Развернутая клиника ДВС-синдрома Обратите внимание
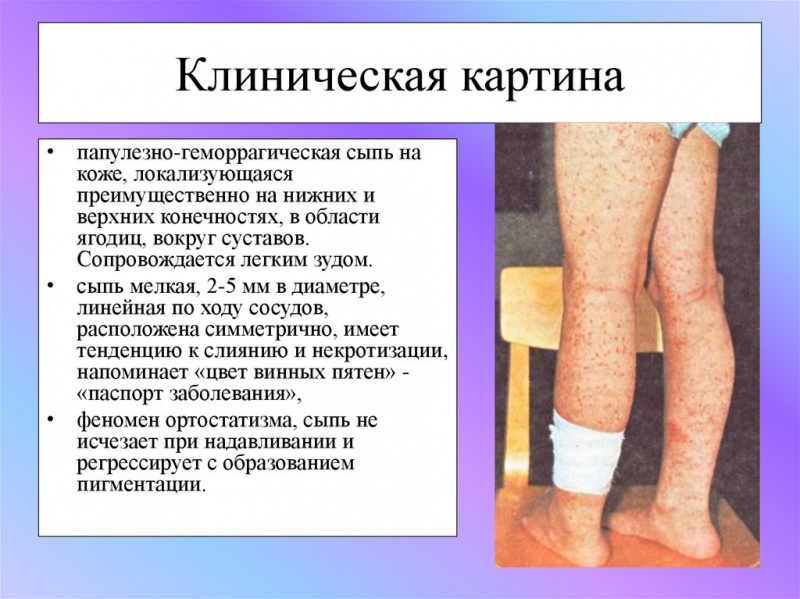
Клинические проявления ГВ • Кожный синдром (пурпура) — пятнистопапулезные, экссудативно-геморрагические элементы сыпи симметрично располагающиеся преимущественно на разгибательных поверхностях конечностей, ягодицах и других частях тела.
• Суставной синдром в виде артралгий или артритов крупных суставов с выраженным болевым синдромом.
• Абдоминальный синдром – результат нарушения микроциркуляции в брыжейке, растяжения капсулы почки и других органов, реактивного панкреатита: -коликообразные боли в животе, -рвота иногда с гематином, -жидким стулом с примесью крови, мелена
Почечный синдром Ø Транзиторный мочевой синдром (микрогематурия) Ø Нефрит – гематурическая форма, смешанная форма, нефротический синдром, быстро прогрессирующий гломерулонефрит
• Оценка геморрагического синдрома -ОАК с обязательным определением ВСК, ДК и количества тромбоцитов и их функциональных свойств. -ВСК по Ли-Уайту (N 5 -7 min) -АЧТВ (35 -45 сек) -коагулограмма • Определение серологической и иммунологической активности -Острофазовые показатели (СОЭ, СРБ, серомукоиды, α 2 -глобулины) -ЦИК, Ig A, Ig M, Ig E
• Оценка мочевого синдрома -ОАМ -Проба Нечипоренко -Проба Земницкого -Мочевина, креатинин УЗИ почек, γ-сцинтиография почек
Дифференциальный диагноз Кожный синдром: • Тромбоцитопении, тромбоцитопатии, Системные васкулиты Суставной синдром: • Реактивные артропатии, системные заболевания соединительной ткани (ЮРА, СКВ, ЮДМ, СС) Абдоминальный синдром: • «острый живот» (острый аппендицит, кишечная непроходимость, перитонит) Поражение почек: • Острый гломерулонефрит • СКВ • ГУС
Схема лечения • Базисная терапия • Симптоматическая терапия • Альтернативная терапия
Базисная терапия • • Ограничение двигательной активности ДИЕТА Антикоагулянты (+АТ III) Дезагреганты Энтеросорбенты ГКС Антигистаминные препараты
Применение гепарина Вариант Кожный Кожносуставной Абдомина льный Почечный Суточная доза ед/кг 100 -250 Курс Схема отмены 7 -10 дней По 100 ед/кг/сут 250 -300 До 4 -х каждые 2 -3 недель дня не До 400 -500 4 -6 недель уменьшая кратности введения 100 -150 4 -6 недель
Дезагреганты Препарат Суточна Курс я доза лечения Курс лечения при нефрите Дипиридамол 3 -5 мг/кг 3 -4 недели 3 -6 мес. (Курантил) С повтор. курсами 1 Пентоксифил 5 -10 3 месяца лин (Трентал) мг/кг
Энтеросорбенты Препараты Курс лечения Полисорб Полифепан Энтеросгель От 2 недель до 1 мес. При волнообразном течении до 3 мес. Важно
Применение ГКС показано при кожно-суставной, абдоминальной форме, волнообразном течении, нефрите с макрогематурией и нефротическим синдромом • Преднизолон, метилпреднизолон суточная доза 1 -2 мг/кг для перорального применения 5 -10 мг/кг для внутривенного введения (каждые 8 часов) Курс лечения 7 -21 день
Антигистаминные препараты показаны при наличии достоверных проявлений аллергии в дебюте заболевания или подтвержденной аллергии в анамнезе Рекомендуемые препарты: Кларитин, фенкарол Тавегил, супрастин Последовательными курсами по 14 дней
Инфузионная терапия показана при абдоминальном синдроме, тяжелом течении кожно-суставного синдрома Препарат Суточная доза Реосорбилакт 10 -20 мл/кг Глюкозо (5%) новокаиновая (0, 25%) смесь 1: 2 1: 4 Контрикал () 10 мл/год жизни, но не более 100 мл Под контролем АД!!! До 20 -40 тыс. ед Стрептокиназа, урокиназа 4000 ед/кг за 10 мин, затем по схеме
Лечение почечного синдрома • Производные гидроксихинолина (плаквенил, хингамин) – 4 -6 мг/кг 1 р/д 6 -12 недель с последующим снижением дозы до ¼ от начальной • Азатиоприн – 2 мг/кг/сут до 6 мес
Симптоматическая терапия • Спазмолитические и обезболивающие средства • Ингибиторы протеолиза • Санация очагов инфекции
Диспансерное наблюдение больных системными васкулитами 1. Наблюдение у кардиоревматолога с привлечением при ебдимости специалистов. 2. Ежемесячное наблюдение в течение первого года, затем (до двух лет) – раз в квартал, далее – раз в 6 мес: • Разработка индивидуального режима; • Систематическое обследование; • Контроль лечения, предупреждение осложнений; • Санация очаговой инфекции 3. Преемственность между педиатрической и терапевтической, ревматологической
Диагностика и лечение геморрагического васкулита у детей

При геморрагическом васкулите (второе название — болезнь Шенлейн-Геноха) имеются не только наружные проявления, но и поражения внутренних органов.
Заболевание сопровождается системным поражением мелких кровеносных сосудов, что проявляется кровоизлияниями в кожных покровах, болями в животе, поражением суставов и почек.
Геморрагический васкулит у детей до 3 лет встречается крайне редко, в основном заболеванию подвержены дети от 4 до 12 лет.
Точной причины развития геморрагического васкулита нет, считается, что это заболевание носит иммунопатологический характер.
У заболевших детей прослеживается связь с некоторыми факторами:
- вирусные и бактериальные инфекции;
- профилактические вакцинации;
- применение гамма-глобулина;
- аллергическая реакция на лекарственные препараты;
- гельминтная инвазия.
Наследственный фактор обнаруживается у небольшого количества больных детей. Гораздо большую роль играет отягощенный аллергический анамнез. Кроме того, у заболевших детей часто имеются хронические очаги инфекции: невылеченный кариес, гайморит или тонзиллит.
Некоторые специалисты не исключают влияние эндогенных веществ, образующихся в кишечнике.
Классификация
Среди специалистов принята классификация заболевания, построенная на нескольких признаках.
Признак
Формы болезни
По динамике
- начальный период;
- ремиссия;
- рецидив
По клинической картине
- с кожными проявлениями;
- с суставным синдромом;
- с абдоминальным синдромом;
- с почечным синдромом;
По степени тяжести
- легкая — состояние ребенка удовлетворительное, незначительные высыпания на коже;
- среднетяжелая — состояние средней тяжести, обильные высыпания, боли в животе, признаки поражения почек;
- тяжелая — массивное поражение кожи, отеки, боли в животе, развитие почечной недостаточности
По характеру течения
- острая форма — продолжается до 2 месяцев;
- затяжная — до полугода;
- хроническая — с рецидивами
Симптомы
Клиническая картина заболевания у малыша складывается из нескольких синдромов. Они могут наблюдаться как изолированно, так и в различных сочетаниях.
Кожные проявления
Высыпания могут появляться позже других симптомов. Распространение сыпи носит специфический характер — сначала она появляется на ногах, затем поднимается на ягодицы, туловище, руки и лицо.
Первичные элементы сыпи представлены мелкими пятнами или папулами. При надавливании они бледнеют, но через некоторое время этот признак исчезает. Вскоре высыпания приобретают геморрагический характер — багровые мелкие пятна. Постепенно элементы сыпи подвергаются преобразованию, как обычная гематома — становятся коричневыми, затем желтыми.
Локализация высыпаний симметричная — вокруг суставов, на ягодицах, разгибательных поверхностях рук и ног. Характерным признаком является волнообразное появление сыпи — к старым элементам периодически присоединяются свежие. При тяжелом течении появляются отеки стоп, кистей и лица. Возможно некротизирование элементов сыпи и появление булл — крупных пузырей на поверхности кожи.
Суставной синдром
Проявляется симметричным проявлением отечности в крупных суставах — колени, локти, голеностопы. Кожа гиперемированная и горячая на ощупь. Эти симптомы могут сопровождаться повышенной температурой и общим ухудшением состояния.
При движениях и пальпации ребенок жалуется на боли. Степень поражения может быть как кратковременной, так и дойти до выраженных воспалительных изменений.
Артрит обычно нестойкий, поражения носят обратимый характер и проходят через три-четыре дня.
Абдоминальный синдром
Клиника геморроидального васкулита при этом синдроме характеризуется внезапным возникновением схваткообразных болей в животе. Локализуются они в области пупка. Сопровождается болевой синдром появлением жидкого черного стула, тошнотой и рвотой. Живот при этом вздут, но защитное напряжение брюшной стенки отсутствует.
Почечный синдром
Выделяют четыре формы поражения почек:
- преходящая гематурия — периодически появляющаяся и исчезающая кровь в моче;
- нефрит с выделением белка;
- нефрит с выделением белка и крови;
- гломерулонефрит с быстрым прогрессированием.
Наиболее благоприятными являются первые две формы. Осложнением почечного синдрома становится острая почечная недостаточность.
Анемический синдром
Вследствие повышенной проницаемости сосудов и частых кровотечений у ребёнка развивается анемия. Она характеризуется бледностью кожи, повышенной утомляемостью, возможны обморочные состояния.
Особенности течения болезни у детей
У 50% больных детей отсутствуют кожные проявления или они очень слабо выражены, что затрудняет диагностику заболевания. Первыми симптомами обычно становятся поражение суставов и пищеварительного тракта.
Нарушение же функций почек встречается редко и проходит без последствий.
Прогноз течения у детей более благоприятный чем у взрослых при своевременной диагностике и лечении симптомы проходят в течение нескольких месяцев.
Диагностика
После осмотра пациента отправляют на обследование, где диагноз подтверждается с помощью лабораторных анализов.
Наблюдаются изменения общего анализа крови:
- увеличение уровня лейкоцитов;
- повышение количества нейтрофилов;
- рост СОЭ;
- увеличение количества тромбоцитов.
Характерный лабораторный признак геморрагического васкулита — повышение в крови количества циркулирующих иммунных комплексов. Обнаруживается антиген к фактору Виллебранда, отвечающего за свертываемость крови.
В связи с частым возникновением почечного синдрома всем пациентам необходимо регулярно проводить анализ мочи. Для своевременной диагностики абдоминального синдрома нужна консультация хирурга.
О диагностике геморрагического васкулита рассказывает доктор М. Н. Валивач.
Дифференциальная диагностика
Проводится со всеми заболеваниями, имеющими сходную симптоматику:
Методы лечения
Лечение ребенка проводится в условиях стационара. В соответствии с клиническими рекомендациями проводится симптоматическая терапия — медикаментозными и хирургическими способами. К мерам лечения относятся также диета и режим дня.
К какому врачу обратиться
Занимается лечением геморрагического васкулита врач-ревматолог. При возникновении осложнений привлекаются врачи других специальностей — гематологи, хирурги, нефрологи.
Режим дня и питания
Так как причиной васкулита могут быть различные аллергены, требуется тщательно собрать пищевой анамнез — выяснить, на какие продукты у ребенка бывала аллергия. При обнаружении таких продуктов их следует устранить из рациона.
В остром периоде заболевания показана лечебная диета с исключением следующих продуктов:
- белки животного происхождения;
- соль;
- мясные и рыбные бульоны;
- грибы;
- копченые и консервированные продукты.
Полезными являются фрукты и овощи, кисломолочные продукты, крупы.
В первые 2-3 недели заболевания назначают постельный режим. При его несоблюдении количество высыпаний увеличится, что опасно не только более яркой выраженностью симптомов, но и осложнениями.
Медикаментозное лечение
Лекарственные препараты назначают в соответствии с имеющимися проявлениями заболевания. Лечить васкулит предстоит длительно, до полного устранения симптомов.
Антибиотики
Антибактериальные препараты назначают в том случае, если была установлена взаимосвязь заболевания с перенесенной инфекцией или имеется хронический очаг инфекции в организме.
Препарат выбирают в зависимости от вида возбудителя. Обычно используют средства широкого спектра действия — цефалоспорины, макролиды. Лекарства применяют в соответствующих возрасту дозировках.
Используются они с рождения, но в разных лекарственных формах.
Цитостатики
Используются при развитии почечного синдрома. Назначают Азатиоприн или Циклофосфамид в сочетании с глюкокортикоидами, Гепарином, антиагрегантами. Применяются цитостатики только по строгим показаниям, при неэффективности других методов. Детский возраст обычно является противопоказанием, дозировка рассчитывается по массе тела.
Дезагреганты
Применяется в качестве патогенетического лечения.
Используют следующие препараты:
- Курантил — 5 мг/кг в сутки;
- Трентал — 5-10 мг/кг в сутки;
- Тиклид — 10 мг/кг в сутки.
Длительность лечения дезагрегантами составляет три месяца. Эти препараты препятствуют образованию тромбов. При тяжелом течении васкулита используют сочетание двух препаратов. Для предотвращения рецидивов совместно используют Делагил. Противопоказаний по возрасту нет, дозировка определяется массой тела.
Антигистаминные средства
Назначают при аллергической природе заболевания. Используют такие препараты, как Кетотифен, Тавегил, Кларитин. Применяют с рождения в виде сиропов.
Симптоматическое лечение
В зависимости от вида назначают:
- при абдоминальном синдроме показано назначение сорбентов — активированный уголь, Полифепан (с рождения);
- при суставном синдроме показаны нестероидные противовоспалительные средства — Ибупрофен (с 6 лет) , Мелоксикам (с 15 лет);
- для облегчения боли используют спазмолитики — Но-Шпу (с 6 лет), Папаверин (от 6 месяцев);
- при выраженном воспалительном процессе назначают Гепарин (с 3 лет).
Тяжелое течение васкулита — показание для проведения плазмафереза. Это метод очищения крови путем переливания свежезамороженной плазмы, инфузионных растворов.
Фотогалерея — лекарственные препараты
Мелоксикам, около 100 руб Трентал, около 300 руб Амоксиклав, около 250 руб Азатиоприн, около 150 руб Кларитин, около 200 руб Но-Шпа, около 200 руб
Народные средства
Лечение народными средствами не только неэффективно, но и противопоказано.
Что делать в период выздоровления
После устранения острого состояния необходимо соблюдать следующие мероприятия:
- придерживаться гипоаллергенной диеты;
- устранять хронические очаги инфекции;
- избегать переохлаждений;
- поддерживать иммунную систему;
- избегать избыточного нахождения на солнце.
Эти меры направлены на предупреждение рецидивов.
Осложнения
Развиваются редко, при тяжелом течении болезни.
Носят характер острой хирургической патологии:
- разрыв стенки кишечника и развитие перитонита;
- инвагинация кишечника — внедрение одной кишки в другую с последующим их отмиранием;
- кишечное кровотечение.
Эти состояния требуют неотложного хирургического вмешательства. Осложнением, развивающимся вследствие кровотечений, является хроническая анемия.
Прогноз и профилактика
У 60% больных выздоровление происходит в течение месяца. По прошествии года выздоровление отмечается у 95% больных. У 2% детей формируется хроническое поражение почек. Летальные исходы отмечаются у детей с обширными поражениями внутренних органов и регистрируются в 3% случаев.
Ребенок, перенесший геморрагический васкулит, находится на диспансерном учете у педиатра в течение 5 лет. Раз в полгода его осматривают стоматологи, окулисты, оториноларингологи для выявления и устранения хронических очагов инфекции. В течение двух лет ребенку нельзя ставить профилактические прививки.
Специфической профилактики васкулита нет. Проводят своевременное выявление и устранение хронических очагов инфекции, лечение гельминтозов, вирусных и бактериальных заболеваний.
Загрузка …
Фотогалерея
На фото представлены проявления геморрагического васкулита у детей.
Высыпанию в первую очередь появляются на ногах При слиянии высыпания образуют крупные пузыри
Видео
О геморрагическом васкулите рассказывают специалисты в программе Жить здорово.
Геморрагический васкулит

Геморрагический васкулит (синонимы: пурпура Шёнлейна — Геноха, болезнь Шёнлейна-Геноха, ревматическая пурпура, аллергическая пурпура) — наиболее распространённое заболевание из группы системных васкулитов. В его основе лежит асептическое воспаление стенок микрососудов, множественное микротромбообразование, поражающее сосуды кожи и внутренних органов (чаще всего почек и кишечника).
Главной причиной, вызывающей это заболевание является циркуляция в крови иммунных комплексов и активированных компонентов системы комплемента. В здоровом организме иммунные комплексы выводятся из организма специальными клетками — клетками фагоцитарной системы.
Чрезмерное накопление циркулирующих иммунных комплексов в условиях преобладания антигенов или при недостаточном образовании антител приводит к отложению их на эндотелии микроциркуляторного русла с вторичной активацией белков системы комплемента по классическому пути и вторичном изменении сосудистой стенки.
В результате развивается микротромбоваскулит и происходят сдвиги в системе гемостаза: активация тромбоцитов, циркуляция в крови спонтанных агрегатов, выраженная гиперкоагуляция, снижение в плазме антитромбина III, тромбопения, повышение уровня фактора Виллебранда, депрессия фибринолиза.
История вопроса
В 1837 году известный немецкий врач Шёнляйн (нем. J. L. Sch?nlein) описал «анафилактическую пурпуру». В 1874 г. его соотечественник E. N. Henoch опубликовал ценную работу о том же заболевании.
Название «геморрагический васкулит», использующееся только в России, введено в 1959 г. выдающимся ревматологом В. А. Насоновой. За рубежом до настоящего времени господствует термин «пурпура Шёнляйна-Геноха».
Этиология
У большинства больных (66-80 %) развитию заболевания предшествует инфекция верхних дыхательных путей, прививки.
Описана манифестация заболевания после тифа, паратифа А и Б, кори, желтой лихорадки.
Другими потенциальными стартовыми агентами заболевания могут быть:
Иногда геморрагический васкулит осложняет развитие беременности, периодической болезни, диабетической нефропатии, цирроза печени, злокачественных новообразований.
Классификация
По формам
- простая
- некротическая
- с холодовой крапивницей и отеками
По течению
- молниеносное течение (часто развивается у детей до 5 лет)
- острое течение (разрешается в течение 1 месяца)
- подострое (разрешается до трех месяцев)
- затяжное (разрешается до шести месяцев)
- хроническое.
По степени активности
В крови повышено количество лейкоцитов, нейтрофилов, эозинофилов, СОЭ будет повышено до 20—40 миллиметров в час, снижается содержание альбуминов, диспротеинемия.
Будет выражен кожный синдром, суставной, абдоминальный (приступообразные боли в животе, рвота, с примесью крови), выраженный нефритический синдром, может быть поражение центральной нервной системы и периферической нервной системы. В крови выраженное повышение лейкоцитов, повышение нейтрофилов, повышение СОЭ выше 40 миллиметров в час, может быть анемия, снижение тромбоцитов.
Клиническая картина
Как правило, геморрагический васкулит протекает доброкачественно. Обычно болезнь заканчивается спонтанной ремиссией или полным выздоровлением в течение 2-3 недель от момента появления первых высыпаний на коже. В некоторых случаях болезнь приобретает рецидивирующее течение. Возможны тяжёлые осложнения, обусловленные поражением почек или кишечника.
Выделяют несколько клинических форм геморрагического васкулита:
Клинически болезнь проявляется одним или несколькими симптомами:
- Поражение кожи — самый частый симптом[7], относится к числу диагностических критериев заболевания. Наблюдается характерная геморрагическая сыпь — так называемая пальпируемая пурпура, элементы которой незначительно возвышаются над поверхностью кожи, что незаметно на глаз, но легко определяется на ощупь. Часто отдельные элементы сливаются, могут образовывать сплошные поля значительной площади. Иногда отдельные элементы некротизирующиеся.
В дебюте заболевания высыпания могут иметь петехиальный характер.
В начале заболевания высыпания всегда локализуются в дистальных отделах нижних конечностей. Затем они постепенно распространяются на бёдра и ягодицы. Очень редко в процесс вовлекаются верхние конечности, живот и спина.
Через несколько дней пурпура в большинстве случаев бледнеет, приобретает за счёт пигментации бурую окраску и затем постепенно исчезает. При рецидивирующем течении могут сохраняться участки пигментации. Рубцов не бывает никогда (за исключением единичных случаев с некротизацией элементов и присоединением вторичной инфекции).
- Суставной синдром — часто возникает вместе с кожным синдромом, встречается в 59-100 % случаев[5].
Поражение суставов чаще развивается у взрослых, чем у детей.
Излюбленная локализация — крупные суставы нижних конечностей, реже вовлекаются локтевые и лучезапястные суставы.
Характерны мигрирующие боли в суставах, возникающие одновременно с появлением высыпаний на коже. Примерно в четверти случаев (особенно у детей) боли в суставах или артрит предшествуют поражению кожи.
Возможно сочетание суставного синдрома с миалгиями (болями в мышцах) и отёком нижних конечностей.
Длительность суставного синдрома редко превышает одну неделю.
- Абдоминальный синдром, обусловленный поражением желудочно-кишечного тракта, встречается примерно у 2/3 от числа всех больных. Проявляется спастическими болями в животе, тошнотой, рвотой, желудочно-кишечным кровотечением (умеренно выраженные, не опасные кровотечения встречаются часто — до 50 % случаев; тяжёлые — реже, опасные для жизни — не более чем в 5 % случаев). Возможны такие тяжёлые осложнения, как инвагинация кишечника, перфорация, перитонит.
При эндоскопическом исследовании обнаруживают геморрагический или эрозивный дуоденит, реже эрозии в желудке или в кишечнике (локализация возможна любая, включая прямую кишку).
- Почечный синдром: распространённость точно не установлена, в литературе значительный разброс данных (от 10 до 60 %). Чаще развивается после появления других признаков болезни, иногда через одну — три недели после начала заболевания, но в единичных случаях может быть первым его проявлением. Тяжесть почечной патологии, как правило, не коррелирует с выраженностью других симптомов.
Клинические проявления поражения почек разнообразны. Обычно выявляется изолированная микро- или макроглобулинурия, иногда сочетающаяся с умеренной протеинурией. В большинстве случаев эти изменения проходят бесследно, но у некоторых больных может развиться гломерулонефрит. Возможно развитие нефротического синдрома.
Морфологические изменения в почках варьируют от минимальных до тяжёлого нефрита «с полулуниями». При электронной микроскопии выявляются иммунные депозиты в мезангии, субэндотелии, субэпителии, в клубочках почек. В их состав входят IgA, преимущественно 1-го и реже 2-го субкласса, IgG, IgМ, С3 и фибрин.
- Поражение лёгких: встречается в единичных случаях. Описаны больные с лёгочным кровотечением и лёгочными геморрагиями.
- Поражение нервной системы: встречается в единичных случаях. Описаны больные с развитием энцефалопатии, с небольшими изменениями в психическом статусе; могут быть сильные головные боли, судороги, кортикальные геморрагии, субдуральные гематомы и даже инфаркт мозга. Описано развитие полинейропатии.
- Поражение мошонки: встречается у детей, не чаще 35 %, и сводится к отёку мошонки (что связывают с геморрагиями в её сосуды).
Молниеносная форма. В её основе лежит гиперергическая реакция, развитие острого некротического тромбоваскулита.
Заболевание чаще развивается на первом-втором году жизни через 1-4 недели после детской инфекции (ветряная оспа, краснуха, скарлатина и т. д.).
Характерны симметричные обширные кровоизлияния, некрозы, появление цианотичных участков кожи (кисти, стопы, ягодицы, лицо), имеющих сливной характер. В дальнейшем возможно развитие гангрены кистей и стоп, развитие комы, шока.
Особенности геморрагического васкулита у детей:
Лабораторные признаки
Неспецифичны. Важным признаком, позволяющим заподозрить заболевание, является увеличение концентрации IgA в сыворотке крови.
У 30 % — 40 % больных обнаруживается РФ. У детей в 30 % случаев наблюдается увеличение титра АСЛ-О. Повышение СОЭ и СРБ коррелируют со степенью активности васкулита.
Диагностические критерии
Существуют признанные международным сообществом ревматологов классификационные критерии геморрагического васкулита, которые на протяжении многих лет (с 1990 г.) успешно используются в диагностике.
Их четыре, каждому даётся чёткое определение.
Наличие у больного 2-х и более любых критериев позволяет поставить диагноз с чувствительностью 87,1 % и специфичностью 87,7 %.
Предложены и другие системы классификационных и дифференциально-диагностических критериев.
Лечение
Во-первых, необходима диета (исключаются аллергенные продукты). Во-вторых, строгий постельный режим. В третьих, медикаментозная терапия (антиагреганты, антикоагулянты, кортикостероиды, иммунодепрессанты-азатиоприн, а также антитромботическая терапия). Применяют следующие препараты:
В основном течение заболевания благоприятное, и иммуносупрессантная или цитостатическая терапия применяется редко (например, при развитии аутоиммунного нефрита).
Дети обязательно находятся на диспансерном учёте. Проводится в течение 2х лет. Первые 6 мес больной посещает врача ежемесячно, затем- 1 разв 3 месяца, затем- 1 раз в 6 месяцев. Профилактику проводят при помощи санации очагов хронической инфекции. Регулярно исследуют кал на яйца гельминтов. Таким детям противопоказаны занятия спортом, различные физиопроцедуры и пребывание на солнце.
Системные васкулиты. Дифференциальная диагностика

23 Июня в 23:12 7807 • Клинические признаки, наблюдаемые при системных васкулитах, встречаются при системных заболеваниях соединительной ткани (включая антифосфолипидный синдром), инфекциях (инфекционный эндокардит, сифилис, другие системные инфекции) и опухолях(предсердная миксома, лимфопролиферативные опухоли и др.), тяжёлом атеросклеротическом поражении сосудов. • Необходимость в своевременной диагностике заболевания продиктована потребностью в раннем (до развития необратимого поражения жизненно важных органов) назначении агрессивной терапии. • Системные васкулиты должны исключаться у всех больных с лихорадкой, похуданием и признаками полиорганного поражения (сосудистая пурпура, множественный мононеврит, мочевой синдром). Показания для консультации ревматолога: наличие любых клинических проявлений, позволяющих заподозрить системный васкулит. Ведение больных системными васкулитами требует мультидисциплинарного подхода. • Дерматолог: васкулит с поражением кожи. • Невропатолог: при выявлении неврологических симптомов • Офтальмолог: при поражении глаз у пациентов с синдромом Бехчета, гранулематозом Вегенера, артериитом Такаясу, гигантоклеточным артериитом. • Отоларинголог: при поражении ЛОР-органов при гранулематозе Вегенера. • Нефролог: поражение почек при системных некротизирущих васкулитах. • Пульмонолог: поражение лёгких при гранулематозе Вегенера, микроскопическом полиартериите, синдроме Черджа-Стросс. • Инфекционист и фтизиатр: носительство вирусов гепатита В и С, развитие оппортунистических инфекций, туберкулёза. • Сосудистый хирург: поражение сосудов при артериите Такаясу. • Хирург: развитие абдоминального болевого синдрома при артериите Такаясу, узелковом полиартериите, геморрагическом васкулите. • Уточнение диагноза и оценка прогноза. • Подбор терапии. • Обострение заболевания. • Развитие осложнений. Лечение всегда назначают индивидуально в зависимости от клинических проявлений заболевания и типа васкулита.
Цели терапии • Достижение клинико-лабораторной ремиссии. • Снижение риска обострений. • Предотвращение необратимого поражения жизненно важных органов. • Снижение риска развития побочных эффектов лекарственной терапии. • Увеличение продолжительности жизни.
Общие рекомендации • Обсуждение с пациентами симптомов, которые могут быть связаны с обострением васкулита или побочными эффектами лекарственной терапии. • Рекомендации по снижению риска побочных эффектов лекарственной терапии (см. Ревматоидный артрит). К основным группам ЛС, используемым при системных васкулитах, относятся ГКС и цитостатики (циклофосфамид, метотрексат, азатиоприн). При ряде форм системных васкулитов используются экстракорпоральные методы очищения крови (плазмаферез) и введение внутривенных иммуноглобулинов.
• Основной метод лечения гигантоклеточного артериита и артериита Такаясу, а также отдельных системных некротизирующих васкулитов при отсутствии признаков прогрессирования, например синдрома Черджа-Стросс и криоглобулинемического васкулита; применяются для лечения тяжёлых форм геморрагического васкулита с поражением ЖКТ и почек. • В связи с высокой частотой (96%) прогрессирования заболевания монотерапия ГК не используется для лечения гранулематоза Вегенера, микроскопического полиангиита и узелкового полиартериита.
• Быстрый эффект ГК может рассматриваться как диагностический признак гигантоклеточного артериита и ревматической нолимиалгии. • Тактика назначения ГК ♦ В начале заболевания ГК обычно назначают в несколько приёмов в дозе 1 мг/кг/сут, а затем (через 7 -10 дней) при положительной динамике клинических и лабораторных показателей переходят на однократный приём в утренние часы. ♦ Длительность подавляющей терапии ГК составляет 3—4 нед. ♦ После достижения эффекта дозу препаратов постепенно уменьшают по 5 мг в 2 нед до поддерживающей (0,15-0,2 мг/кг/сут), которая назначается от одного года до 3—5 лет. ♦ Пульс-терапия ❖ применяют у больных, рефрактерных к стандартной терапии ❖ применяют для индукции ремиссии васкулита и для подавления его обострений (эскалационная терапия). • Препарат выбора при: ❖ системных некротизирующих васкулитах [гранулематоз Вегенера, микроскопический полиартериит, узелковый полиартериит835 (при отсутствии маркеров репликации вируса гепатита В)]; ❖ тяжёлых формах геморрагического васкулита и синдрома Черджа—Стросс, когда наблюдается тяжёлое, быстропрогрессирующее поражение сосудов и почек, даже несмотря на хороший начальный клинический ответ на ГК. • Тактика лечения ♦ 1-2 мг/кг/сут (перорально) в течение 10-14 дней с последующим снижением в зависимости от содержания лейкоцитов в периферической крови. При очень быстром прогрессировании васкулита циклофосфамид назначают в дозе 4 мг/кг/сут per os в течение 3 дней, затем 2 мг/кг/сут в течение 7 дней или в виде пульс-терапии (10-15 мг/кг/сут). ♦ Общая длительность лечения не менее 12 мес после достижения полной ремиссии. Затем дозу препарата постепенно снижают в течение 2-3 мес по 25-50 мг. ♦ Подбор дозы: содержание лейкоцитов не должна быть ниже 3,0-3,5*10, а нейтрофилов — 1,0-1,5*109/л. В начале лечения целесообразно контролировать содержание лейкоцитов через день, а после стабилизации их количества — не реже одного раза в 2 нед. ♦ Имеются данные об эффективности интермиттирующей терапии высокими дозами циклофосфамида (в сочетании с ГК) и уменьшении на её фоне числа побочных эффектов данного препарата (500-700 мг/м2 ежемесячно в течение 6-12 мес). Однако при гранулематозе Вегенера этот режим ассоциируется с высокой частотой обострений. ♦ У пациентов с почечной недостаточностью (сывороточный креатинин >500 мкмоль/л) доза циклофосфамида должна быть снижена на 25-50%. ♦ Лечение циклофосфамидом следует проводить в течение не менее 1 года после достижения ремиссии. ♦ Лечение циклофосфамидом ассоциируется с увеличением частоты побочных эффектов (в первую очередь, лёгочных инфекционных осложнений и рака мочевого пузыря при гранулематозе Вегенера), определяющих высокую инвалидизацию и смертность. ♦ Профилактика побочных эффектов терапии циклофосфамидом — см. Системная красная волчанка. • Используется для поддержания ремиссии при некротизирующих васкулитах: вызывает побочные эффекты реже, чем циклофосфамид. • Оптимальная доза 1-3 мг/кг/сут; поддерживающая доза — 50 мг в день. • Профилактика побочных эффектов терапии азатиоприном — см. Системная красная волчанка. • Доза препарата 12,5-17,5 мг в неделю. • В сочетании с ГК применяется для лечения гранулематоза Вегенера без быстропрогрессирующего нефрита и тяжёлого поражения лёгких; как правило, при непереносимости циклофосфамида или для поддержания ремиссии заболевания. В настоящее время в большинстве случаев при системных некротизирующих васкулитах (гранулематоз Вегенера, микроскопический полиангиит, узелковый полиартериит, синдром Черджа-Стросс) применяется комбинированная терапия ГК и цитостатиками. Насонов Е.Л.
- Заболевания сосудов, напоминающие васкулиты — васкулопатии Васкулопатия — термин, предложенный для определения патологии сосудов, при которой отсутствуют четкие морфологические признаки воспалительно-клеточной инфильтрации сосудистой стенки и периваскулярного пространства. Полагают, что гистологические изменения при этих заболеваниях ограничиваются микротро… Васкулиты и васкулопатии
- Системные васкулиты. Дифференциальная диагностика Клинические признаки, наблюдаемые при системных васкулитах, встречаются при системных заболеваниях соединительной ткани (включая антифосфолипидный синдром), инфекциях (инфекционный эндокардит, сифилис, другие системные инфекции) и опухолях(предсердная миксома, лимфопролиферативны… Васкулиты и васкулопатии
- Геморрагический васкулит (пурпура Шенлейна—Геноха) Поражение кожи — один из диагностических критериев геморрагического васкулита, наблюдается у всех больных в различные периоды болезни. Однако в дебюте поражение кожи встречается только в половине случаев. К проявлениям кожного синдрома относят петехиальную сыпь и/или пурпуру (т.н. пальпируемую н… Васкулиты и васкулопатии
- Антинейтрофильные цитоплазматические антитела в диагностике системных васкулитов Лабораторное обследование больных системными васкулитами включает определение аутоантител, компонентов системы комплемента, клеточных иммунологических реакций, показателей активации эндотелия и острофазового ответа организма. Для идентификации инфекционных агентов, ассоциирующихся с развитием васкул… Васкулиты и васкулопатии
- Системные васкулиты. Патогенез Выделяют несколько основных патогенетических механизмов, которые определяют клинические особенности той или иной формы системных васкулитов. Васкулиты и васкулопатии
Геморрагический васкулит у детей
Исходя из показаний, назначают рентгенографию органов грудной клетки, ультразвуковое исследование (УЗИ) органов брюшной полости, электрокардиограмму сердца (ЭКГ).
Основанием для проведения динамической нефросцинтиграфии, УЗИ почек является появление признаков поражения почек.
Совет
Это необходимо, поскольку у заболевших детей нередко диагностируются аномалии (отклонение от нормы) развития органов мочевыводящей системы, нарушение выделительной и накопительной функций почек, признаки дизэмбриогенеза почек.
Полученные результаты позволяют составлять прогнозы относительно протекания нефрита при выявлении болезни Шенлейна-Геноха, а также контролировать процесс лечения. Показанием к биопсии почки может стать упорное проявление симптомов гломерулонефрита, не отступающего перед проводимым лечением.
Дифференциальная диагностика геморрагического васкулита у детей
Дифференциальная диагностика геморрагического васкулита обязательно проводится, прежде всего, сзаболеваниями, которым свойственна геморрагическая пурпура.
Это инфекции (менингококцемия, инфекционный эндокардит), другие ревматическе заболевания, хронический активный гепатит, опухоли, лимфопролиферативные заболевания.
Течение многих из вышеперечисленных болезней сопровождается поражениями почек и суставов.
Наличие петехиальной (мелкой) сыпи может стать основанием для подозрения на тромбо-цитопеническую пурпуру. Следует учитывать, что для болезни Шенлейна-Геноха характерна типичная локализация сыпи на ногах и ягодицах ребенка. Но в этом случае не возникает тромбоцитопения (уменьшение количества тромбоцитов (менее 200 тыс. в 1 мм ³) в периферической крови).
Абдоминальный синдром, возникающий при геморрагическом васкулите, необходимо отличать от болезней, которые сопровождаются картиной острого живота (в том числе, от непроходимости кишечника, неспецифического язвенного колита, острого аппендицита, иерсиниоза, прободной язвы желудка). О болезни Шенлейна-Геноха говорят схваткообразные боли, на высоте которых появляются мелена (выделение кала в виде липкой массы черного цвета) и кровавая рвота. Болезни сопутствуют суставной синдром, изменения кожи. Если преобладают желудочно-кишечные симптомы, клиническая картина может быть подобной картине острого живота. По этой причине во время обследования каждого больного с острыми болями в животе важно не забывать о возможности геморрагического васкулита и, следовательно, искать артрит, нефрит или сопутствующие высыпания.
В случае тяжелого поражения почек возможно предположение острого гломерулонефрита. При дифференциальной диагностике правильной постановке диагноза способствует выявление иных проявлений геморрагического васкулита.
Если ребенок имеет хронические заболевания почек, нужно обязательно выяснить, не диагностировался ли у него ранее геморрагический васкулит.
Обратите внимание
Почечные формы болезни необходимо, прежде всего, дифференцировать от IgA-нефропатии, которая протекает с микрогематурией (наличием в моче эритроцитов, выявляемых лишь при микроскопическом исследовании) или рецидивами макрогематурии (наличия крови в моче, сопровождающегося заметным на глаз ее покраснением).
Редко вызывает затруднения дифференциальная диагностика с другими заболеваниями ревматического характера. Исключением может стать системная красная волчанка. В начале она может обладать симптомами геморрагического васкулита. Однако в этом случае определяются иммунологические маркеры — антитела к АНФ, ДНК, — которые не свойственны геморрагическому васкулиту.
Лечение Геморрагического васкулита у детей
Лечение ребенка при геморрагическом васкулите проводят в больничных условиях. Потом его осматривают в поликлинике и наблюдают дома. В стационаре длительность лечения составляет от 3 до 6 недель. Постельный режим ребенок должен соблюдать минимум 3 недели, потом его постепенно расширяют, разрешая ребенку периодически вставать.
Комплексное лечение предусматривает соблюдение строгой диеты. Ребенку запрещены такие продукты:
- кофе
- какао и продукты с его содержанием
- шоколад (как черный, так и молочный)
- цитрусовые фрукты
- свежие ягоды
Ограничивают употребление продуктов с содержанием:
- экстрактивных веществ
- животных белков
- гистамина в большом количестве
Нельзя применять для лечения такие препараты:
- сульфаниламиды
- антибиотики
- аскорбиновая кислота
- препараты кальция
Основа лечения геморрагического васкулита у детей – гепаринотерапия. Гепарин назначается детям в дозе 300-400 ЕД/кг под контролем аутокоагуляционного теста. Также системное лечение включает прием сосудистых средств, антиагрегантов, сорбентов.
Преднизолон назначают при наличии у ребенка:
- фульминоидных элементов
- ангионевротического отека
- длительно сохраняющегося болевого абдоминального синдрома
Если течение болезни бурно прогрессирует, ребенку назначают плазмаферез. При выраженном болевом абдоминальном синдроме назначают обезболивающие средства. У больных детей с вторичным нефритом или с бурным течением заболевания оправдано использование иммунодепрессантов с глюкокортикоидами и гепарином.
Профилактика Геморрагического васкулита у детей
После отступления симптомов геморрагического васкулита за ребенком наблюдают на протяжении 5 лет, если нет поражения почек. Необходима санация хронических очагов инфекции, в том числе лечения ЛОР-патологий. Обязательно регулярно проводят анализы мочи, потому что может развиться вторичный гломерулонефрит. От прививок ребенок освобождается на 2 года.
Нужно предупреждать обострения очагов хронической инфекции, избегать необоснованного назначения любых лекарств.
Геморрагический васкулит

До конца причина заболевания геморрагическим васкулитом не установлена. Болезнь Шенлейна-Геноха представляет собой неестественную реакцию иммунной системы организма, когда иммунная система поражает кровеносные сосуды в ответ на бактериальную или вирусную инфекцию.
К наиболее частым предрасполагающим факторам относят стрептококковые ангина, вызванные β-гемолитическим стрептококком группы А, обострение хронического тонзиллита, отиты, цитомегаловирусные инфекции, кариес зубов и др.).
Провоцирующими факторами развития заболевания могут быть переохлаждение, аллергия (пищевая, холодовая), вакцинация (особенно на фоне обострения хронического очага инфекции), укусы насекомых, паразитарные инвазии и многое другое.
Геморрагический васкулит может также появиться на фоне приема лекарственных препаратов, в основном антибиотиков (эритромицин, цефазолин, цефабол) в результате токсического действия больших доз лекарств, принимаемых длительное время, либо в результате повышенной чувствительности организма к определенному препарату. Но в большинстве случаев причину возникновения аллергической пурпуры врачам выяснить не удается.
Для развития данного заболевания обычно требуется наследственная предрасположенность, склонность к аллергиям, частые инфекционные заболевания и применение различных лекарственных препаратов.
Геморрагический васкулит в Международной классификации болезней мкб обозначается D69.0 — Аллергическая пурпура.
Геморрагический васкулит – фото
Геморрагический васкулит – фото (по клику фотография будет увеличена).
Симптомы геморрагического васкулита
Геморрагический васкулит
В половине случаев геморрагический васкулит начинается с симптомов умеренной или выраженной интоксикации: головной боли, слабости, недомогания, повышения температуры тела до субфебрильных или фебрильных цифр, однако возможно отсутствие подъема температуры. Болями в области голеностопных и коленных суставов и высыпаниями на ногах.
Сыпь имеет геморрагический характер, то есть возникает в результате кровоизлияний в кожу, так как циркулирующие иммунные комплексы (ЦИК) повреждают микрососуды, в сосудистой стенке возникают асептическое (то есть без участия микробов) воспаление, деструкция (разрушение), тромбирование микрососудов и разрыв капилляров.
Симптомы геморрагического васкулита зависят от его формы. Различают следующие формы геморрагического васкулита:
- Кожную (простую).
Для данной формы характерно появление мелкой красной сыпи или пурпуры (похожие на укусы комаров или волдыри) с размером высыпаний от 3 до 10 мм, которая не чешется или сопровождается легким зудом.
Кровоизлияния возвышаются над поверхностью кожи, их можно легко почувствовать при пальпации и появляются они симметрично на разгибательных поверхностях нижних конечностях (на ногах под коленками, в районе стоп), ягодицах. Затем она становится мелкопятнистой и перестает быть пальпируемой.
Сыпь при васкулите не появляется на лице, ладонях, практически не наблюдается на туловище и руках. При надавливании сыпь не исчезает, не бледнеет.
- Суставную. Суставная форма часто возникает одновременно с кожной или за несколько дней или часов раньше высыпаний.
При этом ребенок жалуется на боли под коленками и в области голеностопа, эти участки сопровождаются отечностью с появлением кровоподтеков (синяков). Ребенок не может ни ходить, ни стоять.
- Абдоминальную. Боли в животе наблюдаются у 1/3 больных и носят чаще схваткообразный характер, протекая по типу кишечных колик.
Боль эта обусловлена кровоизлияниями в стенку кишки и в брюшину. При этом ребенок не может четко указать, где болит живот.
Боли в животе зачастую появляются раньше кожных высыпаний, что сильно затрудняет постановку правильного диагноза и часто ребенка госпитализируют в отделение хирургии с диагнозом «острый живот» с подозрением на острый аппендицит. У взрослых абдоминальная форма наблюдается реже.
- Почечную. Геморрагический васкулит с поражением почек протекает как острый гломерулонефрит с гематурией (кровь в моче) и протеинурией (белок в моче). Поражение почек может возникнуть не сразу, а через 1-4 недели после начала болезни.
- Смешанную. Когда отмечается сочетание всех или нескольких форм, например, кожно-суставно-абдоминальной.
Геморрагический васкулит
Частота основных клинических проявлений геморрагического васкулита:
- пятнистые высыпания на коже (кожная геморрагическая сыпь) — 100%;
- суставной синдром (боль в голеностопных суставах) — 75%;
- абдоминальный синдром (боли в животе) — 65%;
- поражение почек — 35-40%.
При геморрагическом васкулите могут поражаться сосуды любой области, в том числе почек, легких, глаз, мозга. Геморрагический васкулит без поражения внутренних органов — самое благоприятно протекающее из всей этой группы заболевание.
Диагноз геморрагического васкулита
Диагноз геморрагического васкулита в ряде случаев может представить затруднение, если первыми симптомами заболевания становятся боли в суставах и боли в животе.
Поражение кожи (наличие сыпи на ногах и ягодицах) наблюдается у всех больных геморрагическим васкулитом и является обязательным критерием для диагностики.
Без двусторонних кожных геморрагических высыпаний на нижних конечностях диагноз геморрагический васкулит НЕ ставится.
В крови наблюдается повышенное СОЭ, повышенная концентрация С-реактивного белка и фибриногена, тромбоцитоз (увеличение количества тромбоцитов).
Лечение геморрагического васкулита у детей
Геморрагический васкулит
Всех детей с геморрагическим васкулитои (любой формы) и вне зависимости от степени тяжести госпитализируют в гематологическое отделение.
Специфической терапии васкулита не существует, в первую очередь лечение направленно на купирование развившихся клинических симптомов, на достижение ремиссии, на профилактику обострений.
Лечение зависит от степени тяжести и характера течения заболевания. Пациентам с признаками геморрагического васкулита в острой фазе необходимо строго соблюдать постельный режим, гипоаллергенную диету.
Им назначается антикоагулянтная терапии.
Постельный режим. Строгое ограничение двигательной активности назначается на весь период болезни до стойкого исчезновения геморрагических высыпаний.
Важно
При нарушении постельного режима возможны повторные высыпания, так называемая «ортостатическая пурпура». Через 5-7 дней после последних высыпаний режим постепенно становится менее строгим. Соблюдение постельного режима в среднем составляет 3-4 недели.
Возобновление геморрагических высыпаний требует возврата к постельному режиму.
Антикоагулянтная терапия. При геморрагическом васкулите назначают препараты, препятствующие свертыванию крови, так называемые антикоагулянты. Основной препарат — гепарин, который детям вводят подкожно в область живота. Доза и длительность применения препарата определяются врачом исходя из клинической формой болезни.
Антиагреганты — препараты уменьшающие тромбообразование, такие как курантил (дипиридамол) или трентал (пентоксифиллин).
Гормоны используются в наиболее тяжелых случаях с поражением почек. Показаниями к назначению глюкокортикоидов (гормонов), таких как преднизолон являются упорное волнообразное появление кожной сыпи, непроходящие боли в животе, нефрит.
Сосудоукрепляющие средства. Часто назначаются препараты, такие как аскорутин, для укрепления сосудистой стенки, хотя убедительных доказательств их эффективности пока нет.
Антигистаминные препараты показаны детям-аллергикам, имеющим пищевую, лекарственную или бытовую аллергию в анамнезе.
Антибиотики. Антибактериальная терапия показана в начале заболевания, если в развитии геморрагического васкулита имел значение инфекционный фактор, либо при рецидивирующем течении болезни, обусловленном обострением очагов хронической инфекции (хронический тонзиллит, аденоиды, отит и т.д.);
Плазмаферез (плазмофорез) показан при тяжелом течении геморрагического васкулита, непрерывном или волнообразном рецидивировании симптомов. Плазмаферез назначают для очищения крови от иммунных комплексов, токсинов, бактерий, которые разрушают стенки кровеносных сосудов, способствует нормализации свойств крови, снимает спазм сосудов, улучшает микроциркуляцию.
В качестве симптоматического лечения проводят санацию очагов хронической инфекции, лечение сопутствующих заболеваний, дегельминтизацию (очищение организма от глистов, лечение лямблиоза, кариеса зубов и т.п.
Геморрагический васкулит – диета
Соблюдение диеты при геморрагическом васкулите является обязательным условием лечения. При резко выраженных болях в животе (абдоминальном синдроме с расстройством стула, кишечным кровотечением) на несколько дней назначают стол № 1 с последующим переводом ребенка на стол №5. При нефротическом варианте детям назначают бессолевую диету с ограничением белка – стол №7.
Диета после перенесенного геморрагического васкулита у детей заключается в исключении из рациона определенных продуктов питания. Блюда рекомендуется готовить в отварном, запеченном, тушеном, но не жареном виде. Подавать еду следует в жидком или кашицеобразном состоянии. Потребление поваренной соли необходимо сократить.
После достижения ремиссии ребенок, переболевший васкулитом, в течение года должен соблюдать гипоаллергенную диету. Затем, с разрешения врача-гематолога ребенку начинают постепенно расширять меню, вводя в рацион по одному исключенному ранее из рациона продукту. Следующий пищевой продукт вводится не раньше, чем через пять-семь дней после предыдущего.
Фрукты и ягоды
Исключается: цитрусовые, хурма, смородина всех сортов, клубника, земляника, красные яблоки, ананасы, манго, абрикосы, персики, гранаты, красный виноград.
Разрешается: яблоки зеленых сортов (Семиренко, Антоновка, Гренни Смит) в первое время только запеченные, бананы, груши.
Овощи
Исключается: перец красный, свёкла, морковь, томаты, зимние огурцы/
Разрешается: капуста (тушенная, отварная, на пару), перец зеленый, картофель, кабачки, цветная капуста.
Яйца
Исключается: яйца в любом виде и их содержащие продукты (макароны, изделия из теста с большим содержанием яиц), майонез.
Молочные продукты
Исключается: молоко, сгущенное молоко, йогурты с добавками, глазированные сырки, творожная масса, любые молочные продукты с добавками, мороженное, все виды сыра, брынза.
Разрешается: каши варить на воде с добавлением в конце сливок, йогурты без добавок, творог в виде запеканки, кефир, простокваша, ряженка.
Мясо, рыба
Исключается: курица, свинина, крепкие мясные бульоны, колбасные изделия, ветчина, сосиски, все морепродукты (креветки, крабы, раки, мидии и т.п.), любая рыба, икра.
Разрешается: индейка, кролик, говядина нежирная, баранина.
Кондитерские изделия
Исключается: конфеты любые, шоколад, торт, пирожные, пряники, мёд.
Разрешается: вафли сухие без начинки (для торта), сухари, бублики, баранки без добавок и ароматизаторов, хлебцы (не витаминизированные).
Напитки
Исключается: кофе, какао, крепкий чай с добавками и ароматизаторами, газированные сладкие напитки, соки, морсы, кисели промышленного изготовления
Разрешается: некрепкий чай, компот из сухофруктов (груши, яблоки), щелочные дегазированные минеральные воды, то есть без газа: Ессентуки-4, Славяновская, Минская, Боржоми, Нарзан.
Также при геморрагическом васкулите исключаются из рациона все виды грибов, все виды орехов, пряности (перец, уксус, ваниль), копчености, консервы, пресервы, продукты, содержащие красители, пищевые консерванты и ароматизаторы.
Кулинарная, в том числе тепловая обработка пищи, может в большинстве случаев снизить аллергенность пищевых продуктов (двойное вываривание мяса, замачивание круп, овощей и т.д).
Геморрагический васкулит – профилактика
В профилактике обострения геморрагического васкулита важную роль играют устранение очагов инфекции (своевременное лечение кариозных зубов, профилактика хронического тонзиллита и т.д.
), отказ от необоснованного применения антибиотиков без веских показаний к их назначению, индивидуальный подбор продуктов питания, укрепление защитных сил организма (закаливание, прогулки на свежем воздухе, здоровое питание с достаточным содержанием овощей и фруктов и др.).
Детям, переболевшим васкулитом, противопоказаны переохлаждения, контакты с инфекционными больными, ароматическими веществами, прочими аллергенами (такие как животные, растения, мыло и шампуни с отдушками, зубная паста с ароматизаторами и т.п.).
Если геморрагический васкулит возник в ответ на инфекционное заболевание (ангина, отит, корь, т.п.), от он может бесследно пройти. Но во многих случаях васкулиту свойственно хроническое течение, тогда он может беспокоить не один год, в этом случае задача врачей — перевести болезнь в состояние ремиссии, когда проявления болезни исчезают.
Диспансерное наблюдение детей, перенесших геморрагический васкулит
Диспансерное наблюдение направлено на профилактику рецидива геморрагического васкулита и осуществляется 1 раз в 3 месяца на первом году диспансеризации и раз в полгода в последующем.
Дети не реже раза в полгода должны осматриваться врачом терапевтом, 1 раз в 3-4 месяца посещать стоматолога и отоларинголога для раннего выявления и санации патологических состояний носоглотки и зубов.
Рекомендуется сдавать анализ мочи общий 1 раз в 2 недели, анализ мочи по Ничипоренко — 1 раз в месяц.
Оформляется медицинский отвод от профилактических прививок на 2-3 года при условии наступления полной ремиссии. Детям, перенесшим геморрагический васкулит противопоказаны пробы с бактериальными антигенами – туберкулиновые (проба Манту), диаскинтест, поскольку они могут вызвать рецидивы болезни.
© Copyright: kukuzya.ru
Запрещено любое копирование материала без согласия редакции.

Comments
(0 Comments)