Как подтвердить диагноз эпилепсия
Диагностика эпилепсии и эпилептических приступов производится в клинике. Дополнительные анализы и исследования позволяют поставить точный диагноз типа припадка, что помогает определить эпилептический синдром и выбрать подходящее лечение.
При спонтанном эпилептическом припадке пациенту рекомендуется обратиться к неврологу. Врач подробно изучает историю болезни, чтобы выявить случаи эпилепсии в семье, возможность повреждений плода во внутриутробном развитии, лихорадки и возможных неврологических заболеваний.
Для правильной постановки диагноза важно получить подробное описание типа эпилептического припадка. Для этого необходимо присутствие на консультации у врача свидетеля припадка, который может максимально подробно описать происходящее.
После визита к врачу назначаются дополнительные диагностические исследования, которые помогают выявить причину приступов.
Наиболее распространенными диагностическими исследованиями являются электроэнцефалограмма (ЭЭГ), магнитный резонанс головного мозга, которые помогают определить тип эпилепсии и эпилептического синдрома (комплекс признаков и симптомов, которые позволяют получить информацию о развитии эпилепсии и наиболее подходящем лечении).
Электроэнцефалограмма регистрирует электрическую активность головного мозга, а магнитно-резонансное исследование позволяет определить структуру головного мозга и выявить наличие опухолей, шрамов, кисты или патологических образований.
Если данные исследования недостаточны, рекомендуется увеличить чувствительность ЭЭГ, провести ЭЭГ сна и видео-ЭЭГ, которые помогают подробно изучить приступы на видеозаписи. Эти испытания проводятся при госпитализации пациента.
Если по прошествии года после начала медикаментозного лечения у пациента продолжаются судороги, возможно, он является лекарственно-устойчивым. В этом случае рекомендуется хирургическое вмешательство.
Виды анализов
1) Компьютерная аксиальная томография (КАТ) головного мозга
Этот метод состоит в использовании рентгеновских лучей для создания снимка головы, включая черепную коробку и головной мозг. В отличие от обычной рентгенограммы КАТ позволяет получить несколько снимков разных участков головы.
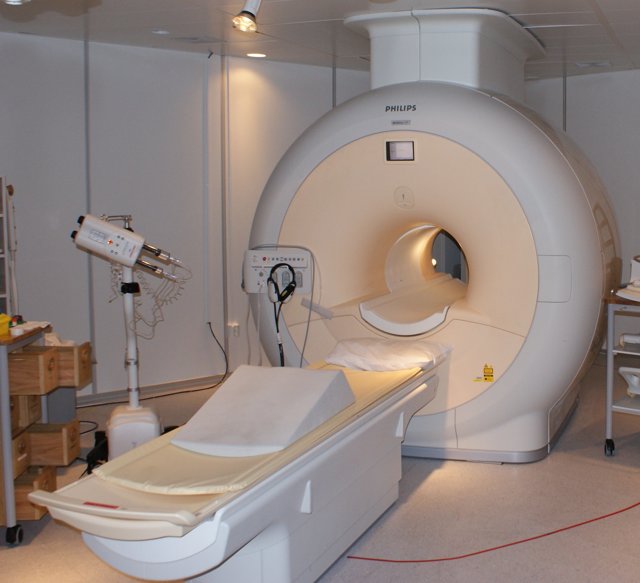
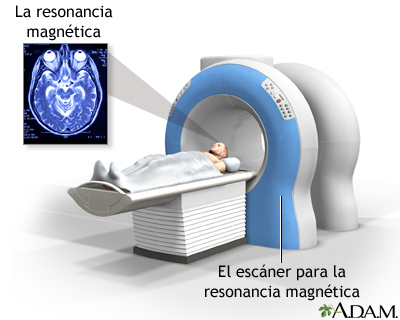
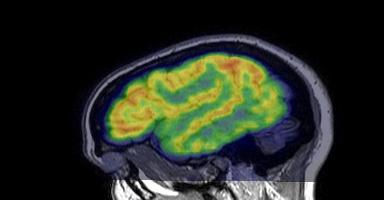
2) Магнитно-резонансное исследование головного мозга
Исследование, использующее мощные магнитные и радио- волны для получения изображения головного мозга и нервных тканей. В отличие от КАТ головного мозга не использует радиационное излучение.
3) Электроэнцефалограмма (ЭЭГ)
Исследование, измеряющее электрическую активность мозга. Данное исследование проводится при помощи аппарата, получающего электрические сигналы от клеток головного мозга при помощи плоских металлических дисков (электродов), помещаемых на разные участки головы. Длительность исследования при ЭЭГ составляет полчаса и один час.
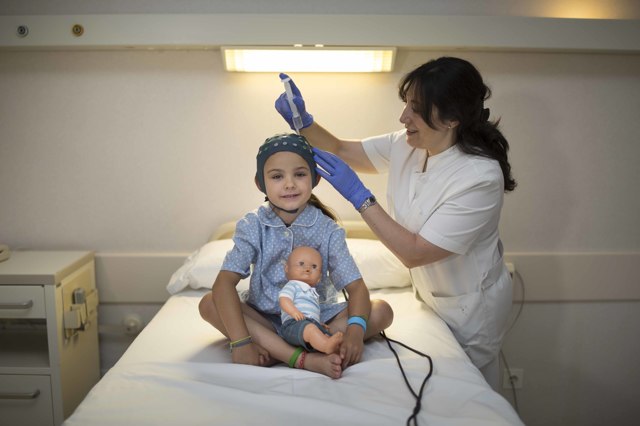
4) Видео-электроэнцефалограмма (ВЭЭГ)
Исследование, регистрирующее и записывающее на видео электрическую активность мозга, что позволяет видеть, что происходит с пациентом. Это новый вид электроэнцефалограммы.
Длительность исследования превышает обычное исследование ЭЭГ и может составлять от 12 до 24 часов и даже несколько дней.
Профилактика
В настоящее время неизвестны способы профилактики эпилепсии. Тем не менее, можно предпринять некоторые действия, чтобы предотвратить появление этого заболевания:
- Снизить риск травматизма: использовать каски при опасных работах и шлемы при активных занятиях эксремальным досугом, использовать ремни безопасности и установить в автомобилях детские автокресла.
- Дородовые меры предосторожности: избегать высокого кровяного давления, заражения вирусными инфекциями во время беременности. Это поможет предупредить повреждение головного мозга во время внутриутробного развития плода, которое может в последствии стать причиной возникновения эпилепсии.
- Сердечно-сосудистые заболевания: высокое давление и инфекционные заболевания могут влиять на работу головного мозга в среднем возрасте и в старости. Эпилепсия чаще всего встречается в преклонном возрасте. Особенно часто регистрируются припадки у стариков. От припадков легко избавиться небольшими медикаментозными дозами. Но надо помнить, что мозг стариков ослаблен.
Как ставят диагноз эпилепсия — Эпилепсия
Диагноз эпилепсия
Как можно поставить диагноз Эпилепсия ?
Диагноз эпилепсия базируется на очень тщательном, скрупулезном и точном описании течения приступа .
Требуется, чтобы человек рассказал о собственных ощущениях во время приступа, а свидетели описали, как приступ выглядел со стороны.
Для подтверждения диагноза обязательно проведение электроэнцефалографического исследования (предпочтительно ЭЭГ сна ) и в большинстве случаев – магнитно-резонансной томографии головного мозга .
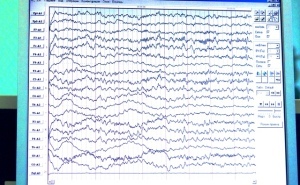
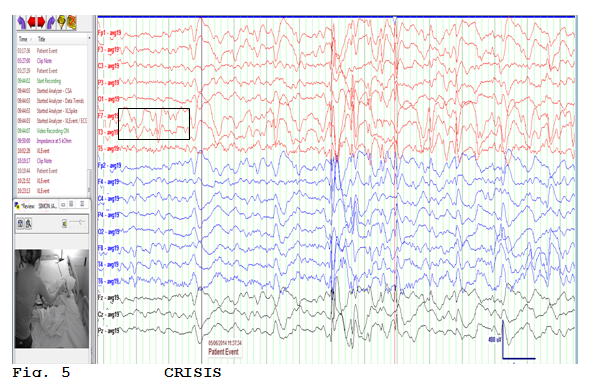
ЭЭГ подтвердит или исключит эпилептическое происхождение приступов . Но не всегда наличие или отсутствие эпилептиформных изменений на ЭЭГ однозначно меняют диагноз эпилепсия.
МРТ подтвердит или исключит морфологический дефект структуры головного мозга.
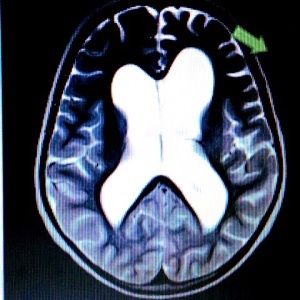
При отсутствии патологии на МРТ или КТ можно уточнить форму эпилепсии. Так, после обнаружения на МРТ аномалии развития мозга (например, корковой дисплазии) можно думать о Симптоматической эпилепсии.
А при отсутствии морфологического дефекта мозга вероятен диагноз: Идиопатичекая эпилепсия (наследственно обусловленная).
И это далеко не всегда так! Всё зависит именно от совокупности всех данных опроса, описания приступов, анамнеза жизни и течения болезни, данных неврологического осмотра и дополнительных методов исследования.
Для постановки диагноза эпилепсия проанализируйте и опишите приступы. Как описать приступы?
Приступы – это пароксизмальные состояния, часто заметные для пациента и для окружающих. Эпилептические приступы бывают разные.
- Сознание во время приступов может:
- не изменяться (пациент находится в сознании);
- быть частично нарушено (пациент как бы издалека слышит и чувствует происходящее с ним, «как во сне»);
- пациент быть без сознания (пациент не помнит, описать ничего не может).
- В зависимости от формы эпилепсии и характера приступа, поведение или действия во время приступа может не меняться или меняться значительно:
- падает, не реагирует на окружающих;
- делает странные движения конечностями, глазами, всем телом;
- продолжает совершать действия, которые начались до начала приступа (автоматизмы);
- возбужден, бегает, кричит, отвечает невпопад; страх, ужас на лице;
- приступы беспричинного смеха;
- остановка взора, остановка деятельности, не реагирует на окружающих;
- подергивания конечностей (одной; половины тела; всех четырёх одновременно или сначала верхних, затем нижних), всего тела, лица, зрачков;
- резкие падения на 1-2 секунды и сразу встаёт (высоко травматичны);
- кивки;
- напряжение, выворачивание, выкручивание конечностей или частей (кистей); выгибание всего тела;
- крик; булькающие звуки;
- храпящее дыхание, остановка дыхания (апноэ), сопровождающееся цианозом (посинением);
- слюнотечение; пена изо рта; аспирация рвотных масс, слюны, инородных предметов (случайно попавших в рот);
- серийные (повторяющиеся по 2-10-200 и более раз за приступ) короткие сгибания головы и верхней половины тела (наклоны, «складывания»); или разгибания с разведением рук в стороны; или асимметричные (повороты и сгибания половины тела);
- рвота;
- головная боль;
- энурез (недержание мочи во время сна);
- возможны и многие другие клинические проявления приступов .
Также очень много разнообразных клинических проявлений, похожих на эпилептические приступы, но не являющихся проявлением эпилепсии . В таких случаях есть опасность гипердиагностики эпилепсии . Тогда мы лечим эпилепсию, которой нет у пациента.
Такую болезнь вылечить тяжело, иногда невозможно, так как методы лечения совершенно другие. Так, например, у пациента нарушения сердечного ритма, при которых есть приступы с потерей сознания.
Назначая противоэпилептические препараты при сердечно-сосудистых заболеваниях с нарушением ритма, потому что мы думаем, что лечим эпилепсию, успеха в лечении не добиться!
Использованные источники: sib-epileptolog.ru
ВАС МОЖЕТ ЗАИНТЕРЕСОВАТЬ : Криптогенная эпилепсия с полиморфными Эпилепсия передается по наследству внукам Эпилепсия симптомы признаки причины последствия
Диагнозы > Эпилепсия
Каковы причины возникновения эпилепсии?
Эпилепсия — это заболевание головного мозга, которое проявляется расстройством сознания и возникающими во время него судорожными припадками. Оно может быть идиопатическим, или генуинным, то есть возникать без установленной причины.
Генуинная эпилепсия обычно начинается в возрасте 5–20 лет и обусловлена генетической предрасположенностью. Эпилепсия, причина которой установлена, называется симптоматической.
Она может развиваться в результате родовой или послеродовой травмы, инфекции мозга, интоксикации (например, алкогольной), пороков развития и опухолей головного мозга, сильного удара по голове, инсульта, некоторых генетических синдромов.
Клиническая картина заболевания, большие и малые приступы
В клинике эпилепсии выделяют период приступа (припадка) и межприступный период. Приступы делятся на большие, малые и протекающие в виде психических эквивалентов припадка.
Чаще всего болезнь проявляется большими эпилептическими приступами. Большой припадок длится от 3 до 5 минут. Обычно ему предшествует аура, или предвестник приступа, во время которой пациент испытывает дискомфорт в области сердца, боли в животе, тошноту, острое чувство голода.
Аура может проявляться рвотой, внезапной потливостью, подергиванием мышц конечностей или лица, галлюцинациями и др. Затем начинаются судороги.
Внешне это выглядит так: больной теряет сознание, падает, бьется головой о землю, его дыхание становится храпящим, ноги и руки сгибаются и разгибаются, мускулатура лица сокращается, изо рта выделяется розовая пена, возникает непроизвольное мочеиспускание.
После того, как судороги прекращаются, пациент засыпает. Его сон может длиться от нескольких секунд до нескольких часов. После сна больной чувствует разбитость, головную боль, но о приступе не помнит.
Малый припадок длится от нескольких секунд до 0,5 минуты и заключается в кратковременной потере сознания. Малые приступы часто протекают незаметно для окружающих. Больной остается сидеть или стоять, но замолкает и прекращает начатую работу.
Его лицо бледнеет, зрачки расширяются, часто бывают небольшие подергивания мышц лица, быстро проходящая судорога одной конечности, насильственный поворот головы.
После окончания припадка человек продолжает прерванную работу или разговор и о происшедшем не помнит.
Что такое психический эквивалент припадка?
Термином «психический эквивалент припадка» обозначают временные психические расстройства, как бы заменяющие собой приступ. Они протекают без судорог. Эквивалент, как и приступ, начинается внезапно.
Он может длиться несколько секунд, часов и даже дней.
Из возможных психических нарушений чаще всего встречается сумеречное состояние, при котором больные могут двигаться и действовать, но при этом их сознание изменено.
В межприступном периоде большинство больных эпилепсией производят впечатление абсолютно здоровых людей.
Осложнением эпилепсии может стать эпилептический статус, при котором припадки следуют непрерывно друг за другом, и больной между ними не успевает прийти в сознание. Эпилептический статус может привести к летальному исходу.
Методы диагностики эпилепсии
Диагноз эпилепсии ставится, прежде всего, на основании клинических признаков. Обследование включает в себя биохимический и общий анализы крови, анализ мочи, исследование глазного дна, электроэнцефалографию (ЭЭГ), МРТ головного мозга, ЭКГ и ЭхоКГ.
Особенности лечения и профилактики
Для лечения заболевания используются специальные противоэпилептические препараты, прием которых нельзя резко прекращать, так как это грозит резким учащением приступов и возникновением эпилептического статуса.
Читайте также: Флегмона кисти руки: причины воспаления, методы лечения и профилактики
Медикаментозная терапия эпилепсии продолжается еще 2–5 лет даже после полного исчезновения припадков. Больным категорически запрещается недосыпать и употреблять алкоголь.
Им полезны прогулки и легкие физические упражнения, регулярное питание с преобладанием овощных и молочных блюд.
Профилактика идиопатической эпилепсии невозможна. В отношении вторичной (симптоматической) эпилепсии можно принять превентивные меры. К ним относятся: предупреждение травм головы, снижение температуры при высокой лихорадке у детей, профилактика инфекций ЦНС, особенно при пребывании в тропических странах, неупотребление алкоголя.
Информация размещена на сайте только для ознакомления. Обязательно необходима консультация со специалистом.
Диагноз эпилепсия
Диагноз эпилепсия базируется на очень тщательном, скрупулезном и точном описании течения приступа.
Требуется, чтобы человек рассказал о собственных ощущениях во время приступа, а свидетели описали, как приступ выглядел со стороны.
Для подтверждения диагноза обязательно проведение электроэнцефалографического исследования (предпочтительно ЭЭГ сна) и в большинстве случаев – магнитно-резонансной томографии головного мозга.
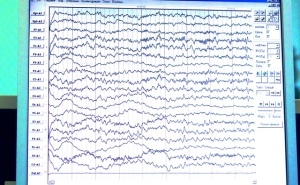
ЭЭГ на экране
ЭЭГ подтвердит или исключит эпилептическое происхождение приступов. Но не всегда наличие или отсутствие эпилептиформных изменений на ЭЭГ однозначно меняют диагноз эпилепсия.
МРТ подтвердит или исключит морфологический дефект структуры головного мозга.
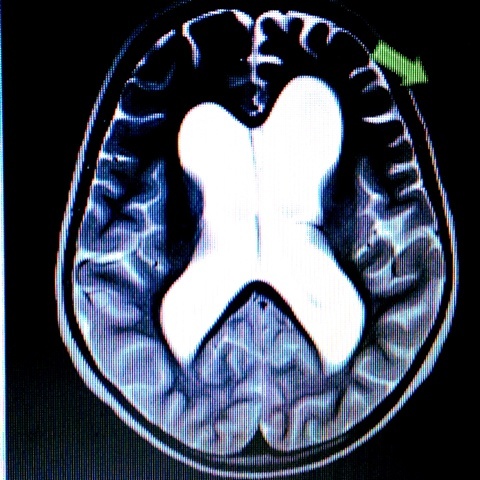
МРТ головного мозга
При отсутствии патологии на МРТ или КТ можно уточнить форму эпилепсии. Так, после обнаружения на МРТ аномалии развития мозга (например, корковой дисплазии) можно думать о Симптоматической эпилепсии.
А при отсутствии морфологического дефекта мозга вероятен диагноз: Идиопатичекая эпилепсия (наследственно обусловленная).
И это далеко не всегда так! Всё зависит именно от совокупности всех данных опроса, описания приступов, анамнеза жизни и течения болезни, данных неврологического осмотра и дополнительных методов исследования.
Для постановки диагноза эпилепсия проанализируйте и опишите приступы. Как описать приступы?
Приступы – это пароксизмальные состояния, часто заметные для пациента и для окружающих. Эпилептические приступы бывают разные.
- Сознание во время приступов может:
- не изменяться (пациент находится в сознании);
- быть частично нарушено (пациент как бы издалека слышит и чувствует происходящее с ним, «как во сне»);
- пациент быть без сознания (пациент не помнит, описать ничего не может).
- В зависимости от формы эпилепсии и характера приступа, поведение или действия во время приступа может не меняться или меняться значительно:
- падает, не реагирует на окружающих;
- делает странные движения конечностями, глазами, всем телом;
- продолжает совершать действия, которые начались до начала приступа (автоматизмы);
- возбужден, бегает, кричит, отвечает невпопад; страх, ужас на лице;
- приступы беспричинного смеха;
- остановка взора, остановка деятельности, не реагирует на окружающих;
- подергивания конечностей (одной; половины тела; всех четырёх одновременно или сначала верхних, затем нижних), всего тела, лица, зрачков;
- резкие падения на 1-2 секунды и сразу встаёт (высоко травматичны);
- кивки;
- напряжение, выворачивание, выкручивание конечностей или частей (кистей); выгибание всего тела;
- крик; булькающие звуки;
- храпящее дыхание, остановка дыхания (апноэ), сопровождающееся цианозом (посинением);
- слюнотечение; пена изо рта; аспирация рвотных масс, слюны, инородных предметов (случайно попавших в рот);
- серийные (повторяющиеся по 2-10-200 и более раз за приступ) короткие сгибания головы и верхней половины тела (наклоны, «складывания»); или разгибания с разведением рук в стороны; или асимметричные (повороты и сгибания половины тела);
- рвота;
- головная боль;
- энурез (недержание мочи во время сна);
- возможны и многие другие клинические проявления приступов.
Также очень много разнообразных клинических проявлений, похожих на эпилептические приступы, но не являющихся проявлением эпилепсии. В таких случаях есть опасность гипердиагностики эпилепсии. Тогда мы лечим эпилепсию, которой нет у пациента.
Такую болезнь вылечить тяжело, иногда невозможно, так как методы лечения совершенно другие. Так, например, у пациента нарушения сердечного ритма, при которых есть приступы с потерей сознания.
Назначая противоэпилептические препараты при сердечно-сосудистых заболеваниях с нарушением ритма, потому что мы думаем, что лечим эпилепсию, успеха в лечении не добиться!
Итак, диагноз эпилепсия поставить нелегко, в связи с большим разнообразием клинических проявлений эпилепсии. Требуется тщательно собрать информацию о приступах, провести дополнительные методы исследования (ЭЭГ, МРТ и по необходимости некоторые другие). Заподозрить диагноз эпилепсия может каждый. Разобраться с диагностикой сможет врач невролог, специалист по эпилепсии. Для этого обращайтесь в специализированные медицинские учреждения
Эпилепсия
Эпилепсия — состояние, характеризующееся повторными (более двух) эпилептическими приступами, не спровоцированными какими-либо немедленно определяемыми причинами.
Эпилептический приступ — клиническое проявление аномального и избыточного разряда нейронов мозга, вызывающего внезапные транзиторные патологические феномены (чувствительные, двигательные, психические, вегетативные симптомы, изменения сознания).
Следует помнить, что несколько спровоцированных или обусловленных какими-либо отчетливыми причинами (опухоль мозга, ЧМТ) эпилептических приступов не свидетельствуют о наличии у пациента эпилепсии.
Эпилепсия — состояние, характеризующееся повторными (более двух) эпилептическими приступами, не спровоцированными какими-либо немедленно определяемыми причинами.
Эпилептический приступ — клиническое проявление аномального и избыточного разряда нейронов мозга, вызывающего внезапные транзиторные патологические феномены (чувствительные, двигательные, психические, вегетативные симптомы, изменения сознания).
Следует помнить, что несколько спровоцированных или обусловленных какими-либо отчетливыми причинами (опухоль мозга, ЧМТ) эпилептических приступов не свидетельствуют о наличии у пациента эпилепсии.
Эпилепсия
Согласно международной классификации эпилептических приступов выделяют парциальные (локальные, фокальные) формы и генерализированную эпилепсию.
Приступы фокальной эпилепсии подразделяют на: простые (без нарушений сознания) — с моторными, соматосенсорными, вегетативными и психическими симптомами и сложные — сопровождаются нарушением сознания.
Первично-генерализованные приступы происходят с вовлечением в патологический процесс обоих полушарий мозга. Типы генерализированных приступов: миоклонические, клонические, абсансы, атипичные абсансы, тонические, тонико-клонические, атонические.
Существуют неклассифицированные эпилептические приступы — не подходящие ни под один из вышеописанных видов приступов, а также некоторые неонатальные приступы (жевательные движения, ритмичные движения глаз). Выделяют также повторные эпилептические приступы (провоцируемые, циклические, случайные) и длительные приступы (эпилептический статус).
В клинической картине эпилепсии выделяют три периода: иктальный (период приступа), постиктальный (постприступный) и интериктальный (межприступный). В постиктальном периоде возможно полное отсутствие неврологической симптоматики (кроме симптомов заболевания, обусловливающего эпилепсию — черепно-мозговая травма, геморрагический или ишемический инсульт и др.).
Выделяют несколько основных видов ауры, предваряющей сложный парциальный приступ эпилепсии — вегетативную, моторную, психическую, речевую и сенсорную.
К наиболее частым симптомам эпилепсии относятся: тошнота, слабость, головокружение, ощущение сдавления в области горла, чувство онемения языка и губ, боли в груди, сонливость, звон и/или шум в ушах, обонятельные пароксизмы, ощущение комка в горле и др.
Кроме того, сложные парциальные приступы в большинстве случаев сопровождаются автоматизированными движениями, кажущимися неадекватными. В таких случаях контакт с пациентом затруднен либо невозможен.
Как снять диагноз "эпилепсия"
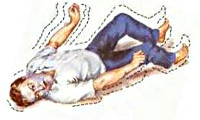
Мнения специалистов, советы и рекомендации по преодолению возможных проблем и условия необходимые для достижения снятия диагноза «эпилепсия». Приступ заболевания неожиданно настигает больного прямо на улице, на остановке транспорта, в самом автобусе или троллейбусе. У него начинаются судороги. Он теряет сознание, падает, бьётся в судорогах. Изо рта появляется пена.
Что называют эпилепсией
Многие из нас это видели. Приступ заболевания неожиданно настигает больного прямо на улице, на остановке транспорта, в самом автобусе или троллейбусе. У него начинаются судороги. Он теряет сознание, падает, бьётся в судорогах. Изо рта появляется пена. И тогда, как рекомендуют медики, надо положить его так, чтобы язык не закрыл гортань и больной мог свободно дышать.
Это один из самых тяжёлых симптомов эпилепсии, из-за возможности которых при постановке подобного диагноза предусмотрен целый список серьёзных ограничений.
Они должны предупредить тяжёлые последствия приступа как для больного, так и для окружающих. Это, например, запрет на вождение транспорта, владение и использование оружия. Предсказать, в какой миг может начаться приступ у водителя за рулём, практически невозможно.
Хотя перед приступом судорог могут быть предвестники — отсутствие аппетита, головная боль, слабость во всём теле. У каждого пациента свои особенности течения болезни, связанные как с его организмом, так и c типом заболевания, предполагающего своевременное, грамотное и профессиональное лечение.
Виды эпилепсии
Но сама постановка диагноза эпилепсия, по признанию врачей является серьёзной проблемой, в которой вполне возможны ошибки из-за множества факторов, что могут стать причиной возникновения болезни.
Причины делятся на врождённые (наследственные) и приобретённые. Например, травмы головного мозга или длительное алкогольное отравление. От этих причин зависят способы борьбы с болезнью и её результат. Например, медицина официально признаёт, что признаки эпилепсии, обнаруженные ещё в младенчестве, при правильном, грамотном лечении к совершеннолетию могут быть излечены полностью.
В России с годами возникла удобная практика при любых необычных судорогах ставить диагноз «эпилепсия». С одной стороны, такой диагноз оказывается удобным (не возьмут в армию), но с другой – налагает множество неприятных ограничений в выборе профессии, вождении автомобиля и т. д.
А потом выясняется, что факт выздоровления эпилептиков в специальной литературе до конца не выяснен. На эту тему много дискуссий и разные, порой, противоположные мнения. Хотя официально болезнь неизлечимой всё-таки не признаётся.
При таких обстоятельствах возникает понятие ремиссии, состояния, когда после эффективного лечения у пациента нет судорожных припадков более двух лет.
Возможность срыва ремиссии – рецидива заболевания с подтверждением электроэнцефалограммы тоже активно обсуждается.
Условия для изменения диагноза «эпилепсия»
Теоретически подготовка для снятия диагноза «эпилепсия» начинается после пяти лет, в течение которых не наблюдалось классических болезненных признаков. В том числе, при нормализации электроэнцефалограммы.
После чего, постепенно и под контролем врача отменяется лекарственная терапия. И если при этом признаки болезни не возвращаются — ни приступы, ни психозы, ни изменения личности, то приговор доктора подлежит снятию.
Но реальная практика в жизни нередко отличается от теоретических установок. В основном это зависит от позиции лечащего врача, у которого так давно появилась ещё одна причина отложить на неопределённое время выдачу документа о полном выздоровлении.
Это решение специальной комиссии Международной противоэпилептической лиги опубликовано в 2014 году. Таким образом, кроме понятий о наличии заболевания в фазе ремиссии или выздоровлении пациента, был введён новый термин – «фаза разрешения».
Это не полное отсутствие заболевания, а констатация успешности предпринятых методов лечения. Хотя риск, что припадки вернутся, все же больше, чем у полностью здоровых людей. Получается, даже если эпилепсии больше нет, то нет и гарантии, что она не может вернуться.
Читайте также: Послеродовые кровотечения: основные причины, неотложная помощь, методы терапии и меры профилактики
При этом риск возвращения с каждым годом уменьшается, а через 10 лет он минимален.
Всю эту информацию нужно учитывать врачу или врачебной комиссии, которой предстоит принимать решение.
Особенности принятия решения о снятии диагноза «эпилепсия»
В особенностях принятия решения о полном выздоровлении обнаруживается очень противоречивая информация. От уверенности в полной невозможности снять врачебный приговор, если у вас было в жизни хотя бы два приступа, до опробованных вариантов доказательства выздоровления через суд.
«Ничего нереального в стремлении избавиться от диагноза эпилепсия нет, — утверждают медики одного из профессиональных форумов, — особенно если собраны документы, подтверждающие нормальное состояние здоровья». Ведь случается, что выставляют диагноз эпилепсия, когда речь идёт лишь о судорогах. Потом он становится неудобным ярлыком.
По мнению профессионалов, любой документ можно опровергнуть или отменить, если никаких симптомов эпилептической активности, в том числе судорог, обмороков и других, не случалось уже 8–10 лет и неврологический статус в норме.
Кроме того, требуется осмотреть глазное дно, сделать магнитно-резонансную томографию (МРТ) головного мозга, рентгенографию в двух проекциях и несколько других типовых исследований.
Если результаты в порядке, то диагноз должны пересмотреть в рамках процедуры повторного комиссионного переосвидетельствования на заседании высшей квалификационной комиссии.
А возможные противоречия и спорные моменты рассматриваются на консилиуме врачей с участием узких специалистов, в том числе: эпилептолога, нейрохирурга, психиатра, невролога и председателя комиссии. Самое важное, твёрдо знать самому, что эпилепсия — совсем не приговор, а лишь врачебное заключение. Его можно со временем изменить с помощью весомых аргументов.
Многие консультанты подчёркивают, что все заявления о снятии или изменении диагноза должны рассматриваться комиссионно, после письменного обращения к главному врачу психиатрического учреждения. Чем больше времени прошло с его постановки, тем больше вероятность снятия пациента с диспансерного наблюдения. Но необходимо дополнительное обследование, чтобы выяснить реальное состояние здоровья.
Эпилепсия — сложное и проблемное заболевание, лечением и контролем которого занимаются профессионалы разной специализации. Их выводы не всегда совпадают, как и степень ответственности за решение признать человека полностью здоровым. Ведь снять с него запрещения водить машину, владеть оружием и занимать ответственные должности – значит, взять на себя возможные негативные последствия.
Кто именно имеет право на такие решения непрофессионалу не всегда просто понять при общении с медиками. Поэтому, стремясь к избавлению от ограничивающего диагноза, нередко теряешь немало времени на обращение не к тем специалистам.
Например, в процессе лечения и консультирования пациенты в основном общаются с неврологами, для которых главное – физиологические признаки процесса. А расстройства, связанные с изменением личности человека, должны отслеживать психиатры. Они отвечают за ограничительные функции при этом диагнозе.
Можно вылечить данную болезнь у неврологов, а с учёта по ее ограничениям психиатры автоматически не снимут.
Такие действия должны начинаться с официального письма к главе медучреждения с требованием медицинского переосвидетельствования в стационаре. И в то же время искать контакта с психиатрами в диспансере или стационаре.
Официальное обращение к психиатрам должно быть основано на шестой статье Закона «О психиатрической помощи и гарантиях прав при её оказании» с предупреждением, что отказ вы готовы обжаловать в суде. Что, скорее всего, станет для них очень убедительным аргументом.
«Фаза разрешения» для эпилепсии
Фото носит иллюстративный характер. Из открытых источников.
Константин Викторович, Гомельская обл.
Эпилепсия — патология головного мозга, для которой характерна устойчивая предрасположенность к эпилептическим припадкам.
Приступы эпилепсии возникают из-за чрезмерных нейронных разрядов в коре головного мозга. Имеются нейробиологические, когнитивные, психологические и социальные последствия.
Ранее диагноз «эпилепсия» ставили после не менее двух неспровоцированных припадков с промежутком между ними более 24 часов. В таком случае решали вопрос о назначении терапии.
Однако этот подход вызывал затруднения в практике врача-невролога. Так, если при опухоли головного мозга развивается припадок, то предполагается, что он не будет единичным.
Речь, по сути, идет о симптоматической эпилепсии независимо от числа приступов. Значит, надо начинать плановое лечение даже при единичном пароксизмальном эпизоде. То же касается приступа при доброкачественной эпилепсии с центрально-височными пиками.
Приступы при фотопароксизмальной форме вызываются ритмичными вспышками света, что противоречит понятию эпилепсии как болезни с непровоцируемыми припадками. Но таких пациентов все равно наблюдают и лечат так же, как и других страдающих эпилепсией.
Теперь диагноз «эпилепсия» может быть поставлен при наличии одной из трех ситуаций.
1. Развитие не менее двух неспровоцированных припадков, случившихся с промежутком более 24 часов между ними.
2. Развитие одного неспровоцированного или рефлекторного приступа с вероятностью повтора рецидива (риск близок к общему: не менее 60%) после двух неспровоцированных приступов, возникавших в течение 10 лет.
3. Диагностика эпилептического синдрома.
- (Старая концепция была правомочна только с точки зрения первой позиции.)
- Теперь эпилептические приступы с особыми видами провокации тоже определяются как эпилепсия, поскольку являются результатом хронической патологии головного мозга с тенденцией к повторной судорожной реакции в ответ на такие стимулы.
- Ранее эпилепсия могла быть диагностирована только после второго приступа в жизни, теперь для этого достаточно одного (при наличии определенных условий).
После первого неспровоцированного припадка вероятность развития следующего — 40–52%. При двух эпизодах неспровоцированных нефебрильных судорог риск перенести еще один — 60–90%.
«Вероятная эпилепсия»
Этот термин используют, когда диагноз «эпилепсия» нельзя ни подтвердить, ни опровергнуть после полного обследования.
По новым критериям противоэпилептическую терапию иногда назначают, даже если не поставлен диагноз «эпилепсия». И наоборот: пациентам с диагнозом в ряде случаев не выписывают препараты.
Решение принимают индивидуально, в зависимости от соотношения вероятной пользы и потенциального вреда, мнения врача и желания больного.
Фаза разрешения
Важная проблема — снятие диагноза «эпилепсия». Через какое время без приступов это можно сделать?
Учитывать период ремиссии на фоне приема лекарств или без терапии? Когда считать, что человек не только здоров, но и адаптирован социально? Ведь эпилепсия несет большие ограничения по некоторым аспектам жизни (получение водительских прав, допуск к определенным видам работ и т. д.).
Пациент может иметь диагноз, но не страдать от приступов и десятилетиями не лечиться. Однако редко врач берет на себя ответственность подтвердить полное излечение, разве что при некоторых электроклинических синдромах (детская абсанс-эпилепсия или доброкачественная эпилепсия с центрально-височными пиками).
Обычно максимум, приемлемый с медицинской точки зрения, — констатация ремиссии: клинической, электроэнцефалографической, медикаментозной или немедикаментозной.
Особенность термина «ремиссия» в том, что он обозначает только временное прекращение, а не отсутствие заболевания.
А «излечение» подразумевает, что риск последующих припадков будет не больше, чем у лиц, не страдающих эпилепсией.
К сожалению, если были эпилептические приступы, то нельзя говорить о минимальном риске, как у здоровых людей. Поэтому используют термин «фаза разрешения» («resolved»).
Эпилепсия в фазе разрешения означает, что болезни больше нет, хотя это не гарантия, что она не возникнет вновь.
Ключевой момент, характеризующий эпилепсию в фазе разрешения, — риск повторных припадков (зависит от типа болезни, возраста, синдрома, этиологии, лечения и т. д.).
Вероятность рецидива неспровоцированных судорог со временем уменьшается: от 80% до 90% пациентов переносят повторный приступ в течение 2 лет после первого.
Через 5 лет отдаленные рецидивы — редкость, а через 10 лет без антиконвульсантов ежегодный риск судорог минимален.
Эпилепсия в фазе разрешения может быть определена у того, кто имел возрастзависимый эпилептический синдром, а теперь за пределами этого возраста; у пациентов без приступов последние 10 лет, из них не менее 5 лет — без приема противоэпилептических препаратов.
Какой диагноз?
Таким образом, прежнее определение эпилепсии пересмотрено и расширено. Теперь эпилепсия может быть диагностирована и после одного неспровоцированного эпизода судорог у пациентов с высокой вероятностью риска рецидива. Этот риск должен быть эквивалентен риску возникновения третьего припадка у лиц, перенесших два неспровоцированных припадка в течение 10 лет, и равен приблизительно 60%.
- Повторяющиеся рефлекторные приступы сейчас также рассматриваются как эпилепсия.
- Однократный припадок в возрасте до 20 лет переносят 5–6% людей, а если учитывать фебрильные судороги (при высокой температуре), то 8–10%.
- Распространенность активной эпилепсии в мире — 0,5–1%, а ежегодная заболеваемость — 20–120 случаев на 100 тысяч населения.
Леонид Шалькевич, заведующий кафедрой детской неврологии Белорусской медицинской академии последипломного образования, кандидат мед. наук, доцент.
Эпилепсия — диагностика, клиника эпилепсии
В прошлый раз мы говорили о том, что такое эпилепсия, каковы причины этого заболевания, разобрали, какие существуют формы эпилепсии, их клинические проявления, первую помощь при возникновении приступа эпилепсии.
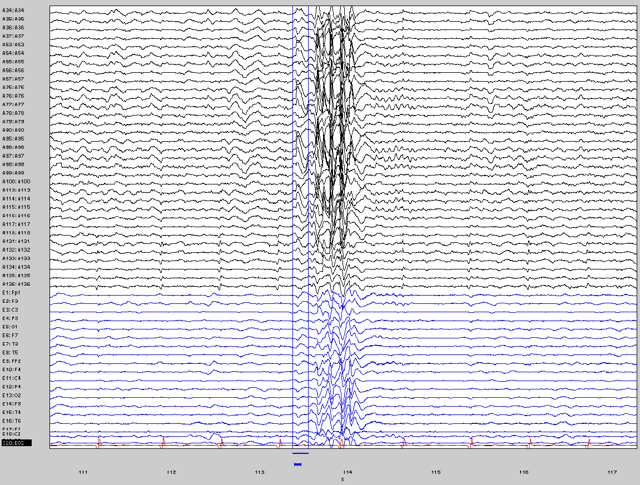
Как же диагностируется эпилепсия? Наиболее распространенным методом диагностики является электроэнцефалография (ЭЭГ) — метод регистрации биопотенциалов головного мозга с накожно расположенных электродов.
Эти потенциалы очень малы по своей величине, поэтому при помощи специального прибора — электроэнцефалографа производится их усиление и графическая регистрация.
Электроэнцефалограф является очень чувствительной аппаратурой, поэтому запись ЭЭГ производится в специальной экранированной камере, защищающей от воздействия различных помех, которые могут оказать существенное влияние на результат исследования.
В настоящее время начали использоваться компьютерные электроэнцефалографы, в которых компьютер автоматически отфильтровывает возникающие помехи, поэтому регистрация ЭЭГ может проводиться в обычных условиях.
При проведении ЭЭГ-исследования на кожу головы накладываются электроды таким образом, чтобы охватить все доли головного мозга: лобные, височные, теменные и затылочные. Это необходимо для выявления локализации первичного очага, генерирующего эпиактивность.
Читайте также: Дерматомикоз: возбудители заболевания, типичные симптомы, способы лечения и возможные последствия
Различают фоновую запись ЭЭГ и стимулированную.
Фоновая запись проводится при открытых глазах, однако выявить эпиактивность при ней не всегда удается. Поэтому используют стимулированную запись, когда специальные методы стимуляции позволяют выявить «скрытую» эпиактивность.
К таким методам относятся: проба с гипервентиляцией, когда пациента просят интенсивно дышать в течение определенного времени; фотостимуляция, когда специальный прибор генерирует вспышки света с определенной частотой, а в это время электроэнцефалограф регистрирует ЭЭГ — таким образом выявляют порог эпиактивности мозга.
Кроме того, применяются также фармакологические пробы и пробы с открыванием и закрыванием глаз.
Что же дает электроэнцефалографическое исследование? В норме при открытых глазах регистрируется альфа-ритм. При стимуляции альфа-ритм переходит в бета-ритм — это реакция десинхронизации альфа-ритма, или реакция по общему типу.
Если имеется очаг эпиактивности, то происходит замещение альфа- и бета-ритма патологическими ритмами. Так, при «малой» эпилепсии регистрируются комплексы пик-волна. Если эпиактивность регистрируется в определенной зоне головного мозга, то говорят об очаговой эпилепсии.
Это имеет большое значение, покольку в настоящее время очаговые формы эпилепсии хорошо поддаются хирургической коррекции. Однако следует помнить, что не всегда ЭЭГ-иследование может выявить признаки эпиактивности.
Бывают ситуации, при которых имеется выраженная клиника эпилепсии, а картина ЭЭГ оказывается в пределах нормы.
В таких случаях диагноз эпилепсии выставляется на основании клинических данных. Клиника заболевания — это всегда прима. Метод ЭЭГ используется не только для диагностики заболевания, но также для контроля эффективности проводимого лечения.
Если лечение подобрано качественно, то на фоновой ЭЭГ не должны регистрироваться признаки эпиактивности, а ответ на стимуляцию должен быть адекватным. Итак, ЭЭГ является основным методом в диагностике эпилепсии.
Однако, он не всегда позволяет выявить причину заболевания, для установления которой используются дополнительные методы диагностики — компьютерная томография и магнитно-резонансная томография головного мозга.
Компьютерная томография — позволяет визуализировать головной мозг в целом и его основные структуры. При помощи компьютерной томографии исключают наличие объемного процесса в полости черепа.
Особое значение компьютерная томография имеет при очаговых формах эпилепсии, когда необходимо выяснить состояние той зоны головного мозга, с которой методом ЭЭГ регистрировалась эпиактивность. Однако, разрешающая способность компьютерной томографии мала, поэтому более точную информацию о структуре мозга можно получить при помощи магнитно-резонансной томографии (МРТ).
Так, при помощи МРТ можно выявить косвенные признаки спаечного процесса, который часто возникает после перенесенного менингита. Спайки могут быть причиной возникновения эпипароксизмов.
Если нет возможности провести компьютерную томографию или МРТ-исследование, то определенную информацию можно получить при обычной эхоэнцефалоскопии. Эхоэнцефалоскоп имеется в каждом неврологическом отделении. При помощи эхоэнцефалоскопии (ЭхоЭС). При помощи ЭхоЭС можно также исключить объемный процесс в полости черепа.
Необходимо помнить, что несмотря на наличие современных методов исследования, наибольшую ценность имеет клиника заболевания, поэтому необходимо рассказывать неврологу о всех ощущениях, которые испытывает пациент перед приступом, а также после него, постараться выяснить провоцирующие факторы (ими могут оказаться такие, как алкоголь, яркий свет и др.). Это имеет огромную ценность в постановке правильного диагноза и выбора тактики лечения.
- Об особенностях лечения эпилепсии, особенно образа жизни при данном заболевании мы поговорим в следующем выпуске.
- Благодир Борис
Анализы при эпилепсии: Диагностика и анализы при заболевании эпилепсией
Что такое эпилепсия?
Диагностируя эпилепсию, независимо от того, взрослый перед ним человек или ребенок, невролог никогда не будет опираться только на собственные наблюдения или какой-то один вид обследования.
Диагностика эпи-синдрома, это сложное многоступенчатое исследование, подразумевающее изучение крови, структуры мозга и неврологических реакций организма на раздражители.
Анализы при эпилепсии призваны раскрыть генетические нарушения, либо фактор приобретённой патологии, а также продиктовать ход лечения.
Только в случае подтверждающих показателей, сданных при подозрении на эпилепсию анализов, врач имеет право поставить диагноз.
Патология головного мозга, выраженная приступообразным, повторяющимся состоянием с потерей человеком контроля над двигательной, дыхательной, зрительной и прочими функциями организма, называется эпилепсией.
Важно отметить, что обследования и попытки постановки диагноза после единичного случая припадка, не производятся.
Необходимо как минимум два случая характерных приступов, чтобы у невролога было основание поставить предварительный диагноз и назначить соответствующее лечение.
Потери сознания или даже судорожные явления, похожие на приступ, но не являющиеся им, могут произойти у вполне здорового человека на фоне провоцирующих факторов — например, при завышенных показателях температуры.
Классификация заболевания происходит по трем направлениям:
- Симптоматическая эпилепсия, характерная конфигуративным изменением мозга;
- Идиопатическая — имеющая в анамнезе генетические предпосылки, но без выраженных дефектов коры ГМ (головного мозга);
- Криптогенная — не позволяющая определить этиологию и проследить патогенез.
Группы риска при эпилепсии
У детей склонность к эпилепсии проявляется в следующих перенесенных заболеваниях и при данных нарушениях:
- Гипоксия в родах;
- Перенесенные инфекционные заболевания по неврологии;
- Повторяющиеся случаи фебрильных судорог, возникающих вследствие высоких температур;
- Наследственная отягощенность, причем со стороны матери возможность передачи поврежденных ген выше вдвое, чем со стороны отца;
- Травмы головного мозга.
Последний фактор вводит в группу риска человека любого возраста, так как травма, полученная в раннем детстве, может сказаться даже через десятки лет.
Люди более старшего возраста, после пятидесяти лет, начинают страдать эпилепсией в динамическом процессе сердечно-сосудистых заболеваний и атрофии мозга. Значительно повышается риск получить эпи-синдром людьми, перенесшими инсульт. Синдром начинает проявляться уже в спокойный, постреабилитационный период.
Симптомы эпилепсии
Как сказано выше, не всегда признаки, напоминающие данную болезнь, диагностируются как эпилепсия. Или наоборот — при видимой полноте клинической картины, лечение неподтвержденной болезни поспешно начинается, и при этом упускается драгоценное время на то, чтобы провести качественную терапию истинных причин схожей симптоматики.
Припадки не могут пройти незамеченными и общие характеристики повторяющихся приступов всегда можно выяснить, обратившись за помощью к близким людям, находившимся в этот момент поблизости.
Эпилептический синдром может проявиться в таких выраженных моментах:
- Нахождение пациента в сознательном состоянии:
- больной находится в полном сознании;
- сознание отчасти замутнено;
- больной находится в глубоком обмороке.
- От того, спровоцирован ли припадок или произошел спонтанно, без внешнего раздражения, а в зависимости от течения и формы болезни, наблюдаются следующие возможные действия больного:
- человек резко и без видимых причин падает;
- при сильных или почти незаметных судорогах, больной может совершать дерганные, неадекватные движения конечностями, зрачками глаз, головой;
- внезапно проявляется сильное возбуждение — беспричинный испуг, хохот, случайно вырывающиеся слова и фразы;
- больной неожиданно впадает в состояние ступора;
- неожиданное падение, как при спотыкании и сейчас же восстановление прежних двигательных функций;
- самый характерный припадок — выгибание всего тела с упором на затылок и пятки, закаменевание мышц;
- прерывание дыхания, рвота, слюнотечение, закусывание языка;
- сильные головные приступообразные боли;
- недержание мочи, кала.
Существуют и другие симптомы эпилепсии. При начале заболевания или скрытом течении, многие признаки могут проявляться слабо и остаться незамеченными, однако при прогрессировании болезни они будут проявляться все ярче.
Современные методы диагностики эпилепсии
Сбор анамнеза и врачебный осмотр
Первичное диагностирование в кабинете невролога происходит через сбор всех данных, собранных не только со слов больного, но, по возможности, и со свидетельств лиц, наблюдающих течение эпилепсии близкого человека.
Сведения, интересующие врача, должны заключаться в полных, развернутых ответах и содержать как можно более точные цифры и даты: когда были замечены первый случай приступа? Через какой срок повторился следующий? Какие симптомы сопровождали припадок?
- Обязательно нужно указать, является ли болезнь наследственной патологией и со стороны кого из родителей могла перейти.
- Таким образом, составляется общая приблизительная картина заболевания, основываясь на которой, невролог ставит предварительный диагноз с определением вида эпилепсии и отнесении ее к фокальному, генерализированному, парциальному или другим типам.
- Для закрепления диагноза потребуется обязательное электроэнцефалографическое обследование (часто проведение ЭЭГ рекомендовано во сне) и магнитно-резонансная томография ГМ.
Анализ крови
Следующим шагом после врачебного осмотра станет сдача анализа крови на биохимию и отклонения в генетике. Взятая кровь разворачивается для дифференциальной диагностики, с целью исключения или для выявления сопутствующих заболеваний анемией, диабетом, токсикологическими отравлениями и др.
В случае невыявления очевидных расстройств в ходе врачебной беседы и по результатам анализа, неврологом делается вывод о том, что заболевание имеет идиопатическое направление и позволяет предположить об отсутствии физиологического поражения тканей мозга.
Последующим назначением, станет прохождение ЭЭГ.
Электроэнцефалография
Проведение ЭЭГ считается безболезненной неинвазивной процедурой. Готовиться специально к ней не нужно.
Расшифровка аппаратного исследования ЭЭГ достоверно выделяет эпилепсию, если она есть, на фоне всех остальных неврологических заболеваний, не рождающих разряд искаженного значения в коре ГМ.
Однако данный вид диагностической методики, несмотря на его абсолютную точность, результативен только в момент возникновения этого самого дефективного разряда, то есть, во время припадка эпилепсии.
Поэтому, если возникают обоснованные предположения, что у больного присутствует эпи-синдром, метод ЭЭГ проводится неоднократно, в том числе и в состоянии полного покоя — сна.
Это способствует улавливанию изменения длины волн или всплесков в моменты перехода из одной фазы сна в другую.
Для тех же целей, больному проводят суточный и видео- ЭЭГ-мониторинг, фиксирующий любые изменения на протяжении нескольких часов или полных суток.
На основании данных ЭЭГ устанавливается первичное, а также контролируется текущее лечение.
Компьютерная и магнитно-резонансная томография
Самыми современные методами выявления расстройств в коре головного мозга, в медицине считаются обследования нейровизуализации — КТ (компьютерная томография) и МРТ(магнитно-резонансное исследование).
Проведение МРТ значительно менее вредно, чем компьютерная томография, так как этот метод отличает отсутствие рентген-излучения. Дифференцирование головного мозга путем диагностики МРТ более точно и при этом возможно в нескольких срезах, что невозможно при КТ, оставляющем некоторые участки невидимыми.
Однако имеется существенный минус, не позволяющий полностью заменить КТ магнитно-резонансной томографией. Это невозможность произвести обследование, если у больного в организме присутствуют инородные металлические предметы или аппараты, искусственно поддерживающие сердечную деятельность.
Профилактика эпилепсии
Имея в анамнезе, либо в генетической предрасположенности такое заболевание, как эпилепсия, категорически запрещается:
- Курение табака и употребление алкогольных напитков;
- Употребление сублимированного кофе, большого количества чая;
Следует избегать ситуаций, препятствующих свободному дыханию, нахождения в душных помещениях, переохлаждений.
Особо рекомендуются дозированные физические нагрузки в виде спортивных упражнений, прогулки на свежем воздухе, соблюдение щадящих диет и нормированный сон.
Резюмируя
Общая картина, составляющая эпи-синдром настолько неоднозначна и индивидуальна, что выявить ее из массы сопутствующих заболеваний бывает очень сложно. Перед обращением к неврологу в медицинское учреждение, следует подробно составить и записать все имеющиеся сведения, вспомнить малейшие подробности, подсчитать, по возможности, количество приступов и описать их характер.
Не следует заниматься самодиагностикой и тем более пытаться самостоятельно подобрать лечение. Установить диагноз может только квалифицированный врач и при наличии подтвержденных обследованиями данных.

Comments
(0 Comments)