Холецистит — симптомы и лечение, виды, причины, диета стол 5
Диета стол № 5: разрешенные и запрещенные продукты, меню на неделю
Стол № 5 — специальная номерная диета, разработанная доктором М.И. Певзнером. Считается одной из лучших для людей, страдающих от заболевания печени, желчевыводящих путей и желчного пузыря.
Диета Певзнера Стол №5 обеспечивает питание с полноценной калорийностью, но с ограничением в жирах и в холестеринсодержащих продуктах. Также исключены жареные продукты, но присутствует много фруктов и овощей.
Показания к применению
- хронические гепатиты, вне обострения;
- хронические холециститы;
- холециститы при выздоровлении;
- цирроз печени, если нет недостаточности функции;
- желчнокаменная болезнь;
- острые гепатиты и холециститы в период выздоровления;
- кроме того, диету 5 назначают, если нет выраженной патологии кишечника.
Цель диеты
Цель пятой диеты – это химическое щажение печени при условиях полноценного здорового питания и нормальной функций желчевыводящей системы организма (щадящее питание).
Общая характеристика диеты
- нормальное содержание белка и углевода (с небольшим уменьшением);
- ограниченное содержание жира в меню;
- все блюда могут быть приготовлены следующими способами – варка, запекание, изредка – тушение. Протирать при этом нужно только овощи, которые богаты клетчаткой. Жилистое мясо мясо рекомендуется мелко рубить. Жарить овощи и муку нельзя;
- холодные блюда при диете 5 не рекомендуются;
- противопоказаны продукты с большим содержанием таких веществ, как пурины, щавелевая кислота;
- исключаются продукты, вызывающие вздутие кишечника, содержащие грубую клетчатку, богатые экстрактивными веществами, стимулирующие секрецию пищеварительных соков;
- предусмотрено умеренное ограничение соли.
Итак, режим питания стол номер 5: 4-5 раз в день приблизительно равными порциями.
Натощак рекомендуется пить жидкость.
- белки – до 80 гр. (50% из которых животного происхождения);
- жиры – до 80-90 гр. (30% из которых растительного происхождения);
- углеводы – до 400 гр.;
- жидкость 1,5 – 2 литров минимум;
- общая энергетическая ценность – приблизительно 2400 – 2800 ккал (рассчитать блюдо на калькуляторе калорий);
- Употребление соли не более 10 г.
Для поддержания работы печени в случае, если назначен стол №5 рекомендуется прием гепатопротекторов (напр. Урсосан).
| Наименование | Продукты питания, которые МОЖНО употреблять при диете | Продукты питания, которые НЕЛЬЗЯ употреблять при диете |
Напитки |
|
|
Супы |
|
|
Каши / Крупы |
|
|
Макароны |
|
|
Мясо / Рыба / Мясопродукты |
|
|
Хлеб |
|
|
Молочные / Кисломолочные продукты |
|
|
Овощи |
|
|
Фрукты / Ягоды |
|
|
Яйца |
|
|
Масло |
|
|
Закуски |
|
|
Соусы / Приправы |
|
|
Сладкое |
|
|
Теперь Стол №5 в мобильном. Самый развернутый и современный список продуктов и пополняемый раздел рецептов всегда под рукой!
Если Вы не нашли продукт в таблице, спросите нас, можно его есть или нет и в каком виде – тут.
Как долго нужно питаться по диете №5
Длиться может диета 5 дней (пробный период), если организм переходит на такой режим питания нормально, то можно придерживаться диеты 5 недель или до полного выздоровления. Диета 5 относится к разряду длительных диет, она может применяться в течении полутора или двух лет.
Но нужно отметить, что в том случае, когда нет обострений болезни, диета 5 не очень заметно отличается от простого приёма здоровой пищи. Просто есть некоторые особенности, которые нельзя не учитывать.
Важнейшие постулаты диеты 5 – это химическое и механическое щажение желудка, кишечника (щадящее питание).
Технология приготовления пищи
Пищу готовят в основном в измельченном и протертом виде, варят в воде, на пару, запекают. Очень горячие и холодные блюда исключаются.
Примеры меню
Пример 1
Можно составить по диете 5 меню следующего вида:
Завтрак: мясные тефтели, приготовленные на пару, манная каша, чай.
Второй завтрак: несколько сухофруктов, яблоко.
Обед: овощной суп, нежирный мясной рулет, фруктовый компот.
Полдник: сухарики (без наполнителей, приготовленные самостоятельно), напиток из шиповника.
Ужин: котлеты из свеклы, чай, печенье.
Эта диета также известна как «диета 5а». Кроме лечебных свойств, за счет нормализации обмена веществ, можно потерять на диете 5 кг. и более.
Пример 2
Первый завтрак: творог нежирный со сметаной и небольшим количеством мёда, овсяная каша на воде или молоке (лучше 50/50), чай.
Второй завтрак: печёное яблоко (можно добавить мёд).
Обед: суп из овощей сборный на растительном масле (оливковое или подсолнечное), отварная курица в молочном соусе, отварной рис. Компот из сухофруктов.
Полдник: отвар из шиповника.
Ужин: отварная рыба с белым соусом на отваре овощном. Пюре картофельное, ватрушка с творогом, чай.
На ночь кефир.
Не знаете, что ещё приготовить?
Ниже представлены простые, очень аппетитные блюда и в тоже время полезные. А для более продвинутых пользователей, предлагаем самостоятельно рассчитать любое блюдо с помощью калькулятора калорий.
Стол № 5 — самый полный список продуктов, а также много рецептов. Считается одной из лучших для людей, страдающих от заболевания печени, желчевыводящих путей и желчного пузыря.
Холецистит — симптомы и лечение, виды, причины, диета стол 5
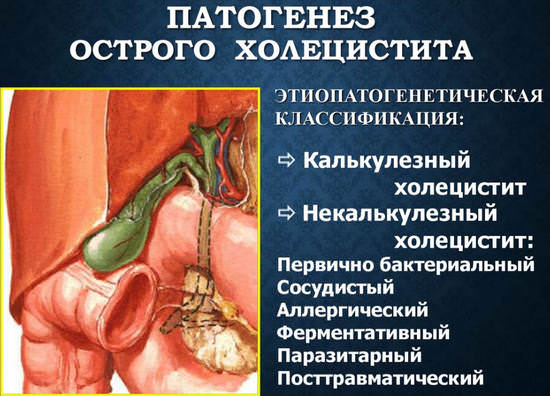
В медицине определили, что холецистит у мужчин существует в разных формах, для которых свойственна разная симптоматика и методы лечения. В основном патология разделяется на два типа:
Классификация холецистита
Острый холецистит разделяется на три подвида:
- катаральный;
- флегмонозный;
- гангренозный.
В свою очередь, у хронической формы также есть несколько подтипов:
- латентная;
- язвенно-гнойная;
- рецидивирующая.
Во время диагностики холецистита доктору в первую очередь важно определить у больного калькулезный или некалькулезный тип патологии. Эти две формы недуга отличаются наличием или отсутствием конкрементов (камней) в желчном. Оба типа болезни могут сформироваться как при остром, так и при хроническом холециститах.
Общие симптомы холецистита
Обращаясь к гастроэнтерологу больной должен рассказать обо всех симптомах, которые его волнуют. Жаловаться пациент может на такие общие симптомы:
- приступы тошноты;
- слабость;
- боли;
- рвота;
- температура;
- дискомфорт и тяжесть в желудке;
- неприятный запах и привкус в ротовой полости.
Первыми признаками формирования воспалительного процесса в организме являются такие симптомы:
- высокий показатель давления в желчных протоках;
- камни в органе;
- наличие инфекции в желчном и его каналах;
- патологии желудка;
- сниженный уровень сопротивления организма любым внешним раздражителям;
- негативные изменения в желчевыводящих протоках.
Симптомы острого холецистита
На формирование острой формы патологии влияют разные факторы. Прежде чем определять симптоматику болезни, нужно узнать, что может привести к прогрессированию заболевания. Обостриться холецистит может под влиянием таких причин:
- морфологические нарушения в желчном;
- длительный срок формирования патологии;
- осложнения;
- индивидуальные особенности организма.
К наиболее распространённым признакам развития болезни относятся такие симптомы:
- резкая боль приступообразного характера в районе правого подреберья;
- сильная рвота и тошнота;
- изменение стула.
Возможная иррадиация боли при остром холецистите
Если у пациента обострилась лёгкая форма острого холецистита, то в течение 5–7 дней, больному становится легче и патология переходит в стадию ремиссии. В случае формирования тяжёлого типа с попаданием инфекции в организм, у пациента может появиться гнойная форма, которая может привести к смертельному исходу.
Симптоматика гнойного холецистита
Гнойный или флегмонозный холецистит является одной из наиболее опасных форм развития патологии. При позднем или неправильном лечении пациент может умереть. Распознать эту форму можно по характерным симптомам:
- боли в зоне желудка, которые становятся сильными и интенсивными при дыхании, кашле или изменении положения тела;
- незначительное вздутие живота;
- повышение температуры тела до высоких показателей;
- незначительное бурление в кишечнике;
- тошнота и рвота.
Симптомы гангренозного холецистита
При появлении гангренозного процесса в органе начинают отмирать нервные окончания. Этот процесс способствует значительному ухудшению состояния больного, нервозности и раздражительности. На фоне этих признаков в организме пациента происходят изменения, которые характеризуются такими показателями:
- усиленная интоксикация организма;
- перитонит гнойного типа;
- болевые приступы становятся менее интенсивными;
- тахикардия;
- учащённое дыхание;
- пересушен язык и ротовая полость;
- наблюдается вздутие живота;
- отмечается напряжение мышц передней брюшной стенки.
Симптомы катарального холецистита
Самой простой и лёгкой формой недуга является катаральный тип. Однако у заболевания есть свои симптомы, которые доставляют больному значительный дискомфорт, а именно:
- боль в правом подреберье и животе, которая может распространяться к правой лопатке, на поясницу, шею;
- рвота;
- повышение температуры тела;
- тахикардия;
- повышенное выделение слюны и образование белого налёта на языке.
Во время пальпации живота пациента доктор нажимает на воспалённые места и следит за реакцией. При проведении осмотра можно выявить синдром Ортнера и Мерфи, при которых больной чувствует неприятные ощущения в области дуги правого ребра и в районе желчного пузыря.
Определение симптома Ортнера
Что такое холецистит?
Этим термином обозначают воспаление жёлчного пузыря, при котором происходит нарушение оттока жёлчи, продуцируемой печенью.
В острой форме по характеру воспаления:
- катаральный, или простой (орган заполнен жёлчью и значительно увеличен, на стенках внутри слизь);
- флегмонозный (в этом периоде воспаления образуется и накапливается гной);
- гангренозный (самый опасный, имеющий негативные последствия, поскольку происходит омертвление участков ткани); иногда выделяют ещё прободной подтип воспаления.
В хронической форме воспаление жёлчного пузыря подразделяют на следующие категории:
- латентную;
- хронически рецидивирующую;
- язвенно-гнойную.
Пациент с острым холециститом требует внимания хирургического персонала, поскольку течение заболевания может отягощаться такими факторами риска для жизни, как патогенные микроорганизмы, закупорка просвета пузыря камнем. При диагнозе острый холецистит неотложная помощь может потребоваться в любую минуту.
Хронический холецистит — это патология смешанного профиля. Выделяют периоды ремиссии и обострения.
Причины возникновения воспаления жёлчного пузыря
Существует большое количество обстоятельств, способствующих возникновению холецистита.
Среди них:
- хронические заболевания, частые инфекции;
- нарушение правильного питания (предпочтение отдаётся жирному, жареному, употребляется алкоголь);
- нарушение концентрации жёлчи, что провоцирует повышенное давление в пузыре и протоках;
- лишние килограммы, ожирение;
- стрессовые ситуации;
- травмы;
- оперативные вмешательства, особенно в брюшной полости;
- диеты и голодания;
- беременность и роды;
- нарушения в работе пищеварительного тракта;
- пожилой возраст.
К причинам холецистита у мужчин некоторые учёные относят дополнительные факторы: они проводят связь между возникновением воспаления жёлчного пузыря и наличием проблем с предстательной железой, снижением общей сопротивляемости организма, пожилым возрастом.
Общие проявления болезни
Проявлений заболевания может быть много, однако не все из них заставляют обращаться человека к врачу.
Обычно пациенты озвучивают такие жалобы:
- повторяющееся чувство тошноты;
- рвота (иногда жёлчными массами);
- общая слабость;
- повышение температуры;
- боли и дискомфорт в животе (особенно под рёбрами справа);
- чувство тяжести и неприятные ощущения в желудке;
- неприятные запах и вкус в ротовой полости.
Диагностирование камней в жёлчном, возбудителей инфекции в жёлчи, высокого уровня давления в жёлчных протоках и изменений в них, а также патологий смежных органов будет свидетельствовать о воспалении жёлчного пузыря.
Симптомы холецистита у мужчин
Одним из первых проявлений воспаления жёлчного пузыря у мужчин является боль. Она возникает внезапно и ощущается ниже рёберной дуги справа. Вначале болевые приступы имеют небольшую интенсивность и проходят самостоятельно либо под воздействием обезболивающих препаратов.
Затем они нарастают в силе и становятся чаще и длительнее.
Присоединяется повышенная температура и учащённое сердцебиение (частота пульса может составлять 150 ударов в минуту), появляется тошнота и рвота, происходит изменение и нарушение стула, болевые приступы становятся постоянными.
Обратите внимание
Окраска кожи и слизистых становится желтоватой. Живот становится вздутым, и его пальпация, особенно в поражённой области, болезненна.
Если воспаление переходит в хроническую стадию, то симптомы обычно затихают до момента обострения.
Острый холецистит, картина хронического холецистита в период ремиссии и при обострении
Определённые признаки помогут заподозрить наличие именно острой фазы холецистита.
Например, характерными являются внезапно появившаяся резкая сильная боль, по причине затруднения прохождения жёлчи по протокам, и чувство тошноты, рвотные позывы, которые обычно связаны с приёмом пищи (возникают практически сразу после употребления большого количества жирной или жареной пищи, алкогольных напитков). Эти проявления можно купировать с помощью большого количества фармакологических препаратов, однако на причину заболевания они влияния не оказывают. Поэтому происходит маскировка клинического течения, в то время как болезнь прогрессирует. Другими признаками проявления воспалительного процесса могут быть повышение температуры тела, лихорадка; снижение массы тела; увеличение печени в размерах, что проверяется осторожной пальпацией в правом подреберье (также можно определить и увеличенный болезненный жёлчный пузырь).
Во время ремиссии картина смазана, и при соблюдении диеты и охранного режима жалобы не возникают. Основные симптомы могут не носить выраженного характера.
Симптомы хронического холецистита такие:
- чувство тяжести и дискомфорта в верхнем этаже живота;
- так называемая слабая точка в проекции поражённого жёлчного пузыря;
- изменение окраски кожи и слизистых (приобретают желтоватый оттенок);
- у мужчин частым «спутником» хронического холецистита является запор;
- периодически возникающие приступы изматывающей тошноты;
- живот вздутый;
- изжога и чувство горечи во рту;
- может периодически возникать повышение температуры (около 37 градусов);
- печень и жёлчный пузырь увеличены в размерах;
- отмечается неприятный запах из ротовой полости.
При соблюдении диеты и охранного режима болевые ощущения, как правило, не возникают или слабо выражены.
В течении хронического холецистита выделяют два чередующихся между собой периода:
- обострения: больной ощущает выраженную сильную боль и остальные яркие симптомы, проявления инфекционного процесса в организме;
- ремиссии: её ещё называют периодом «покоя». Клинические проявления воспаления стихают, при этом жёлчь постепенно поступает в двенадцатиперстную кишку до следующего периода обострения.
Клиническая картина калькулёзного холецистита включает следующие симптомы:
- больной чувствует тяжесть в правом подреберье;
- положительная реакция Кера (усиление боли при пальпации в точке Кера – месте проекции жёлчного пузыря — с последующим постукиванием по нижнему правому ребру);
- определяется воспаление жёлчного пузыря клинически;
- организм отрицательно реагирует на жирную и жареную пищу;
- больной чувствует горечь во рту;
- изжога, особенно с утра и после приёма жирной еды;
- налёт жёлтого цвета на языке и слизистых оболочках ротовой полости;
- неприятный запах из ротовой полости;
- нарушение стула (в виде диареи или запора).
Клиническая картина холецистита в зависимости от фазы жёлчекаменной болезни слегка отличается.
Латентная фаза: клинические проявления отсутствуют из-за того, что конкрементов нет или они имеют маленькие размеры, поэтому не затрудняют отток жёлчи по протокам, не происходит травмирование стенки жёлчного пузыря и протоков.
Диспепсическая фаза: в этом периоде для больных характерными жалобами являются боль ноющего вялого характера в правом подреберье и верхнем этаже живота, под мечевидным отростком. В это время происходит нарушение поступления жёлчи в кишечник.
Торпидная фаза: характеризуется снижением чувствительности и ощущения боли. Это связано с тем, что происходит истощение нервной системы и её медиаторов боли. Обычно данная фаза возникает после нескольких особенно сильных приступов.
Шоковая форма: возникает при полной обтурации (закупорке) просвета жёлчных протоков и печёночной колике. В это время больной чувствует озноб, тошноту, резкую боль, отмечается повышение температуры и учащение сердцебиения.
Клиническая картина некалькулёзного холецистита включает следующие комплексы симптомов:
- Кардиологический: характеризуется появлением болевых ощущений в области сердца, а также развитии аритмии после приёма жареной и/или жирной пищи, физических нагрузок, езде по неровной дороге с тряской. Боль имеет тупой и ноющий, равномерный характер. Появляется спустя час или полтора после принятия еды. В горизонтальном положении и покое симптомы проходят самостоятельно.
- Эзофагический: характерны чувство изжоги и ощущение тяжести за грудиной. Возможны нарушения в проглатывании пищи и/или воды. Характерный неприятный (жёлчный) запах из ротовой полости.
- Кишечный: характеризуется вздутием живота и запором.
Клиническая картина деструктивного холецистита развивается от флегмонозной формы к гангренозной, которая часто имеет неблагоприятные последствия для пациента.
Поэтому должны насторожить такие симптомы:
- Тахикардия: частота сердечных сокращений может значительно быть больше ста ударов в минуту даже в состоянии покоя больного.
- Визуально хорошо видно, что во время дыхания движение двух половин туловища больного несимметрично (больная сторона отстаёт). Дыхание поверхностное, глубокий вдох делать довольно тяжело, практически невозможно, присоединяется кашель.
- Угнетение сознания.
При катаральном холецистите ощущаются приступы сильной боли в правом подреберье (в области Кера), положительная реакция Кера, в рвотных массах определяется содержимое кишечника и желудка, ощущается неприятный запах изо рта. В дыхании участвует живот.
При гнойном холецистите в жёлчном пузыре определяется скопления гноя, который разъедает стенки воспалённого органа, что приводит к развитию жёлчного перитонита. Развивается сепсис и происходит распространение возбудителей с током крови. Состояние больного крайне тяжёлое, требуется неотложная помощь.
О недуге
Как правило, воспаление в желчном пузыре становится следствием заражение органа патогенной микрофлорой.
Наблюдается подобное явление на фоне сбоев в оттоке желчного секрета через закупоренный пузырный проток.
Доктора сходятся во мнении, что одним из частых осложнений желчнокаменной патологии является холецистит.
Важно
Так как желчный пузырь имеет неотъемлемую взаимосвязь с печенью, орган является полноценным участником системы пищеварения.
Как правило, недуг протекает в комплексе с холангитом. Под данной патологией стоит понимать воспалительный процесс в области желчных протоков.
Диета №5 (Стол №5)

Диета №5 (стол №5) – лечебная система питания, разработана для людей страдающих от заболеваний печени, желчевыводящих путей и желчного пузыря — гепатита, холецистита, цирроза печени и других заболеваний.
Повышенное употребление овощей и фруктов способствует усилению желчегонного действия, перистальтики кишечника, обеспечивает максимальное выведение холестерина.
В данной системе питания исключаются сильные стимуляторы секреции желудка и поджелудочной железы, тугоплавкие жиры, жареное, продукты, которые богаты холестерином, пуринами.
Химический состав диеты №5:
- белки 80 г (55 % животного происхождения, 45% растительные);
- жиры 80 г (30 % растительные, 70% животного происхождения);
- углеводы 350-400 г (70-80 г сахара);
- соль 10 г;
- жидкость 1,5-2 л.
Можно включать ксилит и сорбит (25-40 г).
Масса суточного рациона: 3 кг.
Суточная норма диеты №5: 2400- 2600 ккал.
Режим питания: 4-5 раз в день.
Показания к применению диеты №5
- хронические гепатиты (вне обострения);
- хронические холециститы;
- цирроз печени (если нет недостаточности функции);
- желчнокаменная болезнь (ЖКБ);
- острые гепатиты и холециститы (в период выздоровления).
Важно! Диету №5 назначают, если нет выраженных патологий желудка и кишечника.
Диета №5 (Стол №5). Продукты питания
Что можно есть при диете №5:
Супы: овощные, с крупой на овощном отваре, молочные, фруктовые, вегетарианский борщ, свекольник. Зажарку для заправки не поджаривают на масле, а подсушивают на сковороде.
Крупы: любые, особо отдать предпочтение гречке, овсянке, рису и макаронам.
Овощи, зелень: рекомендуются в любом виде (свежие, тушеные, отваренные), также разрешается не кислая квашеная капуста.
Мясо, рыба: нежирное мясо (курица и индейка без кожи, говядина, телятина, молодая баранина). Рыба также нежирных сортов, отварная или запеченная после отваривания.
Яйца: 1 яйцо в день (всмятку или омлет).
Свежие фрукты и ягоды: фрукты и ягоды (кроме кислых) в любом виде (сырые, вареные, запеченные), также сухофрукты.
Молочные продукты: кефир, молоко, простокваша, сметана, полужирный и нежирный творог, нежирный сыр.
Сладости: желе, кисели, компоты, муссы, меренги, снежки, мармелад, конфеты (не шоколадные), пастила, мёд, варенье.
Мучные изделия: хлеб пшеничный (из муки 1-го и 2-го сорта), ржаной хлеб вчерашний (из сеяной и обдирной муки). Несдобные изделия с мясом, рыбой, творогом или яблоками, печенье затяжное и сухой бисквит.
Жиры: сливочное и растительные рафинированные масла.
Напитки: чай, кофе с молоком, соки (фруктовые, ягодные, овощные), отвар шиповника и пшеничных отрубей.
Что нельзя есть при диете №5:
- любые бульоны и соусы на их основе (мясные, рыбные, грибные), окрошку, щи зеленые;
- маринованные овощи, грибы, шпинат, щавель, редис, редьку, лук зеленый, чеснок;
- свежий хлеб, слоеное и сдобное тесто, жареные пирожки;
- бобовые;
- жирные сорта мяса и рыбы, утку, гуся, свинину, сало, субпродукты, икру, копчености, соленую рыбу, консервы, большинство колбас; консервы;
- жирное молоко (6%), сливки, ряженку, жирные сметану и творог, соленый, острый и жирный сыр;
- алкоголь, газировку, черный крепкий кофе, какао, виноградный сок, холодные напитки;
- сдобу, изделия с кремом, шоколад, мороженое;
- пряности, горчица, хрен, перец, уксус.
Диета №5 (стол №5): меню на неделю
Диета №5 разнообразна и полезна. Ниже приведено примерное меню на неделю.
Пищу готовят в измельченном или протертом виде, отваривают в воде, на пару или запекают. Блюда должны быть теплыми (очень горячие и холодные исключаются).
Понедельник
Завтрак: омлет, овсяная каша, чай. Ланч: запеченное яблоко. Обед: овощной суп с гречневой крупой, куриное филе, рис, компот из сухофруктов. Полдник: отвар шиповника.
Ужин: картофельное пюре, отварная рыба, овощной салат.
Холецистит — симптомы и лечение, диета №5, причины, виды

Холецистит — это довольно серьезное заболевание, с опасными последствиями в случае запущенности. Болезнь характеризуется воспалением желчного пузыря, иногда наличием конкрементов в данном органе.
Избыток холестерина, соли, билирубин — все это откладывается на стенках пузыря в виде налета, хлопьев, которые постепенно растут, превращаясь в солидные образования, мешающие работе органа.
Кристаллизованные образования, камни могут находиться в желчном пузыре довольно долгое время не вызывая никаких симптомов у человека, но как только что-то спровоцирует их движение, патология обостряется, появляются сильнейшие приступы боли, при которых обязательна скорая помощь и хирургическое вмешательство.
Больше чем в половине случаев заболеваний холециститом наблюдается присутствие и желчнокаменной патологии (калькулезный холецистит). Впрочем, имеет место быть и бескаменная (некалькулезная) патология желчного пузыря.
- Наличие любых конкрементов в желчном пузыре обязательно вызовет воспаление стенок органа, поэтому желчнокаменная болезнь является самой распространённой причиной появления холецистита. Воспаление происходит из-за закупорки камнями желчного оттока.
Причина возникновения холецистита всегда одна – нарушение оттока желчи, а вот данный процесс может иметь множество поводов:
- банальное переедание. Неправильное питание в виде жареной пищи, алкоголя, жирных десертов, употребление газированных напитков непременно приведет к раздражению желчного пузыря;
- гиподинамия, сидячий образ жизни. Застой желчи в протоках может возникнуть из-за недостатка движения, поэтому при обострении холецистита рекомендовано много двигаться, но без резких передвижений, дабы не спровоцировать приступ печеночной колики;
- прочие хронические заболевания: диабет, патологии эндокринной системы, гастрит, панкреатит, дискинезия желчных протоков, ожирение и т. д.;
- наследственность;
- попадание патогенной микрофлоры в желчный пузырь: гепатит, бактериальная инфекция, паразиты, грибковые микроорганизмы;
- беременность. С наступлением беременности у женщин меняется гормональный фон, вследствие чего уменьшается эластичность и тонус гладкой мускулатуры. Потеря тонуса мышц приводит к застою желчи и затруднительному оттоку;
- воспалительные процессы в других органах, например, ангина или пневмония;
- наличие аллергии на что-нибудь;
- травма желчного пузыря;
- сильная встряска тела: прыжки, езда по кочкам, аттракционы.
Желчный пузырь находится в районе подреберья справа, отсюда самой распространенной жалобой считается боль в правом боку, прямо под ребрами. При остром холецистите боль становится невыносимой, острой и жгучей, часто отдающей в лопатку или плечо. Помимо болевого синдрома приступ холецистита острого проявляется следующими признаками:
Воспаление желчного пузыря характеризуется:
Хроническая форма болезни носит совершенно другой характер, она более разрушающе действует на сам желчный пузырь, наблюдаются атрофические изменения стенок органа.
Проявляется хроническая стадия холецистита иными симптомами:
- постоянные тянущие или режущие боли с правой стороны под ребром, может отдавать под лопатку, в руку;
- сухость слизистой рта после пробуждения, наличие горького привкуса, присутствие отрыжки;
- диарея;
- возникновения периодических приступов тошноты;
- вздутие живота.
На этом фоне пропадает аппетит.
Однако, хроническая стадия может быть осложнена приемом вредной пищи или физической встряской. Выраженность болевого синдрома зависит от наличия и состояния камней в желчном пузыре, именно они являются индикаторами боли. Симптомы обострения:
- периодические, частые запоры;
- головная боль, похожая на мигрень;
- зуд кожных покровов;
- болевой синдром, который может быть сносным или очень сильным;
- ощущение тяжести в правом подреберье;
- неприятный привкус во рту;
- метеоризм;
- бессонница;
- раздражение, плаксивость.
Может повышаться температура, нарастают симптомы интоксикации, появляется желтушность кожных покровов.
За интенсивность болей при обострении хронического калькулезного холецистита их еще называют печеночными коликами по аналогии с почечной коликой или коликами у младенцев.
Если не обратиться за помощью, возможна перфорация перерастяженного желчного пузыря с дальнейшим развитием перитонита.
ВАЖНО! Снимать боль при печеночной колике грелками нельзя, воспаление еще больше увеличится, быстрее может развиться перитонит.
При вышеописанной симптоматике назначается УЗИ, биохимический анализ крови, дуоденальное зондирование с взятием образца желчи. Наиболее информативным является лапароскопическое исследование.
Как лечить холецистит? С чего стоит начать?
Лечение данного заболевания делится на несколько направлений, которые могут применяться как отдельно, так и совместно с другими, в зависимости от формы протекания воспаления:
- традиционная медикаментозная терапия;
- народная медицина;
- физиотерапия и тюбаж;
- хирургическое вмешательство.
Каждое направление имеет право на существование и подбирается отдельно для каждого пациента. Так, воспаление, протекающее без образования камней, лечат диетой, антибактериальными и противопаразитарными медикаментами.
Основные принципы диеты при холецистите: первое время лучше поголодать и пить теплую воду. Далее питаться нужно небольшими порциями, но часто. Исключить жареное, жирное, острое, мучное и копченое. Еду лучше готовить на пару.
В данном случае, вне обостренной стадии может назначаться лечение методом тюбажа, то есть промывания желчного пузыря от застоя желчи.
Во время обострения хронической стадии холецистита, назначается медикаментозная терапия с наблюдением в стационаре. Обычно, врачом назначаются следующие препараты:
- антибиотики;
- желчегонные;
- противорвотные средства внутримышечно;
- спазмолитики на основе дротаверина;
- седативные средства: пустырник или валерьяна;
- НПВП, например, «Баралгин».
Вне обострения, при спокойном протекании заболевания рекомендуется следующая терапия:
- диета;
- желчегонные препараты, например, «Аллохол», «Олиметин», «Холосас»;
- электрофорез и бальнеотерапия.
Хирургическое вмешательство показано пациентам с движущимися, многочисленными камнями в желчном пузыре. В случае запущенной хронической формы болезни, после неэффективной консервативной терапии.
На сегодняшний день существует две формы операции: открытая холецистэктомия и лапароскопия.
Второй метод более популярен на сегодняшний день, так как не оставляет шрамов, более безопасен и период восстановления пациента после операции занимает пару дней. Лапароскопия полностью безопасна для пациента и делается через пару маленьких проколов в брюшной области, данный метод позволяет сократить количество кровопотери до минимума.
Совет
К сожалению, лапароскопический метод не во всех случаях может быть применен. При аномалиях, спайках, больших камнях, обострении хронической запущенной стадии проводят обычную, открытую операцию.
Реабилитация больного, после проведения открытой операции значительно дольше, чем после лапароскопии от одного месяца до двух. После удаления воспаленного органа (холецистэктомии) есть риск развития постхолецистэктомического синдрома (подробнее о нем по ссылке), нужно придерживаться долго строгой диеты, желательно соблюдать все мельчайшие рекомендации врача, это избавит от риска осложнений.
Лечебное питание, рассчитанное с точностью до грамма – залог скорейшего выздоровления больного человека. Диетическое питание при холецистите и после удаления желчного пузыря оговаривается как один из важнейших пунктов терапии. Такое питание нужно для нормализации и поддержания хорошей работы органов пищеварения.
При легко протекающем холецистите, пациенту назначают диету под названием «стол №5», при острых формах «стол номер 5а». Это медицинские названия прописанных диетических меню, специально подобранного для лечения данного заболевания.
Рекомендованное питание при холецистите — список продуктов:
- каши на воде, отварные овощи или приготовленные на пару, отварное мясо птицы или рыбы, пудинги, винегрет;
- молочные и овощные супы;
- из напитков: слабозаваренный чай, кисель, компот из сухофруктов, кисломолочка.
- в качестве десерта к употреблению разрешены: изюм, арбуз, дыня, сухофрукты.
В первые дни обострения хронического холецистита больному не разрешают принимать пищу, а только теплое питье. По мере ослабления мучительных симптомов, разрешается вводить в рацион протертую пищу. Еду следует принимать в определенное время, в маленьких порциях и часто.
Диета № 5 при холецистите — питание при воспалении желчного пузыря
Диета 5 стол — что можно и что нельзя — таблица (при нажатии увеличивается).
Из трав лучше всего себя зарекомендовал бессмертник, он входит в большинство желчегонных сборов.
- Пижма, кукурузные рыльца, бессмертник перемешиваются в равных пропорциях, каждое утро заваривается стаканом кипятка чайная ложка сбора. Настоять, выпить маленькими порциями в течение дня.
- 1 часть сока лимона смешивается с 0,3 части сока свеклы, 0,3 части сока моркови, 0,3 сока части огурца, принимается равномерно на протяжении суток. Считается, что данный состав выводит песок и мелкие конкременты.
- На литр воды берется сок одного лимона и столовая ложка соли. перемешивается и выпивается с утра натощак — для улучшения оттока желчи.
- Если обнаружены в желчи паразиты — рекомендуется отвар бессмертника (столовая ложка на стакан кипятка) держать на водяной бане полчаса, выпить в 2 приема за полчаса до приема пищи.
- Большой антипаразитарный сбор включает в себя календулу, хвощ полевой, пижму, зверобой, мяту, тысячелистник, кукурузные рыльца, мать-и-мачеху, подорожник, крапиву, шиповник, эвкалипт, березовые почки. Всех трав взять по ч. ложке, залить литром кипятка, 1 минуту прокипятить и настоять, употребить за день в три приема.
Еще о желчегонных средствах, способствующих оттоку желчи можно прочитать на сайте alter-zdrav.ru в статье Желчегонные средства при застое желчи — народные средства, продукты, массаж.
Имея склонности к заболеванию органов пищеварительного тракта, стоит придерживаться правильных принципов питания: исключить вредные продукты, стараться употреблять меньше сладкого и жирного, жареного. Простые углеводы лучше вообще убрать из ежедневного меню.
При появлении первых звоночков: внезапной боли в правом подреберье, тошноты среди ночи или после еды, горького привкуса или металлического во рту после пробуждения, лучше сразу обследоваться и сделать промывание желчного пузыря, чтобы промыть все протоки и возобновить работу органа с новой силой.
Холецистит – заболевание коварное, с яркой болезненной симптоматикой, это как раз тот случай, который легче предупредить, чем лечить.
Стол 5 диета таблица при холецистите – Лечение гастрита

Желчный пузырь является резервуаром, в котором накапливается выработанная печенью желчь.
Поэтому если в результате тех или иных патологических процессов происходит его воспаление, отток желчи затрудняется, следствием чего становится возникновение болей и проблем с пищеварением, особенно с перевариванием жирной пищи.
Поэтому диета при холецистите– важный этап лечения, который имеет некоторые отличия в зависимости от формы заболевания и наличия сопутствующих патологий.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Главными целями диеты при воспалении в желчном пузыре являются:
- снижение нагрузки на печень;
- улучшение выработки желчи;
- нормализация функционирования ЖКТ.
Поэтому пациентам придется придерживаться следующих рекомендаций и правил:
- Всем больным рекомендуется принимать пищу не реже 5 раз в день, причем в одно и то же время. Это объясняется тем, что дробное питание благотворным образом влияет на работу желчного пузыря и процесс продуцирования желчи.
- Питание при холецистите должно быть построено таким образом, чтобы в сутки пациент потреблял от 2100 до 2500 ккал.
- Не стоит принимать пищу и напитки, температура которых отлична от средней, поскольку горячее и холодное отрицательно сказывается на работе желчного пузыря и пищеварительного тракта в целом.
- Больным показано повышенное употребление жидкости, в особенности воды, так как это способствует активизации выведения желчи из желчного пузыря и улучшению работы почек. Поэтому ежедневно стоит употреблять не менее чем 2 или даже 2,5 литра жидкости.
- В связи с тем, что соль способствует задержке жидкости в организме, а, следовательно, и сгущению желчи, еда при холецистите должна быть приготовлена без добавления или с минимальным количество соли.
- Категорически противопоказано при воспалениях в желчном пузыре употреблять алкоголь в любом виде, так как он способствует образованию камней, а если таковые уже сформировались, может вызвать печеночную колику.
Что нельзя есть?
Лечение холецистита диетой подразумевает отказ от любых продуктов, которые:
- обладают выраженным желчегонным действием, что повышает нагрузку на желчный пузырь и пищеварительную систему в целом;
- способствуют сгущению желчи и ее застою, последствием чего может стать образование конкрементов;
- активизируют в кишечнике процессы гниения и брожения;
- стимулируют выработку соляной кислоты или панкреатического сока.
Таким образом, больным придется отказаться от:
- свежего хлеба и выпечки;
- крутых грибных, рыбных или мясных бульонов;
- жирного мяса и рыбы;
- колбас, копченостей;
- консервов;
- сливок, жирного молока, творога и так далее;
- яиц;
- бобовых;
- шоколада, кофе, крепкого чая;
- шпината, зеленого лука, редиса, грибов, чеснока, щавеля и пр.;
- специй, горчицы, хрена.
Что можно есть?
При холециститах допускается употребление пищи, приготовленной на пару, отварной или запеченной. Кроме того, приветствуется существенное обогащение рациона овощами и фруктами, которые улучшают отток желчи и стимулируют деятельность кишечника. Поэтому при холециститах диета 5 предлагает строить меню пациентов на использовании следующих продуктов:
- вчерашний ржаной, пшеничный хлеб, сухари, вареники, печеные пирожки из несдобного теста, хлеб из отрубей;
- вегетарианские супы;
- отвар шиповника, соки, компоты;
- молочные и фруктовые супы;
- желе и муссы;
- гречневая, овсяная, манная каши;
- макароны;
- тыквенные семечки;
- нежирное мясо, например, крольчатина, телятина, курица, индейка;
- морепродукты;
- нежирная рыба;
- нежирные молочные и кисломолочные продукты;
- кабачки, морковь, картофель, цветная капуста, тыква, болгарский перец, огурцы, салат;
- яблоки, бананы и другие запеченные сладкие фрукты;
- растительное и сливочное масло.
Тем не менее, как питаться при холецистите напрямую зависит от его формы, тяжести и наличия сопутствующих патологий. Поэтому в каждом конкретном случае подбирать перечень разрешенных продуктов должен врач в индивидуальном порядке.
Диета при остром холецистите – стол №5а по Певзнеру, но в первые 3 дня необходимо ограничиться употреблением исключительно воды или отваров шиповника, ромашки, лимонника, мяты по 1,5–2 литра в день.
Также разрешается пить щелочные негазированные минеральные воды, разведенные наполовину водой.
Хотя многие симптомы острого холецистита, в частности, рвота и постоянное чувство тошноты, даже не дают задуматься о возможности принятия какой-либо пищи.
Обратите внимание
На 3–4 день больному разрешают начинать кушать тщательно протертые каши, овощные пюре и муссы.
Но если в первое время рекомендуется ограничиться употреблением только пюре из брюссельской или цветной капусты, то затем постепенно питание при остром холецистите расширяют за счет других овощей и каш.
Если же состояние больного позволяет, его рацион обогащают мясом, рыбой, кисломолочными продуктами и так далее.
Особенности питания при хроническом холецистите
Диета при хроническом холецистите– стол №5 по Певзнеру, но при обострениях заболевания больным приходится придерживаться такого же режима принятия пищи, как и при остром холецистите, включая период голодания. Если же говорить про ремиссию недуга, то достаточно будет отказаться от перечисленных выше продуктов и научиться готовить вкусные и полезные блюда из разрешенных ингредиентов.
Рациональное питание при хроническом холецистите должно стать образом жизни, а не временным явлением, поскольку чаще всего обострение заболевания и появление показаний к хирургическому вмешательству являются следствием нарушения диеты и употребления жирной пищи или алкоголя.
Особенности питания после удаления желчного пузыря
Достаточно часто больным с калькулезным холециститом не удается избежать радикальной операции, в ходе которой удаляют желчный пузырь. Поэтому после нее организму нужно время чтобы перестроиться и научиться работать в новом режиме.
Так как теперь желчь из печени сразу же попадает в 12-перстную кишку, она не успевает достичь нужной концентрации, поэтому может справиться с перевариванием только небольших порций пищи.
Именно поэтому на протяжении нескольких месяцев после хирургического вмешательства очень важно продолжать питаться дробно, причем только паровой или отварной едой.
В противном случае у пациента могут сформироваться камни в печеночных протоках, что может закончиться трагически.
Но возможно правильнее лечить не следствие, а причину?
Рекомендуем прочитать историю Ольги Кировцевой, как она вылечила желудок… Читать статью >>
Диета и правильное питание при гастродуодените
Общие принципы диеты
Нередко на фоне болезни желудка и 12-перстной кишки развивается воспаление поджелудочной железы, поэтому медики обычно рекомендуют специальное лечебное меню при панкреатите и гастродуодените – стол №1 и стол №5.
Диета при гастродуодените разных типов имеет несколько общих правил:
- Питание часто и дробное, не менее 4-6 раз в день. В идеале – в одно и то же время;
- Еду нужно заранее измельчать или тщательно пережевывать, попадание твердой пищи в желудок недопустимо;
- Блюда не должны быть очень горячими и холодными, только комнатной температуры. Даже обезжиренный кефир и йогурт не стоит пить сразу из холодильника – лучше подержать часик на столе;
- Жареное под запретом: в рационе – рецепты тушеных, запеченных, отварных блюд;
- Из сладкого – только натуральные продукты: мед, варенье, муссы. Почаще включайте в меню желе – желатин благотворно действует на поврежденные стенки желудка и кишечника;
- Рекомендуется минеральная вода — в зависимости от типа воспаления врачи могут назначать разные сорта минералки;
- Не забывайте о народных средствах — отлично впишутся в лечебный рацион рецепты, где есть мед, прополис и другие продукты.
Продукты — что можно, а что нельзя
Питание при гастродуодените и панкреатите четко устанавливает перечень разрешенных и запрещенных блюд.
Самая строгая диета – при обострении болезни, затем можно переходить на обычный щадящий рацион, а со временем, при отсутствии симптомов, вернуться к привычному питанию.
Но есть продукты, о которых даже при хроническом и поверхностном гастродуодените и панкреатите лучше забыть навсегда: это жирные и жареные блюда, конфетки и шоколадки, алкоголь, жгучие соусы и т.п.
Что разрешено:
- вчерашний белый и черный хлеб, сухарики;
- нежирное молоко, творог и кисломолочка (кефир, ряженка, простокваша);
- крупы, макароны и яйца;
- из сладостей: мед, муссы, варенье и желе;
- шиповниковые отвары, кисели, компоты, минеральная вода;
- нежирное мясо и колбаса;
- растительные масла;
- почти все овощи и фрукты и т.д.
Что нельзя:
- крепкий кофе и чай, газированная вода, алкоголь;
- свежий белый хлеб, сдобные булочки, торты, вафли и т.д.;
- некоторые овощи: лук, редиска, редька, белокочанная капуста, огурцы;
- маринады и соленья;
- жареное и острое;
- жирное мясо, ветчина и колбаса;
- шоколад и мороженое.
Видео:
Диета при разных видах гастродуоденита
Питание при панкреатите и гастродуодените может немного различаться, зависит это от стадии болезни (обострение или ремиссия) и ее разновидности.
Какие же особенности может иметь диета при гастродуодените?
Затем – обычная диета.
Возвращение к обычному меню после обострения лучше начинать с жидких каш, протертых супов, измельченного мяса.
Диета при поверхностном гастродуодените – это обязательно нежирный кефир, молоко и творог, вареные свекла и морковь, фруктовые пюре.
Из напитков – кисель, компот и щелочная минеральная вода.
Важно
Главная цель диеты при эрозивном гастродуодените – снизить воздействие на поврежденную слизистую.
Для этого необходимо питание 6-7 раз в сутки, без соли и приправ.
Из блюд – каша-размазня, омлет, супы-пюре, мелко измельченные рыба и мясо.
При панкреатите и гастродуодените важно исключить специи и пряности, продукты с грубой клетчаткой, молоко.
Упор на жидкость (зеленый чай, соки, кисели, травяные отвары).
Видео:
При гастродуодените с повышенной кислотностью питание должно быть не меньше 5-6 раз в день, еда – только протертая, запеченная и сваренная на пару.
Во время болей необходимо исключить хлеб и овощи.
Хорошей поддержкой станут рецепты и десерты, где есть прополис и мед, например, сладкое ореховое молоко: 10 гр грецких орехов + стакан молока + мед (чайная ложка) + прополис (5-7 капель настойки).
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Пить по трети стакана трижды в день перед едой.
Гастродуоденит с пониженной кислотностью требует 4-разового питания и отказа от ягод с зернышками (малина, клубника), сладкого перца и бобовых.
Питание при гастродуодените: рецепты и народные средства
Диета при гастродуодените не только диктует строгие правила и запреты.
Даже для такого меню есть интересные рецепты, а если соединить их с вкусными домашними лекарствами (мед, прополис, фруктово-овощные смеси и т.д.), то можно существенно облегчить состояние и избавиться от приступов боли.
Завтрак для рациона при гастродуодените и панкреатите – это творог, взбитый со сливками и фруктами, тосты из подсушенного хлеба с нежирным сыром, паровой омлет и т.д.
На обед можно готовить овощные салаты, крупяные и овощные супы, запеченную белую рыбку и мясо с картошкой и овощами, ленивые вареники и т.д.
Полдник – это время сухариков, натуральных соков и фруктовых десертов.
Совет
Ужин при гастродуодените и панкреатите может состоять из фруктового салатика, паровых котлеток, овощного рагу из мультиварки и т.д.
Наилучшие результаты появляются, если сочетать диету с безопасными методами домашней медицины.
Простейший рецепт – это обычный прополис: достаточно утром натощак разжевывать и проглатывать прополис (6 гр).
Курс – один месяц.
Можно заменить прополис обычным медом – развести мед в чуть остывшей кипяченой воде (2 чайные ложки на стакан) и пить на голодный желудок перед завтраком.
Еще один сладкий рецепт – мед с облепихой.
Процедить, остудить, добавить мед и принимать по полстакана 4 раза в день перед едой.
При сбалансированном лечебном питании гастродуоденит практически не будет вас беспокоить – достаточно следить за пищевым режимом, забыть о ледяных десертах и обжигающем чае и не провоцировать обострение жареной картошкой, копченой колбасой и фастфудом.
А в сочетании с вкусными народными рецептами из меда и фруктов-овощей — соблюдать диету будет еще легче.

Comments
(0 Comments)