Демиелинизирующая полинейропатия, хроническая воспалительная
Демиелинизирующая полинейропатия – это поражение периферических нервов, при котором разрушается их миелиновая оболочка. Заболевание может протекать в острой, подострой и хронической формах, отличающихся длительностью течения и интенсивностью симптомов.
В патологический процесс вовлекаются преимущественно дистальные отделы верхних и нижних конечностей – кисти и предплечья, голени и стопы. По мере прогрессирования симптомы распространяются и на проксимальные отделы рук и ног – бедра и плечи.
Демиелинизирующая полинейропатия является достаточно редкой болезнью и поражает в основном лиц мужского пола в возрасте от 40 до 50 лет. У пожилых людей старше 50 лет патология протекает в более тяжелой форме и хуже поддается лечению.
Причины
Точная причина появления нейропатии изучена не полностью, однако не вызывает сомнений ее аутоиммунное происхождение. У 7 пациентов из 10 обнаруживаются антитела к белку α-тубулину, во многих случаях выявляются гены HLA.
Аутоиммунный тип развития болезни означает, что в организме начинают вырабатываться антитела, которые повреждают и уничтожают здоровые клетки. В данном случае агрессивные Т-лимфоциты атакуют ткани нервных окончаний, что приводит к разрушению миелиновой оболочки и развитию воспалительного процесса.
На появление демиелинизирующей полинейропатии оказывает влияние ряд факторов, среди которых:
- интоксикации солями тяжелых металлов, лекарственными препаратами, этанолом и другими ядами;
- системные болезни – саркоидоз, диспротеинемия;
- перенесенные инфекции – корь, дифтерия, эпидемический паротит, ВИЧ;
- злокачественные процессы;
- нарушение обмена веществ;
- гормональные сдвиги;
- высокие физические и психические нагрузки;
- вакцинация;
- хирургические операции;
- дефицит витаминов;
- наследственная предрасположенность;
- радиотерапия.
Виды и классификация
Нейропатия классифицируется по нескольким признакам: причине возникновения, характеру течения и типу повреждения нервных волокон. Она может развиться на фоне аллергии, травмы, воспаления или отравления.
Острая воспалительная демиелинизирующая полинейропатия (ОВДП) характеризуется стремительным прогрессированием симптоматики – до месяца после манифестации первых признаков.
Подострая форма болезни протекает также достаточно быстро, но менее бурно: нарастание симптомов отмечается в течение нескольких месяцев. Продолжительность заболевания варьируется от месяца до полугода.
Под хронической формой понимают длительное течение полинейропатии, которая медленно прогрессирует на протяжении двух месяцев и более.
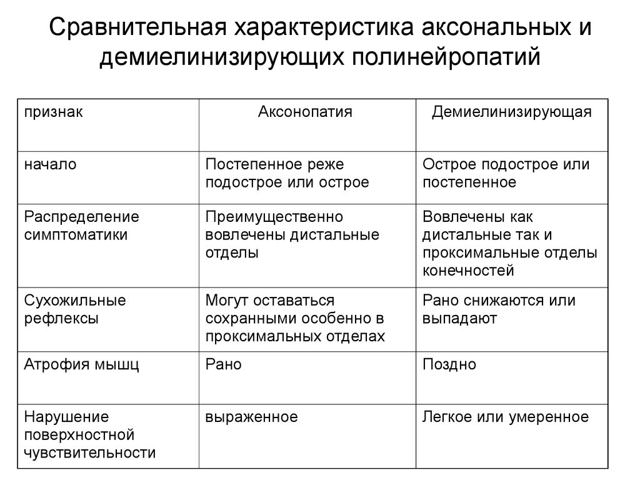
По типу поражения различают собственно демиелинизирующую и аксонально демиелинизирующую полинейропатию, сопровождающуюся разрушением аксонов – длинных отростков нервных клеток. Именно аксоны передают нервные импульсы от тела клетки (сомы) к другим нервным клеткам и иннервируемым органам и структурам.
Существует 4 атипичные формы хронической нейропатии: дистальная, фокальная, изолированная чувствительная и двигательная. При дистальной нейропатии поражаются только дистальные отделы нижних и верхних конечностей; при фокальной – один или несколько нервов пояснично-крестцового либо плечевого сплетения.
Изолированная чувствительная форма характеризуется повреждением исключительно сенсорных волокон; изолированная двигательная – моторных участков.
Хроническая воспалительная демиелинизирующая полинейропатия
Классический тип хронической воспалительной демиелинизирующей полинейропатии (ХВДП) проявляется мышечной слабостью и двигательными нарушениями во всех четырех конечностях. Болезнь может развиваться медленно и монотонно, при этом симптомы неуклонно будут прогрессировать. Не исключен и другой вариант, когда нейропатия периодически обостряется.
Первые признаки неблагополучия появляются неожиданно, без видимой причины. Пациенты не могут ни с чем связать вдруг возникшую слабость в ногах или руках. Поводом для обращения к врачу обычно служат трудности с выполнением привычных действий – ходьбой по лестнице или самообслуживанием: умыванием, одеванием и другими манипуляциями, требующими мелкой моторики пальцев.
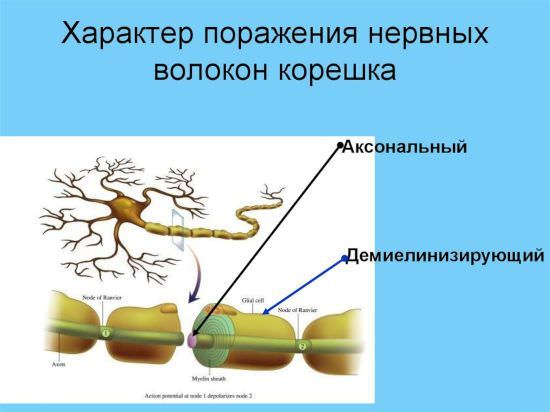
Миелин содержит основной белок, который обладает высокой антигенностью и потому становится частой мишенью для аутоиммунных реакций. Повреждение отдельных участков миелина приводит сначала к замедлению, а затем к полной блокировке нервных сигналов. Длительная демиелинизация сопровождается гибелью соответствующих аксонов
В подавляющем большинстве случаев поражение симметрично. Наблюдается прогресс двигательных нарушений, которые постепенно охватывают конечности полностью. Болезнь может развиваться по монофазному или хроническому типу. В первом случае симптомы сначала нарастают, а затем, достигнув максимума, постепенно ослабевают и даже исчезают вовсе. Рецидива в дальнейшем не происходит.
При хроническом течении наблюдается плавное и медленное усугубление симптоматики, примерно в трети всех случаев периодически возникают обострения. Иногда ХВДП начинается остро и быстро прогрессирует, при этом клиническая картина напоминает синдром Гийена-Барре. Однако интенсивность симптомов постепенно снижается, и болезнь приобретает хроническое течение.
Синдром Гийена-Барре
Данный синдром представляет собой острую воспалительную демиелинизирующую полинейропатию, при которой наблюдается быстрое нарастание симптоматики в более чем одной конечности. Его первыми признаками являются слабость в мышцах и/или расстройство чувствительности в ногах. Спустя несколько часов или дней те же симптомы возникают и в руках.
У некоторых пациентов начало заболевания связано с болезненностью в ногах и пояснице. В более редких случаях отмечаются глазодвигательные нарушения, трудности с речью и глотанием. Интенсивность двигательных расстройств варьируется от незначительной слабости до полного паралича всех четырех конечностей.
Синдром Гийона-Барре может сопровождаться и другими симптомами:
- падением артериального давления;
- снижением либо исчезновением сухожильных рефлексов;
- дыхательной недостаточностью;
- бульбарным синдромом, при котором поражается языкоглоточный, блуждающий и подъязычный нервы;
- парезом мимических мышц лица.
Зачастую наблюдаются признаки вегетативных нарушений: аритмия, повышенная потливость, скачки артериального давления, расстройство пищеварения и задержка мочеиспускания.
Аксонально демиелинизирующая полинейропатия нижних конечностей
Аксональные полинейропатии (аксопатии) чаще всего связаны с интоксикацией криминального либо суицидального характера. Отравляющим веществом может быть мышьяк, фосфорорганические соединения, этиловый и метиловый спирт, угарный газ и пр. Однако наиболее распространенной причиной является злоупотребление алкоголем.
Нередко заболевание развивается на фоне выраженного дефицита витаминов В-группы, сахарного диабета, уремии, цирроза печени, амилоидоза, коллагенозов и злокачественных болезней. Острое поражение аксонов характеризуется яркими симптомами, интенсивность которых нарастает в течение 2-4 дней, а спустя еще неделю отмечаются парезы нижних и верхних конечностей.
Подострая форма аксональной полинейропатии может быть вызвана не только отравлением, но и серьезным сбоем в обмене веществ. Характерные симптомы при этом развиваются на протяжении нескольких недель.
Длительность хронической патологии измеряется месяцами, а порой патологический процесс продолжается более 5 лет. Такая форма нейропатии, как правило, связана с наследственной предрасположенностью и затяжной, изо дня в день, интоксикацией.
Симптомы аксональной полинейропатии:
- вялые либо спастические параличи рук и ног, судороги и подергивания мышц;
- отечность конечностей, головокружение при вставании (вследствие нарушения кровообращения);
- изменение походки;
- замедленная речь;
- перебои сердечного ритма – тахи- и брадикардия;
- расстройство потоотделения – повышение потливости либо сухость кожных покровов;
- бледность или покраснение кожи;
- нарушение половой функции у мужчин;
- задержка стула и мочеиспускания;
- сухость во рту или, напротив, повышение слюноотделения;
- боль, жжение в глазах.

Характерным признаком поражения аксонов является выпадение сенсорной функции по типу перчаток и носков, когда человек перестает чувствовать стопы или кисти
Справка: при аксонально демиелинизирующей полинейропатии поражение может быть несимметричным или односторонним. В этом случае симптомы возникают или только в одной конечности, или в одной руке и ноге с одной либо противоположных сторон.
При повреждении вегетативных волокон регуляция сосудистого тонуса выходит из-под контроля, поскольку нервы обладают способностью расширять и сужать сосуды. Если процесс затрагивает аксоны, происходит капиллярный коллапс, что неизбежно приводит к отеку. Именно из-за скопления жидкости руки и ноги увеличиваются в размерах.
Так как большой объем крови концентрируется в конечностях, особенно если страдают ноги, во время вставания кружится голова. Кожа краснеет или бледнеет из-за выпадения функции симпатических либо парасимпатических нервов. Исчезает и трофическая регуляция, вследствие чего не исключаются поражения по эрозивно-язвенному типу.
Паралич мышц на фоне поражения моторных волокон может проявляться как излишней скованностью (спастический паралич), так и расслабленностью (вялый парез). Кроме того, возможно усиление или ослабление рефлексов, в отдельных случаях они отсутствуют вовсе.
Если патологический процесс распространяется на черепные нервы, снижается слуховая и зрительная функция, наблюдается подергивание лицевых мышц. Вследствие нарушения чувствительности и паралича лицо становится асимметричным.
Методы лечения
Лечение хронической полинейропатии
Хроническая форма демиелинизирующей полинейропатии встречается наиболее часто. Ее лечение комплексное и включает прием гормональных средств, введение иммуноглобулина и проведение плазмофереза. В начале терапии назначаются большие дозы стероидов, в частности, Преднизолона, которые после достижения эффекта постепенно снижают.
Почему болят ноги после алкоголя
Для поддержания достигнутых результатов пациент принимает Преднизолон или другой препарат схожего действия один раз в два дня.
В большинстве случаев стероидная монотерапия проводится в течение нескольких месяцев, и почти всегда через год-полтора болезнь отступает. Чтобы исключить рецидивы, гормоны не отменяют еще в течение нескольких лет.
Однако в отдельных случаях при попытках отмены препаратов симптомы возвращаются, и тогда лечение возобновляют.
Важно помнить, что лечение глюкокортикостероидами (ГКС) должно проходить под регулярным врачебным наблюдением. Необходимо периодически контролировать показатели артериального давления, костной плотности, глюкозы крови и холестерина. Поскольку стероиды оказывают существенное влияние на водно-электролитный обмен, проводится мониторинг уровня калия и кальция в организме.
Для предупреждения ломкости костей и дефицита кальция назначаются витаминно-минеральные комплексы и препараты кальция. Чтобы защитить слизистые органов ЖКТ от негативного воздействия ГКС, используются гастропротекторы.
Если эффект от гормонов недостаточный или отсутствует, а также при возникновении тяжелых побочных явлений Преднизолон заменяют лекарствами для подавления иммунитета – иммунодепрессантами. Их выписывают и в случаях, когда невозможно снизить дозу ГКС.
Чтобы сократить длительность гормональной терапии и уменьшить дозировки препаратов, делают инъекции иммуноглобулина и проводят процедуры плазмафереза. Однако нужно отметить, что внутривенное вливание иммуноглобулина эффективно не у всех пациентов, а только у половины. Кроме того, его действие кратковременно, поэтому уколы нужно делать регулярно.
Плазмаферез
Плазмаферез проводится, как правило, 2 раза в неделю до улучшения состояния. В большинстве случаев это происходит через месяц-полтора. Затем частоту процедур уменьшают, постепенно доводя до 1 раза в месяц.
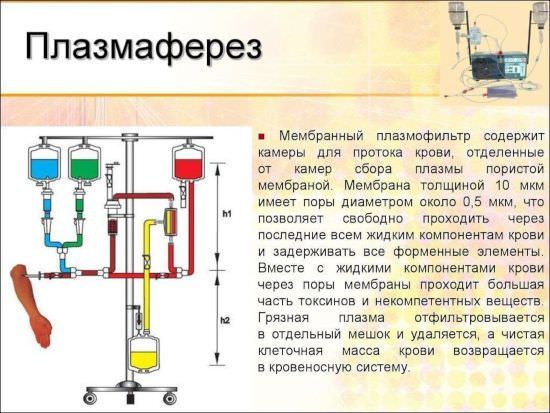
Вместе с удалением плазмы из организма выводятся яды, токсины, вирусы и поврежденные клетки. Устраняются лишние иммунные комплексы, из-за которых воспалительные процессы переходят в хроническую стадию. Вместе с тем восстанавливается функция тех звеньев иммунной системы, которые не работали.
Сеанс плазмафереза длится около полутора часов и не вызывает никакого дискомфорта у пациента. Он лежит в специальном кресле, а в вены на обеих руках вводятся катетеры. Весь процесс контролируется: измеряется пульс, давление, частота дыхания и объем кислорода в крови. После процедуры врач наблюдает за состоянием пациента еще в течение 1-2 часов, затем отпускает его домой.
Терапия синдрома Гийона-Барре
При подозрении на синдром Гийона-Барре пациент госпитализируется в стационар в обязательном порядке. Лечение проводится в отделении интенсивной терапии и реанимации. Почти в трети случаев необходима искусственная вентиляция легких, поскольку зачастую развивается тяжелая форма дыхательной недостаточности.
При серьезном ослаблении мускулатуры пациент фактически обездвижен, поэтому требуется грамотный уход.
Необходимо следить за состоянием его кожи, отправлениями организма, делать пассивные упражнения, а также регулярно менять положение тела.
Все это поможет избежать пролежней, инфицирования кожных покровов и развития легочной тромбоэмболии. В случае сильного падения частоты сердечных сокращений может потребоваться установка электрокардиостимулятора (временного).
Так же, как и при хронической демиелинизирующей полинейропатии, в случае острого воспаления нервов проводится плазмаферез, который существенно уменьшает продолжительность искусственной вентиляции легких и выраженность паралича мышц. Процедуры делают через день в течение 1-2 недель.
Альтернативой мембранному плазмаферезу является пульс-терапия иммуноглобулинами класса G: лекарство вводится в вену каждый день в дозе 4 мг/кг. Курс состоит из пяти инъекций.
При необходимости проводится симптоматическая терапия, направленная на коррекцию водно-электролитного баланса, показателей давления.
В профилактических целях назначают средства для предупреждения тромбоза и тромбоэмболий.
Искусственная вентиляция легких должна быть начата как можно раньше, так как порой даже секунда определяет успех реанимационных мероприятий
В сложных ситуациях прибегают к оперативному вмешательству. Поводом к операции может стать длительная, в течение 10 дней и более, искусственная вентиляция легких и тяжелые бульбарные симптомы. В первом случае выполняют трахеостомию, во втором – гастростомию.
Лечение аксональной полинейропатии
Комплексная терапия аксональной формы болезни включает прием гормональных и витаминных препаратов, содержащих витамины группы В. При вялых парезах назначают ингибиторы холинэстеразы – Нейромидин, Неостигмин или Калимин. Спастические параличи лечат с применением миорелаксантов и противосудорожных средств.
Если причиной поражения нервов стала интоксикация, используются специфические антидоты, промывание желудка, форсированный диурез на фоне инфузионных вливаний, перитониальный диализ. В случае отравления солями тяжелых металлов назначают Тетацин-кальций, D-пеницилламин или Тиосульфат натрия. Интоксикация фосфорорганическими соединениями лечится препаратами на основе Атропина.
Прогноз и результаты лечения
Своевременная и адекватная терапия ХВДП позволяет добиться полного или значительного регресса заболевания почти в 90% случаев. Симптомы сохраняются или усиливаются лишь у 10% пациентов.
Важнейшим прогностическим критерием является длительность первичного нарастания клинических признаков. Если она составляет более трех месяцев, то здоровье восстанавливается уже спустя 12 месяцев.
Однако очень часто больные сталкиваются с возвращением симптоматики и нуждаются в длительном поддерживающем лечении.
Большинство пациентов, которым поставлен диагноз «синдром Гийона-Барре», восстанавливаются через полгода-год. Остаточные симптомы могут наблюдаться в 10-12% случаев.
ОВДП рецидивирует сравнительно нечасто, в 4% случаев, летальный исход регистрируется у 5 пациентов из 100. Причиной смерти может стать дыхательная недостаточность, инфекция и легочная эмболия.
Вероятность летального исхода гораздо выше у людей старше 65 лет.
Хроническая воспалительная демиелинизирующая полинейропатия: причины развития, лечение и прогноз
Поражает женщин в два раза реже, чем мужчин. Характеризуется уменьшением двигательной активности рук и ног вплоть до паралича, снижением чувствительности. При своевременной диагностике, рано начатом и регулярном лечении прогноз для жизни достаточно благоприятный.
Демиелинизирующая полинейропатия
Постепенное разрушение миелиновой оболочки, обусловленное аутоиммунными факторами, носит название демиелинизирующей полинейропатии. Заболевание носит рецидивирующий характер. Средний возраст его обнаружения – 47 лет. Однако описаны случаи и раннего возникновения. Наиболее тяжелое течение характерно для людей старше 50 лет. Они также хуже воспринимают лекарственную терапию.
Патология ведет к поражению некоторого количества периферических нервов, передающих сигналы, связанные с двигательной активностью и чувственными восприятиями. Спинной и головной мозг остаются сохранными.
Характер течения позволяет говорить о трех формах заболевания – острой, подострой и хронической. Первую характеризует быстрое, даже стремительное развитие патологии. До четырех недель требуется для того, чтобы симптомы проявились в полную силу.
Подострая прогрессирует медленнее, признаки проявляются и нарастают в течение полугода. За несколько лет развивается хроническая демиелинизирующая полинейропатия. Ее течение скрытое, почти незаметное.
Характер развития полинейропатии зависит от того, в каком типе нерва произошло воспаление. При поражении нервных волокон, отвечающих за восприятие и передачу ощущений, говорят о чувствительной полинейропатии. В случае повреждения двигательного волокна – о моторной. Сочетанное поражение свидетельствует о том, что развивается сенсорно-моторная патология. Выделяют также вегетативную форму.
Преимущественное повреждение тела длинного отростка нейрона позволяет говорить об аксональной форме. Разрушение миелина – о демиелинизирующей. В некоторых ситуациях выделяют смешанную, аксоно-демиелинизирующую патологию.
Течение болезни может проходить в атипичной и классической форме.
При классической поражение ведет к нарастанию слабости всех отделов конечностей и снижению их чувствительности. Нарастание симптоматики происходит ступенчато.

Атипичная характеризуется ассиметричным поражением мышц стоп, голени, предплечий, кистей. Иногда отмечаются локальные нарушения отдельных участков конечностей, например, плеча или поясницы. К этой форме относятся расстройства только чувствительных или только моторных нервов.
Механизм развития
В основе развития хронической воспалительной демиелинизирующей полинейропатии лежит сочетание нескольких факторов:
Вследствие сочетанного воздействия факторов происходит разрушение нервных отростков, их миелиновой оболочки или нарушение выработки миелина. Какой из этих процессов является первичным у пациента, зависит от различных причин и не всегда очевиден. К примеру, у больного алкоголизмом при дефиците фолиевой кислоты и некоторых витаминов первично нарушение выработки миелина.
Считается, что под воздействием некоторых факторов начинается выработка антигенов миелина. Вероятно, это происходит под влиянием попадания в организм инфекции со сходным белком или определенного внутреннего нарушения.
В результате миелиновый белок начинает считываться организмом как патогенный. В области нерва скапливаются клетки типа Th1, проникающие через гематоневрологический барьер.
Развивается воспаление, приводящее к разрушению миелина и нарушению его выработки.
Не всегда очевидно, что вызвало демиелинизирующую полинейропатию, часто важную роль играет несколько факторов. Среди ключевых причин выделяют инфекционные заболевания: грипп, ВИЧ, герпес.
Часто заболевание развивается на фоне сахарного диабета и болезней, связанных с нарушениями обменных процессов.
Под воздействием алкоголя, некоторых лекарственных средств, солей тяжелых металлов, ртути развивается токсическая нейропатия.
ХВДП проявляется также вследствие воздействия травмирующих факторов. Их влияние прослеживается двояким образом: прямым разрушением нервных волокон из-за повреждения, а также проникновением в рану инфекции.
Полинейропатия аллергического генеза развивается преимущественно после вакцинации при повышенной чувствительности организма к вводимому препарату.
Провоцируют появление патологии генетические факторы, ситуации, связанные с сильными эмоциональными и психическими, тяжелыми физическими нагрузками. Риск развития повышается на фоне гормональных нарушений.
Симптомы
Вряд ли какой-то человек вспомнит тот момент, когда у него начали проявляться признаки полинейропатии. Обращать внимание на проблемы он начинает, когда из-за слабости не сможет подняться по лестнице, потеряет способность писать, брать небольшие предметы.
Симптомы ХВДП зависят от того, какой нерв поражен. При патологии двигательных волокон появляется слабость мышц. Человек теряет способность самостоятельно двигаться, садиться. Часто появляются болевые ощущения. Наблюдается снижение рефлексов. Отмечается дрожание при попытке удержать руку или ногу в определенном положении. Возникает нарушение речи, расстройства зрения.
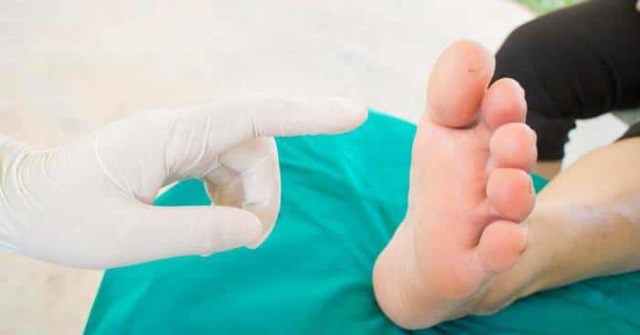
- Поражение чувствительных нервов сопровождается во многих случаях онемением, чувством жжения кистей, стоп, голеней, ощущением бегающих мурашек.
- Заподозрить воспалительные процессы в вегетативной нервной системе можно по мраморности кожи, отекам, белому цвету пальцев.
Диагностика
Определение диагноза и причин заболевания осуществляется на основе анализа симптомов и применения различных способов исследования. В рамках диагностики уточняют причину демиелизирующей полинейропатии, определяют степень поражения:
Несмотря на наличие разных методов исследования, в настоящее время быстро определить правильный диагноз получается не всегда. Усложняется диагностика наличием атипичных форм.
Лечение
Ключевым фактором улучшения прогноза полинейропатии является своевременно начатое лечение. Оно направлено на прекращение демиелинизации, разрушения аксонов.

Проводится гормональная терапия, плазмаферез, применяется иммуноглобулин G. В некоторых случаях показана монотерапия, в других рекомендуется сочетанное применение трех методов.
Преимущественное применение глюкокортикостероидов обусловлено улучшением состояния больных через 1,5-2 месяца лечения. Симптомы исчезают или значительно уменьшаются при лечении, проводимом до полутора лет.
На фоне отмены возможны рецидивы. Проведение гормональной терапии показано при постоянном контроле давления, плотности ткани костей, формулы крови.
Проблема данного метода заключается в большом количестве противопоказаний и побочных эффектов.
Плазмаферез позволяет провести очищение крови от антигенов, токсинов.
Считается эффективным методом, однако действие его продолжается в течение короткого промежутка времени, поэтому рекомендуется повторное проведение.
На начальных этапах исследования процедура осуществляется дважды в неделю, после уменьшения симптоматики – ежемесячно. Плазмаферез рекомендуется проводить сразу после определения диагноза.
У около 60% пациентов эффективным оказалось введение иммуноглобулинов G. Преимущество этого метода в малом количестве побочных действий. Детям часто проводят иммуносупрессорную терапию.
При симптоматическом лечении применяют лекарства, уменьшающие боли в мышцах. Показаны антихолинэстеразные препараты (Нейромидин, Аксамон). Они направлены на возбуждение ЦНС и повышение тонуса мышц.
Уменьшению болезненности, разогреву мышц способствуют некоторые мази. Назначают, в частности, Капсикам. Использование дополнительных препаратов обусловлено основной причиной, которая вызвала заболевание. Показан прием витаминов, антиоксидантов, лекарств, улучшающих обмен веществ.
Физиотерапия
Для стимуляции передачи нервных импульсов используется электрофорез. Мягкое воздействие усиливает приток крови с кислородом и питательными веществами к пораженным частям тела.
Магнитотерапия воздействует локально, она улучшает обмен веществ и проведение нервных импульсов. Для восстановления мышечных тканей после атрофии показан массаж, особенно если нет возможности заниматься физкультурой.
Улучшить кровоснабжение, нормализовать мышечную силу и начать снова ходить поможет лечебная физкультура.
Профилактика
Чтобы уменьшить риск развития демиелинизирующей полинейропатии, осуществляют следующие мероприятия:
- для работы, связанной с токсическими веществами, используют защитную одежду;
- не употребляют алкоголь;
- принимают лекарственные средства только по назначению врача;
- ведут активный образ жизни;
- в меню включают овощи и фрукты;
- не допускают переход острых болезней в хроническую форму;
- контролируют состояние здоровья.
Прогноз
Патология носит хронический характер, периодичность возникновения рецидивов зависит от характера течения. Отмечается, что уже в первый год у половины больных возникают повторные проявления болезни. Чаще происходит это при отмене терапии.
Прогноз благоприятнее в тех случаях, когда симптомы нарастали медленно, а борьба с заболеванием началась на ранних этапах и не прекращается. Важно обращать внимание на появление первых же признаков, свидетельствующих о расстройствах неврологического характера.
Лучше перспективы у молодых людей, у них наблюдается длительная ремиссия. В случае развития у пожилых, воспалительная полинейропатия, сопровождаемая необратимыми неврологическими нарушениями, приводит к инвалидизации и в некоторых случаях к смерти.
Развитие демиелинизирующей полинейропатии связано с воспалительными процессами, от которых страдает периферическая система. Слабеют мышцы, развиваются парезы.
В результате человек теряет способность самостоятельно передвигаться, вставать, сидеть.
Избавиться от болезни удается далеко не всегда, однако использование назначенных врачом лекарственных препаратов позволяет добиться ремиссии и уменьшения рецидивов.
Для подготовки статьи использовались следующие источники:Жирнова И. Г., Комелькова Л. В., Павлов Э. В., Авдюнина И. А., Попов А. А., Пирогов В. Н., Ганнушкина И. В., Пирадов М. А.
Иммунологические особенности тяжелых форм демиелинизирующих и смешанных полинейропатий // Журнал Альманах клинической медицины — 2005.Турсынов Н. И., Григолашвили М. А., Илюшина Н. Ю., Сопбекова С. У., Мухаметкалиева А. Д., Утегенов А. У.
Современные аспекты диагностики и лечения хронических демиелинизирующих полинейропатий // Журнал Нейрохирургия и неврология Казахстана — 2016.
Хроническая воспалительная демиелинизирующая полиневропатия

Хроническая воспалительная демиелинизирующая полиневропатия (ХВДП) — приобретённое поражение периферической нервной системы аутоиммунного характера. В классическом варианте проявляется типичной клиникой симметричной сенсомоторной полиневропатии с медленным монотонным или ступенчатым прогрессом. Диагностируется ХВДП по клиническим данным, ЭНМГ критериям, результатам МРТ позвоночника или УЗИ нервных стволов. Лечение проводится длительно с применением глюкокортикостероидов, сеансов плазмафереза и внутривенной иммунотерапии. В большинстве случаев ХВДП прогноз благоприятный.
Хроническая воспалительная демиелинизирующая полиневропатия (ХВДП) окончательно получила своё название в 1982 г. До этого в отношении неё применялись различные термины.
Из-за сходства симптоматики клиницисты долгое время считали ХВДП хронической формой синдрома Гийена-Барре.
В конце XX века специалистами в области неврологии были выделены чёткие нейрофизиологические признаки и разработаны диагностические критерии ХВДП.
Заболевание встречается преимущественно во взрослом возрасте. Частота у детей — 0,5 случаев на 100 тыс. человек, у взрослых — 1-2 случая на 100 тыс. Лица мужского пола заболевают чаще. Пик заболеваемости ХВДП приходится на возраст 40-50 лет.
Причём у лиц старше 50 лет наблюдается более тяжёлое течение и меньший ответ на терапию. ХВДП зачастую сочетается с другими заболеваниями: ВИЧ-инфекцией, саркоидозом, ревматоидным артритом, СКВ, амилоидозом, хроническим гломерулонефритом, сахарным диабетом, опухолевыми поражениями.
Наряду с другими симптомами ХВДП может составлять клинику паранеопластического синдрома.
Хроническая воспалительная демиелинизирующая полиневропатия
ХВДП относится к воспалительным полиневропатиям. Основу патологического процесса составляет воспаление периферических нервных стволов. Его аутоиммунный характер не вызывает сомнений, однако этиопатогенез пока достаточно не изучен. У пациентов с ХВДП часто обнаруживаются гены HLA, в 70% выявляются антитела к р-тубулину.
В отличие от синдрома Гийена-Барре, в большинстве случаев ХВДП не прослеживается связь дебюта с каким-либо предшествующим заболеванием или состоянием (ОРВИ, вакцинацией, перенесённой операцией и т. п.). Возможно такая связь существует, но из-за скрытого медленного начала ХВДП её сложно проследить.
Аутоиммунное воспаление приводит к разрушению миелиновой оболочки нерва.
Демиелинизация при ХВДП носит рассеянный характер: поражаются отдельные участки нерва; процесс распространяется то по поперечнику, то по длиннику нервного ствола; изменения могут затрагивать то сенсорные, то двигательные волокна. Это обуславливает большой полиморфизм клинических проявлений и определённые трудности в диагностике ХВДП.
Классификация ХВДП
В связи с полиморфизмом симптоматики выделяют типичную (классическую) форму и атипичные варианты ХВДП.
Классическая форма ХВДП подразумевает симметричную мышечную слабость как дистальных, так и проксимальных отделов всех 4 конечностей, сочетающуюся с сенсорными нарушениями и нарастающую в период более 2-х мес.
Имеет монотонное или ступенчатое медленно прогрессирующее течение, на фоне которого возможны отдельные обострения.
К атипичным формам ХВДП относятся: дистальная с преимущественным поражением кистей, стоп, предплечий и голеней, асимметричная с асимметричным вовлечением конечностей, фокальная — изолированное поражение одного или нескольких нервов, плечевого или пояснично-крестцового сплетения, изолированная двигательная — поражение только моторных волокон, изолированная чувствительная — поражение только сенсорных волокон.
Базис клинической картины ХВДП составляет сенсомоторная полиневропатия. Она развивается исподволь, зачастую пациенты не могут даже примерно указать начало заболевания.
Первое обращение к врачу обычно продиктовано слабостью в конечностях, которая затрудняет ходьбу по лестнице, подъём на подножку в городском транспорте, мелкую работу пальцами рук и т. п. Пациенты отмечают шаткость и онемение конечностей. Обычно при ХВДП мышечная слабость симметрична и прогрессирует по восходящему типу.
В большинстве случаев её медленное нарастание занимает более 2-х месяцев. Однако у 16-20% пациентов с ХВДП отмечается более острое начало с развитием слабости в период до месяца.
Двигательные нарушения прогрессируют и захватывают проксимальные отделы конечностей. Сопровождаются снижением и выпадением рефлексов, наиболее часто – ахиллового. Мышечные атрофии развиваются не сразу, а лишь при длительном течении ХВДП без лечения.
Сенсорные расстройства отмечаются в 85% случаев ХВДП. Они превалируют над двигательными лишь у 10% заболевших. Как правило, отмечаются онемения стоп и кистей. В ряде случаев ХВДП из-за поражения глубоких видов чувствительности развивается сенситивная атаксия.
У отдельных пациентов наблюдается болевой синдром.
Нередко при ХВДП наблюдается постуральный тремор кистей — дрожание при удержании рук в определённой позе. Возможно поражение черепно-мозговых нервов: глазодвигательного, лицевого, тройничного.
Бульбарный паралич при ХВДП развивается редко. Вовлечение дыхательной мускулатуры с развитием дыхательной недостаточности наблюдается лишь в отдельных случаях.
Вегетативные расстройства для ХВДП не характерны.
Около 70-75% случаев ХВДП составляют варианты с монофазным и хроническим течением.
В первом случае симптоматика медленно прогрессирует до максимума, а затем наблюдается её полный или частичный регресс без последующего рецидивирования.
Хроническое прогрессирующее течение ХВДП характеризуется непрерывным плавным или ступенчатым усугублением симптомов. У 25-30% пациентов отмечается рецидивирующее-ремитирующее течение с чётко выделяющимися периодами обострения.
Отдельно выделяют вариант ХВДП с острым дебютом, который зачастую диагностируют как синдром Гийена-Барре (острую воспалительную демиелинизирующую полиневропатию). Однако его последующее хроническое прогрессирующее течение позволяет окончательно выставить диагноз ХВДП.
Пациенты с симптомами полиневропатии проходят обследование у невролога. В неврологическом статусе у них выявляется мышечная слабость дистальных отделов конечностей, снижение чувствительности (гипестезия) по типу «чулок и перчаток», выпадение сухожильных рефлексов.
При атипичных формах ХВДП изменения могут носить асимметричный характер или выявляться только в зоне иннервации отдельных нервов или сплетений.
Диагностика типа полиневропатии осуществляется при помощи электронейромиографии (ЭНМГ), магнитно-резонансной томографии и исследования цереброспинальной жидкости.
ЭНМГ проводится нейрофизиологом и в большинстве случаев диагностирует типичные для демиелинизации периферических нервов изменения. В дальнейшем на стимуляционной ЭМГ могут обнаруживаться признаки аксонального поражения. Первоначальное ЭНМГ-исследование должно включать не менее 4 нервов.
Люмбальная пункция с анализом ликвора при ХВДП сейчас проводится все реже и реже. В классическом варианте она позволяет исключить инфекционное поражение ЦНС. Для ХВДП типичен высокий уровень белка (> 1 г/л) в цереброспинальной жидкости при отсутствии цитоза (повышенного содержания клеточных элементов). Наличие цитоза указывает, прежде всего, на вероятность ВИЧ или болезнь Лайма.
МРТ позвоночника у пациентов с ХВДП выявляет усиление МР-сигнала от спинальных корешков, ветвей поясничного или плечевого сплетения, которое свидетельствует об их утолщении.
Почти у 50% пациентов при проведении МРТ головного мозга диагностируются церебральные очаги демиелинизации. В настоящее время в диагностике полинейропатий все активнее используется УЗИ нерва. Этот метод намного проще и дешевле МРТ.
Также позволяет выявить утолщение нервного ствола и может применяться в дифференциальной диагностике ХВДП с мультифокальной моторной нейропатией.
Поскольку в 10-20% ХВДП является вторичной, сопутствующей системному заболеванию, необходимо тщательно обследовать пациентов для исключения такого варианта.
В некоторых случаях признаки основного заболевания появляются через несколько месяцев после возникновения ХВДП. Поэтому обследование пациентов необходимо повторить.
Комплексное обследование включает анализ крови на глюкозу, белковый спектр, антинуклеарные антитела, печёночные пробы, онкомаркеры; диагностику ВИЧ и вирусных гепатитов, рентгенографию лёгких и пр.
На сегодняшний день терапия ХВДП имеет 3 составляющие: приём кортикостероидов, введение иммуноглобулина и плазмаферез. Кортикостероидная терапия обычно начинается с большой дозы преднизолона. При наличии эффекта дозу постепенно уменьшают и переходят на его приём через день.
В период от 1 до 1,5 лет терапии у большинства пациентов с ХВДП наблюдается практически полный регресс симптоматики. Для предупреждения рецидивов кортикостероидную терапию продлевают ещё на несколько лет.
У части пациентов даже через 2-3 года на фоне попыток отмены терапии возникают рецидивы ХВДП и тогда лечение необходимо продолжать.
Длительный приём кортикостероидов должен проходить под контролем АД, плотности костной ткани (денситометрия), сахара крови, холестерина, уровня калия и кальция.
Обязательны сопутствующие курсы гастропротекторов, препаратов кальция. Альтернативой кортикостероидам при ХВДП выступают иммуносупрессоры.
Они применяются в случаях малой эффективности стероидов, при их плохой переносимости или при невозможности снижения дозировки.
Снизить дозы и длительность глюкокортикоидной терапии у пациентов с ХВДП позволяет дополнительное применение плазмафереза и иммуноглобулина. Внутривенная терапия иммуноглобулином оказывается эффективна у 50% больных ХВДП.
Однако её действие непродолжительно, поэтому курсы иммунотерапии необходимо постоянно повторять. Плазмаферез проводят с частотой 2 раза в неделю до клинического улучшения (примерно 1,5 мес).
Затем сеансы постепенно урежают до 1 раза в месяц.
Прогноз ХВДП
Адекватное лечение ХВДП позволяет добиться полного или почти полного регресса симптомов полиневропатии. Лишь у 10% пациентов отмечается сохранение или усугубление клиники. В 85% случаев спустя 5 лет от дебюта остаётся минимальный неврологический дефицит.
Важное прогностическое значение имеет продолжительность первичного нарастания симптомов ХВДП. Если она больше 3-х месяцев, то выздоровление может занять всего 1 год. Однако большинство заболевших ХВДП нуждается в длительном лечении и сталкивается с возвратом симптомов при его отмене.
Хроническая воспалительная демиелинизирующая полинейропатия: причины и симптомы. Лечение в Москве по доступным ценам
Множественные поражения структуры периферической нервной системы называются полинейропатией. Заболевание может характеризоваться острым, подострым и хроническим течением. Острая форма характеризуется течением заболевания до 4 недель после появления первых симптомов, подострая форма отмечается течением от 4 до 8 недель, хроническая форма протекает длительно – более 8 недель.

Аксональная, демиелинизирующая, сенсорно-моторная полинейропатии характеризуются поражением периферической нервной системы, отличаются клиническими признаками, тяжестью течения заболевания. Этиологические факторы, вызывающие полинейропатию:
- токсические. Заболевание развивается при интоксикациях тяжелыми металлами, лекарственными препаратами, алкоголем и другими химическими веществами;
- аутоиммунные. При аутоиммунном поражении организма развивается демиелинизирующая полирадикулонейропатия, СГБ;
- полинейропатия развивается при системных заболеваниях – саркоидозе, диспротеинемии;
- частая причина развития заболевания – инфекционные и постинфекционные факторы. Полинейропатия может развиться при дифтерии, эпидемическом паротите, ВИЧ-инфекции, кори и других инфекциях;
- причиной развития полинейропатии могут стать злокачественные заболевания;
- метаболические расстройства;
- гиповитаминоз;
- лучевая терапия;
- наследственные факторы.
Полинейропатия различается по механизму повреждения и типу поврежденного волокна: демиелинизирующая нейропатия (разрушается миелиновая оболочка нервного волокна) и аксональная нейропатия (нарушается функция аксона -длинного цилиндрического отростка нервной клетки).
Аксональная полинейропатия относится к тяжелым заболеваниям с неблагоприятным прогнозом. Более благоприятный прогноз при демиелинизирующей полинейропатии. Классификация полинейропатии по типу нервного волокна:
- моторная полинейропатия – развиваются параличи, парезы, повреждается двигательное волокно;
- сенсорная полинейропатия – характеризуется онемением, болью. Поражается чувствительное волокно;
- сенсорно-моторная полинейропатия – поражаются двигательные и чувствительные волокна;
- вегетативная полинейропатия – нарушается функционирование внутренних органов, поражаются нервные волокна, регулирующие работу внутренних органов;
- смешанная форма – присутствует поражение нервных волокон всех видов.
Хроническая воспалительная демиелинизирующая полинейропатия
Хроническая воспалительная демиелинизирующая полинейропатия характеризуется повреждением миелиновой оболочки нервных волокон. Мужчины болеют в два раза чаще, чем женщины, симптомы заболевания могут появиться в любом возрасте.
При полинейропатии происходит реакция иммунной системы на миелин, из которого состоит оболочка нервных волокон. Иммунная система воспринимает компоненты миелина как чужеродные организму вещества и разрушает его.
Клинические проявления хронической воспалительной демиелинизирующей полинейропатии:
- симптомы заболевания проявляются с течением времени. Симптоматика нарастает медленно;
- отмечается онемение и покалывание в нижних конечностях;
- со временем появляется нарушение согласованности движения мышц и неполный паралич верхних конечностей;
- выраженная болезненность встречается редко;
- поражение черепных нервов характеризуется параличом подъязычных мышц, может развиться глухота, появляются трудности при глотании. Глазодвигательные нервы повреждаются редко. Нарушается чувствительность, развивается асимметрия лица. Мышцы лица поддергиваются.
Причин развития заболевания много, к ним относятся:
- интоксикация организма химическими веществами, алкоголем, лекарственными препаратами;
- заболевания лимфатической и кровеносной системы;
- заболевания эндокринной системы;
- аутоиммунные нарушения;
- амилоидоз;
- дистрофия, недостаток витаминов группы В;
- наследственная предрасположенность.
Происходит потеря или ослабление рефлексов, падает чувствительность, нарушается походка, ограничивается мелкая моторика.
При хронической форме заболевания наиболее часто отмечается нарушение двигательной функции (около 95% случаев), около 65% больных беспокоит потеря чувствительности, поражение лицевых мышц отмечается у части больных, встречается в 2-30% случаев, редко поражается вестибулярная функция.
Хроническая аксонально-демиелинизирующая полинейропатия
Хроническая аксонально-демиелинизирующая полинейропатия относится к смешанной форме заболевания. При развитии полинейропатии с течением болезни к аксональной форме заболевания вторично присоединяется демиелинизирующий компонент.
Аксонально-демиелинизирующая полинейропатия характеризуется двигательными нарушениями конечностей, поражением черепных нервов, развиваются сенсорные расстройства (нарушение ощущения высоты, цветоощущения) и другие расстройства, характерные для смешанной формы заболевания.
Аксонально – демиелинизирующая полинейропатия нижних конечностей характеризуетсядвигательными нарушениями. Повреждение моторных нервных волокон приводит к параличу конечностей. Нарушается кровообращение, появляются отеки ног. Заболевание приводит к нарушению чувствительности, изменению походки, отмечается подергивание мышц.
Полинейропатия демиелинизирующая: лечение
Диагностика заболевания начинается с выяснения этиологического фактора. Врач собирает анамнез, проводит осмотр пациента, направляет пациента на исследования – биохимический и общий анализ крови, мочи, исследование крови на содержание токсических веществ.
В зависимости от состояния и формы заболевания больному могут назначить плазмаферез, пульс-терапию кортикостероидами. Больному с дисметаболической нейропатией назначают гемодиализ, в тяжелом состоянии требуется пересадка почки.
При появлении боли пациенту назначают нестероидные противовоспалительные средства, при интенсивных болях назначают наркотические препараты. Проводится гормональная терапия, назначается препарат, сочетающий витамины группы В и липоевую кислоту, иммуноглобулины.
Дополнительно проводятся массажи, иглотерапия, специалистом по реабилитации разрабатывается индивидуальный план занятий кинезиотерапии.
Большое значение при лечении заболевания имеют: возраст больного, наличие необратимых изменений, длительность заболевания. Наиболее благоприятный прогноз при ранней диагностике болезни.
При обращении в неврологическое отделение Юсуповской больницы пациенту проведут диагностику и окажут эффективную помощь. Раннее обращение к врачу-неврологу поможет избежать тяжелых осложнений заболевания – инвалидности, летального исхода.
Восстановление после болезни пациент сможет пройти в клинике реабилитации больницы. Записаться на консультацию к врачу можно по телефону.
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Батуева Е.А., Кайгородова Н.Б., Каракулова Ю.В. Влияние нейротрофической терапии не нейропатическую боль и психовегетативный статус больных диабетической нейропатией // Российский журнал боли. 2011. № 2. С. 46.
- Бойко А.Н., Батышева Т.Т., Костенко Е.В., Пивоварчик Е.М., Ганжула П.А., Исмаилов А.М., Лисинкер Л.Н., Хозова А.А., Отческая О.В., Камчатнов П.Р. Нейродикловит: возможность применения у пациентов с болью в спине // Фарматека. 2010. № 7. С. 63–68.
- Морозова О.Г. Полинейропатии в соматической практике // Внутренняя медицина. 2007. № 4 (4). С. 37–39.
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Хроническая воспалительная демиелинизирующая полинейропатия у детей
- воспалительная полинейропатия
- демиелинизация периферических нервов,
- аутоиммунное поражение периферических нервов,
- электромиография,
- внутривенная иммунотерапия,
- стандартные человеческие иммуноглобулины с содержанием IgG >95%,
- пероральные кортикостероиды,
- плазмаферез
- ВВИГ – внутривенные иммуноглобулины
- КСТ – кортикостероидная терапия
- МРТ – магнитно-резонансная томография
- ХВДП – хроническая воспалительная демиелинизирующая полинейропатия
- POEMS (Polyneuropathy, Organomegaly, poly-Endocrinopathy, Myeloma proteins, Skin lesions) – синдром, включающий остеосклеротическую миелому, диабетическую и недиабетическую пояснично-крестцовую радикулоплексопатию, лимфому или амилоидоз
Термины и определения
Внутривенная иммунотерапия – лечение, заключающееся в применении стандартного человеческого иммуноглобулина с высоким содержанием IgG (не менее 95%) в эффективных дозах (2 г на 1 кг массы тела пациента на курс лечения).
1. Краткая информация
1.1 Определение
Хроническая воспалительная демиелинизирующая полинейропатия (ХВДП) – приобретенное заболевание периферических нервов аутоиммунной природы, характеризующееся рецидивирующим или прогрессирующим течением с преимущественно демиелинизирующим типом поражения.
1.2 Этиология и патогенез
Этиология ХВДП в настоящее время неизвестна. Начало ХВДП часто связывают с интеркуррентными инфекциями или с иммунизацией (профилактической вакцинацией), так у 33-57% детей развитие болезни отмечалось в течение 1 месяца после перенесенной инфекции или вакцинации.
Ранее считалось, что среди пациентов с ХВДП чаще встречаются определенные группы HLA (A1, B8, DRW3), предрасполагающие к заболеванию, но впоследствии это не было подтверждено. Тем не менее, предполагается, что наиболее вероятной является иммунно-опосредованная природа болезни.
При ХВДП аутоиммунные воспалительные процессы опосредованы нарушениями как клеточного, так и гуморального звена иммунной системы.
Проявления демиелинизации могут наблюдаться на любом отрезке периферического нерва от спинномозговых корешков до его дистальных участков.
Помимо демиелинизации в биоптатах икроножного нерва были выявлены воспалительные инфильтраты и отек подоболочечного пространства нерва.
Морфологические изменения при ХВДП напоминают нарушения при экспериментальном аутоиммунном неврите.
Хроническое течение болезни может ассоциироваться с формированием «луковичной головки», что связано с пролиферацией шванновских клеток при повторяющихся процессах демиелинизации и ремиелинизации [1,6,7,8,10,14].
1.3 Эпидемиология
Распространенность ХВДП составляет у взрослых – 1,0-1,9 на 100 000 и у детей – 0,48 на 100 000.
При этом у 20% больных, у которых диагноз ХВДП ставился во взрослом возрасте, первые симптомы болезни отмечались в возрасте до 20 лет.
Анализ 27 случаев ХВДП у детей выявил, что дебют заболевания может наблюдаться в любом возрасте (от 1 до 18 лет), а максимум заболеваемости отмечался в 7-8 лет [8,10].
1.4 Кодирование по МКБ-10
G61.8 –Другие воспалительные полинейропатии
1.5 Примеры диагнозов
- Хроническая воспалительная демиелинизирующая полинейропатия, типичная форма
- Хроническая воспалительная демиелинизирующая полинейропатия, атипичная форма. Преимущественная проксимальная форма
- Хроническая воспалительная демиелинизирующая полинейропатия, атипичная форма. Асимметричная форма (синдром Льюиса-Самнера)
1.6 Классификация
2. Диагностика
2.1 Жалобы и анамнез
При сборе анамнеза и жалоб следует обратить внимание на наличие:
- нормальное физическое и двигательное развитие до начала заболевания;
- изменения походки;
- частые падения;
- слабость мышц нижних и верхних конечностей;
- наличие парестезий и дизестезий;
- у ряда пациентов могут отмечаться жалобы на тремор рук и атаксия;
- постепенное развитие симптомов, но нарастание двигательных нарушений может быть быстрым у 16% пациентов [1,2,3,8,10]).
2.2 Физикальное обследование
- При проведении клинического осмотра рекомендуется обращать особое внимание на наличие хронической прогрессирующей, ступенеобразной или рецидивирующей симметричной проксимальной и дистальной слабость мышц рук и ног, в сочетании с чувствительными нарушениями. Развитие слабости должно развиваться в течение не менее 2 мес. У части пациентов возможно поражение черепных нервов. Обязательным условием является отсутствие или значимое снижение рефлексов во всех конечностях [1,2,8,10,12,17].
- При атипичных формах ХВДП двигательные нарушения всегда присутствуют, но могут локализоваться только в дистальных или только в проксимальных группах мышц, а также возможно преимущественная слабость на одной стороне. При этом сухожильные рефлексы могут быть нормальными в непораженных конечностях.

Comments
(0 Comments)