Толчки сердца
Расположение сердечного толчка
Сокращения верхушки сердца формируют сердечный толчок. Верхушка лежит чуть медиальнее срединно-ключичной линии, в 5-м межреберье слева. Она располагается относительно свободно и совершает маятникообразные движения. Если изменяется положение тела, смещается и локализации толчка. Некоторые варианты смещения толчка были описаны выше.
При повороте человека на правый бок выраженного смещения области предсердной пульсации не происходит, а левое легкое, в это время, надвигаясь на сердце, может полностью отодвинуть его от грудной стенки. Поэтому, в норме, на правом боку, предсердная пульсация может почти исчезать.

Осмотр и пальпация области сердца

05 Мая в 16:06 25212
Осмотр области сердца При осмотре области сердца следует обращать внимание на возможные локальные деформации грудной клетки у больных с разнообразными врожденными и приобретенными заболеваниями сердца. В основе таких деформаций в большинстве случаев лежит выраженная гипертрофия желудочков
Если заболевание (например, порок сердца) сформировалось в детском возрасте, может возникать заметное выпячивание грудной стенки в области сердца (сердечный горб). Западение грудины характерно для врождённой дисплазии соединительной ткани, которая нередко сопровождается поражениями сердечно-сосудистой системы (пролапс клапанов, аномальные хорды и др.). При осмотре области сердца можно выявить также усиленную пульсацию в области верхушечного или сердечного толчка, что свидетельствует о наличии выраженной гипертрофии миокарда ЛЖ или ПЖ. Усиленная пульсация в области основания сердца может быть признаком аневризмы или диффузного расширения аорты или лёгочной артерии.
Пальпация сердца
Методическая пальпация области сердца нередко позволяет получать чрезвычайно важную информацию о состоянии сердца и крупных сосудов.
В ряде случаев этот простой метод даёт возможность выявить признаки гипертрофии миокарда ЛЖ и ПЖ, дилатации полостей сердца, расширений магистральных сосудов (косвенно) и аневризмы аорты или ЛЖ. При этом определяют верхушечный и сердечный толчок, эпигастральную пульсацию.
Сначала всегда пальпируют верхушечный толчок, в большинстве случаев образованный верхушкой ЛЖ, затем сердечный толчок (зона абсолютной тупости сердца) и эпигастральную область, которые в известной степени отражают состояние ПЖ.
Верхушечный толчок
Усиление верхушечного толчка свидетельствует о гипертрофии миокарда ЛЖ, а его смещение влево и увеличение площади (разлитой верхушечный толчок) – о дилатации ЛЖ.
При концентрической гипертрофии миокарда ЛЖ (без его дилатации) верхушечный толчок усиленный и концентрированный, при эксцентрической гипертрофии — усиленный и разлитой.
Смещения средостения, в том числе верхушечного толчка, могут быть обусловлены также экстракардиальными причинами.
Сердечный толчок
Эпигастральная пульсация
Её лучше определять на высоте глубокого вдоха, когда сердце, расположенное на диафрагме, несколько опускается вниз. У здорового человека здесь нередко можно выявить небольшую передаточную пульсацию брюшной аорты, которая уменьшается на высоте глубокого вдоха.
У пациентов с эксцентрической гипертрофией миокарда ПЖ в эпигастральной области, особенно па высоте глубокого вдоха, определяют усиленную разлитую пульсацию. Пальпация магистральных сосудов включает определение пульсации и дрожания в области сердца.
Определение пульсации в области сердца
Кончиками пальцев пальпируют во II межреберье справа (восходящий отдел аорты), слева от грудины (ствол лёгочной артерии) и в яремной вырезке (дугу аорты). В норме при пальпации области магистральных сосудов иногда удаётся определить слабую пульсацию только в яремной вырезке.
Усиленная пульсация в яремной вырезке может быть связана с увеличением пульсового давления в аорте при аортальной недостаточности или гипертонической болезни или наличием аневризмы дуги аорты; после значительной физической нагрузки такое усиление пульсации отмечают даже у здоровых лиц.
Появление значительной пульсации во II межреберье слева от грудины свидетельствует обычно о расширении ствола точной артерии, чаще в результате лёгочной артериальной гипертензии.
Определение дрожания в области сердца
В прекардиальной области иногда можно выявить так называемое систолическое или диастолическое дрожание, обусловленное низкочастотным сотрясением грудной клетки в результате передачи колебаний, возникающих при прохождении крови через суженные клапанные отверстия.
– Диастолическое дрожание на верхушке сердца возникает при сужении левого АВ-отверстия (митральный стеноз), когда во время диастолического наполнения ЛЖ кровь из левого предсердия (ЛП), встречая преграду в области стенозироваиного митрального клапана, образует турбулентный поток.
– Систолическое дрожание на аорте (во II межреберье справа от грудины и в яремной вырезке) выявляют в случае сужения устья аорты. Ниже представлена схема, позволяющая правильно интерпретировать некоторые изменения, выявляемые при пальпации области сердца.
Что дает звуковой анализ
Диагностика требует выявления звуков, не соответствующих норме. Поэтому опытный врач должен уметь отличать «музыку» правильных сокращений сердца от патологических.
Мышечный и клапанный аппараты сердца находятся в постоянной напряженной работе. Перегоняя массу крови из камер в сосуды, они вызывают вибрацию близлежащих тканей и передают звуковые колебания на грудную клетку от 5 до 800 гц в секунду. Ухо человека способно воспринять звук в диапазоне от 16 до 20000 гц с наилучшей чувствительностью между 1000 и 4000 гц. Значит, для точной диагностики у человека недостаточно возможностей
Необходимы практика и внимание. Услышанные звуки нужно воспринимать как информацию
Получив ее, врач должен:
- оценить происхождение по сравнению с нормой;
- предположить причины нарушений;
- провести характеристику.
Распространенность сердечной пульсации
Площадь выпячивания сердечного толчка составляет около 2 см². Если же она оказывается большей, то говорят о разлитом или распространенном толчке. При меньшей площади он является ограниченным.
Распространенная пульсация возникает, если сердце большей своей поверхностью прилежит к грудной стенке. Это наблюдается:
- при глубоком вдохе;
- беременности;
- при и др.
В отсутствии этих состояний разлитой толчок может являться результатом расширения сердца (всего или любых его отделов).

Ограниченный сердечный толчок возникает, когда сердце меньшей площадью прилежит к грудной клетке. Причиной этому может служить:
- эмфизема легких;
- низкое стояние диафрагмы;
- гидро-, пневмоперикард.
Техника пальпации
Правую руку располагают в проекции предполагаемого толчка, между 3 и 6 ребром в области верхушки сердца. Определяют пульсацию всей ладонной поверхностью, а затем локализуют ее кончиком указательного пальца. Его необходимо устанавливать перпендикулярно грудной клетке. При распространенной пульсации определяют наиболее левую и нижнюю ее область. Эта точка и является местом сердечного толчка. Кстати, выбирают место, где определяется выпячивание грудной клетки, мякотью концевой фаланги ощупывающего пальца, а не его боковыми поверхностями.
Если почувствовать верхушечный толчок сердца из-за особенностей грудной клетки затруднительно, то проводят пальпацию с наклоненной вперед грудной клеткой, или пациента укладывают на левый бок. Мышца сердца в этих положениях плотно прилежит к грудной клетке и отодвигает край левого легкого.
В положении на левом боку, сердечный толчок опускается ниже и левее на 2 см, поэтому местом толчка принимают то межреберье, где определено сокращение, но на 2 см медиальнее от области толчка. Пальпация верхушечного толчка на выдохе повышает шансы определения его местоположения, потому что в момент подъема диафрагмы, сердце, совершая маятникообразное движение влево и вверх, переходит в более горизонтальное положение, отодвигая край левого легкого.
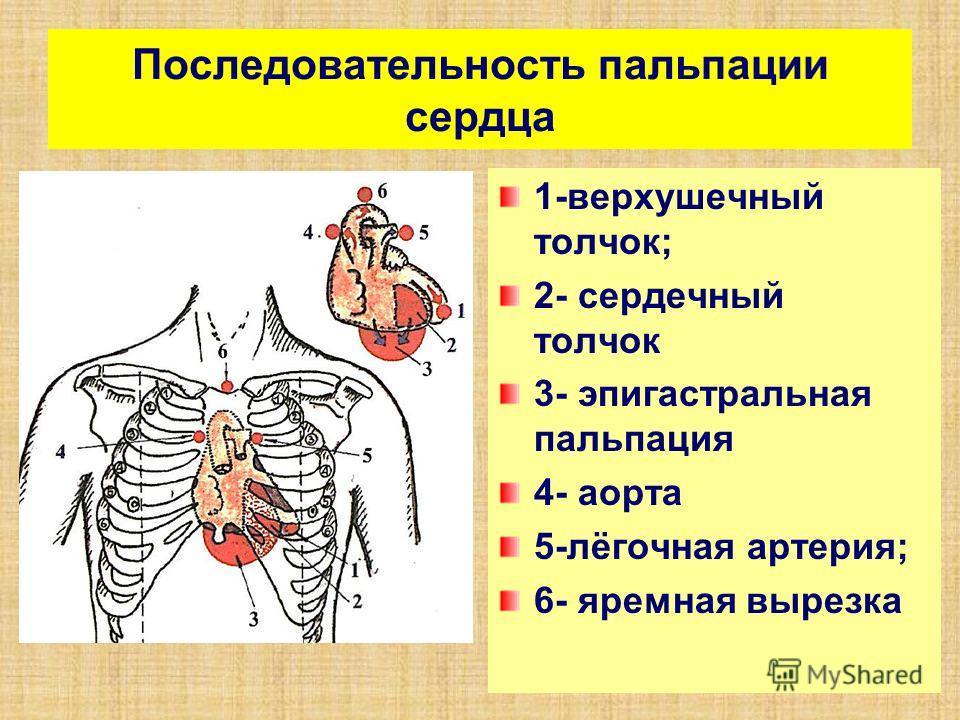
Медиками определяются определенные свойства сердечного толчка:
- расположение;
- резистентность;
- распространенность;
- высота.
Электрокардиограмма
При возбуждении сердца в нем возникает разность потенциалов между возбужденными (на поверхности имеют отрицательный потенциал) и невозбуждёнными (на поверхности имеют положительный потенциал) участками миокарда. Такая разница потенциалов может быть зарегистрирована с помощью электрокардиографа (прибора для записи биотоков сердца). Тело человека является хорошим проводником тока, поэтому биопотенциалы, которые возникают в сердце, можно зарегистрировать на поверхности тела человека. Биопотенциалы сердца, записанные с помощью электрокардиографа, называются электрокардиограмме.
Рис. 7.6. Нормальная электрокардиограмма во II стандартном отведении
Для регистрации биотоков сердца пользуются стандартными отводками, при которых регистрирующие электроды располагаются:
I отведение: правая рука и левая рука;
II отведение: правая рука и левая нога
III отведение: левая рука и левая нога.
Нормальная электрокардиограмма (ЭКГ) состоит из зубцов, сегментов между ними и интервалов (рис. 7.6).
Высота зубцов характеризует особенности возбуждения, продолжительность — скорость проведения импульсов в сердце. ЭКГ имеет 3 направленных вверх (положительных) зубцы — Р, R, Т и два отрицательных, которые направлены вниз — зубцы Q и S.
Зубец Р — характеризует возбуждения в предсердиях, его амплитуда составляет 0,2 мВ (1/8 R), продолжительность — 0,11 с.
Интервал PQ — отражает время от начала деполяризации предсердий до начала деполяризации желудочков и характеризует скорость проведения возбуждения предсердиями, АВ-узлом, пучком Гиса и его разветвлениями, его продолжительность — 0,1-0,21 с.
Зубец Q — характеризует возбуждения межжелудочковой перегородки, амплитуда — ¼ R.
Зубец R — период охвата возбуждением обоих желудочков; является главным вектором комплекса QRS, амплитуда во II отведении 1,6 мВ.
Зубец S — период завершения деполяризации желудочков, амплитуда — ¼ R.
Максимальная продолжительность желудочкового комплекса QRS — 0,07-0,09 с.
Зубец Т (трофическая) — процесс реполяризации в желудочках; продолжительность — 0,16-1,24 с, амплитуда — ½R.
Интервал QT отражает скорость деполяризации (QRS) и реполяризации (ST) желудочков; его называют электрической систолическим желудочков , продолжительность — 0,35-0,44 с.
Интервал между зубцом Т и последующим Р — электрическая диастола сердца.
Интервал RR (продолжительность сердечного цикла) позволяет определить частоту сердечных сокращений (60 / RR в с). Существенно, что с увеличением частоты сердечных сокращений (тахикардии) диастолическое (ТР) сокращается значительно больше по сравнению с систолическим (QRST).
Электрическая ось сердца — проекция среднего результирующего вектора QRS на фронтальную плоскость. В норме положение электрической оси сердца примерно соответствует положению его анатомической оси.
Положение электрической оси выражается величиной угла альфа (а), образованного электрической осью сердца и положительной половиной оси и отвода. Варианты положения электрической оси сердца: 1) нормальное, угол а составляет +30 … + 69 °, 2) вертикальное, угол а составляет +70 … + 90 °; 3) горизонтальное, величина угла а варьирует от 0 до 29 °. Положение электрической оси сердца зависит как от сердечных, так и от позасерцевих факторов. У людей гиперстенической конституции электрическая ось сердца имеет горизонтальное положение или даже возникает левограмма. В высоких худых людей электрическая ось сердца в норме расположена более вертикально, иногда до правограмы. Отклонение оси вправо может свидетельствовать о гипертрофии правого желудочка, слева — левой.
Есть несколько методов определения электрической оси сердца. Самый простой из них, с достаточной достоверностью, заключается в следующем. В норме во II отведении величина зубца R равна сумме величин зубцов R в I и III отведениях. Если амплитуда зубца R большая в I отведении, то говорят о ливограму, если в III — правограму.
Техника определения границ относительной тупости сердца
В начале определяют
правую, затем левую и верхнюю границы.
Определение правой границы относительной
тупости начинают с определения границы
печеночной тупости по правой
срединно-ключичной линии от 3-го межреберья
вниз. Затем палец-плессиметр поворачивают
под прямым углом, ставят на одно межреберье
выше параллельно правой границе сердца
и перкутируют по направлению к правому
краю грудины.
Обнаружив укорочение
перкуторного звука, делают отметку по
наружному краю пальца. Правая граница
образована правым предсердием.
Для
определения
левой границы
относительной
тупости сердца предварительно следует
найти верхушечный толчок (он совпадает
с левой границей относительной тупости
и образован левым желудочком). Если
верхушечный толчок не удается обнаружить,
то перкуссию левой границы проводят по
4-му или 5-му межреберью (в зависимости
от возраста больного), начиная от средней
подмышечной линии. Палец-плессиметр
ставят параллельно ожидаемой границе
и передвигают его по направлению к
сердцу. Удар пальца должен быть направлен
по возможности спереди назад, а не слева
направо, т.к. в последнем случае
определяется задняя граница сердца.
Перкутируют до появления укорочения и
отметку ставят также по наружному краю
пальца (по краю, обращенному в сторону
ясного звука).
При
определении верхней границы
относительной
тупости сердца палец-плессиметр ставят
у левого края грудины (lin.
рarasternalis
sin)
параллельно ребрам и, начиная с 1-го
межреберья, спускаются вниз по
парастернальной линии. При появлении
укорочения перкуторного звука делают
отметку по верхнему краю пальца.
Образуется она конусом легочной артерии
и ушком левого предсердия.
Поперечник
сердца
измеряют
в сантиметрах – расстояние от правой
до левой границ относительной тупости
(по сумме двух слагаемых).
Для
определения
конфигурации сердца
перкуссию
таким же образом проводят справа и слева
и по другим межреберьям (с 5-го по 2-ое) и
полученные точки соединяют между собой.
Определение
границ абсолютной тупости сердца
(образованной
правым желудочком) производят по тем
же правилам, применяя тишайшую перкуссию
в том же порядке – правую, левую, а затем
и верхнюю границы.
Для
определения
правой границы
абсолютной
тупости палец-плессиметр ставят на
правую границу относительной тупости
сердца параллельно правому краю грудины
и передвигают его кнутри до появления
абсолютно тупого звука. Отметку делают
по его наружному краю (обращенному к
границе относительной тупости).
Для
определения
левой границы
абсолютной
тупости палец-плессиметр ставят
параллельно левой границе относительной
тупости, несколько кнаружи от нее и
перкутируют, передвигая палец-плессиметр
внутрь до появления тупого звука. Отметку
наносят по наружному краю пальца.
При
определении
верхней границы
абсолютной
тупости палец-плессиметр ставят на
верхнюю границу относительной тупости
сердца у края грудины параллельно ребрам
и спускаются вниз до появления тупого
звука. Отметку делают по краю пальца,
обращенному кверху.
Определение
границ сосудистого пучка
производят
перкуссией по 2-му межреберью.
Палец-плессиметр ставят справа по
срединно-ключичной линии параллельно
ожидаемой тупости и передвигают его по
направлению к грудине до появления
притупленного звука. Отметку делают по
наружному краю пальца. Затем таким же
образом производят перкуссию слева и
отметку делают по наружному краю
пальца-плессиметра. Расстояние между
отметками измеряют в сантиметрах.
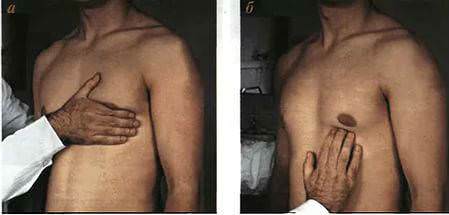
Пальпация области сердца.
Пальпация верхушечного толчка: ладонь правой руки кладут горизонтально на груди пациента так, чтобы основание ее находилось у левого края грудины, а кончики пальцев – у передней подмышечной линии на уровне III-V межреберий. У женщин предварительно отводят левую грудную железу вверх и вправо. Когда ладонной поверхностью кисти толчок будет найден, мякотью концевых фаланг пальцев, поставленных перпендикулярно к поверхности грудной клетки, находят самую латеральную и нижнюю точку пульсации и оценивают ее свойства: локализацию, ширину (площадь), высоту, силу и резистентность.
Пальпация верхушечного толчка (а) и определение его свойств (б)
Пальпацию верхушечного толчка можно облегчить наклоном туловища больного вперед или же пальпацией во время глубокого выдоха.
У здоровых лиц в положении стоя верхушечный толчок определяется на 1-2 см кнутри от сердечно-ключичной линии в пятом межреберье. При положении на левом боку верхушечный толчок смещается влево на 3-4 см, при положении на правом боку – на 1,5-2 см вправо (внутрь), а иногда он исчезает совсем. При глубоком вдохе толчок немного опускается, при глубоком выдохе — поднимается.
Ширина (площадь) верхушечного толчка – это площадь, которую занимает движение грудной клетки, вызванное верхушечным толчком. Определяют путем измерения расстояния в сантиметрах между II и IV пальцами, установленными на наиболее удаленные точки передней грудной стенки, где еще пальпируется верхушечный толчок (у внутренней и внешней границы толчка). В норме 1 – 2 см.
Верхушечный толчок ограниченный – менее 1см – наблюдается при ожирении, отечной подкожной клетчатке, узких межреберьях, эмфиземе легких, низком стоянии диафрагмы.
Верхушечный толчок разлитой – свыше 2 см – наблюдается при:
1) дилатации левого желудочка (недостаточности клапана аорты, недостаточности митрального клапана, стенозе устья аорты, артериальной гипертензии, кардиосклерозе, миокардиодистрофии, миокардите);
2) более плотном прилежании верхушки сердца к передней грудной стенке (опухоль заднего средостения, сморщивание передненижних отделов левого легкого при левостороннем нижнедолевом пневмосклерозе).
Высота (величина) верхушечного толчка – это амплитуда колебания грудной стенки (или приподнимания пальцев пальпирующей руки) под влиянием верхушечного толчка.
Различают высокий и низкий верхушечный толчок.
Высокий толчок бывает у людей худощавых с широкими межреберьями, при физической нагрузке или психоэмоциональном возбуждении. Высокий верхушечный толчок – симптом, имеющий место при патологических состояниях, сопровождающихся переполнением левого желудочка и ускоренным изгнанием крови из него в систолу (недостаточность клапанов аорты, значительная недостаточность митрального клапана).
Низкий верхушечный толчок отмечается у лиц с хорошо развитой мускулатурой, полных, людей с узкими межреберными промежутками.
Сила верхушечного толчка – это сила удара верхушечного толчка о переднюю грудную стенку (или пальцы пальпирующей руки).
Сильный верхушечный толчок бывает при психоэмоциональном напряжении, физической нагрузке, при гипертрофии мышцы левого желудочка (у лиц, занимающихся физическим трудом, спортсменов); тонкой грудной стенке; широких межреберных промежутках.
Резистентность верхушечного толчка – это тактильное ощущение при пальпации верхушечного толчка, сопоставимое с пальпацией двуглавой мышцы плеча.
Резистентный верхушечный толчок – признак состояний, обусловленных затруднением изгнания крови из левого желудочка в аорту (стеноз устья аорты; состояния, сопровождающиеся значительной артериальной гипертензией с высоким диастолическим давлением).
Характеристики верхушечного толчка в норме:
1) находится в V межреберье на 1–1,5 см кнутри от левой среднеключичной линии;
2) площадь – 1-2 см.;
3) не высокий;
4) умеренной силы;
5) малорезистентный.
Сердечный толчок – это пульсация в области III-IV межреберий у левого края грудины, часто сочетающаяся с пульсацией в эпигастрии.
Выявление сердечного толчка
Обнаружение сердечного толчка: ладонь правой руки лежит вертикально в направлении снизу – вверх у левого края грудины в прекардиальной части грудной клетки. Всей ладонной поверхностью при каждом сердечном сокращении ощущается сотрясение грудной клетки в области сердца, не прикрытой легкими.
Сердечный толчок в норме отсутствует; его наличие говорит о гипертрофии, дилятации или гиперфункции правого желудочка.
Характеристики верхушечного толчка
Тоны сердца
Это звуковые проявления работы сердца. их можно прослушать с помощью фонендоскопа или записать с помощью фонокардиографа.
Существует 4 тоны сердца:
I тон — систолическое. Долгое, протяжный, глухой. Возникает вследствие закрытия створчатых клапанов, напряжение мускулатуры желудочков и напряжения сухожильных нитей, а также турбулентности в начальных сегментах аорты и легочного ствола.
II тон — диастолическое. Короткий и звонкий. Возникает при закрытии полулунных клапанов аорты и легочного ствола.
Первые два тона можно прослушать с помощью фонендоскопа.
III тон — образуется в результате колебания стенок желудочков во время их быстрого наполнения кровью.
IV тон — образуется в результате колебания стенок желудочков, обусловленных переходом крови во время систолы предсердий.
Методика и данные перкуссии
Перкуссия
позволяет определить величину,
конфигурацию, положение сердца и размеры
сосудистого пучка.
Прежде
всего следует занять такое положение,
чтобы правильно положить палец-плессиметр
(плотно прижать его к грудной клетке и
параллельно определяемой границе) и
чтобы было удобно наносить перкуторный
удар пальцем по пальцу.
Перкутировать
сердце у детей следует тихо, т.к. грудная
клетка ребенка относительно тонка и
при сильных ударах в колебательные
движения будут вовлекаться близлежащие
ткани, что не даст возможности правильно
определить границы относительной и
абсолютной сердечной тупости. При
определении абсолютной тупости сердца
перкуссия должна быть тишайшей.
Перкутировать надо от ясного легочного
звука к сердечной тупости.
Какими методами должен владеть врач
Узкая врачебная специализация не исключает общей подготовки врача-лечебника. В стандартный набор знаний и умений начинающего доктора обязательно входят:
- личный осмотр пациента;
- пальпация — прощупывание плотного органа, края для определения консистенции, размеров; пульса, области сердца — для выяснения ударной волны, силы сердечного толчка;
- перкуссия — определение границ тупости по характеру звука, получаемого при постукивании по пальцу над органами, обладающими разной плотностью;
- аускультация — выслушивание стандартных точек тела, расположенных над зонами, максимально приближенными к передвижению жидкости внутри полых органов, от скорости течения и препятствий зависит возникновение шума.
Рассмотрим возможные результаты применения методов пропедевтики в диагностике сердечной патологии.
 Смещение верхушечного толчка влево и вниз указывает на гипертрофию левого желудочка
Смещение верхушечного толчка влево и вниз указывает на гипертрофию левого желудочка

Comments
(0 Comments)