Причины, симптомы и лечение ревматизма сердца
Диагностика
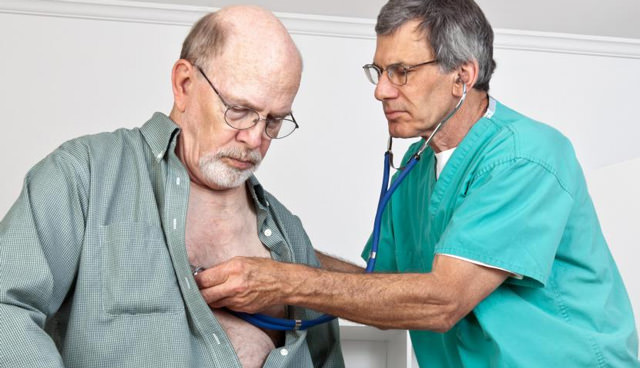
Чтобы правильно поставить диагноз кардит, необходимо собрать анамнез и выяснить жалобы. Подтвердить или опровергнуть предполагаемый диагноз помогут результаты инструментально-лабораторных исследований.
- В крови больных выраженный лейкоцитоз, увеличение СОЭ, диспротеинемия.
- Микробиологическое исследование отделяемого носоглотки позволяет выделить возбудителя болезни. В крови — антибактериальные, противовирусные и антикардиальные антитела.
- Данные иммунограммы указывают на характерные изменения в иммунном статусе – повышение иммуноглобулинов IgM и IgG, нарастание титров антител.
- При подозрении на ревмокардит больным рекомендуют сдать кровь на ревматоидный фактор.
- Электрокардиография — важный инструментальный метод, обнаруживающий поражение миокарда при кардите и выявляющий аритмию, АВ-блокаду, гипертрофию левых камер сердца.
- ФКГ — систолический шум, появление патологических 3 и 4 тонов.
- Рентгенография органов грудной полости — кардиомегалия, увеличение вилочковой железы у детей, застойные явления в легких.
- Ангиокардиография – исследование полостей сердца и коронарных сосудов путем введения контрастного вещества. На полученном изображении видны коронарные артерии и камеры сердца. Эта методика позволяет оценить форму и размер левого желудочка, состояние межжелудочковой перегородки, наличие тромбов в сердце.
- УЗИ сердца – расширение камер сердца, скопление экссудата в перикардиальной полости.
Симптомы ревмокардита
- общее состояние – тяжелое, самочувствие значительно страдает;
- трудоспособность снижена или утрачена;
- боль или неприятные ощущения в области сердца;
- чувство сердцебиения и перебоев в области сердца, аритмия или ритм галопа, приглушенность тонов;
- систолический шум (вначале слабый, постепенно становится грубым и интенсивным) и ослабление I тона на верхушке при аускультации, при вовлечении эндокарда также характерны бархатный тембр I тона и появление диастолического шума на верхушке сердца над аортой;
- расширение границ сердца (особенно влево);
- на ЭКГ: удлинение интервала P-Q, нарушения ритма и/или проводимости;
- в легких могут появляться хрипы и крепитация (жидкость скапливается за счет застоя крови в малом круге кровообращения);
- выраженная одышка, особенно в лежачем положении (ортопноэ);
- кашель, возникающий при физической нагрузке;
- повышенная потливость;
- конечности становятся бледными с синюшным или мраморным оттенком (акроцианоз);
- появление отеков на ногах;
- увеличение объема живота за счет скопления жидкости в брюшной полости (асцит) и увеличения печени и селезенки;
- печень может быть не только увеличенной, но и болезненной;
- нарушение свертываемости крови (тромбоэмболии);
- сердечная астма (приступы удушья) и отек легких – в тяжелых случаях заболевания.
Степени тяжести кардита
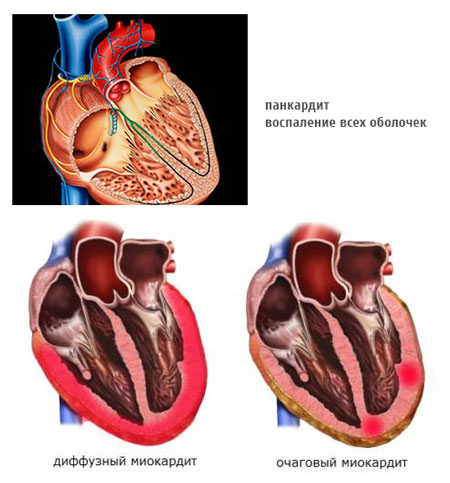 В зависимости от выраженности вышеописанных симптомов, различают 3 степени тяжести кардита:
В зависимости от выраженности вышеописанных симптомов, различают 3 степени тяжести кардита:
- Тяжелая степень: панкардит с ярко выраженной симптоматикой, значительным расширением границ сердца и недостаточностью кровообращения.
- Средняя тяжесть: многоочаговое поражение. Проявления не такие яркие, но доставляют значительное беспокойство. Расширение границ сердца, но без симптомов недостаточности кровообращения.
- Легкая степень: один или мало очагов поражения. Симптомы стерты, границы сердца в пределах нормы, недостаточности кровообращения нет.
Проявления болезни наиболее выражены при диффузном поражении миокарда. При очаговых формах боли могут быть неинтенсивными и часто принимаются за боль в спине, невралгию или усталость. Нарушения ритма – редко, шум в сердце слабый или отсутствует. Состояние практически не страдает.
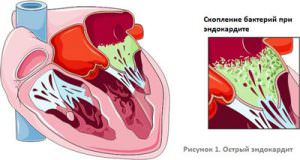 При эндокардите симптомы также практически не выражены, и проявляются, только когда в процесс вовлекается миокард. О наличии заболевания могут говорить повышенная потливость, длительное повышение температуры, тромбоэмболии. В результате перенесенного эндокардита формируется порок сердца.
При эндокардите симптомы также практически не выражены, и проявляются, только когда в процесс вовлекается миокард. О наличии заболевания могут говорить повышенная потливость, длительное повышение температуры, тромбоэмболии. В результате перенесенного эндокардита формируется порок сердца.
При повторных ревматических атаках может возникать возвратный ревмокардит. Он характеризуется практически теми же симптомами, что и раньше, но так как к тому времени обычно уже имеется сформированный порок сердца, то протекать он может более тяжело. Возможно появление новых шумов в сердце.
Прогноз при ревмокардитах неблагоприятный. Рано или поздно повторные атаки заболевания приводят к формированию пороков сердца, жизнеугрожающих нарушений ритма и недостаточности кровообращения.
Диагностика
 Диагностика ревматизма сердца сложна. Это обусловлено неспецифичностью клинических проявлений и стертым или скрытым течением заболевания в начальных стадиях. Проявляемые симптомы могут быть предвестниками многих других патологий.
Диагностика ревматизма сердца сложна. Это обусловлено неспецифичностью клинических проявлений и стертым или скрытым течением заболевания в начальных стадиях. Проявляемые симптомы могут быть предвестниками многих других патологий.
Поэтому диагностика хронической ревматической болезни сердца включает в себя не только стандартные методики (пальпацию, перкуссию, аускультацию, сбор жалоб и анамнеза), но и дополнительные методы исследования. Это поможет в постановке достоверного диагноза, определении стадии и интенсивности патофизиологических процессов.
При обращении за медицинской помощью специалист в первую очередь проведет беседу
Во время сбора анамнеза необходимо обратить внимание на перенесенные инфекционные заболевания недавно или в детском возрасте (ларингит, фарингит, бронхит, тонзиллит и др.)
Справочно. Это обусловлено тем, что ревматизм сердца не был выявлен на протяжении продолжительного промежутка времени и постепенно развивался, и прогрессировал. Также следует упомянуто о перенесенной острой ревматической лихорадке, если таковая была. Это значительно облегчит постановку верного диагноза.
Немаловажным моментом во время сбора анамнеза, является упоминание ревматической болезни сердца или схожих аутоиммунных патологий у родственников, т.к. эта патология имеет генетическую предрасположенность.
После сбора анамнеза целесообразно рассказать о жалобах:
- Боль за грудиной;
- Чувство сердцебиения;
- Изменения ритма сердцебиения.
Стоит рассказывать даже о, казалось бы, совсем неспецифических жалобах, таких как:
- Одышка (возникающая после физических нагрузок или в состоянии покоя);
- Отеки (локального или разлитого характера, верхних и нижних конечностей или повсеместные);
- Общая слабость, чрезмерная утомляемость и т.д.
После беседы лечащий врач проведет исследования – перкуссия и аускультация.
Справочно. Посредством перкуссии (простукивания) специалист определит границы сердечной тупости. Их отклонение или увеличение свидетельствует о гипертрофии отделов сердца, что указывает на сердечную недостаточность и/или воспалительные процессы. Причиной этого может быть ревматизм сердца.
Аускультативно (прослушивание с помощью фонендоскопа) врач определит работу сердечной мышцы и клапанов. При этом возможно выявление врожденных или приобретенных пороков клапанного аппарата. Это также в большинстве случаев может быть результатом хронической ревматической болезни сердца.
К дополнительным инструментальным обследованиям относятся:
- Электрокардиография. Это позволит исследовать проведение импульса по проводящим путям сердца и провести дифференциальную диагностику с другими кардиогенными патологиями, которые имеют схожую симптоматическую картину.
- Эхокардиография. Позволит визуально оценить состояние клапанов сердца и исследовать сердечную деятельность. При использовании эффекта Доплера можно определить фракцию сердечного выброса и установить сердечную недостаточность, если таковая имеется.
Лабораторные исследования при ревматизме сердца включают в себя:
- Общий анализ крови. Будут признаки воспаления: повышенная скорость оседания эритроцитов, положительный С-реактивный белок, повышенное число лимфоцитов;
- Бактериологические пробы. Посев микрофлоры из зева рта, полости носа. Будет положительной при острой/хронической инфекции или при носительстве. Возможно определение типа патогенного возбудителя;
- Серологические реакции. Повышенные или увеличивающиеся в динамике титры специфических ферментов (антистерптолизин, антидезоксирибонуклеаза-В и др.).
Симптомы ревмокардита
Заболевание начинается с признаков инфекции верхних дыхательных путей. Повышение температуры может быть кратковременным и/или незначительным. Иногда появляется одышка, боль в горле и груди. Однако эти симптомы быстро проходят, и больные или их родители не обращаются к врачу.
В течение месяца после кажущегося выздоровления появляется «вторая волна» болезни. Температура тела при этом нормальная или умеренно повышенная, но больной жалуется на слабость, потливость, головную боль, боли в суставах.
Это состояние называется ревматической лихорадкой. У детей оно вызывает поражение сердца по разным данным в 20 — 80% случаев, а у взрослых – в 90%.
Если же ревматическая лихорадка возникает повторно, то ревмокардит формируется уже у всех больных. Это заболевание поражает стенки сердца – эндокард, миокард и перикард, в итоге приводя к формированию клапанного порока, обычно в течение первых 3 лет после начала болезни.
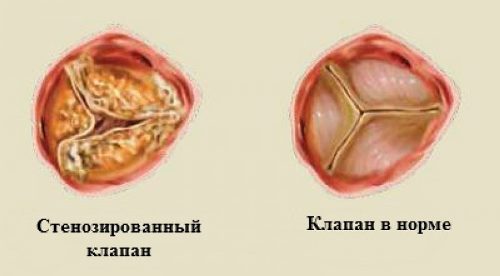 Порок клапана в результате ревмокардита
Порок клапана в результате ревмокардита
Жалобы и симптомы при ревмокардите:
- одышка в покое и при легкой физической активности;
- колющие, жгущие, давящие длительные боли в области сердца;
- учащенное сердцебиение;
- отеки стоп и голеней.
Встречаются стертые случаи заболевания, практически не сопровождающиеся клиническими проявлениями. Однако сердце все же поражается, и в дальнейшем у пациента возникает его порок. Для профилактики таких случаев необходимо своевременно начинать лечить бактериальную ангину или тонзиллит антибиотиками.
Длительность первичного ревмокардита составляет до 5 месяцев, и при этом преобладают признаки поражения миокарда (боли, отеки, нарушение ритма). В дальнейшем начинают проявляться признаки клапанного поражения, прежде всего одышка.
Теории развития ревматизма
Медицинские исследования заболевания показали, что причин патологического процесса, называемого ревматизмом, может быть несколько. Существует несколько теорий этиологии болезни:
- Комплексная теория. Согласно ей, ревматический процесс носит полиэтиологический характер, в котором микроорганизм, вызывающий болезнь, является самостоятельной причиной, а не условием ее развития. Однако заболевание возникает в результате многократного контакта с возбудителем одного конкретного штамма, когда организм теряет устойчивость к его воздействию. Иммунная система становится не способна к подавлению инфекции, а антитела начинают взаимодействовать со стрептококками. В результате начинается процесс патологического разрушения соединительных тканей, называемый ревматизмом.
- Инфекционная теория. Согласно ей, бактериальное поражение организма (после ангины, скарлатины, и т.д.) – единственная причина возникновения болезни. Теория основывается на исследовании анализов метаболических жидкостей больных, в большинстве которых обнаруживается наличие болезнетворных микроорганизмов.
- Иммунная теория. Согласно ей, главную функцию в развитии ревматизма играет иммунитет человека. Исследования в этом ключе позволили выяснить, что в крови людей, страдающих ревматизмом, обнаруживается как сам стрептококк, так и большая концентрация антител к нему. Из этого следует, что именно иммунный ответ организма является фактором, вызывающим патологические деструкции соединительных тканей.
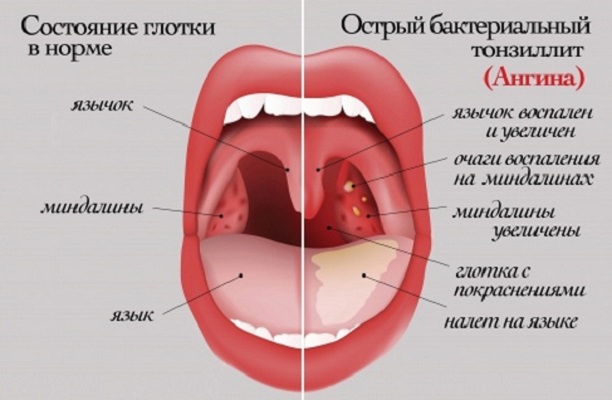
Как выглядит глотка при инфекциях горла
Все три теории, при ближайшем рассмотрении, указывают на комплексную природу возникновения болезни. Основой выступает поражение организма стрептококковой инфекцией и ответ иммунной системы на деятельность болезнетворных частиц.
Методы диагностики
Диагностика ревматизм – процесс довольно сложный, так как его симптомы сходны с проявлениями других недугов (например, ангины). Ярко выраженные признаки болезни можно наблюдать очень нечасто. Его легко спутать с ревматоидным артритом.
Поэтому вынести точный диагноз врач-специалист может только на основании данных комплексного обследования. Диагностика ревматизма включает в себя следующие процедуры:
- ультразвуковое исследование сердца, позволяющее выявить изменения в его деятельности, пороки и общее состояние;
- кардиографическое исследование в течение нескольких дней подряд, позволяющее выявить малейшие нарушения процесса работы сердца, и отобразить в графическом виде в динамике;
- клинические анализы венозной крови, выявляющие наличие антител, нарушения белкового состава, показателей гемоглобина и СОЭ (их назначают и для диагностики ангины);
- проводится внешний осмотр (заболевание сопровождается их отечностью и увеличению в размерах).
Так проходит УЗИ сердца
Комплекс диагностических процедур позволяет выявить ревматические процессы на ранней стадии, как в детском возрасте, так и у взрослых, и назначить своевременную терапию.
Изменения, вызванные заболеванием, носят обратимый характер, однако осложнения ревматизма представляют большую опасность.
Симптоматические проявления
Ревматические проявления отличаются многообразием. Как правило, симптомы возникают в детском возрасте (от 5 до 15 лет). Присутствие хотя бы одного из признаков болезни служит сигналом для немедленного обращения к врачу, чтобы пресечь развитие болезни на начальном этапе. В основном они проявляются спустя 15-20 дней после заболевания ангины, ларингита, скарлатины или фарингита. Среди симптомов можно выделить следующие признаки ревматизма:
- симптомы интоксикации организма, в виде лихорадки, головной боли, слабости и быстрой утомляемости (сходны с симптомами ангины);
- вялость и сонливость;
- суставные боли (в основном локализуются в крупных сочленениях: коленях, локтях, голеностопах, и т.д.);
- опухание и покраснение суставов или участков кожи;
- повышенная температура тела (в основном до фебрильных цифр – от 38 до 40 градусов, что характерно для ангины);
- тянущие или колющие болевые проявления в области сердца;
- признаки тахикардии (учащение сердцебиения);
- хрупкость сосудов, в виде носовых кровотечений;
- болевые ощущения в области живота (при поражении почек, печени или легких, что встречается очень редко);
- образование ревматических узлов в области суставов (в виде безболезненных подкожных образований, размером от 0,5 до 3 см в диаметре, довольно плотных на ощупь и неподвижных);
- аннулярная сыпь (высыпания розоватого цвета в виде неровных окружностей, не приносят дискомфорта и встречаются довольно редко).
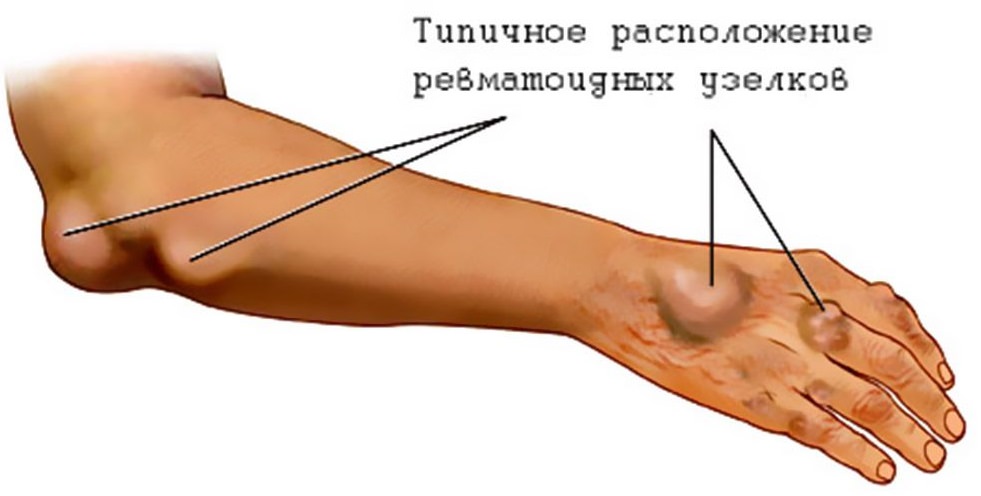
Так выглядят ревматические узлы
Все симптомы, сопровождающие развитие ревматизма, возникают непредсказуемо и развиваются очень стремительно. Спустя некоторое время (даже при отсутствии лечения) так же молниеносно и непредсказуемо исчезают. Однако рецидивы симптомов могут возникать даже на фоне лечения. Частота их появления не подается прогнозу и неясна. Симптомы могут не проявляться в течение долгого времени, а могут возникать каждый месяц.
Признаки ревматической болезни суставов
После перенесенной ангины или другого заболевания, вызванного стрептококковой инфекцией, могут возникнуть симптомы, свидетельствующие о развитии такого заболевания, как ревматизм суставов. К ним относятся следующие проявления:
- покраснение кожи в области сочленений и повышение температуры до 38-40 градусов;
- отеки суставов, появляющиеся без причины, и носящие симметричный характер;
- болевые ощущения, свидетельствующие о наличии воспалительного процесса;
- резкое проявление симптомов и стремительное развитие в течение короткого промежутка времени;
- молниеносное облегчение, не зависящее от внешних причин;
- сезонные реакции суставов на похолодание.
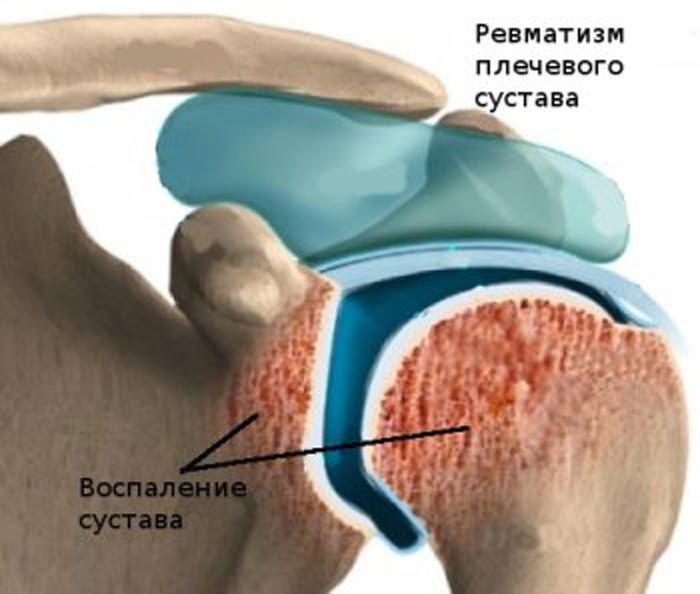
Ревматизм плечевого сустава
Ревматизм суставов доставляет дискомфорт при простейших действиях (ходьбе, жевании, поднятии рук). Проявления воспалительного процесса могут возникнуть неожиданно, и после так же непредсказуемо исчезнуть. Спустя некоторое время симптомы могут вернуться.
Формы ревматизма
Основные формы заболевания классифицируются в медицине двумя формами: острой и хронической. Для первой характерно стремительное развитие процесса, яркое проявление симптоматики, сопряженность с инфекционными болезнями (после ангины, скарлатины, и т.д.). Хроническое течение болезни имеет характер частых рецидивов, особенно в периоды изменения погодных условий, периодов обострения (даже после того, как болезнь начали лечить), постоянный дискомфорт в области суставов и сердца. Острое течение характерно для людей младше 20 лет, хроническое – у взрослых до 40 лет. В старшем возрасте ревматизм сочленений перерастает в более серьезные заболевания, лечить которые гораздо сложнее. Чаще всего осложнения вызывает ревматизм ног.
Классификация заболевания зависит от органов, пораженных инфекцией, и имеет несколько видов:
- Ревмокардит. Ревматизм, поражающий структуру сердца. Проявления практически не заметны на начальной стадии, и могут быть выявлены только при помощи кардиограммы или ультразвукового исследования. Вызывает нарушение питания мышечной ткани, снижает сократительную способность и, как следствие, острую сердечную недостаточность.
- Ревматизм суставов. Поражает в основном крупные сочленения на начальной стадии, и более мелкие – после развития болезни. В результате взаимодействия стрептококков и антител разрушается структура хрящевой ткани и суставной сумки. Сопровождается сильными болевыми ощущениями, покраснением и отеками, повышением температуры. Нарушается подвижность конечностей, что характерно для острого воспалительного процесса. Легко диагностируется, особенно в фазе обострения. Лечение ревматизма суставов отличается длительностью процесса.
- Ревматизм нервной системы. Такое заболевание встречается довольно редко, и сопровождается неконтролируемыми спонтанными мышечными движениями. Это обусловлено тем, что процесс разрушения затрагивает кору головного мозга, отвечающую за двигательные функции организма. Симптомы проявляются на протяжении 15-30 дней, и отсутствуют в период сна.
- Ревматизм легких. Встречается в 1-2 клиническом случае из 100. Часто сопровождает ревматизм суставов и миокарда.
- Поражение кожи. Основные симптомы выражены в виде высыпаний или ревматических узлов.
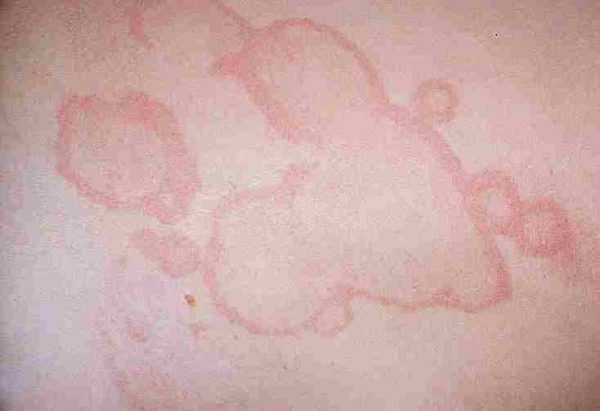
Есть вероятность, что возникнет сыпь при ревматизме
Кроме того, ревматизм ног часто сопровождается поражением сетчатки глаза, которая может стать причиной частичной или полной потери зрения. Чаще всего такое заболевание встречается у взрослых. Лечить такой вид ревматизма нужно только комплексным путем.
Описание и причины ревмокардита
Ревмокардит — воспаление всех или отдельных слоев стенки сердца при ревматизме. Чаще всего имеет место одновременное поражение миокарда и эндокарда — эндомиокардит, иногда в сочетании с перикардитом (панкардит), возможно изолированное поражение миокарда (миокардит). В любом случае при ревмокардите поражается миокард, и признаки миокардита доминируют в клинике ревмокардита, уменьшая симптомы эндокардита.
Когда миокард имеет диффузное поражение, могут появиться признаки сердечной недостаточности в виде одышки, увеличения печени, наличия отеков; границы сердца расширены влево. Пульс частый, аритмичный, общее состояние тяжелое, тоны сердца приглушены, возможно нарушение ритма сердца, систолический шум на верхушке сердца. При застойных явлениях в малом круге кровообращения в легких выслушиваются мелкопузырчатые хрипы, крепитация. При очаговом миокардите состояние больного удовлетворительное, наблюдаются небольшие боли в области сердца, иногда ощущаются перебои. Границы сердца не увеличены, тоны приглушены, слабый систолический шум на верхушке сердца. Отсутствует недостаточность кровообращения.
Развитие ревматического эндокардита характеризуется слабовыраженной симптоматикой. Эндокардит всегда сочетается с миокардитом, симптоматика которого имеет более выраженный характер. Однако об эндокардите могут свидетельствовать длительное и выраженное повышение температуры тела, потливость, тромбоэмболии, усиление систолического шума на верхушке сердца или аорты, что говорит о формировании порока сердца.
Для возвратного ревмокардита характерны те же симптомы, что и для первичного миокардита и эндокардита, но они проявляются уже на фоне сформировавшегося порока, могут отмечаться затяжное течение, нарушение ритма сердца и недостаточность кровообращения.В крови наблюдается увеличение СОЭ, нейтрофилез со сдвигом влево (лейкоцитоз при поражении суставов). Возрастает количество антигенов стрептококка: анти-острептолизина и антигиалуронидазы и др. Выделяются и другие признаки воспалительного процесса.
В настоящий момент течение ревматизма несколько отличается от классической ревматической атаки. Во многих случаях отсутствуют высокая температура тела и поражение суставов, болезнь распознается на основе признаков поражения сердца и лабораторных показателей. При рентгенологическом обследовании в сердце и легких не определяется значительных изменений, но при тяжелом течении болезни и наличии сердечной недостаточности размеры сердца могут быть увеличены.
На ЭКГ обнаруживаются признаки нарушения проводимости. Ревматическая атака имеет соответствующее течение: под воздействием лечения симптомы ревматизма исчезают, нормализуются биохимические показатели крови, но ревматический процесс может продолжаться и после нормализации показателей крови. В большинстве случаев через некоторое время после атаки ревматизма формируется порок сердца: недостаточность митрального клапана — через 6 мес, стеноз левого атриовентрикулярного отверстия — через 1,5-2 года. Но при своевременной диагностике и лечении формирование порока сердца не является неизбежным. Чаще всего образуется порок сердца после второй или третьей атаки ревматизма.
Когда у больного уже есть ревматический порок, то определить активную фазу заболевания бывает очень трудно, что связано с особенностями течения ревматического процесса. При повторных атаках суставы поражаются значительно реже, в них отмечаются только летучие боли. Кроме этого, могут наблюдаться субфебрильная температура тела, ухудшения общего состояния, потливость и др. Большое значение в диагностике повторной ревматической атаки имеют признаки недостаточности кровообращения. Повторные атаки ревматизма могут обусловливать создание новых пороков сердца с соответствующей клинической симптоматикой.
Симптомы:
- Головная боль
- Носовое кровотечение
- Боль в груди
- Гепатомегалия
- Боль в животе (неуточненная)
- Тонические судороги
- Боль в суставах
- Опухший сустав
- Болезненные, горячие, красные суставы
- Кашель
- Диспное (одышка)
- Одышка пароксизмальная, ночная
- Тахипноэ (учащенное дыхание)
- Аритмия
- Предсердная фибрилляция
- Глухие или приглушенные тоны сердца
- Гипотензия
- Непрерывный шум сердца
- Диастолический шум сердца
- Снижение или отсутствие аппетита (анорексия)
- Гематурия (микро или макро)
- Протеинурия
- Клонические мышечные судороги
- Нарушение сна
- Цианоз
- Эритема (участки покраснения кожи)
- Пятнистая сыпь
- Узелковая сыпь
- Бледность
- Повышенная температура
- Недомогание
- Потеря веса
К врачу:
Кардиолог
Статьи:
- Вредные продукты для вашей сердечно-сосудистой системы
- 5 фактов о лимфатических узлах, которые нужно знать

Comments
(0 Comments)