Рассеянный склероз
Лечение рассеянного склероза
- Глюкортикоиды при обострениях.
- Иммуномодулирующие препараты для профилактики обострений.
- Баклофен или тизанидин для уменьшения спастичности.
- Габапентин или трициклические антидепрессанты для лечения боли. я Поддерживающее лечение.
К основным целям терапии относятся уменьшение длительности и частоты развития обострений, а также облегчение симптомов болезни; особенно важно сохранение возможности самостоятельной ходьбы. Выделяют патогенетическую и симптоматическую терапию рассеянного склероза
Выделяют патогенетическую и симптоматическую терапию рассеянного склероза.
Патогенетическая терапия направлена на снижение числа обострений, и тем самым она тормозит и предупреждает деструктивный процесс в нервной ткани. Профилактика обострений рассеянного склероза проводится иммуномодуляторами типа интерферонов бета (бетаферон, авонекс, ребиф) и глатирамераацетатом (копаксон, представляющий собой синтетический фрагмент основного белка миелина). В ряде случаев иммунодепрессивный эффект достигается с помощью средств с цитостатическим эффектом (митоксантрон). Обострения рассеянного склероза эффективно купируются с помощью пульс-терапии метилпреднизологом (метипред, солюмедрол).
Симптоматическая терапия при рассеянном склерозе предусматривает медикаментозное лечение и иные средства улучшения состояния пациентов. Показаны препараты для снижения мышечного тонуса при спастичности (мидокалм, баклофен, сирдалуд); средства для лечения нарушений мочеиспускания (детрузиол и другие); нейротрофические и сосудистые препараты — церебролизин, актовегин, кавинтон); антидепрессанты.
Наряду с этим используется физиотерапия, эрготерапия, лечебная физкультура, диетотерапия, психологическая поддержка.
Препарат, изменяющие течение рассеянного склероза. При обострениях, приводящих к развитию неврологического дефицита с нарушением той или иной функции, назначают курсы глюкокортикоидов. Внутривенное введение глюкокортикостероидов приводит к уменьшению длительности обострения, замедляет прогрессирование заболевания, а также уменьшает выраженность изменений на МРТ. Применение иммуномодулирующей терапии (интерфероны или глатирамер) позволяет уменьшить частоту обострений и отсрочить наступление инвалидизации. Режимы дозирования в типичных случаях выглядят так: интерферон бета-1b — 8 млн ME, интерферон бета-1а 6 млн ME (30 мкг), интерферон бета-1а 44 мкг. Наиболее распространенными побочными эффектами интерферонов являются гриппоподобный синдром, депрессия (со временем степень ее выраженности уменьшается), образование спустя несколько месяцев терапии нейтрализующих антител и цитопения. Возможно применение глатирамера ацетата.
Использование иммуносупрессивного препарата митоксантрон в течение 24 месяцев может быть эффективно у пациентов с прогредиентным течением рассеянного склероза, рефрактерным к другим препаратам. В случае неэффективности иммуномодулирующих препаратов возможно ежемесячное применение внутривенных иммуноглобулинов.
В качестве терапии более тяжелых, прогредиентных форм рассеянного склероза могут использоваться и другие иммуносупрессивные препараты, кроме митоксантрона, однако данные об их применении противоречивы. При тяжелом, трудно поддающемся лечению заболевании могут оказаться эффективными плазмаферез и трансплантация стволовых клеток гемопоэтического ряда.
Симптоматическая терапия. С целью уменьшения выраженности определенных симптомов заболевания используются другие препараты.
В качестве препаратов, уменьшающих выраженность спастики, используют баклофен с увеличением дозы.
- При болезненных парестезиях назначают габапентин; также возможно использование трициклических антидепрессантов, карбамазепина, а также опиоидов.
- При депрессии назначают психотерапию и антидепрессанты.
- Для уменьшения утомляемости используют амантадин или модафинил.
Поддерживающее лечение. Регулярные упражнения показаны даже на поздних стадиях рассеянного склероза, поскольку они улучшают состояние мышц и сердца, уменьшают степень выраженности спастичности. Использование препаратов витамина D (800-1000 ЕД в сутки) может снизить риск прогрессирования заболевания. Применение препаратов витамина D является также профилактикой развития остеопороза. От курения необходимо отказаться.
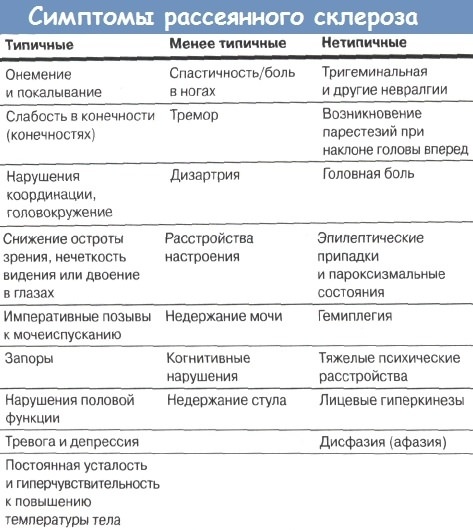
Признаки и симптомы рассеянного склероза
Признаки рассеянного склероза у женщин на начальной стадии и у мужчин одинаковые:
- поражение черепно-мозговых нервов;
- мозжечковые расстройства;
- нарушения чувствительности;
- тазовые расстройства;
- двигательные нарушения;
- эмоциональные и умственные изменения.
В чём это проявляется?
Проблемы со зрением. Наиболее распространённый признак дебюта болезни. Проявляется в нарушении цветовосприятия, снижении зрения, двоении в глазах, раскоординированности движения глаз при попытке отвести их в сторону. Может резко снизиться острота зрения, как правило одного глаза.
 Частые головные боли. При РС она появляется в три раза чаще, чем при других неврологических расстройствах. Её возникновение обусловлено депрессией и мышечными расстройствами в организме. Может являться предвестником обострения болезни либо предварять дебют патологии.
Частые головные боли. При РС она появляется в три раза чаще, чем при других неврологических расстройствах. Её возникновение обусловлено депрессией и мышечными расстройствами в организме. Может являться предвестником обострения болезни либо предварять дебют патологии.
Нарушение речи и функции глотания. Проявляются в спутанности речи, изменении артикуляции, невнятным произношением. Симптомы появляются одновременно и незаметны для больного, но выражены для окружения.
Головокружение. Наблюдается практически на всех стадиях заболевания. На всём протяжении болезни симптом только усиливается: начинается с ощущения собственной неустойчивости и доходит до состояния, когда кажется, что движется всё вокруг.
Хроническая усталость. В основном проявляется во второй половине дня, когда больной ощущает себя вялым, слабым, хочет спать, плохо воспринимает информацию.
Вегетативные расстройства. Характерны для средней и тяжелой стадии заболевания. Проявляется повышенной потливостью ног, слабостью мышц, пониженным артериальным давлением, головокружением.
 Нарушение ночного сна. Появляются проблемы с засыпанием из-за мышечных спазмов, неприятных тактильных ощущений. Беспокойный сон не даёт желанного отдыха, что в дневное время приводит к притуплению сознания, бессвязности мыслей.
Нарушение ночного сна. Появляются проблемы с засыпанием из-за мышечных спазмов, неприятных тактильных ощущений. Беспокойный сон не даёт желанного отдыха, что в дневное время приводит к притуплению сознания, бессвязности мыслей.
Нарушение чувствительности. Встречается практически в 90% случаев. Проявляется в виде необычных ощущений: жжения, онемения, покалывания, зуда кожи сначала в пальцах, а затем и во всей конечности. Чаще всего распространяется на одну сторону, но может быть и двухсторонней. Изначально больной воспринимает эти симптомы как обычное переутомление, но постепенно появляется сложность при выполнении простых мелких движений. Конечности ощущаются чужими, непослушными.
Когнитивные и интеллектуальные расстройства. Проявляются в общей заторможенности, снижении концентрации внимания, способности к запоминанию и усвоении новой информации. Больному трудно переключиться на другой вид деятельности, что приводит к необходимости постоянного ухода в бытовых вопросах.
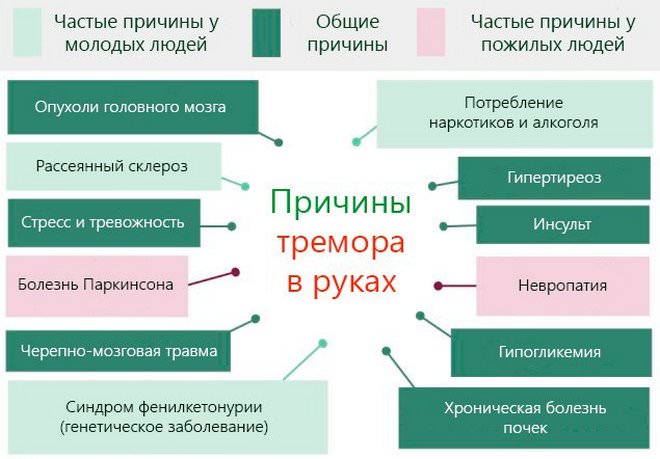
Тремор. Один из симптомов, который первоначально можно принять за признак болезни Паркинсона. Дрожание конечностей и туловища не позволяет полноценно работать, значительно усложняет самообслуживание больного.
 Депрессия, тревожное состояние. Может являться как симптомом болезни, так и реакцией больного на диагноз. Страдает практически 50% больных. Выход из этого состояния видят в попытке суицида или наоборот, в алкоголизме. Пребывание в депрессивном состоянии способствует получению группы инвалидности.
Депрессия, тревожное состояние. Может являться как симптомом болезни, так и реакцией больного на диагноз. Страдает практически 50% больных. Выход из этого состояния видят в попытке суицида или наоборот, в алкоголизме. Пребывание в депрессивном состоянии способствует получению группы инвалидности.
Изменение походки (шаткость). Из-за онемения стоп, спазмов мышц, их слабости и тремора могут возникнуть проблемы с ходьбой.
Спазмы мышц конечностей. Являются показанием к инвалидизации больного, поскольку не позволяют человеку адекватно управлять движениями. Передвижение становится возможным в специальной коляске.
Чувствительность к перепадам температуры. При перегреве в бане, сауне, длительном пребывании на солнце происходит обострение симптомов.
Нарушение полового влечения. Может являться как психологическим нарушением, так и результатом нарушения функции ЦНС. Снижается либидо, но у мужчин может быть утренняя эрекция. У женщин снижается чувствительность, они не могут достичь оргазма и половой акт приносит боль.
 Недержание мочи. По мере прогрессирования болезни проблема с мочеиспусканием только усугубляется.
Недержание мочи. По мере прогрессирования болезни проблема с мочеиспусканием только усугубляется.
Дисфункция кишечника. Проявляется либо перманентными запорами, либо недержанием кала.
Симптомы
Развитие заболевания, как правило, начинается в возрасте 18-35 лет. Хотя известны случаи, когда признаки рассеянного склероза фиксировались у годовалых малышей. У женщин симптомы рассеянного склероза проявляются значительно чаще, нежели у мужчин. Для болезни характерно хроническое течение, когда периоды обострения чередуются с некоторым затишьем.
В этом выпуске программы «Жить здорово!» с Еленой Малышевой вы узнаете о первых признаках рассеянного склероза и о том, как его лечить:
На начальной стадии у женщин симптомы рассеянного склероза зависят от той области, в которой имеются очаги поражения нервных волокон. Патологии, связанные с заболеванием могут быть самыми разными и затрагивать умственные, двигательные или сенсорные функции. По мере развития рассеянного склероза, симптомы у пациента будут меняться.
- Первичные симптомы связаны с процессом повреждения нервных оболочек и передачей импульсов.
- Вторичная симптоматика всегда представляет собой следствие первичной.
- На третьем этапе происходит усугубление патологических процессов.
Первичные симптомы отличаются резким характером развития, но иногда, они могут продолжаться в течение достаточно длительного периода времени. К основным признакам рассеянного склероза на данном этапе относят:
- Слабость и покалывание в конечностях с одной стороны тела.
- Тазовые расстройства.
- Ухудшение зрения, чувство двоения в глазах.
В редких случаях у больного нарушается речь и двигательная активность, возникают парезы. На начальной стадии заболевания 10% пациентов жалуются на проблемы с мочеиспусканием, в то время, как спустя 10 лет у 100% больных наблюдается подобная дисфункция.
Когда рассеянный склероз начинает прогрессировать, у женщины появляется большое количество характерных симптомов:
- Нарушение чувствительности. 80% пациенток жалуются на снижение чувствительности кожи, необычный зуд, покалывание, которое переходит в боль. Вначале такое происходит только с кончиками пальцев. Со временем ощущения распространяются на всю поверхность руки или ноги. Как правило, подобные признаки появляются только с одной стороны тела. Такое состояние многие списывают на банальную усталость, пока со временем женщина перестает выполнять простые движения.
- Происходит ухудшение зрения, развивается оптический неврит. Изображение становится нечетким, нарушается восприятие цвета. Обычно, это происходит только с одним глазом.
- Возникает тремор.
- Пациента мучают частые головные боли, что нередко становится причиной депрессивного состояния или мышечных расстройств.
- Нарушение функции глотания, речь может становиться смазанной.
- Нарушается походка. Причиной этому становится слабость мышечной ткани или ее спазм. Женщина может жаловаться на нарушение в координации движений или же на чувство онемения в стопах.
- Происходит спазм мышц в конечностях, что мешает человеку возможности управлять ими. Это приводит к инвалидности.
- Гиперчувствительность к высоким температурам.
История болезни одного пациента. Елена Панасова, 29 лет рассказывает о своем недуге:
Интеллектуальные или умственные нарушения
У женщин нарушается возможность сконцентрировать свое внимание или запомнить информацию, появляется заторможенность.
Появляются признаки хронической усталости.
Нарушение сексуальных функций.
Проблемы со сном.
Дисфункция кишечника.. В зависимости от симптомов рассеянного склероза у женщины выделяют несколько форм его проявления:
В зависимости от симптомов рассеянного склероза у женщины выделяют несколько форм его проявления:
- Ремиттирующий. Для него характерны периоды обострения и улучшения состояния. В период ремиссии заболевание не прогрессирует и даже возможно восстановление некоторых нарушений.
- Тяжелая вторично-прогрессирующая функция. Для нее характерно увеличение неврологических симптомов. Болезнь уверенно прогрессирует и периода затишья не наблюдается.
- Злокачественная первично-прогрессирующая. С самого начала рассеянный склероз прогрессирует. Лечение не оказывает никакого эффекта.
Лечение
Еще не так давно рассеянный склероз, который возникал у женщин, считался неизлечимым и все методы терапии сводились к устранению симптомов. Сегодня медики достаточно хорошо изучили болезнь, поэтому при раннем ее выявлении и начале грамотного лечения, они дают достаточно хороший прогноз. Период лечения длительный, а все препараты, которые используются для терапии, представляют собой инъекции, поэтому заниматься лечением дома может быть достаточно проблематично.
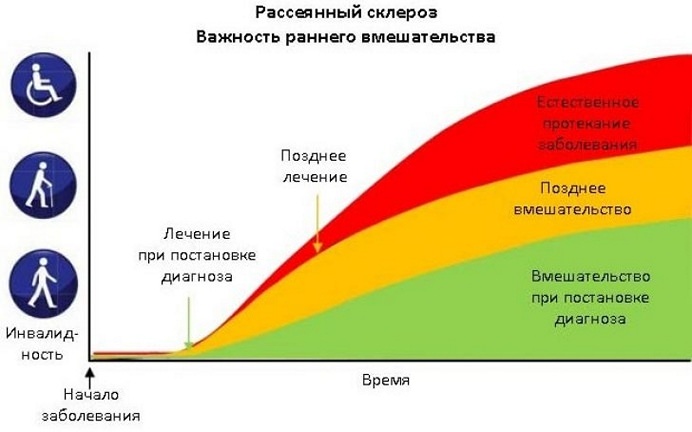
Так как рассеянный склероз у женщин является иммунной патологией, то в основе терапии находятся иммуномодулирующие препараты. Они дают возможность ослабить или же полностью остановить процесс разрушения миелиновых оболочек. В связи с тем, что подобные лекарства имеют много побочных эффектов, назначать их может только лечащий врач
Длительное введение подобных препаратов способствует образованию уплотнений в месте инъекции, поэтому важно регулярно менять область их введения
Женщина с диагнозом рассеянный склероз вынуждена принимать иммуномодуляторы пожизненно. В периоды острого проявления болезни проводится их купирование медикаментами.
Целью лечения является увеличение периода затишья болезни и улучшение общего состояния женщины. Для этого доктор назначит:
- Использование гормонотерапии. Проводится она короткими курсами, не дольше 5 дней.
- Кортикостероиды («Аспаркам», «Панангин» и т. д.).
- Лекарства, защищающие слизистую оболочку желудочно-кишечного тракта («Омепразол», «Ультопа» и т. д.).
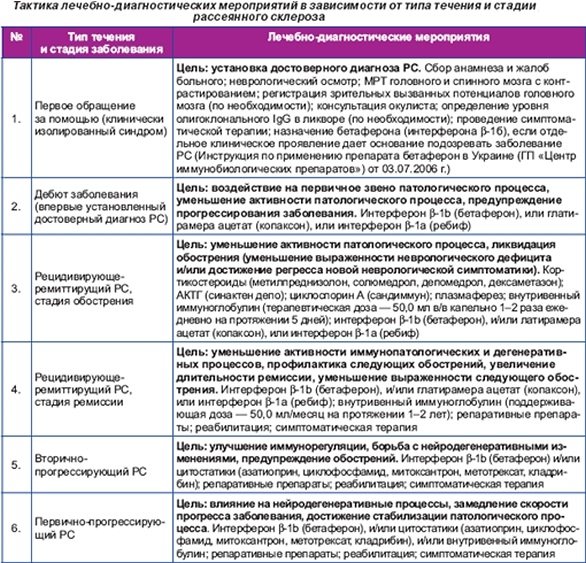 Лечебные мероприятия при РС в зависимости от стадии и типа течения заболевания
Лечебные мероприятия при РС в зависимости от стадии и типа течения заболевания
- Если признаки болезни быстро прогрессируют, больному назначается «Митоксантон».
- Для устранения симптомов при обострении рассеянного склероза, пациентке прописывают интерфероны («Ребиф», «Авонекс»).
- Избавиться от депрессивного состояния, которое часто наблюдется у женщин с таким диагнозом, помогут транквилизаторы и антидепрессанты («Фенозепам», «Амитриптилин» и т. д.).
- Для устранения дизурических расстройств используются «Детрузитал», «Прозерин».
В последние годы в лечении рассеянного склероза свершился большой прорыв, появились новые иммуномодулирующие препараты, позволяющие многим людям с этим серьёзным заболеванием жить полноценной жизнью. Также существует экспериментальный метод лечения — с помощью стволовых клеток. Более подробно вы узнаете в этом видео:
- В случае эпилептических проявлений прописывают «Финлепсином», «Гебапентином».
- Для защиты миелиновых оболочек от разрушений назначается «Копаксон».
- Дополнительно используются витаминно-минеральные комплексы, энтеросорбенты и ноотропы.
Сегодня ученые тестируют новое направление в лечении рассеянного склероза у женщин, которое основано на клеточной терапии. Для этого проводится выращивание стволовых клеток человека, которые дают возможность восстановить поврежденную миелиновую оболочку и убрать имеющиеся рубцы на нервных волокнах.
После такого лечения происходит восстановление утраченных функций нервной системы. Такая методика, возможно, уже скоро даст шанс женщинам с таким диагнозом на полноценную жизнь.
Патогенез рассеянного склероза
Это аутоиммунная болезнь, что означает нарушение работы иммунной системы организма — некоторые ткани воспринимаются как чужеродные и подвергаются атаке. У больных рассеянным склерозом иммунитет “нападает” на миелиновые оболочки спинного или головного мозга, то есть на наружные покрытия нервных стволов, по которым проходят электрические сигналы от мозга к органам и тканям. Результатом развития рассеянного склероза становятся дефекты оболочек, видимые в виде бляшек или очагов на МРТ. Это ведёт к нарушению передачи по нервным волокнам электрического сигнала: может быть его замедление, направление по неправильному пути или вообще остановка. В итоге возникают перебои в связи головного мозга с остальными частями тела. После стихания обострения в миелиновой оболочке остаются рубцы (участки склероза). Частые и интенсивные атаки в конечном итоге могут вызвать необратимое повреждение нервных стволов, приводя к серьезным нарушениям жизнедеятельности: парезам, параличам, нарушениям работы тазовых органов, снижению зрения, болям, снижению мышечной силы.
Классификация заболевания
Склероз с умеренными клиническими проявлениями – это фиброз. Если симптомы выражены ярко, то данную патологию называют циррозом.
В зависимости от зоны поражения выделяют следующие виды склероза:
- Рассеянный. Воспаление способствует разрушению оболочек нервных волокон. Сначала процесс локализуется в области головного мозга, после захватывается спинной. От рассеянного склероза чаще страдают женщины. Иногда его диагностируют у детей.
- Множественный. Причины его возникновения неизвестны. По статистике им заболевают люди в возрасте от 20 до 50 лет. Существуют предположения, что патология является следствием нарушений в иммунной системе организма.
- Боковой амиотрофический. Развивается быстрее, чем остальные разновидности «нервного» склероза. Поражает мотонейтроны, располагающиеся в центральной и периферической нервной системе. В группе риска находятся мужчины старше 40 лет.
- Склероз гиппокампа. Последний представляет собой отдел головного мозга, который отвечает за переход информации из кратковременной в долговременную. В результате воздействия патологических изменений работа механизма памяти ухудшается. В большинстве случаев данное заболевание диагностируют вместе с височной эпилепсией.
- Атеросклероз. Эта болезнь спровоцирована повышением уровня холестерина. Избыток данного вещества оседает на стенках кровеносных сосудов в виде бляшек. Уменьшение кислорода и других необходимых компонентов отрицательно сказывается на состоянии головного мозга. Появляются рубцовые изменения и кисты.
- Нодулярный. Для этой разновидности лимфомы Ходжкина (склероза лимфатических узлов) характерно утолщение капсулы за счет фиброза пораженных клеток. Итогом становится образование нодулей, окруженных тяжами из грубой соединительной ткани. При выявлении патологии на ранней стадии возможно полное излечение.
- Субхондральный. Склероз костной системы (субхондральный) – что это такое? Так называют недуг, деформирующий субхондральную костную ткань. Его появление свидетельствует о развитии артрита, остеохондроза и артроза. Игнорирование лечения может привести к инвалидности.
Данный список может быть дополнен старческим и туберозным формами. Склеротические изменения способны вывести из строя строму, почки, печень, предстательную железу, мочевой пузырь, сердце и легкие. Нельзя недооценивать патологическое воздействие склероза.
Когда появляются первые симптомы
Рассеянный склероз – заболевание молодых людей. Первично его диагностируют в возрасте от 15 до 40 лет. Бывают случаи, когда заболевание диагностируют у детей и у взрослых в возрасте от 50 лет, но это исключение, а не правило. Рассеянному склерозу, как и всем аутоиммунным заболеваниям, в большей степени подвержены женщины – практически в 2 раза чаще, чем мужчины. Существует несколько теорий о причинах возникновения рассеянного склероза, среди них рассматривается теория о влиянии гормонального фона. Наиболее распространенная версия возникновения рассеянного склероза предполагает распознавание иммунной системой нервных клеток организма как «чужих, враждебных» и дальнейшее их уничтожение. Учитывая выявление при диагностике иммунологических нарушений, основой лечения рассеянного склероза является коррекция иммунных нарушений.
В большинстве случаев факторов, влияющих на проявление заболевания, может быть несколько одновременно:
- наследственность (риск заболевания возрастает на 20-30% если в семье есть прямые родственники (брат, сестра и т.п.), страдающие рассеянным склерозом);
- вирусные заболевания (корь, герпес, ветряная оспа, краснуха и др.);
- повышенный радиационный фон;
- ультрафиолетовое излучение (особенно у белокожих при сильном загаре в южных широтах);
- аутоиммунные заболевания (псориаз, красная волчанка, ревматоидный артрит и т. п.);
- перенесённые ранее операции и травмы спинного и головного мозга;
- частое психоэмоциональное напряжение, стрессы;
- ожирение;
- предиабет, сахарный диабет;
- вредное производство (работа с токсичными красками, растворителями, и др.).

Первые признаки рассеянного склероза обычно проходят незаметно. Диагностировать болезнь на ранней стадии достаточно сложно из-за разнообразия первичных симптомов, способов их проявления и стадии заболевания. У одного пациента в разное время могут проявляться сразу несколько симптомов, а затем остаться только один. Стадии обострения и ремиссии чередуются в произвольном порядке – от нескольких часов до нескольких месяцев.
Определить частотность и спрогнозировать начало следующего приступа практически невозможно. Бывают случаи, когда периоды ремиссии могут длиться несколько лет, и при этом пациент чувствует себя абсолютно здоровым. Но это время, когда болезнь «затаилась» и никуда не ушла – следующее обострение будет сильнее. Спровоцировать рецидив могут самые различные факторы: простуда, вирусное заболевание, травма, стресс, переохлаждение, употребление алкоголя и т.п.

Выделяют три основные фазы течения рассеянного склероза:
Лёгкая. Редкие обострения чередуются с длительной ремиссией, во время которой состояние пациента удовлетворительное. Во время следующего обострения симптоматика остаётся прежней, не выявляются новые симптомы.
 Средней тяжести. Длительные периоды ремиссии (иногда до нескольких лет) сменяются фазой обострения с появлением новых симптомов или с усилением ранее имеющихся.
Средней тяжести. Длительные периоды ремиссии (иногда до нескольких лет) сменяются фазой обострения с появлением новых симптомов или с усилением ранее имеющихся.
Тяжёлая степень. В ней выделяют две фазы: первично и вторично-прогрессирующую. При первичной происходит постоянное медленное нарастание симптомов после выявления болезни и постановки диагноза, а фазы обострения практически отсутствуют. Состояние больного постепенно ухудшается. При вторично-регрессирующей фазе после длительной ремиссии наступает резкое ухудшение состояния.
Классификация рассеянного склероза
Дебют ВС — обычно в интервале от 15 до 35-45 лет; но возможен как более ранний, так и более поздний. Начало рассеянного склероза часто медленное, незаметное, моносимптомное; возможен острый дебют с многоочаговой симптоматики. В классическом варианте возникает нечеткость изображения, выпадение участков поля зрения, преходящая слепота (то есть признаки поражения зрительного нерва). Возможен вариант двоения за счет косоглазия — поражения глазодвигательных нервов. Возникают ощущения слабости в руке и (или) ноге, онемения в этих же частях тела или на лице (в основе обычно пирамидный парез, нарушения путей чувствительности). Относительно нередок дебют со слабости в ногах, парезов черепных нервов, нарушений речи, задержек и (или) императивных позывов на мочеиспускание, координаторных расстройств. Известно, что за дни, недели, как крайний срок — за 1-2 месяца, симптоматика регрессирует. Однако после благополучного периода, растягивающегося на месяцы и даже годы, вновь следует атака заболевания, при которой симптоматика приобретает рельефный характер, часто указывает на наличие нескольких очагов поражения и отличается большей устойчивостью.
Ретробульбарный неврит в настоящее время многие авторы склонны рассматривать как локальную форму рассеянного склероза, так как при 8-10-летнем периоде наблюдения значительный процент его выливается в РС.
Дополнительные методы в диагностике рассеянного склероза. Основным методом выявления бляшек РС — демиелинизации и атрофии серого вещества служит МРТ головного и спинного мозга, данные которой, однако, неспецифичны и встречаются при рассеянном инфекционно-аллергическом энцефаломиелите, васкулите, инфекционных поражениях нервной системы и других заболеваниях. Для повышения информативности исследования используется контрастное усиление с гадолинием.
Для точной диагностики рассеянного склероза необходимы современные методы иммунологического исследования цереброспинальной жидкости.
Основные неврологические формы РС: пирамидно-мозжечковая; стволовая — с псевдобульбарными (бульварными) нарушениями; мозжечковая (атактическая); псевдотабетическая (крайне редкая).
Фазы: обострения, ремиссии, экзацербации (обострение с увеличением числа скомпрометированных систем, например, присоединение к парезу мозжечковой симптоматики).
Течение: ремиттирующее — у 80%, прогредиентное — у 20% (быстро прогрессирующее или медленно прогрессирующее).
Рассеянный склероз — это…
Слово «склероз» у многих на слуху – но почти никто не знает, что оно означает в действительности.

Когда люди узнают о диагнозе «рассеянный склероз», им кажется, что речь идет всего-навсего о шутках про старческую забывчивость
Позже непонимание сменяется на панику и отчаяние: как можно дальше жить с таким заболеванием?
Но более, чем 150 тысяч людей в России живут с рассеянным склерозом, и важно понимать, что современная терапия больше не делает диагноз приговором. При правильном лечении рассеянного склероза можно и нужно продолжать вести максимально полноценную жизнь!
Что такое рассеянный склероз?
Для начала разберемся, что же представляет из себя эта болезнь. Рассеянным склерозом называется аутоиммунное заболевание нервной̆ системы. Слышали такой термин из уст доктора Хауса, но не уверенны что он означает? При таких заболеваниях иммунная система, призванная защищать его от угроз извне, например, бактерий и вирусов, оборачивается против самого организма и начинает атаковать свои же клетки.
При рассеянном склерозе под удар попадают клетки центральной нервной системы, а именно головного и спинного мозга. На пораженных участках мозга образуются бляшки, затрудняющие проход нервных импульсов от мозга к другим частям организма. Из-за этого мозг больше не может эффективно контролировать тело и получать от него ответные сигналы.
Течение рассеянного склероза делит болезнь на нескольких видов. Подробнее об этом можно узнать в соответствующей статье.
https://vk.com/video_ext.php
Происхождение термина
Слово «склероз» в названии обозначает «рубец», а из-за того, что эти бляшки разбросаны по всей центральной нервной системе, болезнь и получила название «рассеянный».
Не существует единой клинической картины для больных рассеянным склерозом, так как симптомы зависят от того, какая именно часть мозга оказывается поврежденной. Но чаще всего больные теряют способность ходить, видеть, испытывают сложности с речью или онемение на каком-то участке кожи. Часто у больных возникает депрессия, связанная как с поражением мозга, так и с реакцией на диагноз.
Когда и как диагностируют рассеянный склероз?
Рассеянный склероз – «болезнь молодых». Он может возникнуть в возрасте от 10 до 50 лет, но чаще всего диагностируется до 30 лет. Женщины статистически более подвержены рассеянному склерозу, чем мужчины, но и прогрессирует он у них медленнее. Болезнь чаще возникает в северных широтах и у жителей больших городов.
Для того, чтобы поставить диагноз «рассеянный склероз», сначала требуется исключить другие заболевания центральной нервной системы. Основной метод диагностики – магнитно-резонансная томография (МРТ), на снимках которой будут видны бляшки. Кроме того, врач может назначить исследование зрительных вызванных потенциалов (измеряет сигналы, который мозг подает телу) и анализ спинномозговой жидкости. Подробнее о диагностике рассеянного склероза читайте в разделе «Диагностика».
На данный момент не существует анализов крови, способных подтвердить рассеянный склероз, но они помогут исключить другие похожие по симптомам заболевания.
Диагноз поставлен – что дальше?
При рассеянном склерозе жизнь ни в коем случае не заканчивается. Люди с рассеянным склерозом могут учиться, работать, путешествовать, создавать семью. При том, что на данный момент заболевание не излечимо полностью, его можно существенно замедлить, также для облегчения практически каждого симптома рассеянного склероза есть соответствующая терапия. На нашем портале мы рассказываем не только о том, как жить с этим заболеванием, но и об инновационных методах лечения!
RU/OCRE/1904/0038
https://ru.wikipedia.org/wiki/%D0%A0%D0%B0%D1%81%D1%81%D0%B5%D1%8F%D0%BD%D0%BD%D1%8B%D0%B9_%D1%81%D0%BA%D0%BB%D0%B5%D1%80%D0%BE%D0%B7
ПОСОБИЕ ДЛЯ ПАЦИЕНТОВ И ИХ РОДСТВЕННИКОВ: ПЕРВИЧНО-ПРОГРЕССИРУЮЩИЙ
РАССЕЯННЫЙ СКЛЕРОЗ / ОТВ. РЕД. МАРИЯ ЦЫБУЛЬСКАЯ. — М. : 2018. — 62 С
История
Отдельные клин, и морфол, проявления Р. с. были описаны Ж. Крювелье (1835), Гарсвеллом (R. Garswell, 1838), К. Рокитанским (1856), Э. Лейденом (1863). Как самостоятельное заболевание Р. с. выделен Ж. Шарко (1868), который подробно описал его проявления и стертые формы. Наиболее типичным для этого заболевания он считал: многоочаговость поражения, прогрессирующее течение с ремиссиями, избирательную демиелинизацию нервных волокон с относительной сохранностью осевых цилиндров, триаду симптомов (триада Шарко): нистагм, интенционное дрожание и скандированная речь.
В последующие годы клин, картина P.c. была изучена более детально. Г
Оппенгейм (1887, 1913) обратил внимание на нарушение чувствительности и своеобразное сочетание некоторых симптомов при Р. с
Утхофф (W. Uhthoff, 1889) отметил диагностическое значение глазных симптомов. А. Штрюмпелль (1896) указал на отсутствие брюшных рефлексов. Мюллер (E. Müller, 1904) дал подробное описание клин, картины Р. с., показал многообразие и изменчивость отдельных его проявлений. Марбург (О. Marburg, 1906, 1936) выделил пять симптомов, наиболее характерных для Р. с., добавив к триаде Шарко первичную атрофию зрительных нервов, снижение или отсутствие брюшных рефлексов; он же обратил внимание на острые формы P.c.

Comments
(0 Comments)