Плоскоклеточная метаплазия шейки матки причины и лечение
Виды метаплазии эпителия шейки матки
Форма заболевания определяется при скрининге. Данное исследование – основа правильно и, при этом, своевременно поставленного диагноза. Метаплазию подразделяют на: незрелую, плоскоклеточную и плоскоклеточную сочетающуюся с дискариозом. Тип изменения эпителия не влияет на течение заболевания, однако играет ведущую роль в его лечении.
Незрелая метаплазия считает самым сложным в диагностике вариантом. Это связано с тем, что уровень дифференциации клеток является низким, а риск малигнизации – предельно высок. При цитологическом исследовании в мазке обнаруживаются маленькие клетки с нечеткими и разными по форме границами. Сами клетки в мазке при этом расположены достаточно хаотично.
При исследовании внутреннего строения клеток определяется изменение цитоплазмы, нарушение строения и расположения всех ее структурных элементов. Из-за низкой дифференциации сложно определить к какому именно виду эпителия относятся исследуемые клетки эпителия шейки матки.
Следующий тип метаплазии – плоскоклеточная. При данном варианте эпителий практически ничем не отличается от здорового органа. Единственное, что говорит о степени и типе нарушения его строения – аномальное расположение. Многослойный эпителий, в нормальном состоянии определяющийся вблизи вагинального канала, оказывается за промежуточной зоной, перемежаясь с участками цилиндрического эпителия.
Самым дифференцированным типом метаплазии является плоскоклеточная метаплазия с дискариозом. Эта форма зрелая, то есть клетки имеют определенную форму, цитоплазма внутри не изменена, структура правильная. Клетки отличаются одинаковым размером, что нехарактерно для незрелых форм метаплазии. Единственный фактор, позволяющий отличить патологические резервные клетки от здоровых – аномальное деление в ядре патологических митозов (дискариоз).
Диагноз незрелая или плоскоклеточная метаплазия, поставленный на ранней стадии заболевания, иногда не требует врачебного вмешательства. Женщине настоятельно рекомендуется регулярно проходить обследования у гинеколога, сдавать все назначенные специалистом анализы, а также устранять причины, способствующие развитию данного заболевания. Например, отказаться от курения и вылечить папилломатоз.
Виды метаплазии слизистой желудка
Различают два типа болезни:
- полная (тонкокишечная, зрелая);
- неполная (толстокишечная, незрелая).
Зрелая метаплазия характеризуется присутствием клеток, которые находятся только в тонком кишечнике: каёмчатые, сульфамуцины, бокаловидные энтероциты. Но основным признаком, подтверждающим этот тип заболевания, считаются клетки Панета. Ткани желудка напоминают тонкий кишечник не только структурой, но и функциональными свойствами.
При незрелой метаплазии наблюдается нарушение созревания и развития желёз желудка: верхние слои практически не отличаются от нижних. Эпителий в основном состоит из клеток толстого кишечника.
Чаще встречается полный вид кишечной метаплазии, в большинстве случаев выявляется у больных с хроническим гастритом. Считается, что это переходный этап к толстокишечной метаплазии.
По типу распространённости поражения различают:
- слабую – локализация на 5% поверхности слизистой;
- умеренную – до 20%;
- выраженную – более 20%.
Медики выделяют кишечную метаплазию по типу патологии:
- пилорическая – трубчатые железы в теле желудка заменяются слизистыми. Они носят название «пилорические железы Штерка». Обнаруживаются, как правило, при атрофическом гастрите;
- реснитчатая – характеризуется появлением в пищеварительном тракте реснитчатых клеток, которые у здорового человека отсутствуют. Медики считают, что их образование связано с развитием метаплазии. Кроме того, патология встречается при злокачественной опухоли — аденокарциноме. Однако эта разновидность заболевания не всегда приводит к раку желудка;
- панкреатическая – встречается достаточно редко. Классифицируется появлением в тканях слизистой клеток мелкозернистой текстуры.
Очаговые и диффузные формы
Дополнительно выделяют в пилорической метаплазии очаговую и диффузную формы развития аномалии.
При очаговой разновидности происходит замещение некоторых трубчатых желёз на фоне воспалений и повреждений клеточного обновления ЖКТ. Диффузная патология характеризуется поражением слизистой желудка без нарушения строения и отмирания клеток.
Причины возникновения плоскоклеточной метаплазии
Плоскоклеточная метаплазия при первичном диагностировании не считается патологическим состоянием (при отсутствии других патоморфологических изменений), поэтому большое значение для лечения и профилактики дальнейшего дифференцирования и пролиферации клеток имеет подробная беседа с пациентом и сбор полного анамнеза, включающего информацию об образе жизни, условиях трудовой деятельности, особенностях питания и перенесенных ранее заболеваниях.


Для первичной диагностики врач проводит сбор анамнеза
Факторами, способными стать причиной структурных изменений в эпителиальной ткани, специалисты называют следующие причины:
- вредные привычки (курение, алкогольная зависимость, токсикомания);
- проживание в местностях с напряженной радиационной и экологической обстановкой;
- работа на вредных производствах и заводах по переработке тяжелых металлов;
- хронические инфекционные и инфекционно-воспалительные заболевания (например, сквамозная метаплазия шейки матки часто является следствием эрозии, а замещение функционального эпителия многослойными эпителиальными клетками в дыхательных путях нередко происходит на фоне хронического бронхита и хронической обструктивной болезни легких);
- патологии эндокринной системы;
- прием некоторых лекарственных препаратов (особенно гормонов) и т.д.
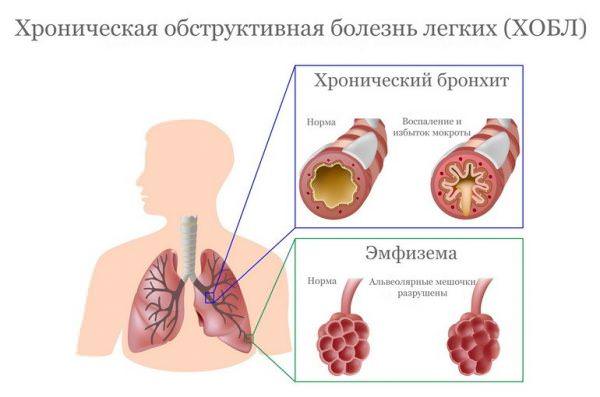
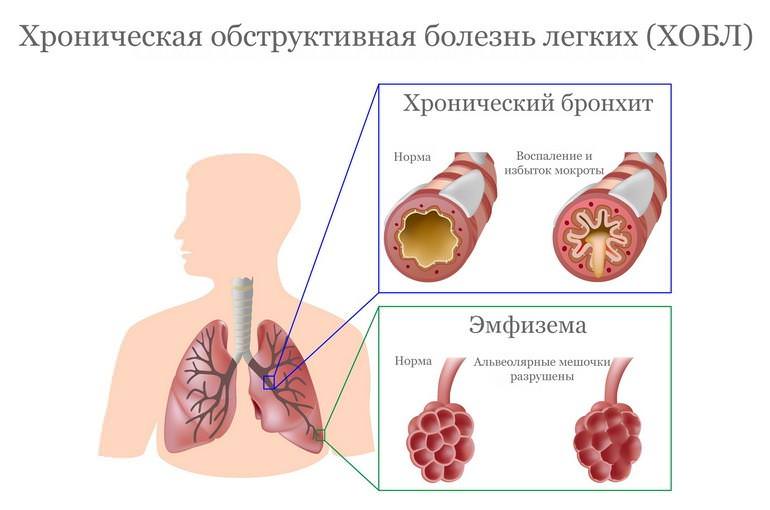
Плоскоклеточная метаплазия часто развивается на фоне обструктивной болезни легких
Плоскоклеточная метаплазия является обратимым доброкачественным процессом, и ее проявления, как правило, полностью регрессируют после устранения всех провоцирующих факторов (структура эпителия восстанавливается).
Таблица. Причины сквамозной метаплазии внутренних органов
| Орган-мишень (или система органов) | Возможные причины |
|---|---|
|
Матка и шейка матки |
Стимулирование гормонами (например, в период подготовки к беременности или экстракорпоральному оплодотворению), длительный прием оральных контрацептивов, инфекции влагалищных путей, дисбактериоз влагалища, аборты и замершие беременности в анамнезе, случаи вакуумной экстракции или хирургического выскабливания матки при маточных кровотечениях различной этиологии, хронический эндометриоз. |
|
Мочевой пузырь и мочевыводящие пути |
Хронический цистит, мочекаменная болезнь, несоблюдение питьевого режима (недостаточное поступление жидкости приводит к неэффективному промыванию мочевыводящих путей и застою мочи с последующим развитием инфекционно-воспалительного процесса). |
|
Дыхательные пути |
Курение (особенно у людей, страдающих табачной зависимостью более 5 лет), хронический бронхит, ХОБЛ, аденоидит, хронический тонзиллит, синусит (включая катаральный полисинусит). |
Анализ мазков позволяет выявить инфекционный патоген
Что такое метаплазия
Метаплазия шейки матки – это патологический процесс, при котором происходит нарушение дифференциации клеток, в результате чего они меняют свои свойства, и один тип ткани превращается в другой.
Такое нарушение затрагивает эпителий, а также соединительную и миелоидную ткани. При метаплазии шейки матки меняются клетки ее слизистой оболочки. В здоровом организме у женщины эта оболочка состоит из трех отдельных слоев, имеющих свои границы: плоского и цилиндрического эпителия, а также промежуточной зоны.
Когда происходит плоскоклеточная метаплазия, клетки этих покровов начинают делиться и могут перемещаться на соседние участки. Структура тканей нарушается,и цилиндрический эпителий появляется в зоне плоского.
По каким причинам в клетках происходят такие мутации? В основном эти изменения являются последствием аномальных отклонений в организме, нарушений в работе гормональной, иммунной и других систем.
Чаще всего метаплазию диагностируют у женщин старше 40 лет, но встречается она и у девушек помоложе. На развитие этой болезни влияют следующие внешние факторы:
К внутренним причинам можно отнести:
- воспалительные заболевания;
- наследственность;
- вирусы и бактерии (папилломы, герпес, кондиломы, хламидии, уреаплазму, гонококки и другие);
- перенесенные операции и аборты;
- травмы шейки матки после родов или применение барьерных контрацептивов;
- изменение гормонального фона;
- большое количество половых партнеров;
- изменение микрофлоры влагалища;
- ранняя половая жизнь.
Главной опасностью является то, что метаплазия сама по себе в большинстве случаев никак не проявляется. Долгое время патологические развития в шейке матки могут оставаться незамеченными.
Но в сочетании с инфекцией или вирусом возможно появление таких симптомов:
- боли после полового акта или кровянистые выделения;
- выделения из влагалища коричневого или белого цвета, творожистой консистенции, с резким запахом. Также возможны кровотечения до или после менструации;
- различные нарушения менструального цикла: меноррагия, аменорея, метроррагия и т.д.
Часто женщины после 40 относят эти симптомы к наступлению климакса, и пускают болезнь на самотек
Последствием такой неосторожности может стать злокачественная опухоль и воспаление органов малого таза. Всегда нужно внимательно прислушиваться к тревожным сигналам своего организма и вовремя начинать лечение
Плоскоклеточная метаплазия шейки матки что это такое и как ее лечить
Одной из самых распространенных женских патологий является плоскоклеточная метаплазия шейки матки, что это такое, знают немногие, поэтому, услышав диагноз, многие впадают в панику.
Что представляет собой болезнь
Чтобы было понятно, что происходит внутри, нужно сказать, что внутренние органы женщины, точнее, матка и ее придатки, имеют четкое чередование эпителия:
- ближе к вагинальному каналу имеет место плоский многослойный эпителий;
- промежуточная зона между шейкой матки и вагинальным каналом характеризуется полным отсутствием эпителия;
- цилиндровый эпителий выстилает полость матки и цервикальный канал.
В норме эти виды эпителия не смещаются вовсе, существует четкая граница меду ними.
В подобных случаях лечение должно проводиться немедленно, чтобы избежать дисплазии и образования опухоли. На начальных стадиях лечение метаплазии проводить не нужно, врач просто наблюдает за течением заболевания. Если будут изменения в худшую сторону, начинают медикаментозную терапию.
Симптомы и причины заболевания
Среди самых частых провокаторов заболевания отмечают остроконечные кондиломы и папилломы, которые вызывает вирус папилломы человека. Вирус может длительное время находиться в спящем состоянии и, активизировавшись, спровоцировать наросты на внутренних органах половой системы женщины. Если их оставить без внимания, то вскоре они переродятся в дисплазию и рак. Также необходимо отметить, что вирус герпеса может привести к воспалению эпителия шейки матки и его замещению.
Не последнюю роль в появлении метаплазии играют и бактерии. Среди них можно отметить:
- хламидии;
- уреаплазмы;
- гонококки;
- токсоплазмы.
Эти бактерии проникают в ядра клеток эпителия и меняют их структуру, провоцируя дисплазию.
Существует определенная группа риска, куда входят пациентки, которые:
Сама патология не сопровождается какими-то видимыми симптомами, но есть ряд признаков, которые должны насторожить женщину и стать причиной обращения к врачу.
Среди таких тревожных сигналов можно отметить:
Первые признаки, как правило, затрагивают именно половую близость #8212; при активных движениях половой член партнера раздражает клетки эпителия, которые задействованы в патологическом процессе. Появляется дискомфорт во время половой близости, легкая боль и кровь.
Диагностика и принципы лечения метаплазии
Если имеет место патологический процесс, женщину направляют на кольпоскопию простую и расширенную. Этот метод диагностики отличается от осмотра зеркалами тем, что кольпоскоп увеличивает изображение в 23 раза. Если осмотр был малопродуктивным, может проводиться выскабливание из шейки матки. Иногда проводят диагностику на наличие ТОРЧ-инфекций и папилломавируса путем взятия крови из вены на ПЦР.
На основе полученных результатов обследования и анализов начинают лечение.
На протяжении всего курса терапии женщина должна полностью отказаться от половой близости, так как лечение будет проходить антибактериальными препаратами и другими средствами, которые при наличии беременности могут вызвать патологии плода.
Лечить метаплазию можно и применением местных противовоспалительных свечей. Также показано питание правильными продуктами, которые содержат в своем составе огромное количество витаминов.
Оперативное вмешательство
В случае запущенного заболевания проводят хирургическое вмешательство. Методик проведения операции существует несколько:
- лазерная вапоризация;
- конусная эксцизия;
- выскребание канала шейки матки;
- электрокоагуляция.
Самым грубым методом считают выскребание канала шейки матки, его применяли самым первым для лечения метаплазии, к нему обращаются, если нет соответствующего оборудования в стенах клиники.
Электрокоагуляция #8212; это воздействие электротоком на пораженную зону, в процессе этого заряд может коагулировать белок и уничтожать диспластические клетки. Лазерная коагуляция #8212; самый новый метод лечения и самый щадящий. Уже спустя полчаса после операции женщина может отправиться домой.
После оперативного вмешательства врачи рекомендуют проводить спринцевание лекарственными травами, сосновыми почками и прополисом. Это позволит ускорить регенерацию нормальных эпителиальных клеток и соответственно быстрее восстановит организм женщины.
Выбор метода лечения #8212; это сугубо индивидуальный процесс, который определяется с учетом множества факторов. В целом прогнозы на полное излечение достаточно высоки, главное, своевременно обратиться за помощью и придерживаться всех рекомендаций врача.
Особенности лечения
Терапия полностью зависит от степени поражения слизистой. При выявлении метаплазии больного ставят на учёт к гастроэнтерологу.
Медикаментозная терапия
Лечение медикаментами в первую очередь направлено на:
- устранение гастроэзофагеальной рефлюксной болезни – заболевание, при котором происходит регулярное забрасывание кислого содержимого желудка в пищевод. Под воздействием кислоты происходит повреждение слизистой;
- подавление секреции желудка;
- уничтожение бактерии Н. pylori;
- предотвращение доброкачественных новообразований.
Схему лечения разрабатывает только лечащий врач с учётом результатов обследований. Терапию начинают с назначения:
- ингибиторов протонной помпы – современные лекарственные препараты, которые обеспечивают снижение кислотности желудочного сока. К ним относятся: рабепрозол, омепрозол, пантопразол;
- антацидов (маалокс, фосфалюгель) – средства, нейтрализующие соляную кислоту;
- Н2 – гистаминоблокаторов (циметидин, ранитидин) – антисекреторные препараты;
- гастропротекторов – при повышенной кислотности желудка предотвращают разрушение слизистой.
Беременность и детский возраст являются ограничениями для приёма некоторых лекарственных препаратов.
Для усиления эффекта дополнительно назначаются антибактериальные средства первой линии (амоксициллин, кларитромицин). Курс лечения – 7–10 дней. В случае неэффективности терапии, а также низкой чувствительности инфекции к этим средствам, выписывают антибиотики второй линии (тетрациклин, метронидазол).
Применение ингибиторов увеличивает рН желудка, понижает вязкость желудочной слизи, предотвращает разрушительное действие антибактериальных препаратов. Необходимо учитывать, что одновременно следует принимать лекарственные средства, укрепляющие иммунитет и предотвращающие развитие дисбактериоза.
Хирургическое вмешательство
Оперативное вмешательство рекомендуется при отсутствии положительного эффекта на консервативное лечение. Для того чтобы минимизировать область вмешательства в организм и степень травмирования, проводят операции с помощью специального эндоскопического оборудования. Такая хирургия называется малоинвазивной. Она характеризуется ограниченной глубиной поражения слизистой. При необходимости проводится полное удаление повреждённого участка. В результате проведения процедуры значительно снижается риск появления канцерогенных образований.
Терапия
Лечение сквамозной метаплазии направлено преимущественно на купирование воспалительных процессов, повышение местного и системного иммунитета, восстановление нормальной регенеративной функции эпителиальной ткани и эрадикацию инфекционных возбудителей в случаях, если причиной изменений стали хронические инфекции. В зависимости от выявленных причин в схему медикаментозного лечения могут входить следующие группы препаратов:
-
противовирусные средства для лечения ВПЧ-инфекций («Изопринозин», «Имиквомид», «Алдара», «Имихимод»);
-
свечи с пробиотиками и пребиотиками для восстановления нормальной микрофлоры влагалища («Бифидумбактерин», «Вагилак», «Гинофлор»);
антибактериальные, противомикробные и противопротозойные средства в виде вагинальных таблеток, капсул и свечей для эрадикации патогенных микроорганизмов – возбудителей ИППП («Тержинан», «Вагиферон», «Вагисепт»).
Препарат «Вагиферон»
В ряде случаев может потребоваться применение аппаратных методов, например, криодеструкции, лазеротерапии, электрохирургии, а также открытого хирургического вмешательства. Деструктивные способы лечения показаны для коррекции эрозийных и язвенных изменений шейки матки, удаления остроконечных кондилом и комплексной терапии патологий, способных провоцировать развитие плоскоклеточной метаплазии.
После хирургического лечения показаны спринцевания и свечи с противовоспалительным и успокаивающим действием на основе растительных экстрактов (ромашка, чабрец, календула) с добавлением антисептиков.


Настой календулы для спринцевания
Лечение метаплазии
Метаплазированный эпителий – это тревожный сигнал. Это состояние требует прицельной диагностики и индивидуального лечения, так как высок риск злокачественного перерождения клеток. Если болезнь выявить на ранней стадии, возможно медикаментозное лечение. Запущенные формы патологии лечат только путем проведения операции.
Лекарственные препараты при метаплазии
Чтобы правильно подобрать препараты, нужно точно определить фактор, который вызвал трансформацию тканей. В основе терапии – прием антибиотиков и противовирусных средств. Чтобы избавиться от неприятных симптомов, дополнительно назначают такие группы препаратов:
- противовоспалительные (обычно вагинальные свечи);
- противогрибковые;
- кортикостероиды (при изменении выработки гормонов);
- препараты, укрепляющие иммунитет.
Лечение антибиотиками нарушает процесс деления возбудителей внутри клеток. Это позволяет предотвратить развитие дисплазии. Консервативное лечение проводится только на ранних стадиях, поскольку при переходе метаплазии в дисплазию препараты уже неэффективны. На этом этапе пациентке показано лишь оперативное вмешательство.
Удаление тканей при метаплазии
Чтобы удалить очаги аномальной ткани, применяют современные методики:
- Вапоризация лазером. Это удаление пораженной ткани с помощью лазерного луча. Лазером низкой интенсивности постепенно нагревают оперируемую зону, чтобы выпарить пораженный эпителий. Если атипичные клетки удаляют лазером, удается избежать травмирования здоровых тканей. Так как после процедуры не образуются рубцы, вапоризация безопасна для нерожавших женщин.
- Конусная эксцизия. Это удаление конусовидного участка аномальной ткани. Для проведения операции применяют разные инструменты – электронож, радиоволновая петля, скальпель. Чтобы выбрать подход, нужно определить глубину и размеры патологической зоны. Метод часто применяется, поскольку эксцизия позволяет удалить за один раз все измененные клетки на разной глубине эпителия. Удаленные ткани отправляют в лабораторию, чтобы провести гистологический анализ. Операция опасна образованием рубцов и шрамов, так как ткани шейки травмируются.
- Электрокоагуляция. Это воздействие электрическим током на атипичные участки. В результате электрического воздействия, метаплазированные клетки нагреваются и разрушаются. Так как высокочастотный ток вызывает быструю коагуляцию сосудов, потеря крови минимальна. Если женщина планирует рождение детей, процедуру не назначают, поскольку высок риск образования шрамов и рубцов на шейке.
- Выскабливание шеечного канала. Применяется очень редко, так как сильно травмирует ткани органа и требует длительного периода реабилитации. Выскабливание — это иссечение тканей с помощью хирургических инструментов. Метод назначают, если есть сопутствующие заболевания.
Если пораженные ткани удалены на ранних стадиях болезни, прогноз для пациентки положительный.
Профилактика
Профилактика плоскоклеточной метаплазии включает целый комплекс мер по гигиеническому режиму и организации интимной жизни, позволяющий снизить риски занесения инфекций и связанных с этим дифференцированных и деструктивных изменений эпителия.


В профилактике плоскоклеточной метаплазии важная роль отводится личной гигиене
- Частая смена половых партнеров не только повышает риск инфицирования, но и стимулирует защитно-приспособительные механизмы в ответ на регулярный контакт с чужой микрофлорой (если партнеры не используют презервативы). Это может привести к скрытому слабо выраженному воспалению, поэтому половой партнер должен быть постоянным, а во время интимной близости лучше использовать средства барьерной контрацепции.
- Даже если партнер ничем не болен, перед сексуальной близостью обязательно проведение гигиенических мероприятий. Остатки мочи, секрета и других биологических жидкостей, попадая на слизистые оболочки половых органов партнера, могут вызвать воспаление и раздражение.
- Гигиеническое подмывание должно быть ежедневной процедурой (помимо регулярного душа). Использовать для этих целей можно только специально предназначенные средства с подходящим уровнем pH.
- Нижнее белье следует менять два раза в день: утром и вечером. Смена постельного и нательного белья для сна должна производиться не реже 1 раза в 3-4 дня.
- Больше значение имеет влияние канцерогенных и токсичных факторов, поэтому мерами профилактики являются нормализация пищевого рациона, отказ от вредных привычек и коррекция режима дня, труда и отдыха.
Обязательной мерой профилактики любых гинекологических патологий у женщин является посещение гинеколога 1-2 раза в год (при наличии жалоб, факторов риска или хронических заболеваний – по показаниям).
Не стоит пренебрегать плановыми посещениями гинеколога
Плоскоклеточная метаплазия – защитно-приспособительная реакция организма в ответ на воздействие негативных факторов внутренней и окружающей среды. При отсутствии значимых изменений лечения данное состояние не требует, но пациенты с диагностированной метаплазией эпителия нуждаются в повышенном врачебном контроле с целью раннего выявления возможных признаков малигнизации. Основными задачами терапии являются купирование воспаления и эрадикация инфекций, одновременно при необходимости проводится иммуностимулирующая и иммуномодулирующая терапия. Прогноз при ранней диагностике и адекватном лабораторном контроле благоприятный.
Плоскоклеточная метаплазия шейки матки что это такое
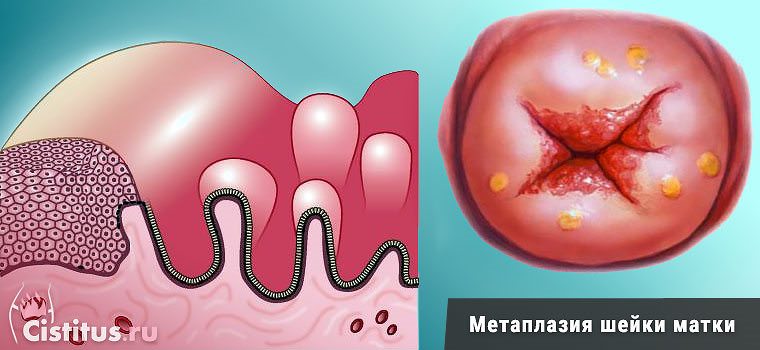
Метаплазия у женщин на шейке матки не появляется неожиданно. Это заболевание формируется в течение долгого времени и представляет собой изменение эпителиального слоя слизистой оболочки.
Метаплазированный эпителий шейки матки формируется в результате патологических процессов, протекающих в полости малого таза у женщины. В норме шейка матки разделена на две основные части: плоский и цилиндрический эпителий.
Под метаплазией подразумевают их перемешивание, тогда как в обычном состоянии они имеют четкие границы. Патология может развиваться из-за наслоения плоского эпителия на цилиндрический.
Также в результате бесконтрольного деления клеток может произойти замещение части плоского эпителия цилиндрическим. Заболевание относится к доброкачественным опухолевым процессам, но нельзя исключить его озлокачествление.
Диагностика
Поскольку патология не имеет характерных симптомов, признаки ее обычно выявляют на очередном профилактическом осмотре у гинеколога. Диагностика включает такие этапы:
Во время гинекологического осмотра канал шейки обнажают в зеркалах. Это первый этап диагностики, так как осмотр позволяет заметить изменение тканей.
Если очаг изменений достаточно большой, его выявляют без аппаратной диагностики. Однако на начальном этапе метаплазии атипичный эпителий представлен всего несколькими клетками. Поэтому следующий этап диагностики — взятие мазка на цитологию и участка ткани на гистологию.
Мазок берут во время гинекологического осмотра до проведения бимануального обследования. Чтобы получить клетки на анализ, гинеколог использует специальную щетку – эндобраш. Стерильным, сухим инструментом доктор забирает эпителиальные клетки с шеечного канала и с зоны трансформации (стык разных типов эпителия). Чтобы провести корректное исследование биоматериала, в мазке должны присутствовать все типы эпителия.
После лабораторного анализа протокол исследования может содержать такие результаты:
- клеточное строение в норме – цитограмма, характерна для здоровой женщины;
- воспаление, инфекция, доброкачественные опухоли – в мазке присутствуют единичные клетки с атипичным строением;
- дисплазия цервикального канала 1, 2 или 3 степени – при легкой дисплазии аномальные клетки проникают вглубь эпителия не более чем на одну треть. При тяжелой форме эпителиальный покров полностью поражен атипичной тканью;
- предраковое состояние – в мазке обнаружены клетки с измененным строением;
- онкология – под микроскопом четко определяется большое количество злокачественных клеток.
Кольпоскопия — это современный метод диагностики состояния тканей шейки при помощи кольпоскопа. Это небольшой оптический зонд с видеокамерой, который вводят в половые пути. Так как прибор увеличивает изображение в 20-30 раз, врач может заметить даже незначительные изменения тканей. Под прицелом кольпоскопа хорошо видны патологические очаги, которые сложно заметить при осмотре в зеркалах.
Чтобы получить больше информации, кольпоскопию дополняют проведением теста Шиллера. Это диагностическая процедура проводится для выявления аномальных участков шейки. На шеечные стенки наносят раствор йода, чтобы дифференцировать типы эпителия. Тест Шиллера информативен, так как разные типы клеток окрашиваются по-разному. Зоны метаплазии будут заметны, поскольку они бледнеют на фоне ярко окрашенного нормального эпителия. Эта процедура позволяет подтвердить метаплазию, даже если визуально патология не заметна.
Если диагноз вызывает сомнения, проводят гистологию под контролем кольпоскопа. Это исследование участка тканей шейки под микроскопом для выявления атипичных клеток. Чтобы получить материал, из зоны патологии берут небольшой кусочек эпителия. Забор образца проводят хирургическим или радиоволновым методом.
Гистология – самый информативный метод анализа, поскольку он позволяет установить тип и степень тяжести патологии. Если у врача есть подозрения на рак, биопсия дает данные для постановки точного диагноза.
Мезенхимальные опухоли
- Рабдомиосаркома 8900/3
- Лейомиосаркома 8890/3
- Ангиосаркома 9120/3
- Остеосаркома 9180/3
- Злокачественная фиброзная гистиоцитома 8830/3
- Лейомиома 8890/0
- Гемангиома 9120/0
- Прочие
Разнообразные опухоли
Карцинома из желез Skene, Cowper и Littre
Метастатические опухоли и опухоли, распространяющиеся из других органов
Ни один из аспектов патологии МП не вызывает такого количества разногласий, как отношение к переходноклеточной папилломе. (D.J. Grignon, 1997)
Вероятно, имеются ДВА процесса, сходных по цистоскопической картине и формальным морфологическим критериям:
- ПЕРЕХОДНОКЛЕТОЧНАЯ ПАПИЛЛОМА
- НЕИНВАЗИВНАЯ ПАПИЛЛЯРНАЯ КАРЦИНОМА
Переходноклеточная папиллома
не > 2-3% опухолей мочевого пузыря
обычно одиночная
тонкая нежная ворсина, покрытая неизменённым переходным эпителием, насчитывающим не > 6 слоёв клеток
Инвертированная папиллома — следствие пролиферации базального слоя клеток уротелияв сторону собственной пластинки слизистой.
в 6-7 раз чаще у мужчин
плотный узел, серовато-белый,
с гладкой блестящей поверхностью
клинически — макрогематурия
после ТУР обычно не рецидивирует
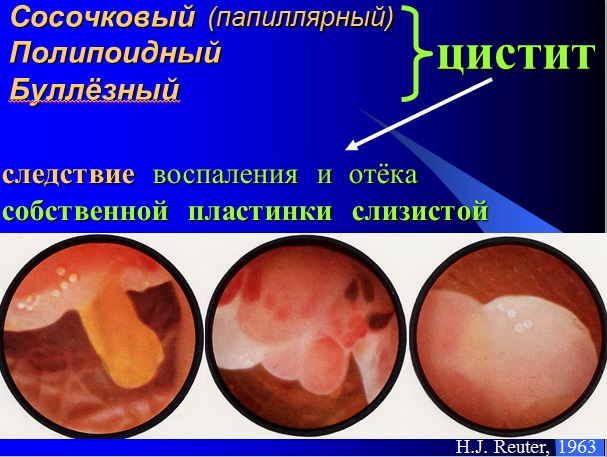
Гнёзда фон Брунна
чётко очерченные скопления клеток уротелия в толще собственной пластинки слизистой (lamina propria)
”эпителиальная аномалия”
частота выявления (по материалу аутопсий)
достигает 85—95%
цистоскопически слизистая шероховатая,
неровная — ”зернистый” или “гранулярный”
цистит
Заключение
Метаплазия шейки матки – не приговор. С болезнью, независимо от того, какая диагностирована стадия метаплазии, можно и нужно бороться. Современные методы диагностики и лечения позволяют остановить процесс изменения тканей эпителия и предупредить злокачественное образование.
Видео: Метаплазия. Патологическая анатомия и гистология
Переходная зона шейки матки встречается у женщин детородного возраста очень часто. В гистологии для этого состояния существует термин «метаплазия», что означает замену цилиндрического эпителия плоским.
Возможны самые разнообразные комбинации метаплазии шейки матки. Иногда преобладает плоский эпителий, так что заметны эктопичные островки. В другом случае большая область влагалищной части шейки матки покрыта эктопией и лишь отдельные ареалы плоского эпителия по краям или из глубины становятся метапластическими. У пожилых женщин в переходной зоне наблюдаются открытые и закрытые железы.
Участки цилиндрического и плоского эпителия сосуществуют в норме. При продолжительном сдвиге плоского эпителия наблюдается так называемая постоянная переброска. На границе цилиндрического и плоского эпителия возникает более 90% предраковых и раковых изменений эпителия шейки матки. Рассматривают два механизма возникновения переходной зоны. Хамперль считает, что происходит возрастающее перекрытие, т.е. прогрессирующий переход плоского эпителия с периферии в направлении цилиндрического эпителия. Вместе с тем в области цилиндрического эпителия слизистой оболочки шейки матки возможно появление плоского эпителия вследствие дифференцировки из резервных субцилиндрических клеток в результате косвенной метаплазии (Фишер-Вазельс).
Из-за появления родственного плоскому эпителию метапластического эпителия может наступить ретенция слизистой оболочки, приводящая к образованию ретенционных слизистых кист. Часто в них сгущается секрет и плоский эпителий, покрывающий их, приобретает беловатый глянец. Кроме того, здесь часто можно наблюдать многочисленные разветвленные сосуды, похожие на дерево. Так называемые открытые железы появляются, вероятно, из-за отверстия в железистых клетках при перекрывании эктопии плоским эпителием. Под давлением секрета образуются отверстия по направлению вверх, и при кольпоскопическом осмотре можно очень четко наблюдать выделение секрета.
Все, что было сказано в предыдущем разделе об эктопии, касается и нормального состояния переходной зоны. Если граница нормальной переходной зоны (зоны трансформации) четкая и ясная, то можно со 100% уверенностью считать это нормальным явлением для женщин детородного возраста.
Свернуть
Патологиями шейки матки страдает более 80% женщин, которые находится в репродуктивном возрасте. Однако патология патологии рознь. Одни могут не представлять опасности для жизни женщины, а другие неизбежно ведут к раку. В этой статье будет обсуждаться метаплазия шейки матки. Поговорим о том, насколько опасно данное заболевание и как его излечить.

Comments
(0 Comments)