Клинические рекомендации по антибактериальной терапии инфекций мочевыводящих путей
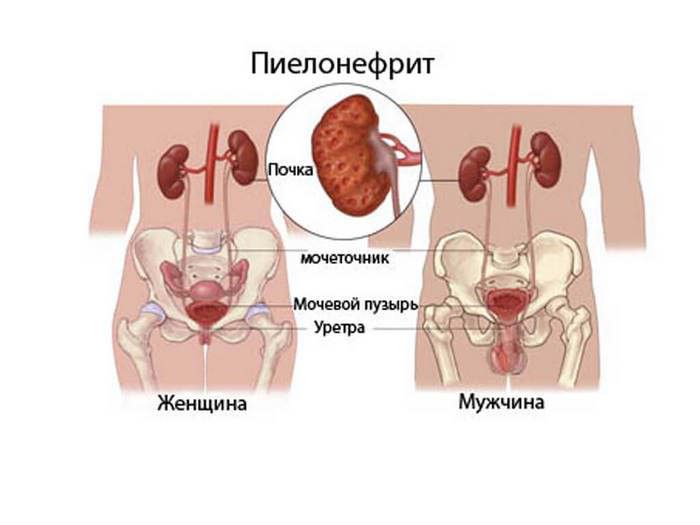
Что такое пиелонефрит
Одной из патологий мочевыделительной системы является пиелонефрит, который может иметь острый или хронический характер течения. Острая форма патологии развивается сразу, сопровождаясь повышением температуры до 39-40 градусов. Воспалительный процесс сопровождается симптоматикой:
- головные боли;
- повышенная потливость;
- слабость;
- тошнота, рвота;
- боли во время мочеиспускание;
- болезненные ощущения тупого характера с одной стороны поясницы, иррадиирующие в пах или низ живота;
- мутная урина со зловонным запахом, примесями крови, гноя.
 Заболевание может иметь острый или хронический характер течения
Заболевание может иметь острый или хронический характер течения
Встречается хроническая форма пиелонефрита, которая проявляется характерными симптомами:
- боли в пояснице разной интенсивности. Боли возникают на стороне, противоположной пораженному органу;
- дискомфорт, тяжесть в пояснице, усиливающаяся во время ходьбы, длительного стояния;
- мерзнет поясница;
- учащенное мочеиспускание;
- артериальная гипертензия;
- вечерняя гиперемия;
- отеки конечностей, лица;
- слабость.
Возбудителями становятся кишечные палочки, стрептококки, пневмококки и прочие кокки. Болезнь способна возникнуть вследствие нарушенного функционирования мочевого пузыря, иммунодефицитных патологий, цистита, мочекаменной болезни или гиперплазии простаты.
Рекомендации для взрослых
Разновидности инфекционного заболевания у взрослых идентичны детским, профилактические же мероприятия направлены на нормализацию функции почек и предупреждение рецидивов. В случае если развивается острый или хронический пиелонефрит рекомендации обязательны к выполнению:
гигиена наружных половых органов: правильное подмывание у женщин (спереди назад ввиду анатомической близости каналов выхода и возможности перенесения инфекции, заражения восходящим пиелонефритом);
поддержание оптимального температурного баланса тела: ноги в тепле, одежда теплая, но без избыточного перегрева;
отсутствие переохлаждения;
своевременное опорожнение мочевого пузыря;
соблюдение режима двигательной активности без перегрузок: нормальная активность только на пользу, так как нормализует обменные процессы и восстанавливает водный баланс организма;
купание при температуре воды ниже +21 С запрещено, перегрев в бане/сауне запрещен, прием контрастного душа запрещен;
соблюдение диетотерапии с отказом от алкоголя, острых и жирных блюд (основные подробные рекомендации по питанию даст специалист, наблюдающий пациента);
соблюдение питьевого режима в достаточном количестве (но только без наличия сердечнососудистых и других патологий);
голодание не чаще 1 раза в неделю в течение 1-2 дней с употреблением иммуностимулирующих средств (предварительно требуется консультация доктора, так как происходит активный распад белка и вывод шлаков почками, что не всегда полезно при воспалительных процессах в органах фильтрации);
соблюдение терапевтических методов лечения после перенесения сезонных простудных заболеваний (препараты, показанные для полного излечения пить полным курсом);
избегать работы в горячих цехах, связанной с вдыханием бензиновых паров, солей тяжелых металлов и физическими тяжелыми нагрузками.
Как правило, курс терапии длится не более 14-21 дня. При остром течении патологии нужна госпитализация пациента и соблюдение постельного режима. Неплохо принимать травяные сборы раз в полгода для профилактики обострений. Тип и объем курса подскажет лечащий доктор.
Источник
Популярные статьи на тему хронический пиелонефрит клинические рекомендации
Читать дальше
Урология и нефрология
Эффективность противорецидивной терапии пиелонефрита у детей
Предмет острых дискуссий до настоящего времени – вопрос о принципах противорецидивной терапии и ее эффективности у детей, больных пиелонефритом. Единой точки зрения в клинической педиатрии по этой проблеме нет, и нередко высказываются противоположные…
Читать дальше
Урология и нефрология
Киевское городское терапевтическое общество Тема заседания: хроническая почечная недостаточность
Очередное заседание Киевского городского терапевтического общества состоялось 25 ноября. Темой заседания стала масштабная нефрологическая проблема — хроническая почечная недостаточность (ХПН).
ХПН — современное положение…
Читать дальше
Урология и нефрология
Клиническое значение, диагностика, терапия и вторичная профилактика инфекций мочевых путей у беременных
Инфекции мочевых путей относятся к числу наиболее распространенных видов патологии у беременных, и вместе с тем – это источник особенно частых врачебных ошибок.
Читать дальше
Кардиология
Клинический случай
В приведенном случае на фоне субклинической ХПН при применении гентамицина развилась токсическая ОПН.
Читать дальше
Урология и нефрология
Антибактериальная терапия острого цистита и пиелонефрита у женщин
Инфекции мочевой системы занимают второе место после респираторных заболеваний среди всех микробных процессов, от 40 до 50% женщин хотя бы раз в жизни имели эпизод острого цистита.
Читать дальше
Урология и нефрология
Опыт применения Кситроцина для лечения рецидивирующих инфекций мочевыводящих путей у детей и взрослых
Инфекции мочевыводящих путей и почек занимают значительное место в структуре заболеваний органов мочевой системы.
Читать дальше
Урология и нефрология
Лечение мочекаменной болезни: реалии сегодняшнего дня
Мочекаменная болезнь (МКБ) – это болезнь обмена веществ, которая характеризуется образованием конкрементов в почках и мочевых путях.
Читать дальше
Урология и нефрология
Европейская школа урологов: не останавливаясь на достигнутом г. Одесса, 21-23 сентября
Доброкачественная гиперплазия предстательной железы, рак простаты, мочевого пузыря, эректильная дисфункция и современные технологии лечения урологических заболеваний.
Читать дальше
Гастроэнтерология
НПВС-гастропатия: состояние проблемы
Нестероидные противовоспалительные средства (НПВС) обладают уникальным сочетанием свойств: аналгетического, противовоспалительного, жаропонижающего и дезагрегантного, что обусловливает их чрезвычайно широкое применение во всех областях медицины.
Согласно
Период обострения
В это время, в первую очередь, под ограничения попадают соль и белковая пища. Это обусловлено тем, что организм очень ослаблен из-за наличия высокой температуры, а также сильных болей, в частности в пояснице. Плюс к этому пациент может страдать от интоксикации. В таком состоянии больной должен находиться еще в стационаре и принимать соответствующие антибактериальные препараты
При обострении болезни нужно обращать внимание на легкоусвояемую пищу, богатую полезными микроэлементами и витаминами
Общая калорийность суточного рациона может доходить до 3200 ккал.
В пищу можно смело употреблять:
бахчевые культуры;
разнообразные фрукты;
овощи;
соки;
компоты;
кисломолочные продукты и молоко;
яичный белок;
вегетарианские блюда.
Продукты, которые рекомендуется исключить из принятого рациона:
бульоны из мяса (наваристые);
консервные продукты;
разнообразные приправы и специи;
кофе и алкоголь.
После того, как состояние больного станет лучше, можно будет разнообразить его рацион нежирным мясом. Предпочтение здесь лучше отдать телятине или курице. Рыбу также можно включить в диету, только вот первые блюда, по-прежнему, должны оставаться вегетарианскими.
Но нужно также учитывать один нюанс: больных пиелонефритом в первые два дня переводят на питьевой режим, а также на овощи и фрукты. Это правило связано с интоксикацией. А вот после выписки, а также при нормальном функционировании почек допускается прием белковой пищи. Режим самого питания может достигать до пяти раз в день, однако нужно помнить, что пища при этом должна быть разнообразной. Не помешает устроить организму и разгрузочные дни, при которых необходимо съедать по 1,5-2 кг фруктов за сутки.
Диета при остром пиелонефрите всегда включает в себя прием разнообразной жидкости. Ее в рационе должно содержаться как можно больше, причем с первых дней воспалительного процесса. Большое количество жидкости препятствует образованию камней в почках, а также задержанию инфекции в организме. Если больного не беспокоят различного рода отечные процессы, то воды ему необходимо выпивать до 2 литров в день, а можно по возможности и больше.
Также во время обострения болезни необходимо запомнить несколько важных правил, связанных с ограничениями. Практически всю пищу нужно готовить лишь на пару, а количество потребляемой жидкости должно быть разбито на небольшие порции на весь день. Соль можно употреблять не больше 5-10 г за сутки, однако, если состояние больного ухудшается, к примеру, повышается давление, то это ограничение становится еще жёстче – до 3 г за сутки. От всех животных жиров необходимо отказаться. Однако можно ввести 15 г сливочного масла, но во всем остальном в диете должны преобладать лишь растительные жиры.
Клинические рекомендации по пиелонефриту
Пиелонефрит, клинические рекомендации по лечению которого зависят от формы болезни, представляет собой воспалительное заболевание почек. Факторы, влияющие на возникновение пиелонефрита: мочекаменная болезнь, неправильная структура мочевых каналов, почечные колики, аденома предстательной железы и др.
Воспалением почек может заболеть любой человек. Однако в зоне риска находятся девушки в возрасте от 18 до 30 лет; пожилые мужчины; дети до 7 лет. Врачи выделяют две формы пиелонефрита: хроническую и острую.
Симптомы, диагностика и лечение острого пиелонефрита
Острый пиелонефрит представляет собой инфекционное заболевание почек. Болезнь развивается быстро, буквально в течение нескольких часов.
Симптомы острого воспаления почек:
- резкое повышение температуры до 39 °С и выше;
- резкая боль в пояснице в спокойном состоянии и при пальпации;
- боль в пояснице во время мочеиспускания;
- повышение артериального давления;
- тошнота или рвота;
- озноб.
Острый пиелонефрит стоит лечить стационарно. При этом устранять нужно не только симптомы, но и сами причины заболевания. Если вовремя не начать лечение, острый пиелонефрит может перерасти в хронический, а после и вовсе в почечную недостаточность.
Терапевтическое лечение острого воспаления включает в себя антибактериальные препараты (антибиотики) и витамины. При тяжелом протекании воспаления может быть оперативное вмешательство. В первые дни заболевания обязательно нужно соблюдать постельный режим
При этом не разрешается даже вставать в туалет, поэтому так важно лечение проходить стационарно
Клинические рекомендации по пиелонефриту включают в себя и соблюдение режима. В период острого воспаления следует:
- Находиться в тепле. Нельзя переохлаждаться.
- Употреблять большое количество жидкости. Взрослому человеку нужно выпивать более 2 л жидкости в день. Детям — до 1,5 л. В этот период полезно пить кислые цитрусовые соки (грейпфрутовые, апельсиновые, лимонные). Дело в том, что кислая среда убивает бактерии, и процесс лечения пройдет быстрее и легче.
- Соблюдать диету. Исключить из рациона всю жареную, жирную, острую, печеную пищу и хлебобулочные изделия. Резко уменьшить употребление соли и крепких мясных бульонов.
- При соблюдении всех рекомендаций лечение займет около 2 недель. Но полное излечение наступает через 6-7 недель. Поэтому нельзя бросать пить лекарства. Нужно пройти полный курс лечения согласно предписаниям врача.
Симптомы, диагностика и лечение хронического пиелонефрита
По статистике, около 20% населения Земли страдает хроническим пиелонефритом. Это воспалительное заболевание почек, которое может развиться из острого пиелонефрита, но в основном возникает как отдельная болезнь.
Симптомы хронического воспаления почек:
- частое мочеиспускание;
- беспричинное повышение температуры не выше 38 °С, причем обычно по вечерам;
- небольшая отечность ног в конце дня;
- небольшая отечность лица по утрам;
- ноющая боль в пояснице;
- сильная усталость, часто без причины;
- повышенное артериальное давление.
Подтвердить диагноз могут анализы крови и мочи. В общем анализе крови будет пониженный гемоглобин, а в анализе мочи — повышенные лейкоциты и бактериурия. При хроническом заболевании делать УЗИ почек не имеет смысла — оно ничего не покажет
Важно понимать, что диагноз может поставить только врач. Заниматься самолечением не стоит
При хроническом пиелонефрите лечиться можно и дома, но только если не повышается температура и артериальное давление, нет тошноты и рвоты, острых болей и нагноений. Для лечения врач должен выписать антибиотики и уросептики. Терапевтическое лечение длится не менее 14 дней.
Во время лечения, как и в случае с острым воспалением, стоит соблюдать режим:
- Как можно больше отдыхать, не нагружать организм. Побольше лежать, а в первые дни болезни и вовсе соблюдать постельный режим.
- Не переохлаждаться.
- Выпивать около 3 л жидкости в день. Особо полезны брусничные или клюквенные морсы, фруктовые соки, минеральная вода без газа, отвар шиповника.
- Почаще ходить в туалет.
- На время лечения перестать употреблять кофе и алкоголь.
- Исключить из рациона грибы, бобовые, копчености, маринады, пряности.
- Уменьшить количество соли в еде.
В случае с хроническим заболеванием поможет и народная медицина. Стоит пропить почечные сборы трав. Курс фитотерапии — 2 раза в год (осенью и весной). Лечебный эффект окажет и санаторное лечение минеральными водами.
Главное в лечении пиелонефрита — вовремя выявить болезнь
Кроме того, в дальнейшем важно не переохлаждаться, пить много жидкости и соблюдать гигиену.
. https://www.youtube.com/embed/d0sb3xBSqAk
Как лечат острый пиелонефрит
Лечение острого пиелонефрита у детей проводят в стационаре, причем, желательно сразу размещать поступивших пациентов в урологию или нефрологию. В условиях стационара врачи точно подберут, чем лечить патологию, будут контролировать динамику анализов, проводить исследование. Родители не могут самостоятельно решать, как лечить пиелонефрит у детей. поскольку это серьезная патология, требующая медицинского наблюдения. К примеру, любимая многими фитотерапия может быть только дополнительной помощью к основному лечению, надеяться исключительно на компрессы и травяные чаи нельзя.
При первом подозрении на пиелонефрит у детей симптомы лечение нужно доверить опытному урологу, нефрологу. Ребенку показан постельный режим, если нет температуры и резких болей – можно ходить в палате, далее по мере улучшения состояния прогулки продлеваются, расстояние увеличивается вплоть до территории у больницы.
Когда выявлен пиелонефрит у детей лечение обязательно основывается на лечебной диете. В рационе преобладают растительно-белковые продукты, корректирующие нарушение обмена веществ и не перегружающие почки. Исключаются пряности, копчености, острые и жирные блюда. Ребенку показана диета №5 по Певзнеру, количество соли можно не ограничивать, а вот жидкости пить малыш должен на 50% больше, чем рекомендовано по возрасту. Если же острый пиелонефрит сопровождается обструктивным явлением и функции почек нарушены, то потребление воды и соли ограничивают.
Антибиотики назначают в 2 этапа. Изначально, пока будет готов результат мочи на стерильность, врач выписывает антибактериальные препараты наугад, подбирая те из них, которые проявляют активность в отношении возбудителей, чаще провоцирующих инфекционные болезни мочевыделительной системы. Это могут быть цефалоспорины последних поколений, защищенные пенициллины. Как только будет получен анализ мочи на выявление возбудителя и его чувствительности, можно скорректировать терапию по необходимости. Курс лечения длится 4 недели, причем, каждую неделю антибиотик заменяется другим, чтобы микроорганизмы не привыкли. Для обеззараживания мочеточников назначают уроантисептики на 2 недели. Помимо перечисленных лекарств, могут назначаться обезболивающие и жаропонижающие средства, антиоксиданты, НПВС. В стационаре лечение пиелонефрита у детей длится 4 недели, затем следует выписка и профилактика пиелонефрита у детей .
После выписки раз в месяц нужно сдавать анализ мочи, раз в полгода делать УЗИ почек. Чтобы предотвратить пиелонефрит у ребенка в дальнейшем выписывают фитотерапию – чай из листьев брусники, канефрон и пр.
Дальнейшие 5 лет ребёнок остается на учете, после чего может быть снят, если за это время не было рецидивов пиелонефрита и не принимались антибиотики, уросептики от воспаления мочеполовых путей.
У годовалого малыша и детей постарше рецидивы хронического пиелонефрита лечат в стационаре с помощью тех же методик, которые используют, чтобы вылечить острый пиелонефрит у грудничка. В период ремиссии ребенка могут планово положить в стационар для комплексного обследования и выяснения причин болезни. Это поможет подобрать препараты, предотвращающие рецидивы. Выявление причины хронического пиелонефрита имеет большое значение, поскольку только после ее устранения можно говорить об устранении патологии.
С учетом того, что стало причиной инфекционно-воспалительного процесса в почках, назначают лечение:
Памятка для пациентов с пиелонефритом
1) Режим дня.
В острый период пиелонефрита постельный или полупостельный режим. Соблюдение режима дня с достаточным сном. Пребывание на свежем воздухе не менее 4-5 часов. Проветривание помещений.
2) Обильное питье.
Сладкие напитки (компоты, кисели, некрепкий чай), фруктовые и овощные соки. Детям первого года жизни — 200-400 мл/сутки С 1 года до 3 лет — 1 литр. С 4 до 7 лет — 1,5 литра. Взрослым и детям старше 7 лет — 1,5-2 литра.
3) Режим мочеиспусканий.
Соблюдение режима регулярных мочеиспусканий каждые 2-3 часа.
4) Забота о себе.
Избегайте переохлаждения, переутомления, большой физической нагрузки. Через 2 недели от начала обострения пиелонефрита рекомендуется лечебная физкультура.
5) Режим питания и диеты.
Прием пищи: 4-5 раз в день в одни и те же часы. Приготовление пищи: в отварном виде и на пару. Больным, перенесшим пиелонефрит показана молочно-растительная и щадящая капустно-картофельная диета.
разрешаются:
хлеб черствый, вегетарианские супы, нежирные отварные мясные и рыбные блюда, овощи (картофель, капуста, свекла, морковь, помидоры, тыква, кабачки), разнообразные крупы, яйца всмятку.
запрещаются:
любые острые и жареные блюда, копчености (ветчина, колбасы), пряности, наваристые супы, консервы, соленые и маринованные овощи, майонез, кетчуп, горчица, чеснок, лук, бобовые, газированные напитки и алкоголь. Постоянное наблюдение у нефролога.
6) Регулярное диспансерное наблюдение врача с контролем анализа мочи, функционального состояния почек.
Лечение хронических очагов инфекции: гайморит, хронический тонзиллит, кариес и пр.
7) Витаминотерапия.
Преимущественно витамины А, Е и витамины группы В.
Лечение и профилактика инфекций почек и мочевых путей (по назначению врача).
8) В составе комплексной терапии антибиотики и/или уросептики, применяется растительный лекарственный препарат Канефрон Н (Германия) для лечения и профилактики воспалительных заболеваний почек и мочевых путей (цистит, пиелонефрит), а также при мочекаменной болезни.
Симптомы пиелонефрита
Симптомы, которые характерны для пиелонефрита, появляются внезапно и сразу сказываются на общем состоянии здоровья человека. К ним относятся:
Местные симптомы
Клиника рецидива характеризуется периодическим обострением и затиханием процесса воспаления. В период обострения возникает симптоматика, как при острой форме. Больной ощущает тяжесть и ноющие боли в области поясницы, нарушения мочеиспускания, временное лихорадочное состояние. Чаще всего подобные симптомы сопровождают вторичный хронический пиелонефрит.
Общие симптомы
Такие признаки делятся на:
ранние (быстрая утомляемость, слабость, отсутствие аппетита, синдромы интоксикации и нарушения мочеотделения);
поздние (сухость и горечь в ротовой полости, ноющая боль в пояснице, отечность, бледность кожи).
Начальные признаки сопровождают пациентов с односторонним или двусторонним воспалительным процессом, но без функционального нарушения органов. Поздние симптомы являются неотъемлемым сопровождением функциональных нарушений: почечной недостаточности или двустороннего воспаления почек.
Профилактика пиелонефрита у беременных
Пиелонефрит преимущественно возникает у женщин ввиду особенностей анатомического строения их мочеполовой системы. Часто он диагностируется во время вынашивания ребенка, когда иммунная система ослабевает. Поэтому в этот период нужно позаботиться о профилактике воспаления почек.
Особенно это касается женщин, имеющих в анамнезе заболевания мочеполовых органов. Если во время беременности женщина заболеет пиелонефритом, то это может стать причиной нарушения внутриутробного развития малыша.
 Беременные женщины должны чаще бывать на свежем воздухе
Беременные женщины должны чаще бывать на свежем воздухе
Чтобы этого не допустить, будущая мама должна соблюдать профилактические меры:
- Вести активный образ жизни, больше бывать на улице.
- Правильно питаться. При наличии хронических недугов мочеполовой системы следует придерживаться диеты №7.
- Вовремя опорожнять мочевой пузырь.
- Заниматься специальной гимнастикой, способствующей расслаблению тазовых мышц и укреплению влагалищных стенок.
Если пиелонефрит возник во время вынашивания малыша, то его нужно своевременно диагностировать и вылечить, иначе через 5-10 лет существует вероятность развития почечной недостаточности.
Рекомендации детских нефрологов и урологов
Распространенность пиелонефрита для детей составляет более 18%. Частота проявления патологии зависит от возраста и пола пациента, чаще всего страдают малыши первого года жизни. Для грудничков ИМП является одной из тяжелейших инфекционных патологий, наблюдаемой в 10-15% случаях.
Консультация детских специалистов необходима при первых признаках лейкоцитурии или первичных дизуритических расстройствах (невозможность мочеиспускания при явном желании, боли в процессе мочеиспускания, снижение объема суточной мочи, изменение запаха, цвета урины и прочее). Причиной патологии может быть локальное воспаление гениталий или наличие фимоза.
Первичная профилактика детского пиелонефрита по клиническим рекомендациям специалистов включает следующие пункты:
- регулярное (не терпеть) опорожнение мочевого пузыря и кишечника;
- соблюдение питьевого режима;
- гигиена тела.
Реабилитационные мероприятия для детей включают:
регулярные обследования при повторении эпизодов инфекции;
в первые 90 дней после обострения хронического пиелонефрита или в период течения острой патологии забор клинических анализов мочи 1 раз в 10 дней, в течение 3-х лет 1 раз в месяц, далее 1 раз в квартал;
анализ на посев мочи при лейкоцитурии проводится при немотивированных подъемах температуры;
УЗИ почек один раз в год;
инструментальное обследование 1 раз в 2 года.
Прогнозы полного излечения при пиелонефрите у детей положительные. Активная диагностика и ранее лечение снижает риск очагового сморщивания органов до 10-12% (при наличии рецидивов и рефлюксов), рубцовые изменения не превышают 24% у малышей и 13% у детей до 14 лет.
Примерные меню диет и особые случаи питания
Диета при пиелонефрите у взрослых имеет собственное меню. Причем оно может видоизменяться в зависимости от того, какая форма заболевания на данный момент развивается.
При остром течении воспаления почечной ткани можно использовать следующую систему питания:
Завтрак №1: гречка с кусочком сливочного масла, салат из цветной капусты, чай с добавлением молока (слабый);
Завтрак №2: стакан любого сока из фруктов;
Обед: картофельное пюре с рыбой (отваренной), овощной суп, кисель из фруктов;
Ужин: чай с молоком, творожный пудинг;
Перед сном: стакан кислого молока;
На весь день: 300 гр. черствого хлеба, 30 гр. сахара, 15 гр. сливочного масла.
При хроническом пиелонефрите следует придерживаться немного иного меню.
Оно строится по такой схеме:
Завтрак №1: слабый чай, молочная каша из манки, салат из яблок и моркови;
Обед: кисель из фруктов, овощной суп, мясо с рисом (все в отваренном виде);
Ужин: чай, яблочное пюре, творожная бабка;
Перед сном: стакан кефира;
На весь день: 300 гр. черствого хлеба, 30 гр. сливочного масла.
Существуют особые ситуации в развитии воспаления почечной ткани, при которых необходимо внести некоторые коррективы в предоставленное меню диеты. Если у больного, к примеру, наблюдается железодефицитная анемия, то в его рацион обязательно нужно включить яблоки, гранат, а также клубнику. Также необходимо исключить те продукты питания, которые могут у конкретного организма вызвать пищевую аллергию. Если к поставленному диагнозу прибавляется еще и гломерулонефрит, то в данном случае придется снизить объем потребляемой жидкости до 600 мл. а также количество соли до 3 г. Подобные ограничения действуют лишь в период обострения.
Бывают также случаи, когда врач в процессе лечения делает основной упор на вывод шлаков и различных токсических веществ. Для этого придется употреблять в пищу лишь нерафинированные зерновые и сорбенты с учетом того, что суточный белок должен снизиться до 25 г. Необходимо строго следить за состоянием хронического пиелонефрита, дабы в дальнейшем он не способствовал возникновению другого последствия в виде хронической почечной недостаточности.
Неспецифический воспалительно инфекционный процесс гестационный пиелонефрит при беременности причины развития и особенности терапии
На протяжении всей беременности женщину подстерегает множество «подводных» камней. Одна из таких неприятностей – гестационный пиелонефрит. Патологический процесс инфекционной природы поражает лоханки почек, приводя к множеству осложнений (основная опасность для плода – воздействие болезнетворных микроорганизмов).
Гестационный пиелонефрит развивается своеобразно, что отличает его от других разновидностей недуга. Патология требует особенной терапии, также медики учитывают интересное положение дамы. Своевременная и правильная помощь матери поможет минимизировать негативное влияние на плод.
Недуг под названием пиелонефрит представляет собой воспалительный процесс в почках, формируется он в результате заражения парного органа различными инфекциями. Чем отличается гестационный пиелонефрит от обычного течения заболевания?
Во время вынашивания ребёнка увеличивающаяся матка постепенно давит на близлежащие органы. Зачастую пережимается мочеточник (особый канал, по которому урина протекает из почек в мочевой пузырь), застой мочи ведёт к расширению почек. Патологическое состояние свойственно для беременных. Через мочевой пузырь инфекция проникает в парные органы, провоцируя воспалительный процесс.
Гестационный пиелонефрит диагностируют на любом сроке вынашивания младенца, основную группу риска составляют дамы с первой беременностью в возрасте до 26 лет на первом триместре беременности. У рожениц данная патология обнаруживается крайне редко, такое положение вещей обусловлено резкой перестройкой организма (он попросту не успевает вовремя среагировать на заражение болезнетворными микроорганизмами).
Медики выделяют острую и хроническую форму болезни, второй вариант встречается намного чаще, чем первый. Течение хронического гестационного пиелонефрита трудно поддаётся лечению, может стать причиной прерывания беременности. Острое течение патологии ведёт к общей интоксикации организма, но не представляет угрозы для жизни будущего младенца. В любой ситуации подходите к своему здоровью ответственно. Патологический процесс, начиная с 16 до 22 недели вынашивания ребёнка, может стать причиной его гибели. Вовремя обратившись к доктору, вы сведёте к минимуму риск появления осложнений.
Узнайте о симптомах болящей почки у женщин. а также о лечении вероятных заболеваний.
Чем и как лечить пиелонефрит у мужчин? Эффективные варианты терапии описаны на этой странице.
Гестационный пиелонефрит специалисты разделяют ещё на несколько форм:
Лечение хронического пиелонефрита
Хронический пиелонефрит — хронический неспецифический инфекционно-воспалительный процесс с преимущественным и первоначальным поражением интерстициальной ткани, чашечно-лоханочной системы и канальцев почек с последующим вовлечением клубочков и сосудов почек.
нарушение уродинамики, требующее восстановления пассажа мочи;
В любой фазе заболевания больные не должны подвергаться охлаждению, исключаются также значительные физические нагрузки.
По мере ликвидации обострения, исчезновения симптомов интоксикации, нормализации АД, уменьшения или исчезновения симптомов ХПН режим больного расширяется.
Весь период лечения обострения хронического пиелонефрита до полного расширения режима занимает около 4-6 недель (С. И. Рябов, 1982).
При отсутствии противопоказаний больному рекомендуется употреблять до 2-3 л жидкости в сутки в виде минеральных вод, витаминизированных напитков, соков, морсов, компотов, киселей. Особенно полезен клюквенный сок или морс, так как он обладает антисептическим влиянием на почки и мочевыводящие пути.
При хроническом пиелонефрите целесообразно назначать на 2-3 дня преимущественно подкисляющую пищу (хлеб, мучные изделия, мясо, яйца), затем на 2-3 дня подщелачивающую диету (овощи, фрукты, молоко). Это меняет рН мочи, интерстиция почек и создает неблагоприятные условия для микроорганизмов.
3. Этиологическое лечение
Этиологическое лечение включает устранение причин, вызвавших нарушение пассажа мочи или почечного кровообращения, особенно венозного, а также противоинфекционную терапию.
Антиинфекционная терапия при хроническом пиелонефрите является важнейшим мероприятием как при вторичном, так и при первичном варианте заболевания (не связанном с нарушением оттока мочи по мочевыводящим путям). Выбор препаратов производится с учетом вида возбудителя и чувствительности его к антибиотикам, эффективности предыдущих курсов лечения, нефротоксичности препаратов, состояния функции почек, выраженности ХПН, влияния реакции мочи на активность лекарственных средств.
Основные возбудители пиелонефрита чувствительны к следующим уроантисептикам.
Протей: высокоэффективны ампициллин, гентамицин, карбенициллин, нолицин, палин; умеренно эффективны левомицетин, цефалоспорины, налидиксовая кислота, нитрофураны, сульфаниламиды.
Стафилококк золотистый (не образующий пенициллиназу): высокоэффективны пенициллин, ампициллин, цефалоспорины, гентамицин; умеренно эффективны карбенициллин, нитрофураны, сульфаниламиды.
Стафилококк золотистый (образующий пенициллиназу): высокоэффективны оксациллин, метициллин, цефалоспорины, гентамицин; умеренно эффективны тетрациклины, нитрофураны.
Микоплазменная инфекция: высокоэффективны тетрациклины, эритромицин.
Активное лечение уроантисептиками необходимо начинать с первых дней обострения и продолжать до ликвидации всех признаков воспалительного процесса. После этого надо назначать противорецидивный курс лечения.
Основные правила назначения антибактериальной терапии:
2. Дозировка препарата должна производиться с учетом состояния функции почек, степени ХПН.
3. Следует учитывать нефротоксичность антибиотиков и других уроантисептиков и назначать наименее нефротоксичные.
4. При отсутствии терапевтического эффекта в течение 2-3 дней от начала лечения следует менять препарат.
6. Необходимо стремиться к достижению реакции мочи, наиболее благоприятной для действия антибактериального средства.
Таблица 1. Антибиотики для лечения хронического пиелонефрита
Пиелонефрит разновидности патологий
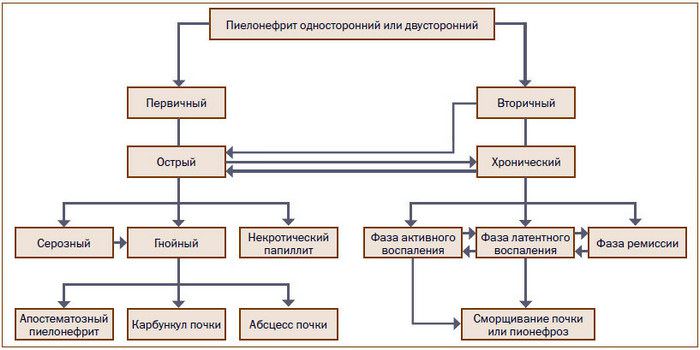
Рекомендации специалистов отличаются по типу и интенсивности воспалительных процессов в организме пациента. Патологии различаются следующим образом:
- инфекция мочевыводящих путей (ИМП) характерна ростом бактерий в мочевом тракте;
- бактериурия – повышенное количество бактерий в моче (от 105 колоний-образующих единиц в 1 мл урины);
- асимптоматическая бактериурия – патология, обнаруживаемая у детей в процессе целенаправленного исследования, но не имеющая ярко выраженных симптомов;
- острый пиелонефрит – воспалительный процесс в лоханках, паренхиме почек из-за попадания инфекции (может быть вследствие застоя мочи);
- острый цистит – воспалительный процесс бактериального происхождения;
- хронический пиелонефрит – повреждение органов, характерное проявлением фиброза, деструкцией чашек лоханки, возникающее на фоне анатомических аномалий, врожденных или приобретенных обструкций;
- пузырно-мочеточниковый рефлюкс – патология, при которой происходит обратный заброс мочи в почки;
- рефлюкс-нефропатия – склерозное поражение паренхимы фокального или диффузного характера, первопричина – пузырно-мочеточниковый рефлюкс, провоцирующий внутрипочечный рефлюкс, приводящий к атакам пиелонефрита и склерозированию паренхимы почек;
- уросепсис – инфекционная патология генерализированного неспецифического типа, появление которого связано с проникновением микроорганизмов и токсических веществ из мочевыводящей системы в кровоток.
Профилактика вторичного типа
Если у человека было обнаружено воспаление почек, то ему следует придерживаться профилактики вторичного типа, позволяющей предупредить рецидив заболевания. Для этого назначается противорецидивный курс лечения, который имеет вид:
- первые 7 дней делается лечебная пауза, во время которой нужно принимать отвар из плодов шиповника;
- на 8-21 день следует употреблять растительные препараты, обладающие диуретическим, противовоспалительным эффектом. Можно приобрести аптечные фитопрепараты: Канефрон, Цистон, или воспользоваться народными диуретическими средствами, среди которых можно выделить отвар семени льна, чай из шиповника, настой толокнянки;
- четвертая неделя подразумевает прием антибактериальных препаратов.
Для предупреждения рецидива необходимо провести профилактическую лабораторную диагностику, для которой нужно сдать посев мочи на определение чувствительности к антибиотикам, а также общий анализ мочи. Это нужно для своевременного выявления бактериурии. Противорецидивная терапия проводится дважды за год, а профосмотры — каждые несколько месяцев.

Comments
(0 Comments)