Показания и противопоказания к переливанию крови
Осложнения
Осложнения, связанные с погрешностью в технике гемотрансфузии
- острое расширение сердца – острая сердечно-сосудистая недостаточность, вызванная вливанием большого объёма донорской крови, которую сердце не успевает перекачивать;
- воздушная эмболия – очень редкое, но опасное осложнение. Возникает в результате нарушения целостности внутривенной системы при переливании в центральную вену;
- тромбозы — возникают из-за попадания сгустков крови, которые облитерируют просвет сосуда и приводят к нарушению кровообращения. Возникают из-за неправильной стабилизации донорской крови.
Гемотрансфузионные реакции
- лёгкая степень – повышение температуры тела на 1ºС, боль в мышцах, общая слабость, озноб. Эти симптомы не продолжительны и не требуют специального лечения;
- реакции средней тяжести – повышение температуры тела на 1,5 – 2ºС, сильный озноб, учащённое сердцебиение, может наблюдаться сыпь на коже;
- тяжёлая степень – повышение температуры тела больше, чем на 2ºС, синюшность кожи и слизистых, сильнейший озноб, нестерпимая головная боль, одышка, тошнота, рвота, боли в мышцах и конечностях, аллергия вплоть до отёка Квинке.
Гемотрансфузионные осложнения
Самые опасные осложнения для жизни больного, возникающие вследствие переливания группы крови несовместимой с кровью больного:
- гемотрансфузионный шок – острое состояние, возникающее при переливании несовместимой по группе крови, характеризуется резким падением артериального давления, выраженным возбуждением, двигательным беспокойством, затруднением дыхания и болью в области почек. Это состояние требует немедленного прекращения гемотрансфузии и проведения неотложных мероприятий;
- синдром массивных гемотрансфузий – состояние, развивающееся, когда больному вливают объём крови больше 50% от общего объёма циркулирующей крови за короткий промежуток времени. Механизмом возникновения данного осложнения является реакция отторжения чужеродной ткани – донорской крови;
- цитратная интоксикация – состояние, возникающее также при переливании больших объёмов крови, изготовленных с использованием стабилизатора цитрата натрия. Для профилактики этого состояния на каждые 500 мл перелитой крови вводят раствор хлористого натрия;
- калиевая интоксикация – возникает при переливании длительно хранившихся компонентов крови.
Инфекционные осложнения
- передача острых инфекционных заболеваний – возникает, когда донор находится в инкубационном периоде или болеет со стёртой симптоматикой. Может передаваться грипп, тиф, корь, оспа, токсоплазмоз;
- передача заболеваний, распространяющихся сывороточным путём. Это такие заболевания, как гепатит В и С, ВИЧ, цитомегаловирусная инфекция, Т–клеточный лейкоз, сифилис, малярия;
- развитие хирургической инфекции – возникают при несоблюдении норм асептики и антисептики при гемотрансфузии. Могут развиться тромбофлебит, флегмона, сепсис. В настоящее время такое осложнение является казуистикой.
Методы проведения переливания
Если кровь поступает сразу от донора к пациенту, то такая методика называется прямой. Она требует наличия специального инструментария, так как необходимо струйное введение, чтобы не допускать сворачивания. Применяется очень редко. Во всех остальных случаях после взятия донорской крови ее подвергают обработке, затем хранят до гемотрансфузии.
Переливают кровь при помощи внутривенного введения, внутриартериальное используют при крайне тяжелых травмах. Иногда требуется внутрикостный или внутрисердечный способ. Помимо обычного (непрямого) существуют и особые виды – реинфузия, обменный и аутотрансфузионный.
Смотрите на видео о переливании крови:
Реинфузия
При травме или операции кровь, попавшая в полость тела (брюшную, грудную), при помощи аппарата собирается и фильтруется, а затем вводится больному обратно. Метод показан при кровопотере более 20% от всего объема, внематочной беременность с кровотечением, обширных хирургических вмешательствах на сердце, крупных сосудах, в ортопедической практике.
Противопоказаниями являются инфекции, невозможность очистки крови.
Аутогемотрансфузия
Кровь больного предварительно заготавливается до операции или на случай сильного кровотечения при родах. Этот метод имеет существенные преимущества, так как снижается риск заражения и аллергических реакций, введенные эритроциты хорошо приживаются. Применение аутодонорства возможно при таких ситуациях:
- плановая обширная операция с потерей от 15% объема крови;
- третий триместр беременности с необходимостью кесарево сечения;
- редкая группа крови;
- пациент не соглашается на донорскую кровь;
- возраст от 5 до 70 лет;
- относительно удовлетворительное общее состояние;
- отсутствие анемии, астении, инфекции, предынфарктного состояния.
 Аутогемотрансфузия
Аутогемотрансфузия
Обменная гемотрансфузия
Из кровеносного русла частично или полностью удаляется кровь, а взамен вводится донорская. Используется при отравлениях, разрушении (гемолизе) эритроцитов у новорожденного, несовместимости крови по группе, резусу или антигенному составу у ребенка и матери (сразу после родов). Чаще всего применяется в первые сутки жизни у детей с высокими показателями билирубина и снижением гемоглобина ниже 100 г/л.
Противопоказания у пациентов
Донорская кровь, даже совпадающая по группе и резусу, не является полным заменителем собственной. В процессе переливания в организм попадают части разрушенных белков, что создает нагрузку на печень и почки, а дополнительный объем жидкости требует усиленной работы сосудов и сердца.
Введение чужеродных тканей активизирует обменные процессы и иммунную защиту. Это может обострить хронические болезни, стимулировать рост опухоли.
Тем не менее при острой кровопотере речь идет о спасении жизни, поэтому многими из противопоказаний к гемотрансфузии пренебрегают. При плановом переливании отбор пациентов строже. Не рекомендуется введение крови при наличии:
- острого нарушения мозгового и коронарного кровотока (инсульт, инфаркт);
- отека легких;
- ревматического процесса в активной фазе;
- бактериального эндокардита с острым и подострым течением;
- сердечной недостаточности от 2 стадии;
- выраженной аллергии;
- артериальной гипертензии с осложнениями;
- тромбоэмболии;
- нарушении функции почек и печени в тяжелой форме, остром гломерулонефрите и гепатите;
- пороках сердца;
- геморрагическом васкулите;
- обострении туберкулезной инфекции.
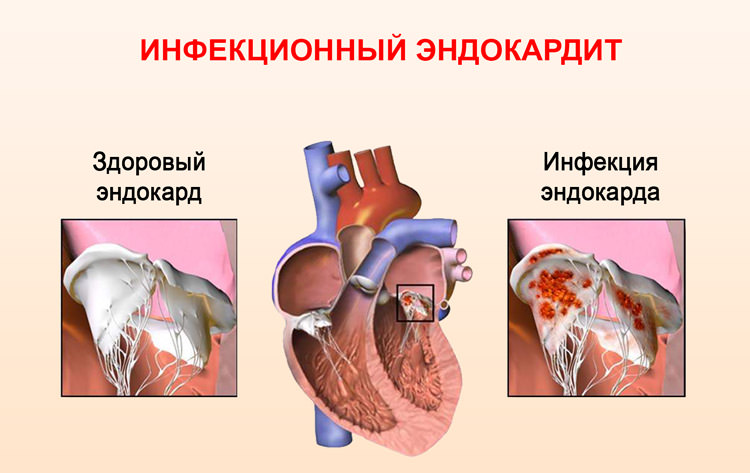 Бактериальный эндокардит — одно из противопоказаний к переливанию крови
Бактериальный эндокардит — одно из противопоказаний к переливанию крови
Алгоритм и правила трансфузии переливания донорской крови и ее компонентов в плановом порядке
- Оформить на операцию переливания компонентов крови;
- Провести первичное исследование групповой и резус-принадлежности крови пациента по системе ABO с использованием . Занести данные в Журнал регистрации результатов определения группы крови и резус-фактора;
- Отправить в лабораторию кровь пациента для определения группы крови и резус- принадлежности, фенотипа по антигенам C, c, E, e, w, C , K, k и наличие/отсутствие антиэритроцитарных антител (по системе Kell). Результаты анализа внести на титульный лист истории болезни. Пациентам, имеющим в анамнезе посттрансфузионные осложнения, беременность, рождение детей с гемолитической болезнью новорожденного, а также пациентам, имеющим аллоиммунные антитела, производят индивидуальный подбор компонентов крови в лаборатории;
- В день трансфузии у пациента провести забор крови из вены: 2–3 мл в пробирку с антикоагулянтом и 3–5 мл в пробирку без антикоагулянта для проведения обязательных контрольных исследований и проб на совместимость. Пробирки должны быть маркированы с указанием Ф.И.О. пациента, № истории болезни, названия отделения, группы крови и Rh-фактора, даты взятия образца крови;
- Перед началом трансфузии врач должен убедиться в пригодности компонентов крови, провести макроскопический осмотр контейнера и его герметичность, проверить правильность паспортизации;
- Провести контрольную проверку группы крови донора и реципиента по системе ABO, а также пробу на индивидуальную совместимость: а) проба на плоскости при комнатной температуре; б) одной из трех проб: ;
- При совпадении результатов первичного и подтверждающего определения группы крови по системе AB0, резус-принадлежности, фенотипа донора и реципиента, индивидуальной совместимости, а также сведений об отсутствии у реципиента антиэритроцитарных антител врач выполняет биологическую пробу посредством однократного переливания 10 мл компонентов крови со скоростью 2–3 мл (40–60 капель) в минуту в течение 3–3,5 минут. После этого переливание прекращается и в течение 3 минут осуществляется динамическое наблюдение за состоянием реципиента. Данная процедура повторяется дважды;
- При отсутствии осложнений начать трансфузионную терапию. Осуществлять динамический кардиореспираторный мониторинг, контроль диуреза и температуры тела.
- Заполнить трансфузии донорской крови и (или) ее компонентов, журнал учета температуры при транспортировке донорской крови и/или компонентов (СЗП) и журнал учета разморозки свежезамороженной плазмы;
- После окончания трансфузии донорский контейнер с оставшейся донорской кровью и (или) ее компонентами (~5 мл), а также пробирка с кровью пациента, использованная для проведения проб на индивидуальную совместимость, подлежат обязательному сохранению в течение 48 часов при температуре 2–6 °C в холодильном оборудовании;
- На следующий день после трансфузии (переливания) донорской крови и (или) ее компонентов обязательно назначить клинический анализ крови и анализ мочи.
Алгоритм экстренной трансфузии (переливания) донорской крови и ее компонентов
При экстренной трансфузии (переливании) донорской крови и (или) ее компонентов необходимо использовать алгоритм согласно Приказу МЗ РФ N 183н. Правила клинического использования донорской крови и (или) ее компонентов от 02.04.2013.
- Оформить на операцию переливания компонентов крови;
- Определить группу крови пациента по системе AB0 и его резус-принадлежность с помощью . Занести данные в Журнал регистрации результатов определения группы крови и резус-фактора;
- Определить группу крови донора в контейнере по системе ABО с помощью цоликлонов Анти-A и Анти-B (Rh-фактор устанавливается по обозначению на контейнере);
- Провести пробу на индивидуальную совместимость: а) проба на плоскости при комнатной температуре; б) одной из трех проб: ;
- Провести биологическую пробу;
- При отсутствии осложнений начать трансфузионную терапию. Осуществлять динамический кардиореспираторный мониторинг, контроль диуреза и температуры тела;
- Заполнить , журнал учета температуры при транспортировке донорской крови и/или компонентов (СЗП) и журнал учета разморозки свежезамороженной плазмы;
- После окончания трансфузии донорский контейнер с оставшейся донорской кровью и (или) ее компонентами (~5 мл), а также пробирка с кровью пациента, использованная для проведения проб на индивидуальную совместимость, подлежат обязательному хранению в течение 48 часов при температуре 2–6 °C в холодильном оборудовании;
- На следующий день после трансфузии (переливания) донорской крови и (или) ее компонентов обязательно назначить клинический анализ крови и анализ мочи.
Каковы показания и противопоказания к переливанию
 Показания к процедуре гемотрансфузии подразделяются на относительные и абсолютные. Состояние больного при абсолютных показаниях опасно для жизни. К ним можно отнести быструю и обильную кровопотерю, шоковые и терминальные состояния, хирургические вмешательства и малокровие тяжелой формы. При данных обстоятельствах вопрос о противопоказаниях как таковой не стоит.
Показания к процедуре гемотрансфузии подразделяются на относительные и абсолютные. Состояние больного при абсолютных показаниях опасно для жизни. К ним можно отнести быструю и обильную кровопотерю, шоковые и терминальные состояния, хирургические вмешательства и малокровие тяжелой формы. При данных обстоятельствах вопрос о противопоказаниях как таковой не стоит.
Что касается относительных показаний, то здесь учитывается возможность не прибегать к гемотрансфузии, поскольку ее предназначение выступает в качестве вспомогательной части комплексного лечебного процесса. Тщательный анализ противопоказаний в этом случае является основным критерием к назначению переливания крови.
На данном этапе показаниями к переливанию разных видов эритроцитной массы служат такие состояния человеческого организма и наличие следующих болезней:
- Анемия острого характера, возникшая после объемной кровопотери, которая достигает 30% от общей массы циркулирующей крови, сопровождающаяся снижением гемоглобинного уровня и нарушением циркуляции.
- Анемия хроническая. При данном показателе переливание производится далеко не во всех случаях, а только в качестве крайней меры, к примеру, при таком заболевании как лейкемия.
Для осуществления переливания плазмы после заморозки в качестве показаний выступают следующие нарушения:
- синдром ДВС;
- нарушенная свертываемость крови, появившаяся в результате дефицита антикоагулянтов плазмы;
- передозировка непрямых антикоагулянтов;
- состояния, обусловленные нехваткой в крови компонентов для полноценного свертывания, при таких заболеваниях как гемофилия, цирроз печени и гепатиты различной степени тяжести;
- при назначении плазмареза в лечебных целях при тяжелой интоксикации организма, острого синдрома диссеминированного внутрисосудистого свертывания крови и сепсисе.
Противопоказания для переливания крови обусловливаются тяжелыми формами поражений сердечно-сосудистой системы, атеросклерозом, тромбоэмболической болезнью, отеком легких, мозговых кровоизлияний и астмы.
Состояния человеческого организма, при которых существует вероятность возникновения тяжелых последствий или необратимых процессов после переливания, относят к категории противопоказаний.
Оптимизация гемотерапии имеет своей основой широкое применение при гемотрансфузии как самой крови, так и отдельных ее компонентов, в составе которых имеется большое количество эритроцитов в самых разных интерпретациях. Например, эритроцитной массе, взвеси, размороженных и свежих отмытых эритроцитах и так далее.
После того, как эритроциты поступают в организм человека вместе с кислородом, происходит восполнение их недостатка и ликвидация гипоксии. Далее автоматически запускается механизм восстановления функциональных особенностей всех систем и органов человеческого организма, что, в свою очередь, приводит к полному или частичному избавлению от многих серьезных заболеваний.
Немного истории
Под переливанием (гемотрансфузией) подразумевается лечебная процедура, во время которой в вену человека вливают кровь или её отдельные компоненты, взятые у донора или самого больного, а также лимфу, проникшую в полости тела в результате травмы или хирургической операции.
Медики ещё в древние времена отмечали необратимость гибели человека при большой кровопотере. Кровь считалась носителем жизни, ею поили пациента для излечения.
В семнадцатом веке впервые было осуществлено переливание от животного человеку, но оно привело к ухудшению состояния и смерти больного. В последующем было проведено ещё несколько неудачных попыток. В 1848 г. в России был издан «Трактат о переливании крови». Но повсеместно гемотрансфузия стала практиковаться только в начале двадцатого века, когда учёные смогли разделить кровь людей на группы.
В 1926 году произошло открытие в Москве первого в мире института гемотрансфузии под руководством А. Богдановича. В 1932 г. А. Филатов и Н. Карташевский впервые придумали, как переливать не только цельную кровь, но и её компоненты, разработали способы консервирования плазмы, используя лиофильную сушку. Они также являются создателями первых кровезаменителей.
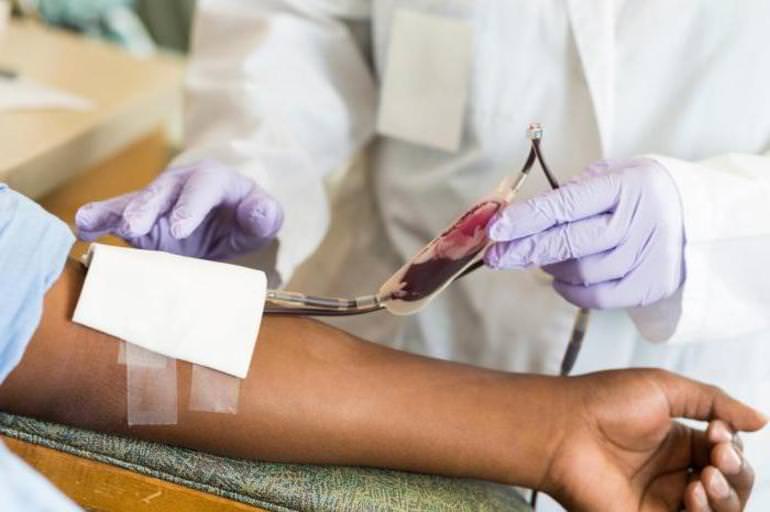
Сегодня гемотрансфузия считается важной процедурой пересадки ткани. После её проведения существует вероятность отторжения клеток и появления реакции несовместимости тканей
Подобные осложнения происходят из-за функционально неполноценных компонентов крови, иммуноглобулинов и иммуногенов. Если правильно вливать пациенту собственный материал, этого не случится. Чтобы снизить риски возможных патологий и вероятность возникновения вирусных и других заболеваний, современная медицина отошла от инфузии полной крови. Ей предпочли переливание конкретных компонентов, необходимых для лечения определённой болезни.
Классификация гемотрансфузии
Чтобы гемотрансфузия дала положительный эффект, используют оптимальный метод, ориентируясь на диагноз пациента. Различают пять видов переливания:

- Прямое. Материал напрямую передаётся от донора реципиенту с помощью шприца. При этом применяются вещества, предотвращающие сворачивание крови. Такой вид гемотрансфузии показан при неэффективном прямом переливании и критическом состоянии пациента. Также его применяют у больных гемофилией с обширным кровоизлиянием и при нарушениях в гемостатических механизмах.
- Непрямое. Наиболее распространённый способ переливания. Кровь заготавливают заранее, используя специальные вещества, продлевающие срок её хранения. Когда возникает необходимость, врачи заказывают материал и осуществляют гемотрансфузию.
- Обменное. У больного берут кровь и параллельно вводят донорскую. Этот метод нужен для быстрого удаления токсинов из кровотока и восстановления нехватки кровяных элементов. Показаниями для него являются гемолитическая желтуха у новорожденных, шоковое состояние в результате неудачной гемотрансфузии, острая почечная недостаточность и отравление токсическими веществами.
- Аутогемотрансфузия. Так называется процесс переливания больному его собственной крови. Для этого у него перед операцией берут некоторое количество материала для вливания в случае кровотечения. При этом методе отсутствуют негативные реакции, присущие донорскому переливанию. Аутогемотрансфузия применяется при отсутствии совместимого донора, повышенных рисках донорского переливания и индивидуальных особенностях пациента. Аутогемотрансфузия противопоказана при низкой концентрации белка, сердечной недостаточности 2 или 3 степени, выраженном дефиците веса, систолическом давлении ниже 100 мм, психических заболеваниях, вызывающих нарушение сознания, онкологических болезнях в терминальной стадии и воспалительных реакциях.
- Реинфузия. Считается частью предыдущей методики, поскольку предполагает введение пациенту его собственного материала. При этом виде процедуры кровь забирается из полости, если при операции открывается кровотечение. Реинфузия не проводится, когда оно возникло в результате повреждения полых органов грудной или брюшной зоны. Также она противопоказана онкобольным.
Для последнего метода лимфу пропускают через 7—8 слоёв марли, но могут быть использованы и другие способы очистки. Гемотрансфузия проводится одним из четырёх способов:
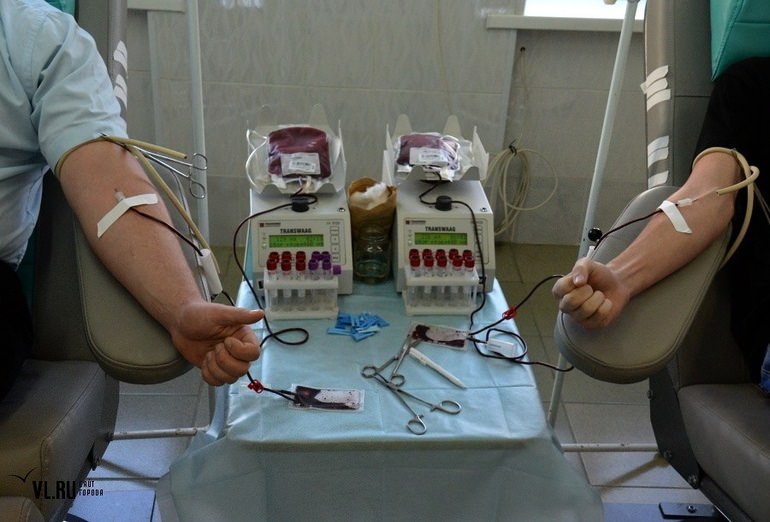
- Внутривенно. Для переливания используется шприц или катетер, подключённый в подключичную вену. Её используют из-за удобного расположения и высокой скорости тока крови.
- Внутриартериально. Применяется, когда из-за обширной кровопотери произошла остановка сердца и дыхания или классические вливания в вену дали плохой результат. Ещё одно показание — острое шоковое состояние, сопровождающееся выраженным снижением кровяного давления.
- Внутрисердечно. Предполагает вливание донорского материала в сердце (левый желудочек). Такой способ используется крайне редко, только когда нет альтернативных вариантов.
- Внутрикостно. Процедура показана в случае недоступности других способов гемотрансфузии, например, при ожогах с большой площадью поражения. Кровь вводят через кости, в которых содержится трабекулярное вещество. Удобней всего использовать для этого грудную, пяточную, бедренную кость или подвздошный гребень.
Гемотрансфузионные осложнения
При переливании несовместимой в антигенном отношении крови развивается гемотрансфузионный шок. Основные причины несовместимости крови — ошибки в действиях врача, нарушение правил переливания.
В настоящее время показания к переливанию цельной крови существенно сужены, гемотрансфузия сегодня должна применяться только с заместительной целью при острой кровопотере и гематологических заболеваниях. В большинстве случаев должна использоваться не цельная кровь, а компоненты крови, необходимые в связи с их дефицитом.
Главным поводом для сужения показаний к гемотрансфузии послужили три обстоятельства: 1) изменение клинико-физиологических представлений о геморрагическом шоке со значительным расширением относительно безопасных границ кровопотери; 2) появление альтернативных гемотрансфузии методов сбережения собственной крови больного и стимуляции естественного ее восстановления, а также разработка многих безопасных кровезаменителей; 3) многочисленные осложнения, сопровождающие применение гемотрансфузии, в том числе неизбежные ятрогенные поражения, связанные с чужеродностью донорской крови, возможной ее инфицированностью, а также метаболическим и функциональным несовершенством.
Сужение показаний к гемотрансфузии сделало более острой проблему этических и юридических конфликтов в трансфузиологической практике.
К сожалению, медицинские работники зачастую меньше знакомы с правами больных, чем сами больные. Из-за этого нередко возникают этические и юридические конфликты, которых можно было бы избежать.
Заинтересованное, уважительное отношение к правам больных должно быть нормой повседневной медицинской практики еще и потому, что гемотрансфузия является медицинским действием, которое, как и большинство медицинских действий, сопровождается определенным риском. В связи с этим необходимо обсудить следующие этические и юридические проблемы, чреватые возможностью возникновения конфликтов:
1) информирование больного о характере патологии, требующей применения гемотрансфузии, и о самой гемотрансфузии как медицинском действии;
2) согласие больного на выполнение гемотрансфузии;
3) отказ больного от выполнения гемотрансфузии;
4) право больного на получение альтернативных гемотрансфузии методов;
5) принятие окончательного решения по гемотрансфузии, если возникли расхождения во взглядах больного, его законных представителей и медицинских работников.
Больной, которому предстоит гемотрансфузия, должен быть информирован по следующим пунктам, чтобы принятое им решение могло считаться осознанным (информированным):
1) суть, достоинства, необходимость и ожидаемый результат гемотрансфузии;
2) возможные опасности метода с учетом индивидуальных особенностей больного;
3) возможные последствия отказа от гемотрансфузии;
4) наличие альтернативных методов, пригодных для данного больного, их достоинства и недостатки.
Излагаемая больному информация и по содержанию, и по форме должна быть объективной, не должна вводить больного в заблуждение и пугать его. При опасных для жизни ситуациях от врача требуются особая чуткость и индивидуальный психологический подход, чтобы больной принял правильное, обоснованное медицинской наукой решение.
Наиболее частой причиной отказа больных от гемотрансфузии является опасность инфицирования. Все чаще встречается отказ от гемотрансфузии, обоснованный религиозными взглядами.
В настоящее время чрезвычайно актуальными являются использование в отечественной службе крови передового зарубежного опыта и пересмотр существующей нормативной документации с учетом требований европейских стандартов, но в соответствии с Законом Российской Федерации «О донорстве крови и ее компонентов».
Очень важным фактором является качество донорской крови и ее элементов
Этому вопросу уделяется огромное внимание, разработаны необходимые нормативные документы, позволяющие обеспечить должный контроль на этапе сбора крови
Донором может быть каждый дееспособный гражданин России в возрасте от 18 до 60 лет, прошедший медицинское обследование. Прием доноров в учреждениях службы крови проводится на основании удостоверения личности — паспорта, а для военнослужащих и сотрудников МВД — военного билета и удостоверения личности.
После дачи крови, плазмы, клеток крови донор освобождается от работы на этот день, ему предоставляется дополнительный день отдыха (из расчета восьмичасового рабочего дня), который оплачивается по среднему заработку.
| Дальше >>> |

Comments
(0 Comments)