Симптомы пароксизмов наджелудочковой тахикардии, их ЭКГ-признаки и лечение
5Диагностика пароксизмов тахикардии
ЭКГ-признаки наджелудочковой пароксизмальной тахикардии
Диагноз пароксизмальная тахикардия устанавливается при сборе жалоб, осмотре и проведении диагностических обследований
При объективном осмотре обращает на себя внимание частый, ритмичный, правильный пульс. При прослушивании тонов сердца, может быть усилен I тон, либо, при тяжёлом поражении сердца, тоны будут глухие
ЧСС может достигать 250 ударов в минуту, но в среднем 140-180 ударов. Помощь в постановке диагноза оказывает ЭКГ.
ЭКГ-признаки наджелудочковой пароксизмальной тахикардии:
- правильный ритм сердца, с частотой 160-180 (до 250 в мин.), интервалы R-R одинаковые,
- приступ имеет внезапное начало и внезапно прекращается (если на ЭКГ удаётся зафиксировать приступ целиком),
- наличие зубца Р на ЭКГ перед каждым комплексом QRS,
- зубцы Р при пароксизме отличаются от нормальных зубцов Р на ЭКГ: они бывают зазубренными, сниженными, двухфазными, положительными или отрицательными,
- комплексы QRS не изменены.
Желудочковая пароксизмальная тахикардия имеет свои ЭКГ-особенности: зубцы Р часто разобщены с комплексом QRS, комплексы QRS шире нормальных. В диагностика применяют также суточное мониторирование ЭКГ по Холтеру, ЭхоКГ.
Симптомы заболевания
У подавляющего большинства пациентов отмечается приступообразное учащение пульса. При этом приступ развивается внезапно и так же заканчивается. Его длительность варьирует от 2 — 5 секунд до 3 дней.
Вначале ощущается удар в сердце, который сменяется на сильное сердцебиение. Частота сокращений может превысить 200 ударов за минуту.
В это время появляются такие жалобы:
- головная и сердечная боль,
- головокружение,
- интенсивное потоотделение,
- тошнота,
- обморочное состояние.
После приступов выделяется много мочи светлого цвета. Это происходит как из-за активации симпатической нервной системы, так и повышенной продукцией предсердного гормона. Он выводит натрий из организма и образуется при высоком давлении в правом предсердии, что отмечается в момент криза.
Проявления пароксизмальной тахикардии

Пароксизмальная тахикардия возникает внезапно, возможно — под влиянием провоцирующих факторов или же среди полного благополучия. Больной замечает четкое время начала пароксизма и хорошо ощущает его завершение. На начало приступа указывает толчок в области сердца, за которым следует различной продолжительности приступ усиленного сердцебиения.
Симптомы приступа пароксизмальной тахикардии:
- Головокружение, обмороки при продолжительном пароксизме;
- Слабость, шум в голове;
- Одышка;
- Сжимающее чувство в сердце;
- Неврологические проявления — нарушение речи, чувствительности, парезы;
- Вегетативные расстройства — потливость, тошнота, вздутие живота, незначительное увеличение температуры, избыточное выделение мочи.
Выраженность симптомов выше у пациентов с поражениями миокарда. У них же серьезнее и прогноз заболевания.
Учитывая роль вегетативных расстройств, легко объяснить и другие признаки пароксизмальной тахикардии. В редких случаях аритмии предшествует аура — начинает кружиться голова, ощущается шум в ушах, сердце как бы сжимает. При всех вариантах ПТ отмечается частое и обильное мочеиспускание при начале приступа, но в течение первых нескольких часов выделение мочи нормализуется. Этот же симптом характерен и для окончания ПТ, а связывают его с расслаблением мышц мочевого пузыря.
У многих пациентов с длительными приступами ПТ повышается температура до 38-39 градусов, в крови нарастает лейкоцитоз. Лихорадку также связывают с вегетативной дисфунцией, а причина лейкоцитоза — перераспределение крови в условиях неадекватной гемодинамики.
Так как сердце в период тахикардии работает неполноценно, крови в артерии большого круга поступает недостаточно, то появляются такие признаки как боли в сердце, связанные с его ишемией, расстройство кровотока в мозге — головокружение, дрожь в руках и ногах, судороги, а при более глубоком повреждении нервной ткани затрудняется речь и движения, развиваются парезы. Между тем, тяжелые неврологические проявления встречаются довольно редко.
- Предсердные формы пароксизмальной тахикардии сопровождаются ритмичным пульсом, чаще от 160 сокращений в минуту.
- Желудочковая пароксизмальная тахикардия проявляется более редкими сокращениями (140-160), при этом возможна некоторая нерегулярность пульса.
При пароксизме ПТ меняется внешний вид больного: характерна бледность, дыхание становится частым, появляется беспокойство, возможно — выраженное психомоторное возбуждение, шейные вены набухают и пульсируют в такт ритму сердца. Попытка подсчитать пульс может стать затруднительной ввиду его чрезмерной частоты, он слабый.
Ввиду недостаточного сердечного выброса снижается систолическое давление, в то время как диастолическое может оставаться неизменным или пониженным незначительно. Сильная гипотония и даже коллапс сопровождают приступы ПТ у пациентов с выраженными структурными изменениями сердца (пороки, рубцы, крупноочаговые инфаркты и др.).

По симптоматике можно отличить предсердную пароксизмальную тахикардию от желудочковой разновидности. Так как в генезе предсердной ПТ решающее значение имеет вегетативная дисфункция, то и симптоматика вегетативных расстройств будет всегда выражена (полиурия до и после приступа, потливость и т. д.). Желудочковая форма, как правило, лишена этих признаков.
В качестве главной опасности и осложнения синдрома ПТ выступает сердечная недостаточность, нарастающая по мере увеличения продолжительности тахикардии. Она возникает из-за того, что миокард переутомляется, его полости не опорожняются полностью, происходит накопление продуктов обмена и отек в сердечной мышце. Недостаточное опорожнение предсердий приводит к застою крови в легочном круге, а малое наполнение кровью желудочков, сокращающихся с огромной частотой, – к снижению выброса в большой круг кровообращения.
Недостаточный сердечный выброс ухудшает доставку крови не только к другим внутренним органам, но и, прежде всего, к самому сердцу. На этом фоне возможна коронарная недостаточность, выраженная ишемия и инфаркт.
Осложнением ПТ может стать тромбоэмболия. Переполнение кровью предсердий, нарушение гемодинамики способствуют тромбообразованию в ушках предсердий. При восстановлении ритма эти свертки отрываются и попадают в артерии большого круга, провоцируя инфаркты в других органах.
Лечение заболевания
После выявления наджелудочковой пароксизмальной тахикардии назначается определенное лечение, сложность которого зависит от особенностей течения патологии и от ее сложности.
Оказание первой помощи
Пароксизм, свойственный наджелудочковой тахикардии, нуждается в оказании первой медицинской помощи. Помогать больному лучше всего путем оказания воздействия на блуждающий нерв и добиться положительного результата удастся в том случае, если пациент будет натуживаться на высоте глубокого вдоха.
Кроме этого, можно оказывать воздействие на синокаротидную зону, проводя массаж каротидного синуса. Все действия необходимо проводить в положении лежа, прижимая при этом сонную правую артерию. Можно выполнять надавливание на глазные яблоки, хотя этот способ не всегда приносит положительный результат. При определенных показаниях больного госпитализируют и дальнейшее лечение проводится в стационаре:
- невозможно купировать приступ тахикардии;
- течение заболевания сопровождается развитием сердечной недостаточностью острого характера.
Те пациенты, у которых возникновение приступов тахикардии отмечается около двух раз в месяц, проходят плановую госпитализацию в специализированное учреждение. В стационаре больного тщательно обследуют и назначают эффективное лечение.
Медикаментозное лечение
Такое заболевания требует лечения с помощью определенных лекарственных препаратов, дозировку которых назначает лечащий врач. Лечение наджелудочковой тахикардии осуществляется с помощью успокаивающих препаратов:
- Бром
- Барбитураты;
- Транквилизаторы;
- Бета-блокаторов;
- Атенолол;
- Метопролол;
- Хинидин.
Лечение пациентов с пораженным миокардом и сердечной недостаточностью направлено на прием препаратов наперстнянки — изоптина. Хороший результат дает комбинированное лечение заболевания приемом препаратов наперстнянки и хинидина. Кроем этого, лечение тахикардии может включать в себя прием:
- Аймалина;
- Этацизина;
- Пропафенона;
- Соталола;
- Верапамила.
При длительном курсе лечения специалисты рекомендуют применять препараты калия в сочетании с некоторыми основными антиаритмическими средствами.
Физиотерапевтическое лечение
Лечение пароксизмальной наджелудочковой тахикардии проводится с использованием:
- лечебных ванн;
- ванн с гидромассажем;
- циркулярного душа;
- обливания;
- растирания.
 Лучше всего использовать физиотерапевтические средства как дополнение к основному лечению заболевания.
Лучше всего использовать физиотерапевтические средства как дополнение к основному лечению заболевания.
Хирургическое вмешательство
Лечение таким способом требует наличия определенных показаний к его проведению:
- отмечаются частые приступы тахикардии, при этом они плохо переносятся пациентом;
- прием антиаритмических средств не позволяет ликвидировать пароксизм, возникающий при наджелудочковой тахикардии;
- профессия пациента связана с высокой опасностью при потере сознания.
- Возраст больного не позволяет проводить лекарственную терапию в течение длительного времени.
В том случае, если лечение пароксизмальной тахикардии с помощью лекарственной терапии не принесло желаемого результата, то проводиться хирургическое вмешательство. Такое же лечение используется и в том случае, когда у больного имеются врожденные пороки строения сердечной мышцы и патология сердечной проводимости.
Профилактика патологии
Для предотвращения развития в организме пароксизмальной наджелудочковой тахикардии необходимо соблюдать здоровый образ жизни, который предполагает полный отказ от курения и алкоголя. При этом необходимо пересмотреть свой распорядок дня и по возможности избегать различных физических и эмоциональных нагрузок.
 В том случае, если развитие тахикардии происходит по генетическому фактору, то ближайшим родственникам больного рекомендуется пройти комплексное обследование, включающее в себя комплекс таких процедур, как:
В том случае, если развитие тахикардии происходит по генетическому фактору, то ближайшим родственникам больного рекомендуется пройти комплексное обследование, включающее в себя комплекс таких процедур, как:
- электрокардиография;
- мониторинг кардиограммы в течение суток
- эхокардиограмма
Конечно, тахикардия является опасным заболеванием, которое требует определенного лечения, но приложение определенных усилий способно восстановить ритм сердца и нормализовать жизнь больного. Возможно постепенное замедление течения наджелудочковой тахикардии при проведении своевременного диагностирования патологии и соблюдении профилактических мероприятий.
Механизмы
Обсуждаются в основном два механизма тахикардии: рециркуляция возбуждения (re-entry) или повышенная спонтанная активность миокарда либо, в некоторых случаях, их сочетание. Уже к концу XX века было выяснено, что оба эти механизма в своей основе имеют автоволновую природу.
Так, к примеру, уже точно доказано, что наджелудочковая (узловая) тахикардия обусловлена циркуляцией волны возбуждения в атриовентрикулярном узле. Американскими исследователями (И. Р. Ефимов и др.) было продемонстрировано, что узловая тахикардия обусловлена в первую очередь врождённой неоднородностью распределения коннектинов в атриовентрикулярном узле, свойственной практически всем людям. Были также высказаны аргументы (выдвинутые как на основании общей теории, так и по результатам клинического наблюдения) в пользу гипотезы, что в ряде случаев узловую тахикардию следует рассматривать как вариант нормальной приспособительной реакции, выработанной в ходе эволюции человека.
Во второй половине XX века было продемонстрировано, что фибрилляцию желудочков можно рассматривать как хаотическое поведение вихрей возбуждения миокарда.
Также было недавно высказано предположение, что патологическую тахикардию следует рассматривать вовсе не как результат сочетания тех или иных отдельных нарушений, а как расстройство некоторой интегральной характеристики сердца, условно названной «автоволновой функцией сердца» С этой позиции все перечисленные выше причины тахикардии следует рассматривать лишь в качестве условий, способствующих расстройству интегральной автоволновой функции сердца.
I47.1 Наджелудочковая тахикардия описание, симптомы и лечение
Наджелудочковая аритмия — повторяющиеся приступы учащенного сердцебиения, начинающиеся в верхних камерах сердца. В основном наблюдается у детей. Иногда является семейным заболеванием. Факторы риска — физическая нагрузка, злопотребление алкоголем и кофеином. Пол значения не имеет.
Наджелудочковая тахикардия (НЖТ) — это форма аритмии, вызванная нарушением электрической проводимости и регуляции частоты сердечных сокращений. Во время приступа НЖТ. который может продлиться несколько часов, сердце бьется быстро, но ровно. Частота сердечных сокращений достигает 140–180 ударов в минуту, а иногда и больше. В здоровом сердце каждое сокращение инициируется электрическим импульсом из синусно-предсердного узла (водителя ритма сердца), расположенного в правом предсердии (верхней камере сердца).
Затем импульс проходит во второй узел, который посылает импульс в желудочки. При НЖТ синусно-предсердный узел не контролирует сердечные сокращения, как из-за формирования патологических проводящих путей, по которым электрический импульс постоянно циркулирует между предсердно-желудочковым узлом и желудочками, так и из-за образования дополнительного узла, который посылает дополнительные импульсы, нарушающие сердечный ритм. НЖТ может впервые появиться в детстве или подростковом возрасте, хотя это заболевание возможно в любом возрасте. В некоторых случаях причина НЖТ — врожденное нарушение проводящей системы сердца. Приступы начинаются без видимых причин, но их может спровоцировать физическая нагрузка, кофеин и алкоголь.
Симптомы НЖТ обычно появляются внезапно. Они могут сохраняться от нескольких секунд до часов. В их числе:
— учащенное сердцебиение;
— головокружение;
— боль в груди или шее.
Осложнением НЖТ является сердечная недостаточность. В некоторых случаях длительный приступ НЖТ может понизить давление до угрожающего уровня.
Если врач предполагает НЖТ. то пациента направят на ЭКГ, чтобы записать электрическую активность сердца. Эти исследования продолжаются 24 часа или больше, поскольку НЖТ проявляется периодически. Возможны дополнительные исследования для выявления патологии проводящей системы сердца.
При продолжительных и тяжелых приступах НЖТ требуется срочное стационарное лечение. В больнице пациенту дадут кислород и сделают внутривенные инъекции антиаритмических лекарств. В некоторых случаях проводят электроимпульсную терапию, чтобы восстановить нормальный сердечный ритм.
Пациенты с короткими и редкими приступами НЖТ могут контролировать сердечный ритм, стимулируя блуждающий нерв. Одним из способов такой стимуляции является растирание кожи на шее над сонной артерией, хотя это не рекомендуется делать людям старше 50 лет — так можно спровоцировать инсульт. Можно также умыться ледяной водой или начать тужиться, как при дефекации. Врач расскажет об этих методах стимуляции. Тяжелые приступы НЖТ можно лечить продолжительным курсом антиаритмических лекарств. Также для лечения НЖТ применяют радиочастотную абляцию, которую выполняют во время электрофизиологических исследований. При этом разрушают патологические проводящие пути, но есть опасность полной блокады проводящей системы сердца. В большинстве случаев НЖТ не влияет на продолжительность жизни.
Синонимы нозологической группы:
- Наджелудочковая пароксизмальная тахикардия
- Наджелудочковая тахиаритмия
- Наджелудочковая тахикардия
- Наджелудочковые нарушения ритма
- Наджелудочковые пароксизмальные тахикардии
- Наджелудочковые тахиаритмии
- Наджелудочковые тахикардии
- Неврогенная синусовая тахикардия
- Ортодромные тахикардии
- Параксизмальная наджелудочковая тахикардия
- Пароксизм наджелудочковой тахикардии
- Пароксизм наджелудочковой тахикардии при WPW-синдроме
- Пароксизм предсердной тахикардии
- Пароксизмальная наджелудочковая тахиаритмия
- Пароксизмальная наджелудочковая тахикардия
- Политопная предсердная тахикардия
- Предсердная аритмия
- Предсердная истинная тахикардия
- Предсердная тахикардия
- Предсердная тахикардия с АВ блокадой
- Реперфузионная аритмия
- Рефлекс Берцольда-Яриша
- Рецидивирующая устойчивая наджелудочковая пароксизмальная тахикардия
- Симптоматические вентрикулярные тахикардии
- Синусовая тахикардия
- Суправентрикулярная пароксизмальная тахикардия
- Суправентрикулярная тахиаритмия
- Суправентрикулярная тахикардия
- Суправентрикулярная экстрасистолия
- Суправентрикулярные аритмии
- Тахикардия из AV соединения
- Тахикардия наджелудочковая
- Тахикардия ортодромная
- Тахикардия синусовая
- Узловая тахикардия
- Хаотическая политопная предсердная тахикардия
- Синдром Вольфа-Паркинсона-Уайта
Причины
При пароксизме наджелудочковой тахикардии возможна реализация двух основных механизмов:
- Первый путь развития аритмии связан с наличием патологического очага возбуждения, который расположен в ткани предсердий. При этом собственная частота импульсов, исходящих из синусового узла, должна быть ниже. В результате чего нормальные сокращения замещаются патологическими.
- При втором пути развития пароксизмальной наджелудочковой тахикардии имеются анатомические изменения в строении проводящей системы сердца. За счет наличия дополнительных путей, по которым может проходить нервный возбуждающий импульс, возникает так называемый re-entry, являющийся непосредственной причиной пароксизма тахикардии.
Основными причинами развития пароксизмальной наджелудочковой тахикардии являются:
- чрезмерная активность симпатической нервной системы, связанная с различными внешними влияниями (стресс, испуг и т.д.);
- повышенная чувствительность рецепторов сердца к катехоламинам (адреналин, норадреналин);
- органические заболевания миокарда (ишемия, воспаление, дистрофия, инфекция и т.д.);
- пороки сердца;
- токсическое поражение миокарда алкоголем, лекарственными препаратами и другими активными веществами;
- врожденные аномалии в строении элементов проводящей системы.
Причины болезни
Выявить точную причину отклонения может только электрокардиографическое исследование. Однако можно выявить общие причины, которые могут привести к развитию пароксизмальной тахикардии наджелудочковой формы. Чаще всего она развивается вследствие наличия различных заболеваний. Ими могут быть:
Пароксизмы наджелудочковой тахикардии могут возникать из-за употребления мочегонных средств. Кроме того, это состояние может проявляться у беременных женщин и детей.
Период беременности сопровождается большей нагрузкой на все органы, и, конечно же, на сердце, которому теперь приходится работать в усиленном режиме. Часто бывает, что наджелудочковая тахикардия становится осложнением некоторых состояний беременной женщины.
Например, такое может происходит из-за анемии, водно-солевого дисбаланса, гипертонии или высокого гормонального уровня. Если устранить эти состояния, тахикардия может вообще перестать проявляться.
У детей и подростков пароксизмальная тахикардия часто не имеет причин, связанных с органическим поражением сердца. Обычно причинами являются:
- электролитные нарушения;
- физическое или психоэмоциональное напряжение;
- неблагоприятные условия, например, высокая влажность в детской, повышенная температура тела, непроветриваемое помещение.
Симптомы и клиника пароксизмальной тахикардии
Приступ (пароксизм) наджелудочковой тахикардии характерен четко обозначенным началом и таким же внезапным окончанием. Пациент отмечает толчок в области сердца, который сразу же переходит в учащенное сердцебиение.
Иногда перед приступом пароксизмальной тахикардии возникают симптомы, являющиеся предвестниками – неприятные ощущения и перебои в работе сердца, головокружение, шум в ушах. Начало может быть спровоцировано приемом алкоголя, курением, эмоциональными и физическими нагрузками.
Частота сокращений сердечной мышцы во время приступа пароксизмальной тахикардии превышает 100 ударов в минуту и может достигать 200 и выше (до 300 у детей) при сохранении правильности ритма. Продолжительность эпизода может варьировать от секунд до нескольких суток.
Непосредственно во время эпизода пароксизмальной тахикардии состояние может оставаться удовлетворительным, в некоторых случаях возникает ощущения удушья, потемнение в глазах, дрожь пальцев. Изредка возможны неврологические нарушения – расстройства речи, гемипарезы (временное расстройство чувствительности и активных движений на одной из половин тела).
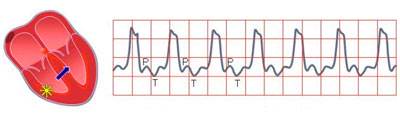 ЭКГ при тахикардии
ЭКГ при тахикардии
Иногда могут отмечаться явления, свидетельствующие в пользу вегетативных нарушений – усиление кишечной перистальтики, потливость. В конце приступа может наступить мочеиспускание.
Затяжной приступ создает опасность для жизни, поскольку большое число сокращений сердечной мышцы не является эффективным в функциональном плане. Сердечный выброс (объем крови, перекачиваемой по сосудам) резко снижается, следствием чего может стать нарастающая сердечная недостаточность. Она, в свою очередь, ведет к кислородному голоданию внутренних органов. Наиболее значимыми является гипоксия мозга и самой сердечной мышцы – возможен обморок и инфаркт миокарда, а также тромбоэмболические осложнения.
Лечение
Лечение пароксизмальной тахикардии включает в себя две стадии – купирование приступа (неотложная помощь) и предотвращение приступов (лечение основного заболевания).
Для купирования пароксизма необходимо:
- Если пароксизм спровоцирован приёмом лекарственного препарата – немедленно отменить его;
- Если пациент в сознании и знает, какой препарат обычно помогает ему от приступов – ввести этот препарат;
- Медикаментозное купирование приступа в несколько этапов:
- Первый этап – применение лидокаина внутривенно струйно, если на него нет аллергии;
- Второй этап – новокаинамид внутривенно струйно медленно или амиодарон в 5% р-ре глюкозы внутривенно капельно до нормализации ритма;
- Третий этап – бретилия тозилат внутривенно капельно в качестве поддерживающей терапии.
- Электроимпульсная кардиоверсия – восстановление ритма с помощью дефибриллятора. Применяется при тяжёлых расстройствах сердечного ритма, состояниях, угрожающих жизни, неэффективности медикаментозной кардиоверсии. Дополнительно для большей эффективности восстановления ритма применяются препараты – лидокаин, амиодарон, бретилия тозилат, хинидин.
Прогноз при пароксизмальной тахикардии зависит от степени нарушения возбудимости и проводимости. Если ЭКГ показывает участки патологического возбуждения, изменение проводимости в нескольких направлениях, то прогноз более чем серьёзен и велик риск развития тяжёлых нарушений ритма. Также опасны нарушения, при которых можно спровоцировать устойчивый или сопровождающийся выраженными симптомами приступ при внутрисердечном ЭФИ. Если же, несмотря на приступы, функция обоих желудочков остаётся нормальной, то риск относительно невелик.
https://youtube.com/watch?v=zMqFEXqZrSc
Профилактировать пароксизмальную желудочковую тахикардию невозможно, но можно снизить риск внезапной сердечной смерти. Для этого пациентам назначают поддерживающую антиаритмическую терапию – амиодарон, соталол и другие препараты, а также препараты, назначаемые при сердечной недостаточности – ингибиторы АПФ, диуретики, бета-адреноблокаторы, статины. При их неэффективности может быть установлен кардиовертер-дефибриллятор, проведена радиочастотная абляция или аневризмэктомия, в крайнем случае может потребоваться пересадка сердца.
Симптомы
Начало приступа наджелудочковой и желудочковой ПТ больной ощущает, как сильное сокращение сердца, после которого чувствуются частые сильные биения в груди, и резко ухудшается общее состояние.
ПНТ сопровождаются яркими симптомами, случаи бессимптомного протекания исключительно редки, ведущими признаками пароксизма служат:
- головокружение;
- боль в сердце;
- шум в голове;
- сердцебиение;
- затруднение речи;
- слабость мышц с одной стороны тела;
- признаки нарушения вегетативной системы – тошнота, небольшой подъем температуры, выделение пота;
- выделение большого объема прозрачной мочи несколько часов после пароксизма.
Приступы наджелудочковой тахикардии резко развиваются и также неожиданно заканчиваются.
Приступ ПНТ может сопровождаться:
- бледностью кожных покровов;
- страхом смерти, паникой;
- нитевидным слабым пульсом;
- обморочным состоянием;
- падение артериального давления;
- коллапс.
Пароксизмальные желудочковые тахикардии
Желудочковые тахикардии возникают преимущественно при органических повреждениях миокарда, инфарктах. Приступу может предшествовать экстрасистолия, начало пароксизма желудочковой тахикардии, как правило, внезапное. Длиться он может до нескольких суток.
ЧСС при ЖТ в среднем составляет 140-150 импульсов/минуту. Реже пульс достигает 200 биений/минуту, иногда пароксизм желудочковой тахикардии протекает с пульсом, не превышающим 100 ударов/минуту.
Риск осложнений при ПЖТ очень высок, и если немедленно не снять приступ, у больного может развиться шок из-за резкого снижения артериального давления, и остановка сердца, вызванная фибрилляцией желудочков, которая развивается при ЧСС, превышающим 180 импульсов/минуту.
Причинами возникновения желудочковых пароксизмальных тахикардий преимущественно служат:
- ишемия;
- дисплазия правого желудочка – состояние, когда мышечные волокна замещаются фиброзно-жировой тканью;
- синдром удлиненного QT;
- кардиомиопатия;
- пороки клапанов сердца.
Лечение
При приступе ПТ обязательно вызывают специализированную кардиологическую службу. При ПНТ можно попробовать купировать приступ вагусными пробами, если пароксизм случился не впервые и больной обучен, как правильно выполнять пробы.
Вагусные пробы оказываются эффективными при синусовой тахикардии, о чем ранее уже рассказывалось на сайте, но применять их при ПТ можно лишь для среднего и молодого возраста, обязательно учитывая артериальное давление, состояние больного.
В пожилом возрасте пытаться купировать приступ с помощью вагусных проб опасно. А при желудочковой пароксизмальной тахикардиях терять время на проведение вагусных проб, откладывая вызов врача и лечение, опасно.
В зависимости от клинических симптомов и вида пароксизмальной тахикардии больному назначается лечение, которое направлено на нормализацию ритма сокращений миокарда.
При лечении пароксизмальной наджелудочковой тахикардии назначают:
- антиаритмические средства – Верапамил, Кордарон, Хинидин;
- сердечные гликозиды – Дигоксин.
Предсердные ПТ лечат бета-блокаторами, но назначают с осторожностью, если пароксизм возникает на фоне хронических заболеваний легких или недавно перенесенного острого респираторного заболевания. Применение бета-блокаторов эффективно против желудочковой ПТ, особенно при назначении с антиаритмическими препаратами, для предотвращения фибрилляции
Применение бета-блокаторов эффективно против желудочковой ПТ, особенно при назначении с антиаритмическими препаратами, для предотвращения фибрилляции.
Наиболее опасны желудочковые ПТ, особенно, возникшие на фоне инфаркта миокарда, пороках сердца. При отсутствии эффекта больному оказывают помощь, прибегая к кардиоверсии.
При частых случаях ПТ больной проходит каждые 2 месяца плановое обследование. По показаниям больному проводят радиочастотную абляцию – эндоскопическую процедуру, в ходе которой разрушают дополнительные очаги возбуждения в миокарде, или устанавливают электрокардиостимулятор.
Особенности заболевания
В организме человека сердце выполняет жизненно важные функции и при небольшом сбое в его работе происходят значительные изменения, которые сказываются на общем состоянии человека. Одной из самых распространенных патологий считается нарушение сердечного ритма, которое получило название пароксизмальная тахикардия.

Это заболевание представляет собой патологическое состояние организма, при котором отмечаются приступы сердцебиения. Такое неприятное состояние возникает довольно неожиданное, при этом количество сокращений сердца повышается до 150-250 ударов в минуту. Такая тахикардия сопровождается появлением дополнительных симптомов, еще больше усугубляющих тяжелое состояние пациента.
Важно понимать, почему такое состояние является отклонением и требует определенного лечения. У здорового человека развитие электрического импульса происходит в клетках синусового узла, местом локализации которых является предсердие верхнего сердечного отдела
Такой импульс способствует синхронному сокращению предсердной мышцы и проталкиванию крови в желудочки, которые располагаются в нижних сердечных отделах.
Далее наблюдается переход импульса в атриовентрикулярный узел и его дальнейшее продвижение по ножкам пучка Гиса и волокнам Пуркинье в область миокарда желудочков. В атриовентрикулярном узле происходит задержка импульса и это дает предсердиям некоторое время для процесса сокращения, что позволяет крови попасть в желудочки, где и происходит распространение импульса. Далее происходит сокращение желудочков и выталкивание крови в кровеносные сосуды.
 При патологическом состоянии организма, которое называется наджелудочковой пароксизмальной тахикардией, отмечаются сбои проводимости импульсов и это способствует повышению частоты сокращений желудочков и предсердий.
При патологическом состоянии организма, которое называется наджелудочковой пароксизмальной тахикардией, отмечаются сбои проводимости импульсов и это способствует повышению частоты сокращений желудочков и предсердий.
Такая тахикардия получила название пароксизмальная по той причине, что частота свойственных ей сокращений хаотична и имеет резкий характер. При таком заболевании образуются аномальные пути проводимости в различных частях предсердий, в том числе и в области антиовентрикулярного узла.
Возможные последствия
Если приступ тахикардии продолжается длительное время, могут развиться осложнения, похожие на кардиогенный шок, что означает расстройство, сопровождающееся нарушением сознания, а также расстройства кровяной циркуляции в тканях.
Может развиться и сердечная недостаточность, а впоследствии отек легких, так как сердце не может справиться с перекачкой крови, она застаивается в легких, ее жидкая часть просачивается через кровеносные сосуды и происходит наводнение легких.
Кроме того, может случиться приступ стенокардии, так как уменьшается величина сердечного выброса, а из-за этого снижается коронарный кровоток. Наджелудочковая тахикардия, конечно, не так опасна, как желудочковая форма, однако осложнения все же могут возникать и, как мы увидели, они могут быть весьма опасными для человека. Именно из-за таких последствий лечение нужно начинать вовремя. Но лучше всего постараться предупредить заболевание.
Пароксизмальная тахикардия
Пароксизмальная тахикардия представляет собой одну из разновидностей аритмии, для которого характерны приступы сердцебиения (пароксизмы) с частотой сердечных сокращений от 140 до 220 и более в минуту. Они возникают под влиянием эктопических импульсов, приводящих к замещению нормального синусового ритма
Причины пароксизмальной тахикардии
Причин возникновения пароксизмальной тахикардии немало, основные из них:
- Ишемическая болезнь сердца Артериальная гипертензия Инфаркт миокарда Пороки сердца Кардиомиопатии
Симптоматика пароксизмальной тахикардии
Приступ такой тахикардии всегда имеет внезапное начало и такое же окончание, а продолжительность может варьировать от нескольких секунд до нескольких суток.
Начало пароксизма по ощущениям напоминает толчок в области сердца, который переходит в усиленное сердцебиение. Частота сердечных сокращений во время пароксизма может достигать 220 и более ударов в минуту, ритм при этом сохраняется. Приступ может сопровождаться шумом в голове, головокружением, ощущением сжимания сердца. Некоторые пациенты жалуются на тошноту, вздутие живота, потливость и даже небольшое повышение температуры тела. По окончании приступа отмечается повышенное выделение мочи.
Длительный приступ пароксизмальной тахикардии может привести к снижению артериального давления, выраженной слабости и обмороку.
Диагностика пароксизмальной тахикардии
Диагноз пароксизмальной тахикардии может быть поставлен на основании клинической картины – типичный приступ с внезапным началом и окончанием, с учащение частоты сердечных сокращений.
При регистрации ЭКГ во время приступа определяются характерные изменения формы и полярности зубца Р, его расположения относительно желудочкового комплекса QRS – эти признаки позволяют доктору различить форму пароксизмальной тахикардии.
Если приступ не удается зафиксировать при электрокардиографии, назначается проведение суточного мониторирования ЭКГ, которое регистрирует короткие эпизоды пароксизмальной тахикардии, которые не ощущает сам пациент.
В некоторых случаях назначается запись эндокардиальной электрокардиограммы путем внутрисердечного введения электродов.
Для исключения органической патологии сердца назначают УЗИ сердца, МРТ или МСКТ сердца.
Что можете сделать Вы
Отказаться от алкоголя и курения, вести здоровый образ жизни.
Что может сделать врач
В качестве оказания неотложной помощи во время приступов пароксизмальной тахикардии показано внутривенное введение универсальных антиаритмиков, эффективных при любых формах пароксизмов. При длительных пароксизмах в отсутствии эффекта от консервативного лечения назначается проведение электроимпульсной терапии.
Назначение противорецидивного антиаритмического лечения тахикардии производится с учетом частоты и переносимости приступов. Подбор препарата и дозировки осуществляется под контролем самочувствия пациента и ЭКГ.
Применение β-адреноблокаторов в комплексном лечении пароксизмальной тахикардии позволяет снизить вероятность перехода желудочковой формы в мерцание желудочков, опасное для жизни состояние.
В тяжелых случаях и при отсутствии эффекта от консервативного лечения назначается хирургическое вмешательство – криогенная, электрическая, механическая, лазерная и химическая деструкция, радиочастотная абляция (РЧА сердца), вживление электрокардиостимуляторов с запрограммированными режимами.
Профилактика пароксизмальной тахикардии
Профилактика приступов пароксизмальной тахикардии на фоне патологии сердца требует своевременной диагностики и терапии основного заболевания
Важно исключение провоцирующих факторов, таких как психические и физические нагрузки, алкоголь и курение, переедание
Доктор может назначить прием седативных и антиаритмических противорецидивных препаратов, хирургическое лечение тахикардии.

Comments
(0 Comments)