Нарушение и замедление внутрижелудочковой проводимости что это такое, причины, симптомы и лечение
Что такое внутрижелудочковая проводимость сердца
Сердечный импульс образуется в клетках синусового узла, проходит через атриовентрикулярное соединение и направляется к желудочкам, в которых проводящие пути представлены пучком Гиса. Он вначале идет по перегородке, затем делится на ветви, правая опускается к одноименному желудочку, а левая подразделяется на переднюю и заднюю, симулирующие сокращения левого желудочка.
Непосредственно в мышечном слое сердца проводящими клетками являются мелкие волокна Пуркинье.
При снижении скорости распространения импульса возникает блокада ножек. Это не является самостоятельным заболеванием, а возникает при повреждении сердечной мышцы, легочной патологии, электролитном дисбаланса.
Диагностика нарушения ритма и проводимости сердца
Анамнез и физикальное обследование может выявить аритмии и предположить возможные причины, но диагностика аритмии требует проведение ЭКГ в 12 отведениях. Полученные в ходе обследования данные устанавливают взаимосвязь между симптомами и ритмом.
ЭКГ являясь системным подходом, позволяет производить измерения интервалов и выявлять тонкие нарушения. Основные диагностические признаки — это частота предсердных сокращений, частота и регулярность желудочковых сокращений и отношения между ними. Неправильная активация предсердных и желудочковых сокращений классифицируются как регулярно неправильные или нерегулярно неправильные (не удается обнаружить закономерность). Регулярное кратковременное нарушение в регулярном ритме (например, экстрасистолия).
Брадиаритмии
ЭКГ-диагностика брадиаритмий зависит от наличия или отсутствия Р-волн, морфологии Р-волн и отношения между Р-волнами и QRS-комплексами.
В брадиаритмиях вне связи между Р-волнами и QRS комплексами можно предположить АВ-диссоциацию; выскальзывающий ритм может быть узловым (узкие комплекса QRS) или желудочковым (широкий комплекс QRS).
Регулярная брадиаритмия с отношением 1:1 между Р-волнами и QRS комплексами указывает на отсутствие AV-блокады. Р-волны предшествующие QRS указывают на синусовую брадикардию (если Р-волны нормальные) или синус арест с предсердной брадикардией (если Р-волны отличаются от синусовых). Р-волны после QRS комплексов указывают на синус арест с узловым или желудочковым ритмом с ретроградной активацией предсердий. Желудочковый ритм приводит к появлению широкого комплекса QRS; узловой выскальзывающий ритм, как правило, имеет узкую форму QRS.
Когда ритм нерегулярный, Р-волны обычно превышают число ORS-комплексов. Нерегулярный ритм со соотношением 1:1 между Р-волнами и комплексами QRS, как правило, указывают на синусовую аритмию с постепенным ускорением и замедлением синусового ритма (если Р-волны синусовые).
Паузы в случае регулярного ритма могут возникнуть из-за блокированных Р-волн (предсердные экстрасистолы обычно возникают после Т-волны или искажают морфологию зубца Т), синус ареста или АВ-блокады 2-й степени.
Тахиаритмии
Тахиаритмии делят на 4 группы: регулярные, нерегулярные, узкокомплексные и ширококомплексные.
Нерегулярные тахиаритмии с узким комплексом ORS. Тахиаритмии включают в себя фибрилляцию предсердий, трепетание предсердий, предсердную тахикардию с различной степенью АВ-проведения и мультифокальную предсердную тахикардию. Диференцировка осуществляется на основании предсердных волн на ЭКГ, которые лучше всего различаются в паузах между комплексами QRS. При фибрилляции предсердий на ЭКГ визуализируются непрерывные, нерегулярные по частоте и морфологии и высокой частотой предсердные волны (>300 уд/мин). Дискретные Р-волны, которые изменяются от удара к удару и имеют по крайней мере три различных морфологий, указывают на мультифокальную предсердную тахикардию. Регулярные, дискретные, равномерные предсердные волны без изоэлектрических периодов указывают на трепетание предсердий.
Нерегулярные тахиаритмии с широким комплексом QRS. Выделяют, как правило, 4 вида тахиаритмий. Разделение основано на визуализации предсердных волн на ЭКГ и наличии полиморфной желудочковой тахикардий с очень высокой ЧСС.
Регулярные тахиаритмии с узким комплексом QRS. В эти тахиаритмии включают синусовую тахикардию, трепетание предсердий или предсердную тахикардию с последовательным соотношением AV проведения, и пароксизмальные суправентрикулярные тахикардии. Вагусные пробы или фармакологические пробы помогают дифференцировать эти виды тахикардий. При использовании этих приемов синусовые тахикардии не прекращаются, но замедляется проведение или возникает транзиторная АВ-блокада, что помогает выявить синусовые волны. Также трепетание и предсердная тахикардия, как правило, не прекращаются, но возможна визуализация волн трепетания или предсердных Р-волны. При возникновении АВ-блокады пароксизмальные суправентрикулярные тахикардии купируются.
Регулярные тахиаритмии с широким комплексом QRS. Включают в себя регулярные, узкокомплексные тахикардии, с блокадой ножек пучка Гиса или проведением по ДПП и мономорфную желудочковую тахикардию. Вагусные пробы помогают в дифференциальной диагностики между ними. Часто используются ЭКГ-критерии, чтобы отличить ЖТ и СВТ с дефектом внутрижелудочковой проводимости. Если диагноз суправентрикулярной тахикардии вызывает сомнения, то следует предполагать и лечить как желудочковую тахикардию, поскольку некоторые препараты для лечения СВТ могут ухудшить клиническое течение ЖТ.
Симптомы местных и локальных нарушений на ЭКГ
Большинство блокад пучка Гиса обнаруживают только на ЭКГ без каких-либо симптомов или на фоне основных проявлений болезни, вызвавшей это отклонение. При неэффективном кровообращении появляется слабость, головокружение, обмороки. Они связаны с низким выбросом крови в артериальную сеть из-за несинхронного сокращения мышечных волокон.
Блокада ПНПГ
Правый желудочек возбуждается сигналами, приходящими от левых отделов сердца. Это проявляется расширенным S, высокими, широкими R, желудочковый комплекс приобретает конфигурацию qRS, он удлинен до 0,11 секунд.
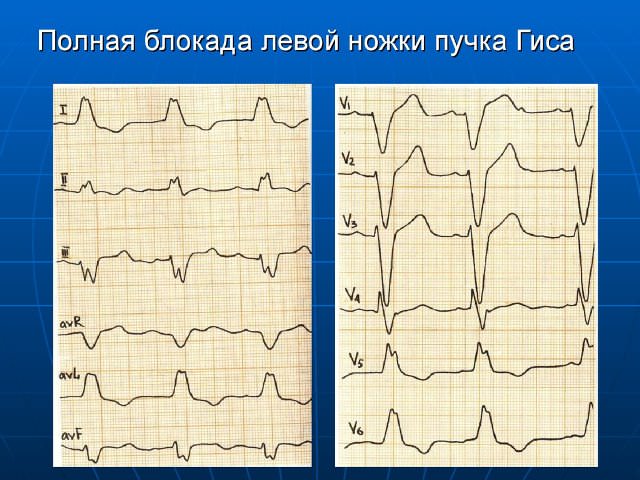
Блокада ЛНПГ
При полном поражении отсутствует движение сигналов по стволу или двум ветвям сразу. Распространение возбуждения на левый желудочек идет от правого по клеткам Пуркинье. Электрическая ось отклонена влево, QRS широкие и деформированные.
Передняя часть ножки отвечает за сокращение переднебоковой стенки. При блокаде импульсы подходят от задней стенки по направлению от верхушки сердца к основанию. При блокаде задней ветви волны возбуждения идут в обратном направлении. Характеризуется увеличением желудочковых комплексов на электрокардиограмме.
Двухпучковые поражения
Заподозрить нарушение проведения по ПНПГ и передней части ЛНПГ можно по расширенному QRS, зазубрине S, негативных Т, смещению оси сердца в левую сторону. Если поражена правая ножка и задняя ветка левой, то на ЭКГ есть признаки блокады ПНПГ и отклонение оси вправо. Это сочетание часто встречается при распространенных повреждениях (обширный инфаркт, миокардит).
Трехпучковые нарушения проводимости
Если блокированы все три ветви, то волны проходят по менее разрушенной, присоединяется атриовентрикулярная блокада. При полной остановке сигналов предсердия функционируют в нормальном ритме, а желудочки сокращаются с собственной (идиовентрикулярной) периодичностью. На ЭКГ отмечается разная продолжительность интервалов РQ. Нередко полная трехпучковая блокада ведет к мерцанию предсердий или остановке сокращений.
Если результаты стандартной регистрации ЭКГ были недостаточно убедительными, то может быть использован чреспищеводный метод или мониторирование по Холтеру, ритмокардиография. Для обнаружения причины блокад проводимости пациентам назначают УЗИ сердца, МРТ, МСКТ, позитронно-эмиссионную томографию.
Смотрите на видео о нарушении проводимости сердца:
Клиника синдрома
Чаще перед началом приступа пациенты испытывают продромальные симптомы:
- отмечают беспокойство, волнение;
- нарастание головокружения;
- шум в голове;
- появляется онемение рук и ног.
Эти признаки еще называют легкой формой, если дальнейшее развитие симптоматики приостанавливается.
Далее происходит утяжеление проявлений:
- потеря сознания;
- возможно внезапное падение идущего человека;
- изменяется цвет кожи лица — от покраснения до бледности с синюшным оттенком;
- дыхательные движения становятся редкими и глубокими;
- отмечается расширение зрачков;
- на руках и сонных артериях невозможно определить пульсацию.
Тяжелое течение отличается появлением:
- судорог в виде подергивания лицевых мимических мышц или резких сокращений конечностей, мышц на спине;
- непроизвольного отхождения мочи и кала.
 Приступами с описанной клиникой страдают до 60% пациентов при полной атриовентрикулярной блокаде
Приступами с описанной клиникой страдают до 60% пациентов при полной атриовентрикулярной блокаде
Частота их появления значительно варьируется у разных больных, зависит от эффективности лечения.
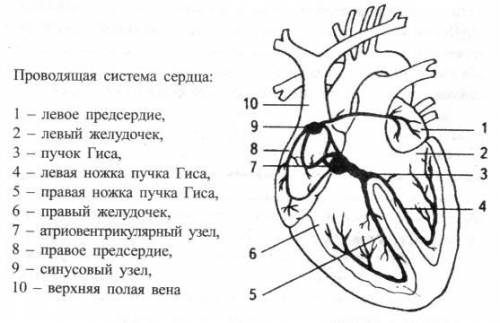
Анатомия
На стыке верхней полой вены и правого предсердия находится группа клеток, которая генерирует исходный электрический импульс каждого нормального сердечного сокращения — синусовый узел (СУ). Электрический импульс этих пейсмейкерных клеток распространяется на соседние клетки, что приводит к стимуляции камер сердца в упорядоченной последовательности. Импульсы распространяются внутри предсердия к атриовентрикулярному соединению (АВ) через предпочтительное проведение предсердных межузловых трактов и неспециализированных миоцитов. Время АВ задержки влияет на частоту сердечного ритма и модулируется вегетативный тонусом и циркулирующими в кровяном русле катехоламинами, чтобы максимизировать производительность сердца в любой момент.
Электрически предсердия изолированы от желудочков фиброзным кольцом везде, за исключением переднеперегородочной области. Там располагается пучок Гиса (продолжение АВ-узла), который входит в межжелудочковую перегородку, где раздваивается на левый и правый пучки.
Виды желудочковых блокад
По классификации В. Л. Дощицина, все внутрижелудочковые нарушения проводимости делятся на:
- моно-, би- и трифасцикулярные в зависимости от поражения одного или двух-трех пучков;
- очаговые: локальное повреждение подтверждается не во всех отведениях ЭКГ;
- арборизационную: локализуется в конечной части волокон Пуркинье;
- преходящие: изменения чередуются с правильной проводимостью;
- стойкие;
- полные и неполные;
- альтернирующие: выявляется то один, то другой тип блокады.
 Патологический процесс может вызвать блок импульса на любом уровне
Патологический процесс может вызвать блок импульса на любом уровне
В зависимости от места прерывания импульса различают блокады:
- монофасцикулярную (однопучковую): изолированно выявляется блок левой передней или задней, только правой ножки Гиса;
- бифасцикулярную (двухпучковая): возможна в двух вариантах как односторонняя (левой ножки) или двухсторонняя (правой с левой передней ветвью, правой с левой задней).
- трифасцикулярные (трехпучковые).
Разновидность блокад отражается в расшифровке электрокардиограммы. Проведение импульса из наджелудочковых узлов сердца замедляется или совершенно прерывается. Это нарушает последовательность возбуждения желудочков, влияет на биохимические процессы в миокарде, полноценность сердечного выброса.
Причины разных видов блокад отличаются друг от друга, вызывают неодинаковые изменения. Рассмотрим, как образуется нарушение внутрижелудочковой проводимости при заболеваниях миокарда.
Какие симптомы могут указывать на нарушенную проводимость
При синоаурикулярной блокаде происходит выпадение целого сердечного сокращения. После чего следует пауза. Пациенты иногда ощущают:
- «замирание» или кратковременную остановку сердца;
- резкий усиленный «удар».
Подобные изолированные симптомы редко приводят к врачу. Чаще выявляются после перенесенной инфекции при целевом расспросе. Проведение ЭКГ-исследования позволяет подтвердить осложняющий фактор заболевания, заподозрить миокардит.
Для пациента, принимающего препараты наперстянки, картина ЭКГ говорит о начале негативного воздействия передозировки и срочной необходимости отмены препарата.
Синоаурикулярный блок может возникать ночью, тогда следует думать об участии повышенного тонуса блуждающего нерва. Такой же механизм действует на сердце при травме глаз (удар), сдавлении сонных артерий.
Внутрипредсердное нарушение проводимости наблюдается при митральном стенозе с гипертрофией правого предсердия.
Атриовентрикулярная блокада редко возникает как случайное явление. При обнаружении характерных признаков на ЭКГ пациента следует внимательно обследовать, поскольку участки неполного нарушения проводимости со временем переходят в полное разграничение сокращений предсердий и желудочков.
Это может без лечения вызвать серьезные последствия, выражающиеся в уменьшении кровоснабжения внутренних органов и головного мозга.
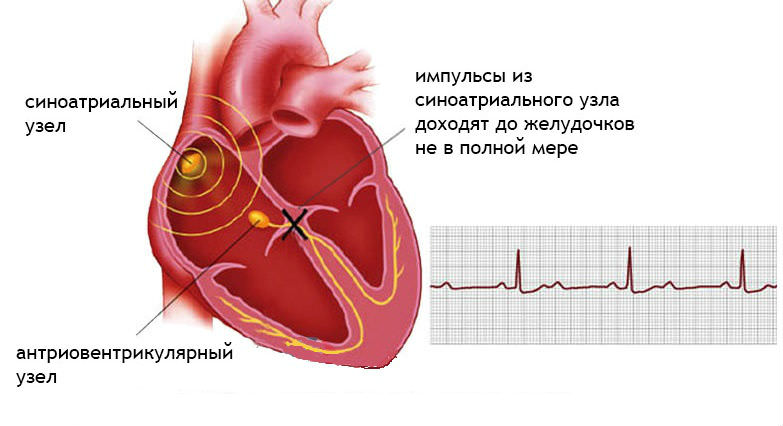 Для атриовентрикулярного вида характерно наличие глубокого и распространенного очага поражения
Для атриовентрикулярного вида характерно наличие глубокого и распространенного очага поражения
Часто сопутствует:
- миокардиту постинфекционному или септическому;
- рубцовым изменениям миокарда при диффузном кардиосклерозе, инфаркте миокарда;
- выраженному атеросклеротическому поражению коронарных сосудов.
Различают 3 степени подобных нарушений. Если после лечения изменения на ЭКГ исчезают, то можно ретроспективно говорить о неполном повреждении проводящих путей или первой степени и их восстановлении.
Вторая и третья степени отличаются упорством и постоянством. Длительная патология приводит к прерыванию связей между предсердиями и желудочками. Клинические проявления зависят от частоты самостоятельных желудочковых сокращений.
Если частота ударов сердца находится в пределах 40–50 в минуту, у пациентов появляется головокружение, возможны кратковременные обмороки.
Крайней степенью нарушения атриовентрикулярной проводимости считается развитие синдрома Морганьи-Эдемса-Стокса. При этом частота желудочковых систол уменьшается до 25–20 в минуту. Состояние может быть опасным для жизни, поскольку вызывает гипоксию клеток мозга.
Нарушения внутрижелудочковой проводимости
Проводимость нервного возбуждения — одна из уникальных функций сердца. Она обеспечивает последовательную передачу импульса из главного узла на предсердия и желудочки. Для этого внутри межжелудочковой перегородки проходят специальные клетки, соединенные в ветви. По имени первооткрывателя они названы пучками или ножками Гиса.
Окончания в области нижней части обоих желудочков и верхушки сердца образуют тонкую сетку волокон Пуркинье.
Любое нарушение внутрижелудочковой проводимости влечет за собой более или менее выраженное прерывание способа передачи импульса. Такие изменения называются блокадой. Они носят функциональный или органический характер. Чаще всего непроходимость желудочковых путей отражает степень повреждения сердечной мышцы патологическим процессом.
Сами по себе внутрижелудочковые блокады не представляют вреда для работы сердца. Но они серьезно осложняют основное заболевание, оказывают влияние на другие функции миокарда и прогноз.
Нарушения внутрижелудочковой проводимости не имеют типичных клинических симптомов, выявляются при контрольном ЭКГ-исследовании.
Что происходит при блокаде в правой ножке пучка Гиса
Механизм нарушения проводимости: в случае полного блока правой ветви пучка правый желудочек и прилегающая половина межжелудочковой перегородки получают возбуждение другим путем. Волна клеточной деполяризации сюда переходит с левой части межжелудочковой перегородки, из другого желудочка. Они возбуждаются первыми, и по волокнам медленно передают импульсы правому желудочку.
Неполная блокада отличается правильным путем передачи, но замедленной скоростью проведения импульса.
Причины полного блока — в основном, заболевания, сопровождающиеся перегрузкой правого желудочка:
- хронические болезни легких с формированием «легочного сердца»;
- врожденные пороки развития, несостоятельность клапанов у детей;
- из приобретенных пороков важен митральный стеноз, создающий повышенное давление в малом кругу кровообращения;
- хроническая ишемическая болезнь, сочетающаяся с артериальной гипертонией;
- инфаркт миокарда заднедиафрагмальной и верхушечной области, обнаружение патологии расценивается как показатель большой распространенности зоны некроза и ишемии.
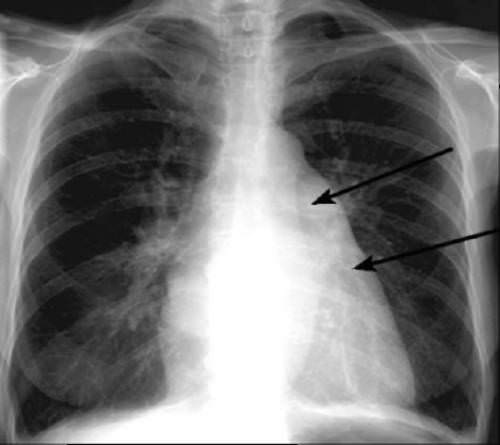 Рентгенологически перегруженный правый желудочек виден расширением контуров справа вверху
Рентгенологически перегруженный правый желудочек виден расширением контуров справа вверху
При здоровом сердце этот тип блокады встречается редко.
К причинам неполной блокады следует добавить:
- миокардиты (ревмокардит, последствия инфекционных вирусных болезней у ребенка);
- диффузный и очаговый кардиосклероз;
- утолщение левого желудочка при гипертонии;
- интоксикацию лекарственными препаратами (производными наперстянки, хинидина, β-адреноблокаторов).
- неспецифические электролитные нарушения.
В этих случаях замедленная проводимость указывает на гипертрофию желудочка. Возможна как вариант нормы у спортсменов.
СИНДРОМ СЛАБОСТИ СИНУСОВОГО УЗЛА
(дисфункция синусового
узла, Аррест-2-синус)Эта патология очень близка к синоаурикальной блокаде,
но отличается тем, что страдают Р клетки, вырабатывающие синусовый ритм, а не Т
клетки. В этом случае часта брадикардия, которая неуклонно возрастает и не
поддается ваголитикам (атропину и его аналогам). Затем, по мере возрастания
слабости синусового узла, приходят в возбуждение гетеротропные очаги в
предсердиях — возникают пароксизмальные нарушения ритма: пароксизмальная
тахикардия или мерцание и трепетание предсердий. По выходе из тахикардии период
асистолии в течение нескольких секунд, а затем вновь возникает синусовая
брадикардия. Это патологическое состояние связано с органическим поражением
синусового узла (поражение Р клеток), оно изматывает больного, длительно
затянувшееся может привести к его гибели. Синдром Аррест-2-синус является
показанием к постоянной электростимуляции — хирургическое
вмешательство.
Что может вызвать нарушение проводимости
Причинами нарушения проводимости могут быть:
- общие заболевания, сопровождающиеся изменением метаболизма (эндокринная патология, системные коллагенозы);
- локальные повреждения проводящей системы зонами ишемии, воспаления, кардиосклероза, растяжения миокарда при гипертрофии отдельных участков.
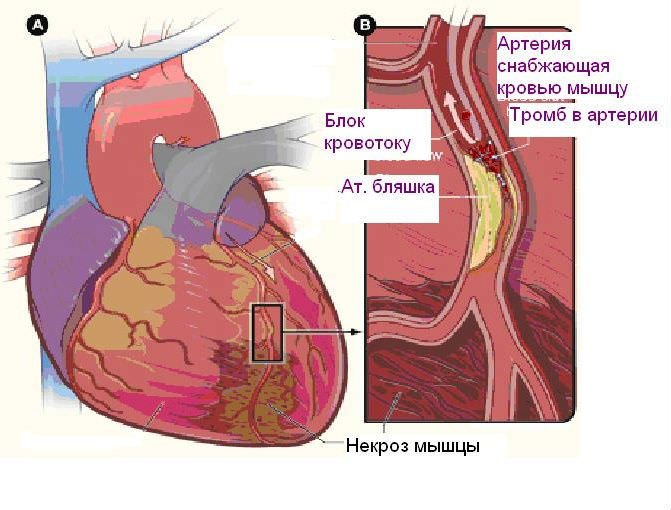 После рубцевания зоны некроза постепенно заменяются миофибриллы и проводящие клетки на участки кардиосклероза
После рубцевания зоны некроза постепенно заменяются миофибриллы и проводящие клетки на участки кардиосклероза
Воспалительная реакция (миокардит) чаще всего встречается при:
- острых инфекционных заболеваниях вирусной и бактериальной природы (грипп, ОРВИ, дифтерия у детей, ревматические атаки после перенесенных ангин);
- аутоаллергических процессах на фоне васкулитов с вовлечением коронарных сосудов;
- продуктивном гранулематозном воспалении.
Зона ишемии, вызванная недостаточным кровоснабжением проводящих волокон, зависит от тромбообразования как в правой, так и ветвях левой венечной артерий. Иногда по виду внутрижелудочковой блокады судят о возможной локализации инфаркта.
Патология наблюдается при остром инфаркте, хронической коронарной недостаточности.
Пороки сердца вызывают деформацию камер сердца, перерастяжение и гипертрофию. Поэтому нередким является нарушение проводимости у детей с врожденными изменениями строения камер и клапанного аппарата.
Развитие гипертрофии левого желудочка при гипертензии, кардиомиопатии также приводит к прерыванию желудочковых путей распространения импульса. В данных случаях степень блокады указывает на тяжесть поражения.
Лечебные меры
Для назначения лечения блокад необходимо определить их главную причину. Чтобы отдифференцировать органические поражения от повышенного влияния блуждающего нерва, в нетяжелых случаях проводят атропиновую пробу.
Подкожное введение небольшой дозы Атропина позволяет снять действие парасимпатической нервной системы. Если при контроле отмечается восстановление ЭКГ-картины, то пациенту рекомендуют непостоянно пользоваться препаратами на основе красавки (свечи в прямую кишку, капли Зеленина внутрь, Белласпон или Беллатаминал в таблетках).
Выявление миокардита, последствий метаболических изменений, гормональных сбоев, ишемии, гипертрофии позволяет использовать терапию по патогенетическому принципу:
- противовоспалительные средства (антибиотики, кортикостероиды, цитостатики);
- ощелачивающие средства;
- β-адреноблокаторы и блокаторы кальциевых каналов;
- антиагреганты и тромболитики;
- средства для снижения артериального давления;
- оперативное устранение порока сердца.
 Теофедрин — аналог эфедрина, противопоказан при гипертензии
Теофедрин — аналог эфедрина, противопоказан при гипертензии
При возникновении классического приступа Морганьи-Эдемса-Стокса пациент нуждается в неотложной помощи, поскольку под угрозой мозговое кровообращение. В любом месте обнаружения нет времени рассуждать о причинах. Взрослый человек в состоянии:
- уложить больного на жесткую поверхность;
- нанести интенсивный удар кулаком по грудине;
- начать проведение мероприятий сердечно-легочной реанимации в максимально доступном объеме (только массаж сердца или в сочетании с искусственным дыханием);
- попросить окружающих вызвать «Скорую помощь».
Врачи в подобных случаях быстро прослушивают сердце, чтобы убедиться в слабых редких ударах, измеряют артериальное давление.
На фоне продолжения непрямого массажа и дыхания через мешок Амбу внутривенно вводятся стимулирующие сердечную деятельность средства (раствор Адреналина, Эфедрина).
Амбулаторно больным рекомендуют принимать поддерживающую дозировку Изадрина, Алупента.
В случае частых приступов рассматривается вопрос о показаниях к установке кардиостимулятора.
Выявление нарушения проводимости у человека с острым или хроническим заболеванием рассматривается как осложнение. Этот признак требует пересмотра и продолжения лечения более длительный срок
Не менее важно контролировать временный вид блокад. Особенно если их причина остается неясной
Пациенту следует проходить ЭКГ-исследование не реже двух раз в год.
Физиология
Для понимания причин возникновения нарушений ритма необходимо иметь представление о нормальной физиологии сердца.
Электрофизиология
Прохождения ионов через клеточную мембрану миоцита регулируется посредством специфических ионных каналов, которые вызывают циклические деполяризации и реполяризации клетки, называемые потенциалом действия. Потенциал действия работающего миоцита начинается тогда, когда клетка деполяризована от диастолического — 90 мВ трансмембранного потенциала до 50 мВ. При этом пороговом потенциале открываются потенциал-зависимые быстрые Na-каналы, вызывая быструю деполяризацию посредствам снижения градиента концентрации ионов Na. Быстрые Na-каналы инактивируются и приток Na прекращается, но потенциал-зависимые ионные каналы открыты, что позволяет Ca войти через медленные Ca-каналы (деполяризация) и К уйти через К-каналы (реполяризация). Во-первых, эти два процесса являются сбалансированными и поддерживают позитивный трансмембранный потенциал, а также продлевают плато фазы потенциала действия. Во время этой фазы Ca, входящий в клетку, отвечает за электромеханическое сопряжение и сокращение миоцита. В конце концов, приток Ca прекращается и эффлюкс К усиливается, вызывая быструю реполяризацию клетки обратно до 90 мВ. Во время деполяризации клетка рефрактерна к последующему деполяризующему событию.
Существуют 2 основных типа сердечной клеток:
- Клетки с быстрыми каналами
- Клетки с медленными каналами
Клетки с быстрыми каналами (рабочие предсердные и желудочковые миоциты, миоциты системы Гис — Пуркинье) имеют высокую плотность быстрых Na каналов и их потенциалы действия характеризуется небольшой или полным отсутствием спонтанной диастолической деполяризацией, очень быстрой начальной скоростью деполяризации и потерей рефрактерности при совпадении с реполяризацией.
Клетки с медленными каналами (СА и АВ-узлы) обладают низкой плотностью быстрых Na каналов и их потенциалы действия характеризуются более быстрой спонтанной диастолической деполяризацией, медленной начальной скоростью деполяризации и потерей рефрактерности после реполяризации (и следовательно, имеют длительный рефрактерный период и невозможность проведения повторяющихся импульсов на высоких частотах).
СА-узел является доминирующим автоматическим пейсмейкером в нормальном сердце. Если СА-узел не производит импульсов, клетки с чуть менее низким автоматизмом (например, АВ-узел) берут на себя роль автоматических пейсмейкеров. Симпатической стимуляцией увеличивается частота активности пейсмейкерных клеток, а парасимпатической стимуляцией уменьшается.
Нормальный ритм
В покое частота синусового ритма сердца у взрослых составляет обычно от 60 до 100 уд/мин. Ритм с более низкой частотой часто возникает у молодых людей. Повышение частоты ритма возникает при физических нагрузках, болезнях, или эмоциях. Как правило, заметное суточное снижение частоты пульса происходит перед утренним пробуждением. Абсолютно регулярный (ригидный) синусовый ритм патологический и возникает у больных с вегетативной денервация (например у диабетиков).
Электрическая активность сердца представлена на ЭКГ, хотя деполяризации СА-узла, AV-узла, и Гиса — Пуркинье не вовлекают достаточно ткани, чтобы быть обнаруженными.
От чего зависит нормальная проводимость
Исследования показали, что для появления проявления блокады в проводящей системе сердца достаточно поражения 1 мм предсердно-желудочкового сообщения. Нормальное распространение возбуждения зависит от:
- содержания в крови парасимпатического и симпатического медиаторов нервной системы (ацетилхолин замедляет проводимость во всех отделах, норадреналин — ускоряет);
- ишемии зоны миокарда, по которой проходят проводящие пути, она вызывает прямой блок или опосредованный через изменение кислотно-щелочного баланса в пораженном участке (создает локальную зону ацидоза) сердца;
- уровня гормонов надпочечников (глюкокортикоидов, катехоламинов);
- концентрации калия в крови (при гиперкалиемии проведение замедляется, гипокалиемия ускоряет скорость прохождения импульса по вне- и внутрижелудочковым путям.
Как отличается проводимость на ЭКГ
Признаки нарушенной проводимости зависят от вида блокад. Они отличаются по:
- направлению электрической оси сердца;
- форме желудочковых комплексов;
- месту в грудных и стандартных отведениях;
- ширине зубцов и интервалов.
Иногда изменения желудочковых комплексов не считаются специфичными, поскольку они также присутствуют в случаях острого легочного сердца и гиперфункции правого желудочка. Преходящая блокада симулирует желудочковую экстрасистолию.
Двухпучковый вид блокады расценивается как предвестник развития трехпучкового поражения. При трехпучковом варианте форма желудочковых комплексов зависит от расположения очага повреждения, при частичном сохранении проводимости в одной из ветвей напоминает варианты двухпучковых блокад. ЭКГ-картина накладывается на атриовентрикулярные нарушения разной степени тяжести.
При оценке особенностей блокад для врача важно посмотреть предыдущие ЭКГ, чтобы быть уверенным в давности изменений. Стабильная длительная внутрижелудочковая блокада не требует специфического лечения
Первичное выявление внутрижелудочковых изменений, особенно у пожилого пациента, требует госпитализации и полного обследования для выяснения причин
Стабильная длительная внутрижелудочковая блокада не требует специфического лечения. Первичное выявление внутрижелудочковых изменений, особенно у пожилого пациента, требует госпитализации и полного обследования для выяснения причин.
Ишемия предполагает использование коронаролитиков и осторожного применения слабых β-адреноблокаторов. При обнаружении воспалительной природы изменений проводится курс антибактериальной терапии, гормональных средств
При обнаружении воспалительной природы изменений проводится курс антибактериальной терапии, гормональных средств.
В случае сочетания с хронической сердечной недостаточностью применяют малые дозы дигиталиса, мочегонных.
Важно своевременно решить вопрос о целесообразности установки электрокардиостимулятора. Это особенно касается случаев двух- и трехпучковых блокад
Как лечить нарушение внутрижелудочковой проводимости сердца
 При стабильном состоянии пациента и длительном существовании блокады специальное лечение не проводится. Для улучшения проводимости миокарда нужно лечить фоновое заболевание.
При стабильном состоянии пациента и длительном существовании блокады специальное лечение не проводится. Для улучшения проводимости миокарда нужно лечить фоновое заболевание.
В зависимости от происхождения этой патологии могут быть назначены гипотензивные препараты, нитраты. При редком желудочковом ритме и атриовентрикулярной блокаде может потребоваться установка кардиостимулятора.
При остром развитии блокады ножек Гиса для временного эффекта назначают:
- холинолитики (Атропин, Платифиллин);
- адреностимуляторы (Норадреналин, Изадрин);
- кортикостероиды при воспалительном процессе (Дексаметазон, Гидрокортизон);
- мочегонные для снижения содержания калия (Лазикс);
- временную кардиостимуляцию сердца.
Типы нарушенной проводимости
В зависимости от возникших физиологических условий выделяют типы нарушения импульсной проводимости:
- создание препятствия в зоне между нормальной тканью миокарда и измененным участком;
- сохранение распространения при замедленной скорости в зоне патологии;
- вовлечение импульса в зону поражения с последующей блокадой;
- возможность прохождения только в одном направлении, прерывание обратного потока.
Одной из патологий ритма вследсвие последнего варианта является пароксизмальная тахикардия, при которой импульсы проходят только из желудочков в предсердия по дополнительному пучку Кента.
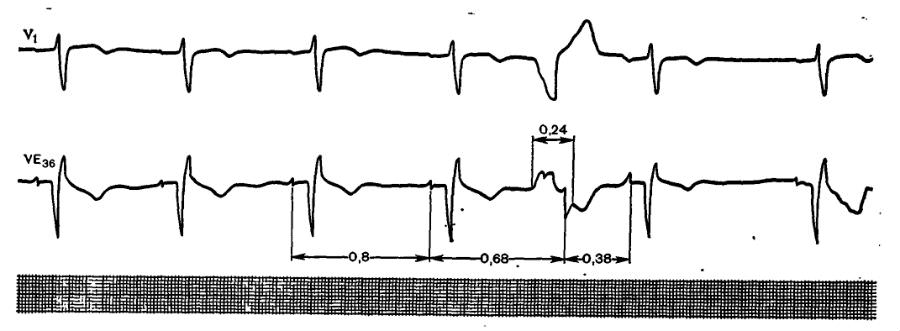 Нарушенная и расширенная форма желудочкового комплекса указывает на экстрасистолию или измененную проводимость
Нарушенная и расширенная форма желудочкового комплекса указывает на экстрасистолию или измененную проводимость
ЭКГ и другие методы диагностики
Для выявления нарушенной внутрипредсердной проводимости больше всего информации дает ЭКГ. Не всегда бывает достаточно стандартной методики, тогда применяется мониторирование по Холтеру, чреспищеводная регистрация или электрофизиологическое исследование.
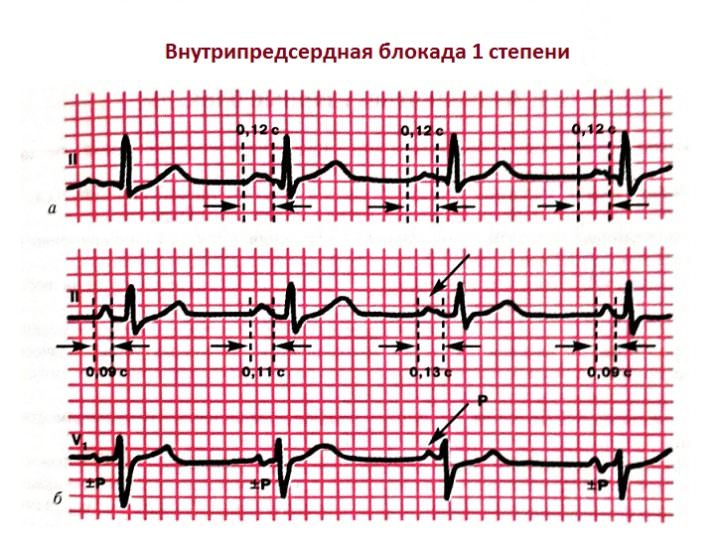
Первая степень блокады
Длительность зубца Р превышает норму (0,12 с). При этом нужно отметить, что только в 3% случаев она достигает 0,13-0,15 секунд, в подавляющем большинстве – около 0,125 с. Если блокада не постоянная, то продолжительность Р всегда больше PR. Предсердный зубец может становиться плоским, двухфазным, деформированным. Нередко блокада 1 степени сочетается с узловыми или внутри желудочковыми нарушениями проводимости, экстрасистолией.
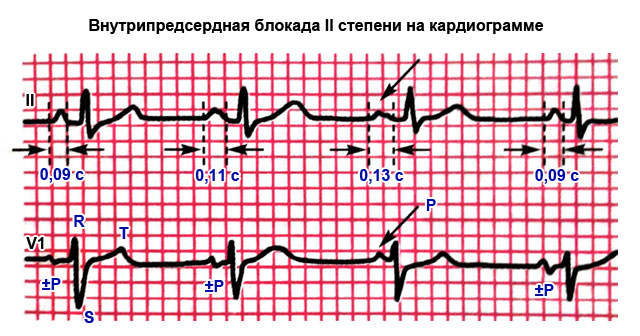
Вторая степень
Каждое последующее сокращение имеет все более длительный Р, а затем появляется волна, исходящая только от правого предсердия, а левое не сокращается. Это соответствует первому варианту 2 степени блокады. Существует также разновидность, при которой нет постепенного увеличения Р, а импульсы периодически не доходят до левого предсердия.
Предсердная диссоциация
Сигналы от правого предсердия полностью блокированы. Левое предсердие вырабатывает собственный медленный ритм – около 40 сокращений в минуту. По форме эктопические Р маленькие, интервалы между ними и обычными зубцами не регулярные. Дополнительным предсердным ритмом бывает мерцательная аритмия или трепетание предсердий, односторонняя тахикардия.
Правое предсердие и желудочки получают волны возбуждения от нормального (синусового) источника, при этом аномальные сигналы никогда не распространяются на них, а основной ритм не влияет на эктопический. В этом и состоит основной признак предсердной диссоциации.
Мнение эксперта
Алена Арико
Эксперт в области кардиологии
Не всегда такая картина отражает серьезное заболевание сердца. Ложная предсердная диссоциация может появиться на ЭКГ при плохом прилегании электродов, прикосновении врача к больному в период регистрации кардиограммы, в холодном помещении, при дыхательной недостаточности, икоте, паркинсонизме.

Comments
(0 Comments)