Анемия. Причины, виды, симптомы и лечение
Гипохромная анемия причины и симптомы, лечение и профилактика заболевания

Клинический анализ крови — наиболее простое исследование, которое помогает выявить серьёзные заболевания. Показатель низкого уровня гемоглобина является признаком гипохромной анемии, или гипохромии.
Что такое гипохромная анемия
Гипохромная анемия — собирательный термин для нескольких видов анемий. Характеризуется снижением уровня гемоглобина (железосодержащий белок, присутствующий в составе клеток крови). Это приводит к кислородному голоданию органов и тканей организма. В результате нехватки кислорода они перестают выполнять свои функции, что чревато серьёзными осложнениями.
Гипохромия характеризуется снижением уровня гемоглобина и количества красных кровяных клеток (эритроцитов)
При малокровии уменьшается не только уровень гемоглобина и эритроцитов, но и изменяется цветовой показатель. Кровяные клетки также меняют размер и форму, они приобретают вид кольца с просветлением в середине и тёмным ободком по краям.
Проблема анемии часто встречается в педиатрической практике. При рождении у малыша вырабатывается определённое количество железа. В последующем его необходимо пополнять. Если этого не происходит, вероятность появления болезни повышается.
Причины
Причины зависят от вида анемии. Однако чаще всего провоцируют заболевание:
- обильные кровотечения (менструации, послеоперационные или сильные травмы);
- несбалансированное питание с недостаточным количеством витаминов, белков. Характерно для людей, которые придерживаются строгой диеты, а также для вегетарианцев;
- внутренние кровоизлияния. Кровопотери могут быть незначительными, но постоянными (частыми). К ним относятся кровоточивость дёсен, геморрой, заболевания ЖКТ. При миоме (доброкачественной опухоли) матки и кисте яичников их полости заполняются кровью, гемоглобин превращается в другие соединения и постепенно рассасывается. В медицине такое явление называется «псевдопотеря крови»;
- хронические инфекционные болезни — при туберкулёзе, энтероколите, гепатите происходит перераспределение железа или его плохое усвоение. У пожилых людей анемию часто провоцируют болезни печени, почек;
- интоксикация, отравление химическими элементами — встречается при железонасыщенной анемии;
- беременность — в этот период организму требуется повышенное количество железа;
- глисты;
- заболевания крови;
- аутоиммунные болезни провоцируют гибель эритроцитов, что приводит к снижению гемоглобина.
Анемия у новорождённых и недоношенных детей появляется при:
- резус-конфликте;
- инфицировании плода в период вынашивания вирусами герпеса, краснухи;
- неправильном питании будущей мамы;
- родовой травме.
У грудничка заболевание может развиться вследствие неправильного питания. В основном это происходит при искусственном вскармливании.
Гипохромная анемия часто встречается в подростковом возрасте, когда происходит изменение гормонального фона.
Классификация
Медики выделяют несколько видов гипохромной анемии:
- железодефицитная (микроцитарная) – встречается наиболее часто. Причиной могут стать частые кровотечения, недостаток железа и его плохая усвояемость, физиологические процессы (лактация, беременность). Наблюдается больше у детей и молодых женщин;
- железонасыщенная (сидероахрестическая) – характеризуется нормальным уровнем железа в крови, однако этот элемент не всасывается, в результате чего гемоглобин не вырабатывается. Чаще встречается у людей преклонного возраста. Патология наблюдается при алкогольной интоксикации, отравлениях ядами или химическими веществами, длительном употреблении лекарственных препаратов;
- железоперераспределительная — возникает при большой концентрации железа в крови после распада эритроцитов (красных кровяных клеток). Заболевание часто встречается при туберкулёзе, гнойных инфекционных процессах;
- смешанная — развивается вследствие дефицита витамина В12 и железа. Среди основных симптомов выделяют быструю утомляемость, снижение иммунитета, отёчность верхних конечностей.
Болезнь может носить наследственный или приобретённый характер.
Лечение
Первым делом необходимо устранить причину, которая вызывает анемию, затем проводятся определенные медицинские мероприятия и манипуляции, устраняются микро и макро кровотечения.
Для успешного лечения анемии пациент обязан придерживаться рационального питания и разработанной диеты, которая может состоять из полноценной пищи, содержащей достаточное количество белка животного происхождения, витаминов и, конечно же, железа.
 Отдельные виды анемии лечатся, основываясь на патогенезе и этиологии заболевания.
Отдельные виды анемии лечатся, основываясь на патогенезе и этиологии заболевания.
Главным методом лечения анемии является назначение препаратов с высоким содержанием железа. Кроме того могут быть назначены внутримышечные, а также внутривенные введения препаратов. Однако этот вариант используется крайне редко, здесь существует высокий риск возникновения аллергической реакции.
Отметим, что препараты содержащие железо водятся крайне осторожно, делается это для того, чтобы избегать вероятность возникновения непереносимости. Однако доза препарата должна быть достаточная для того, чтобы оказывать эффективное лечение анемии
Если необходимо проводить лечение мегалобластной анемии, когда происходит снижение гемоглобина и связано это недостатком витамина B12, назначаются подкожные инъекции цианокобаламина.
Продолжительность такого курса составляет до полутора месяцев, после чего начинается курс восстановления нормального процесса кроветворения. Далее врач назначает еще один прием витамина B12, но это уже профилактический курс, который длится несколько месяцев
Здесь важно подчеркнуть. что витамим В 12 необходим и если диагностирована железодефицитная анемия, симптомы которой схожи с другими типами анемии
Отметим, что прием препаратов железа приводит к увеличению количества гемоглобина в крови не ранее, чем через месяц после начала приема. Эффективность прописанных препаратов врачи отслеживают по изменению уровня ретикулоцитов, предшественников эритроцитов.
Если отмечается увеличение этих компонентов крови, можно говорить об успешности проводимых мероприятий по терапии анемии. В некоторых случаях для лечения анемии, которая связана с недостатком витамина B12, используется и дополнительно прием фолиевой кислоты.
Если у пациента наблюдается резкое нарушение гемодинамики, в этом случае уровень гемоглобина резко падает ниже 40-50 г/л, существует уже угроза летального исхода. В этом случае необходимо применять гемотрансфузию.
https://youtube.com/watch?v=pnsDYKwEFPo
Гипохромная анемия лечение
Заместительная терапия препаратами железа считается основополагающим методом в лечении пациентов с железодефицитной анемией. Для этого используют Лактат, Сульфат или Карбонат железа. Чаще других назначают Сульфат железа – 300 мг три раза в день. Очень часто для лечения гипохромной анемии используют и такие препараты как Ферроплекс, Феромид, Ферроградумент, называющиеся комбинированными.
Все солесодержащие препараты железа сильно раздражают слизистую поверхность желудка и кишечника, поэтому почти пять процентов больных имеют побочные реакции организма в виде тошноты, рвоты и поноса. Этот дискомфорт приходится убирать с помощью уменьшения дозы препарата, сокращения сроков лечения, а иногда даже отменяя лекарственный препарат, что в результате приводит к плохим показателям в лечении. Некоторые пациенты стараются принимать в пищу продукты, в которых содержится железо, но это всё равно не может заменить железосодержащие препараты, тем более вылечить гипохромную анемию. Поэтому в среднем, терапия препаратами железа, чтобы достичь желаемого результата, должна составлять около шести месяцев
Это очень важно для восполнения недостающего количества железа в организме, с последующим его запасом в нём
При некоторых клинических показаниях назначают внутривенно железосодержащие препараты, а при тяжёлой форме гипохромной анемии применяют вливание эритроцитарной массы
Но самое важное в лечение данного заболевания в первую очередь остаётся устранение факторов его развития. Это касается терапии основного заболевания, которое стало причиной возникновения данной патологии, а затем назначается лечение специфического характера
Оно всегда зависит от формы гипохромной анемии.
Для лечения гомозиготной талассемии гипохромной применяют трансфузии эритроцитов уже с раннего возраста. В основном используют размороженные виды эритроцитов. Вначале проводят курс ударной терапии, которая включает до десяти трансфузий на протяжении двух или трёх недель, и достигают увеличение гемоглобина до 120–140 г/л. После этого назначение вливаний снижают. Данная терапия гипохромной анемии с применением переливаний, улучшает не только общее состояние больного, но и уменьшает значительные изменения в скелете, размеры селезёнки, снижает частоту возникновения у таких детей инфекций в тяжёлых формах, а также улучшает их физическое развитие. Такое лечение надолго продлевает пациентам жизнь. Но иногда, после применения этой терапии, возникают некоторые осложнения в виде пирогенных реакций, повышенного гемолиза и судорог. Кроме того, трансфузионная терапия может стать причиной гемосидероза многих органов. Поэтому при лечении этой формы анемии обязательно назначают Десферал. Он своевременно выводит из организма избыточное количество железа. Доза назначения этого препарата зависит от возраста больного и перелитого количества эритроцитов. Маленьким детям вводят его внутримышечно по 10 мг/кг, подросткам – 500 мг в сутки. Десферал также рекомендуют применять с аскорбиновой кислотой по 200–500 мг, которая усиливает его действие.
В некоторых случаях, когда пальпируют селезёнку, значительно увеличенную в размерах, и ко всем симптомам основной анемии присоединяется тромбоцитопения и лейкопения, показано проведение спленэктомии.
Лечение талассемии гомозиготной этиологии, как одной из форм гипохромной анемии, не даёт серьёзных ремиссий, но значительно улучшает жизнь больных
При терапии гетерозиготной талассемии важно помнить, что все препараты железа крайне противопоказаны. Так как эта форма гипохромной анемии всегда имеет избыточное содержание в организме железа
Поэтому у больных, которые будут принимать железосодержащие препараты, состояние будет крайне ухудшаться в отличие от тех пациентов, которые не станут их получать. А это в результате может стать причиной тяжёлой декомпенсации и гибели больных от различных проявлений гемосидероза.
Симптомы микроцитарной анемии
Микроцитарная анемия лёгкой степени может никак себя не проявлять. Симптомы часто появляются только на тяжёлой стадии, когда отсутствие нормальных красных кровяных клеток уже существенно влияет на снабжение органов кислородом.
Общие симптомы микроцитарных анемий включают в себя следующие признаки:
• хроническая усталость, слабость, утомляемость;
• потеря выносливости;
• одышка;
• нарушение вкусовых ощущений;
• сухость во рту, образование заед;
• атрофия сосочков языка, пощипывание, изменение его цвета;
• головокружение;
• бледная кожа;
• частая тошнота, позывы к рвоте;
• ощущение комка в горле, нарушение глота нияЕсли у вас возникли какие-либо из этих симптомов, и они не проходят в течение двух недель, записаться на прием к врачу. Но стоит записаться на прием к врачу как можно скорее, если вы испытываете сильное головокружение или одышку.
Острая постгеморрагическая анемия
Причины острой постгеморрагической анемии
Возникновению заболевания способствуют:
- всевозможные травмы, особенно с повреждением крупных сосудов;
- эктопическая беременность;
- различные заболевания внутренних органов, сопровождающихся острым кровотечением (язвенная болезнь желудка и ДНК, варикозное расширение вен пищевода при циррозе печени, распадающаяся опухоль желудка; туберкулез, абсцесс легкого и бронхо-эктазы);
- геморрагические диатезы, особенно гемофилия.
Состояние, связанное с быстрой потерей значительного объема крови (20—25% крови в течение примерно 1 ч). Фактором, определяющим степень нарушения функций и их компенсации, является некорригируемая гиповолемия.
Стадии компенсации острой кровопотери
Гидремическая фаза компенсации. Наступает на 2-4-е сутки и состоит в перемещении в сосуды жидкости из внеклеточного пространства. Один из механизмов гидремической фазы — вызванная катехоламинами гипергликемия, обусловленная гликогенолизом в печени; содержание основных электролитов в плазме практически не меняется.
Костномозговая фаза компенсации. В этой фазе имеет значение активация образования эритро-поэтинов в почках на фоне выраженной гипоксии.
В первое время после кровопотери в связи с уменьшением объема сосудистого русла обычно не выявляется снижение содержания гемоглобина и эритроцитов, показатель гематокрита также не меняется.
В связи с гидремией начинается постепенное падение уровней гемоглобина и эритроцитов.
Лечение острой постгеморрагической анемии
Направлено на быстрое восстановление объема циркулирующей крови: гемотрансфузии, введение коллоидных или солевых растворов. Для гемостаза внутривенно вводят кальция хлорид, викасол, нашивную плазму, фибриноген, аминокапроновую кислоту. При необходимости проводят хирургическую остановку кровотечения.
Классификация анемий
Патогенетическая классификация анемий
I. Анемии вследствие кровопотери (постгеморрагические):
а) острая постгеморрагическая анемия;
б) хроническая постгеморрагическая анемия.
II. Анемии вследствие нарушения образования эритроцитов и гемоглобина:
а) железодефицитная анемия;
б) мегалобластные анемии, связанные с нарушением синтеза ДНК;
в) гипопластическая (апластическая) анемия.
III. Анемия вследствие усиленного кроворазрушения (гемолитические):
1. Наследственные:
а) связанные с нарушением структуры мембраны эритроцитов (микросфероцитарная анемия Минковского-Шаффара, овалоцитоз, акатоцитоз);
б) связанные с дефицитом ферментов в эритроцитах;
в) связанные с нарушением синтеза гемоглобина (серповидноклеточная анемия, гемоглобинозы, талассемия).
2. Приобретенные.
3. Аутоиммунные.
IV. Анемии смешанного генеза.
Морфологическая классификация анемий
I. Макроцитарная анемия (MCV> 100 мкм (фл); диаметр эритроцитов > 8 мкм) (дефицит витамина В12 и фолиевой кислоты, болезни печени, предлейкоз).
II. Микроцитарная анемия (MCV
III. Нормоцитарная анемия (MCV 81 —99 мкм (фл), диаметр эритроцитов 7,2—7,5 мкм) (недавняя кровопотеря, гемолиз эритроцитов, гипо- и апластическая анемия, миелофиброз).
Классификация анемий по цветовому показателю
I. Анемия гипохромная, цветовой показатель
II. Анемия нормохромная, цветовой показатель 0,85-1,05 (анемия при хронической почечной недостаточности, апластическая анемия, анемия при заболеваниях печени, острая постгеморрагическая анемия).
III. Анемия гиперхромная, цветовой показатель > 1,05 (В12-дефицитная анемия, ахрестическая анемия, фолиеводефицитная анемия).
Классификация анемий в зависимости от способности костного мозга к регенерации
I. Регенераторная форма анемии (с достаточной функцией костного мозга) — ретикулоцитов больше 1% (при гемолитических анемиях, ретикулоцитарном кризе при лечении витамином В12 пернициозной анемии, после кровопотерь).
II. Гипорегенераторная форма анемий (с пониженной регенераторной функцией костного мозга) — ретикулоцитов меньше 1% (при железодефицитных анемиях, хронических кровопотерях).
III. Гипопластическая или апластическая форма анемии (с резким угнетением процессов эритропоэза) — ретикулоцитов менее 0,2% (при гипопластических анемиях, панмиелофтизе).
Об эритропоэтической функции костного мозга судят по содержанию в периферической крови ретикулоцитов. Нормальное содержание ретикулоцитов 0,2-1%.
Справочные данные:
Анемии, обусловленные дефицитом витамина В12 пернициозные
Дефицит витамина В12 может развиться в связи с нарушением его поступления, всасывания, транспорта, депонирования и усвоения на уровне костного мозга.
Нарушение всасывания вероятно при отсутствии внутреннего фактора Кастла (транскоррин), при атрофических процессах со стороны слизистой желудка, при наследственно обусловленном избирательном расстройстве продукции витамина, при аутоиммунном разрушении, при агастральной форме дефицита.
Всасывание витамина В|2 резко ограничивается при распространенном поражении тонкого кишечника — при энтеритах, целиакии, а также при его резекции.
Показана патогенетическая роль конкурентного расхода витамина при инвазии широким лентецом, а также при синдроме «слепой кишки» (при наложении анастомозов остаются участки тонкой кишки).
В некоторых случаях к дефициту витамина В12 приводит недостаток транскобаламина.
Дефицит витамина В12 вызывает нарушение образования ДНК и далее расстройство деления кроветворных клеток, т.е. замедление митотического процесса и сокращение числа митозов. В таких условиях формируется сходный с эмбриональным мегалобластный тип кроветворения.
Развитие анемии связано со следующими механизмами.
- Снижение митотической активности.
- Неэффективный эритропоэз за счет внутрикостномозгового разрушения мегалобластов.
- Внесосудистый гемолиз в селезенке из-за увеличенных размеров мегалоцитов.
- Внутрисосудистый гемолиз за счет снижения осмотической стойкости мембраны мегалоцитов.
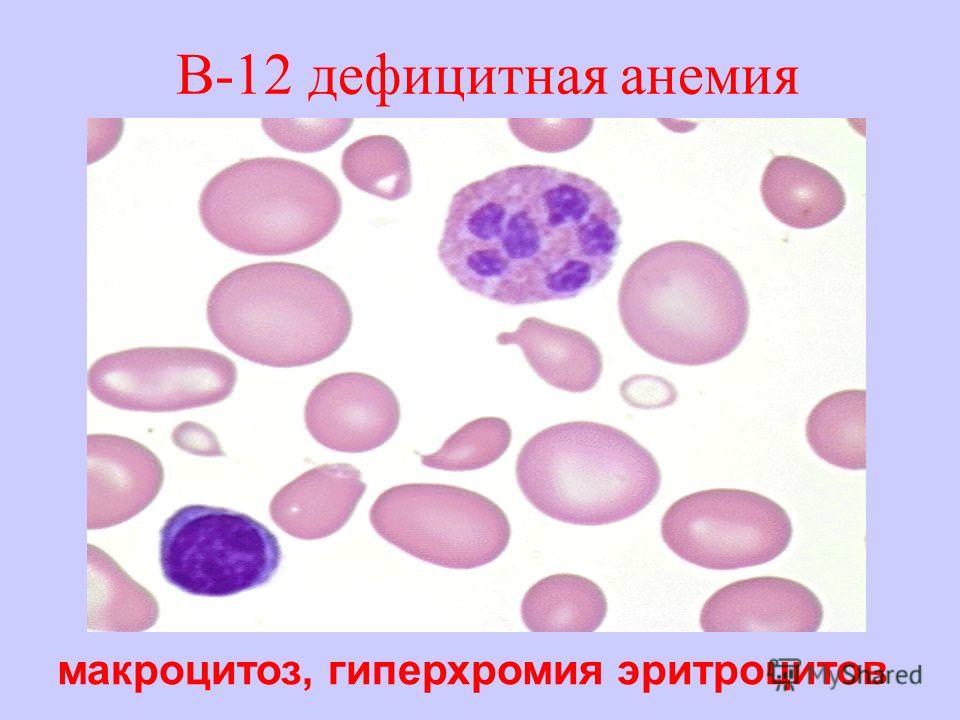
В периферивеской крови выявляется резкая анемия, преимущественно гиперхромная, гипорегенераторная. Типичны наличие ядерных остатков, анизоцитоз, пойкилоцитоз. Отмечается также нейтропения и тромбоцитопения.
Фолиеводефицитная анемия по механизму развития и картине крови близка к витамин В12-дефицитной.
Макроцитоз
Расшифровка анализа крови помогает своевременно выявить многие патологии, поэтому и назначается общий анализ крови практически при любом предварительном диагнозе, а также при проведении профилактических осмотров. Не является исключением и макроцитоз.
Что такое макроцитоз?
Большое количество эритроцитов с размерами более 9 мкм (макроцитов) позволяет заподозрить у пациента макроцитоз.
В норме размер эритроцитов в крови не превышает 8 мкм. Констатировать макроцитоз доктор может в том случае, если более половины эритроцитов в крови составляют макроциты. Такой сдвиг сам по себе не является заболеванием, однако, может свидетельствовать о возникших в организме патологиях, в том числе серьёзных:
- дефицита витаминов группы В и фолиевого дефицита;
- алкоголизма;
- поражения печени.
О чём говорит присутствие макроцитов?
Причиной макроцитоза может стать патологическое состояние печени
Усиленная макроцитарная формула может диагностироваться при различных патологиях в организме, в том числе при болезнях кроветворения. Это может быть свидетельством:
- недостатка витамина В12;
- дефицита фолиевой кислоты;
- анемии, возникшей на фоне значительной кровопотери (в том числе внутреннего кровотечения);
- патологических состояний костного мозга;
- злокачественных заболеваний системы кроветворения;
- снижения функциональных способностей щитовидной железы;
- тяжёлых форм алкогольной зависимости;
- патологические состояния печени;
- приёма некоторых препаратов.
Макроцитоз часто диагностируется на фоне беременности, особенно во втором и третьем триместре.
Кроме того, макроцитоз может проявляться на фоне неправильно сбалансированного питания при диетах. Частым явлением увеличения макроцитов выявляется и при патологиях работы пищеварительной системы вследствие нарушения усвоения витаминов группы В.
Анализ у беременных
В первую очередь причиной макроцитоза у беременных может стать нехватка фолиевой кислоты
С наступлением беременности в организме будущей матери происходит ряд изменений. Радостное ожидание может омрачить ухудшение общего состояния организма, часто возникающее на фоне анемии.
Тревожным сигналом для докторов считается сдвиг эритроцитов в картине крови в сторону макроцитов. Происходит это в первую очередь из-за нехватки фолиевой кислоты в женском организме.
К основным причинам, приводящим к фолиевому дефициту в период беременности, специалисты относят:
- увеличение массы крови (при этом увеличение плазмы не соответствует количественному увеличению эритроцитов);
- неправильное питание, приводящее к уменьшению усвоения организмом витаминов группы В;
- многоплодная беременность;
- приём противосудорожных препаратов;
- токсикоз беременных.
Алгоритм выявления причины патологии
Патологий пищеварительной системы беременных приводят к нарушению усвоения фолиевой кислоты
Обнаружение макроцитоза влечёт за собой обязательное обследование на выявление причины патологического процесса в крови. При беременности такое обследование проводят на определение:
- Патологий пищеварительной системы, приводящих к нарушению усвоения фолиевой кислоты.
- Нарушения питания, приводящего к фолиевому дефициту и дефициту витаминов группы B в организме.
- Возможных симптомов мегалобластной анемии (у беременных эта патология встречается крайне редко).
В остальных случаях, в первую очередь, выявляют уровень витамина В12 и фолиевой кислоты.
Иногда оказывается, что такое состояние крови обусловлено нарушением питания и голоданием при диетах. В этих случаях возможное восстановление показателей не является сложным делом, достаточно лишь следовать рекомендациям:
- ведение здорового образа жизни;
- коррекция рациона питания;
- своевременный контроль показателей крови.
Лечение патологии проводится врачом, и направлено на устранение причины сдвига эритроцитарной формулы – только так можно избавиться от проблемы макроцитоза.
Как лечить недуг
Гипохромная анемия без лечения приводит к общей гипоксии всех внутренних органов и тканей. Восстановить состояние организма при гипохромии очень сложно
Поэтому лечение гипохромной анемии важно начать с самой ранней стадии заболевания, это обеспечит более высокий терапевтический эффект
https://youtube.com/watch?v=ALwOPn-fKWI
План и вид лечения гипохромии назначается врачом и зависит от формы патологии:
- При железодефицитной анемии назначают железосодержащие лекарства: ферронал, гемофер, фенюльс, актиферрин — с целью восполнения железа и восстановления синтеза гемоглобина. Принимать их нужно в соответствии с врачебными рекомендациями в одно и то же время. Грамотно составленное меню с преобладанием белковой и железосодержащей пищи станет отличным дополнением к лекарственной терапии при гипохромии.
- При сидероахрестической анемии сначала необходимо устранить основное заболевание, провоцирующее нарушение всасывания железа, а затем восстанавливать уровень гемоглобина. В этом случае начинают с употребления витаминных комплексов (лучше В12). После курса витаминотерапии при анемии назначают железосодержащие препараты. Для контроля гипохромии требуется постоянный забор крови на наличие свободного железа.
- Смешанная гипохромная анемия, при лечении которой используют указанные выше методы, требует проведения полного обследования организма на возможное развитие злокачественных опухолей. Если опухоль обнаружена, назначают цитостатические лекарственные средства или используют радикальные методы лечения гипохромии вплоть до оперативного вмешательства.
Медикаментозные препараты, рекомендованные к употреблению при гипохромии, выпускаются в виде суспензии, капсул или таблеток.
Средняя и тяжелая степени гипохромной анемии лечатся под наблюдением врача в условиях стационара.
В качестве поддержки к основному лечению гипохромии прибегают к народным методам лечения. Чтобы повысить уровень гемоглобина, при гипохромии рекомендуется каждый день кушать:
- тертую сырую морковь, приправленную сметаной;
- вареную тыкву;
- отвар шиповника/крапивы;
- смеси сушеных фруктов с медом.
Не стоит забывать и о правильном питании больных гипохромией. Диетологи дают следующие рекомендации:
- Ежедневно потреблять 130-150 г белковой пищи (мясо крупнорогатого скота).
- Сведите к минимуму употребление жиров. Малокровие способствует ожирению костного мозга/печени, угнетающего процесс кроветворения.
- Для улучшения аппетита включите разные бульоны.
- Употребление сырья, богатого витамином В (яйца, рыба, творог, пивные дрожжи, печень).
Можно лечить гипохромию разными способами, главное одно — начинать на ранней стадии, не допуская осложнений.
При тяжелой стадии гипохромной анемии терапия может затянуться надолго.
Помните слова Сократа: «Здоровье не всё, но всё без здоровья ничто». Поэтому не забывайте своевременно устранять воспаления и инфекции, сбалансированно питайтесь, пейте витаминные комплексы, обследуйте организм и сдавайте кровь на анализ. Это позволит вовремя выявить гипохромию и избавит от серьезных проблем.
Гипохромия у ребенка
Такое состояние может развиться уже во внутриутробном периоде, а также после рождения.
рождения.
Гипохромная анемия у детей бывает нескольких типов:
- Латентная форма – основным признаком является недостаток железа, но без наличия анемии. Возникает редко.
- Железодефицитная анемия – самая частая форма, причиной которой является недостаточное поступление с пищей железа. Также такие состояния характерны для недоношенных детей и близнецов, особенно женского пола. При несвоевременном лечении одним из первых признаков является рахит.
- Талассемия – это наследственная болезнь, поражающая на генетическом уровне структуры, которые определяют параметры здорового гемоглобина.
Часто привлекают внимание симптомы, которые развиваются уже на конечных стадиях анемии. Поэтому родителям маленьких детей нужно обращать внимание на следующие признаки:
- Нарушенный сон.
- Плохой аппетит.
- Бледность.
- Высокая подверженность респираторным инфекциям.
- Ангулярный стоматит (заеды).
- Задержка физического, умственного, психического развития.
Важно! Как для детей, так и для взрослых, во избежание развития осложнений, порой летальных, необходимо провести эффективную терапию.

Comments
(0 Comments)