Как проводится лапароскопия желчного пузыря
Показания и противопоказания к операции
Статистика свидетельствует, что частота лапароскопии по поводу патологии желчевыводящих путей неуклонно растет. Некоторые исследователи объясняют этот факт чрезмерным увлечением лапароскопическим методом, когда часть операций проводится по «сомнительным» показаниям, то есть пациентам, которые не нуждаются на данный момент в оперативном лечении. С другой стороны, те же статистические данные говорят о том, что частота желчнокаменной болезни и холециститов во всем мире постоянно увеличивается, а это значит, что рост числа вмешательств вполне закономерен.
Показания к лапароскопической холецистэктомии почти такие же, как и при открытой операции иссечения желчного пузыря, хотя в начале освоения метода они были ограничены. Тот же острый холецистит не брались оперировать лапароскопически, предпочитая открытую операцию как менее рискованную. Сегодня до 80% больных острым воспалением пузыря проходят малоинвазивное лечение.
Отмечено, что исход вмешательства и вероятность осложнений зависят от опытности хирурга, поэтому чем грамотнее и квалифицированнее специалист, тем шире у него показания для лапароскопической холецистэктомии и тем меньше препятствий он видит для использования именно этой методики.
Накопленный опыт и анализ результатов лапароскопии позволяет рекомендовать ее широкому кругу больных с:
- Хроническим калькулезным холециститом, сопровождающимся воспалением стенки органа и камнеобразованием;
- Острым холециститом с конкрементами или без них;
- Холестерозом пузыря;
- Полипозом;
- Носительством камней (бессимптомная желчнокаменная болезнь).
Главная цель процедуры — удалить патологически измененный желчный пузырь, а калькулезный холецистит — самая частая причина таких вмешательств. Размеры камней, их количество, продолжительность заболевания не должны быть определяющими в выборе варианта операции, поэтому при прочих равных условиях предпочтительна именно лапароскопия.
Можно ли считать бессимптомное носительство камней в желчном пузыре поводом к лапароскопии? Этот вопрос продолжает обсуждаться. Часть хирургов рекомендуют наблюдение, пока симптоматики нет, а другие настаивают на удалении пузыря с камнями, мотивируя это тем, что рано или поздно может возникнуть приступ желчной колики, острый холецистит, пролежень в стенке пузыря от длительного нахождения в нем конкрементов, и тогда операция будет показана в срочном порядке. Плановая лапароскопия менее рискованна и дает меньше осложнений, поэтому есть смысл все же избавляться от уже пораженного органа, ведь камни сами собой не исчезнут.
Противопоказания к лапароскопии желчного пузыря бывают абсолютными и относительными, общими или местными. К абсолютным противопоказаниям относят:
- Декомпенсированные заболевания сердечно-сосудистой системы, легких, печени и почек, которые препятствуют оперативному лечению и наркозу в принципе;
- Тяжелые расстройства свертывания крови;
- Беременность большого срока;
- Доказанный рак пузыря или протоков;
- Плотный инфильтрат в зоне шейки пузыря;
- Некротические процессы в желчном пузыре и протоке, разлитой перитонит.
Лапароскопия не рекомендуется больным с имплантированным кардиостимулятором, она не производится при гангренозных формах холецистита, а также при формировании свищей между желчевыводящими путями и кишечником.
Местные противопоказания могут быть известны еще на этапе планирования вмешательства либо обнаруживаются непосредственно при осмотре зоны операции. Так, препятствовать лапароскопии могут обильные спайки и рубцовые изменения, внутрипеченочная локализация желчного пузыря, неопластический рост, который не доказан на предоперационном этапе.
В числе относительных противопоказаний:
- Носительство конкрементов в желчных протоках, воспаление ходов;
- Острое воспаление поджелудочной железы;
- «Фарфоровый» желчный пузырь (склерозированный с атрофией стенки);
- Цирроз печени;
- Острый холецистит, когда прошло больше 3 дней с момента его начала;
- Ожирение крайней степени;
- Перенесенные ранее вмешательства в зоне планируемой лапароскопии, которые могли вызвать сильный спаечный процесс.
Относительные противопоказания позволяют произвести операцию, но с определенными рисками, поэтому они учитываются индивидуально для каждого пациента. Наличие препятствий к лапароскопии не означает, что больному не будет проведено лечение. В таких случаях оно будет состоять в открытой операции, дающей возможность хорошего обзора оперируемой области и более радикального удаления тканей (при раке, например).
Возможные осложнения
После лапароскопической резекции большинство пациентов ощущает слабые умеренные боли в области проколов, которые купируются анальгетиками. Через неделю исчезнет любой дискомфорт и начнется период восстановления, хотя с физической активностью пока придется повременить. Людям, которые страдают запорами, рекомендуется употреблять слабительное, чтобы не напрягать мышцы во время дефекации и не повредить внутренние швы.
Официально считается, что вероятность послеоперационных осложнений после лапароскопической холецистэктомии такая же, как при проведении полостной резекции и составляет 1–5%. Однако реально лишь у 1 из 5000 пациентов развиваются такие осложнения:
- внутренние кровотечения в результате повреждения сосудов;
- «подтекание» желчи в печени и брюшной полости;
- нагноение внутренних ран и, как следствие, образование подкожного гнойника;
- скопление газа под кожей из-за неправильного прокола — это осложнение чаще наблюдается у тучных людей, и оно не опасно, так как «газовый бугорок» вскоре рассасывается;
- распространение онкологических клеток в брюшную полость, если таковые имелись в желчевыводящей системе.
Между тем, у 5–30% людей, перенесших резекцию, развивается так называемый постхолецистэктомический синдром, причем независимо от вида хирургического вмешательства — лапароскопического или открытого. Под данным синдромом понимается состояние, когда после резекции пациент не ощущает изменений либо чувствует себя хуже.
Подготовка к лапароскопии
Подготовка пациента к лапароскопии желчного пузыря включает стандартный перечень обследований, аналогичный таковому при других вмешательствах. Недопустимо игнорировать некоторые исследования, мотивируя это малоинвазивностью вмешательства. Перед процедурой проводятся:

- Анализы крови и мочи — за неделю-10 дней до запланированной даты операции;
- Флюорография;
- Исследование гемостаза;
- Определение групповой и резус-принадлежности;
- Анализы на сифилис, ВИЧ, вирусные гепатиты;
- ЭКГ (по показаниям и людям старшего поколения);
- Ультразвуковое исследование органов живота, обязательно тщательно осматривается зона предстоящего вмешательства — пузырь, протоки, печень;
- Рентгеноконтрастное исследование желчевыводящей системы — холангиография, цистография, холангиопанкреатография.
При поступлении в стационар большинство пациентов уже имеют на руках необходимые анализы, что ускоряет и облегчает дальнейшую подготовку. В больнице больной беседует с анестезиологом и хирургом, которые определяются с типом анестезиологического пособия, объясняют характер предстоящего вмешательства, еще раз уточняют наличие возможных препятствий к оперативному лечению.
Больные, имеющие ряд сопутствующих заболеваний, проходят лечение до стабилизации состояния. Кроверазжижающие препараты и средства, меняющие свертываемость крови, отменяются. Перечень лекарств, которые можно продолжать принимать при планировании и проведении лапароскопии желчного пузыря, уточняет лечащий врач.
Для облегчения течения послеоперационного периода полезно соблюдать диету и делать специальные упражнения, о которых расскажет терапевт в поликлинике. Соблюдение режима питания — одно из главнейших условий успешности операций на органах брюшной полости.
После прибытия в больницу за один-два дня до выбранной даты лапароскопии пациенту рекомендуется принимать легкую пищу, исключающую запоры и газообразование. Последний прием пищи — не позднее 19 часов накануне операции. Вода исключается тоже, но допустимо выпить несколько глотков, если ими необходимо запить медикаменты.
В день вмешательства пациенту нельзя ни пить, ни есть. Накануне вечером и с утра до лапароскопии проводится очищение кишечника с помощью клизмы, поскольку наложение пневмоперитонеума и манипуляции в животе не совместимы с заполненным или раздутым кишечником.
Перед сном накануне лапароскопии больной принимает душ, сбривает волосы с живота, переодевается. При сильном волнении показаны легкие седативные препараты.
Операцию проводят под общим наркозом, заключающемся во введении внутривенно анестетиков с последующей интубацией трахеи для искусственной вентиляции легочной ткани.
Последствия
После проведения операции развивается постхолецистэктомический синдром – функциональное изменение биллиарной системы. Связано это со следующими причинами:
- неправильное обследование организма перед операцией;
- нарушение функционирования желчного пузыря;
- снижение бактерицидных свойств желчи;
- погрешности в проведении операции.
Главным проявлением постхолецистэктомического синдрома является приступ сильной боли. Из-за быстрого прохождения желчных кислот часто появляется диарея. Осложнения вызывает появление и других симптомов: метеоризм, приступ тошноты, сильная рвота, изжога, желтуха, гипертермия, отрыжка кислым. Осложнения при лапароскопии желчного пузыря возникают довольно редко, но все же риск их появления существует.
Они могут появиться как в ходе самой операции, так и после нее:
- кровотечение
- травмирование стенок желудка;
- нарушение целостности печени, кишечника;
- перитонит;
- грыжа;
- нагноение швов.
Иногда появляются осложнения в виде уплотнений, покраснений или выделений. Грыжа в зоне рубца в случае ущемления вызывает болевые ощущения. Патология вызывает рвоту и задержку стула. Нарушение процессов пищеварения – это распространенное последствие лапароскопии. Отсутствие желчного пузыря способствует тому, что незрелый секрет постоянно стекает в двенадцатиперстную кишку.
Желудочно-кишечному тракту (ЖКТ) сложно справиться с большим количеством тяжелой пищи, что проявляется в виде тяжести в животе, болей и тошноты. Люди, у которых был удален желчный пузырь, не застрахованы от нового камнеобразования. Если и дальше продолжать употреблять жирную и жареную пищу, делать большие интервалы между приемами пищи, переедать, вести сидячий образ жизни, в итоге проблема легко вернется снова.
В норме, при наличии желчного пузыря, насыщенная ферментами желчь подавляет активный рост патогенный микроорганизм в кишечнике. После резекции органа возникает дисбактериоз вследствие активизации патогенной микрофлоры. Проявляется это в виде вздутия живота и метеоризма. Неправильные пищевые привычки еще больше усугубляют ситуацию. Поэтому пациентам показана диета по Певзнеру №5.
Эндотрахеальный наркоз предоперационная подготовка
Подготовка к наркозу перед лапароскопической холецистэктомией – это целый комплекс инструментальных и лабораторных диагностических мероприятий, целью которых является определение текущего состояния дыхательной системы. Кроме того, обязательно проведение в полном объеме всех диагностических мероприятий, которые проводятся перед традиционной полостной операцией.
В комплекс таких мероприятий входят:
проведение общего анализа крови с целью определения:
- наличия в организме пациента инфекционного воспаления, при котором уровень лейкоцитов будет повышен (со сдвигом влево лейкоцитарной формулы);
- существования проблем, связанных со свертываемостью крови (если существует проблема возникновения внутреннего кровотечения в ходе операции – уровень тромбоцитов будет понижен; если есть риск тромбообразования в ходе оперативного вмешательства – то повышен);
- наличия анемии, о котором говорит пониженный уровень эритроцитов, цветового показателя и гемоглобина.
№
Полезная информация
1
общий лабораторный анализ мочи, с помощью которого определяется степень функционирования почек и уровень их выделительной способности (если в моче присутствуют лейкоциты – в мочевыделительно системе есть воспалительный процесс; если в моче присутствует осадок – это говорит о наличии мочекаменной болезни)
2
анализ крови на биохимию, при котором перед холецистэктомией особое внимание обращают на уровень билирубина, мочевины, креатинина и амилазы (если эти показатели выше нормы – это говорит о наличии нарушений в работе таких внутренних органов, как почки, печень и поджелудочная железа, а при существовании недостаточной функциональности перечисленных органов применение общего наркоза – противопоказано)
3
обзорный рентген внутренних органов грудной клетки (позволяет выявить проблемы с легкими)
4
электрокардиография (показывает текущее состояние работы сердца). В случае обнаружения атриовентрикулярной блокады или мерцательной аритмии общий наркоз применять нельзя
5
УЗИ брюшной полости
Необходимо для того, чтобы врач мог определить объем предстоящей операции. При наличии подозрений на новообразование злокачественной природы проводится традиционное полостное вмешательство
6
при возникновении сомнений в полноте полученных данных возможно назначение магнитно-резонансной холангиографии
Подготовка пациента к удалению желчного пузыря
При плановом характере проведения холецистэктомии порядок действий при такой подготовке следующий:
- последний раз в день перед операцией пациент должен поесть не позднее 18:00;
- воду следует перестать пить в 22:00 того же дня;
- за двое суток до лапароскопии желчного пузыря следует прекратить прием препаратов-антикоагулянтов, о чем обязательно нужно уведомить лечащего врача;
- вечером перед холецистэктомией пациенту необходимо сделать очищающую клизму, а утром – процедуру следует повторить;
- всем оперируемым женщинам старше 45-ти лет перед такой операцией обязательно туго бинтуют голени (возможно использование компрессионных чулков). Пациентам мужского пола эта процедура проводится при наличии варикозного расширения вен.
Какими препаратами пользуются при таком наркозе?
Эндотрахеальный наркоз в ходе лапароскопической холецистэктомии подразумевает применение следующих препаратов:
- закись азота;
- дроперидол;
- фторотан;
- фентанил.
Если же пациенту эндотрахеальный наркоз противопоказан, то для внутривенного применения используют:
- гексинал;
- пропофол;
- кетамин;
- калипсол.
Выбор конкретного средства производит врач-анестезиолог на основании данных о результатах анализов оперируемого пациента.
Возможные осложнения после эндотрахеального наркоза
К таким осложнениям относятся:
- тошнота;
- рвота;
- метеоризм;
- головная боль;
- головокружение;
- спутанность сознания;
- покраснение кожных покровов;
- кожный зуд;
- общая слабость;
- боль в мышцах;
- госпитальная пневмония.
Кроме того, в процессе интубирования возможны травмы зубов.
По команде оперирующего хирурга, на завершающем этапе операции анестезиолог начинает постепенно снижать концентрацию препарата, и пациент медленно начинает просыпаться.
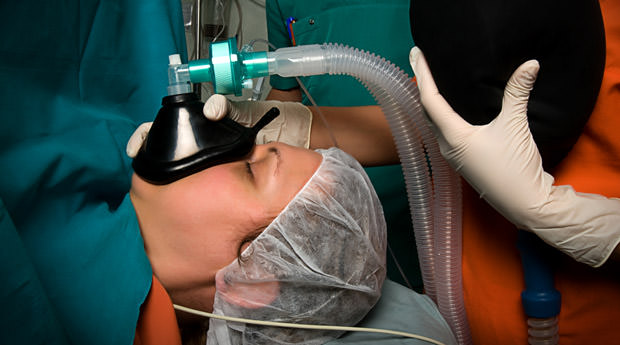
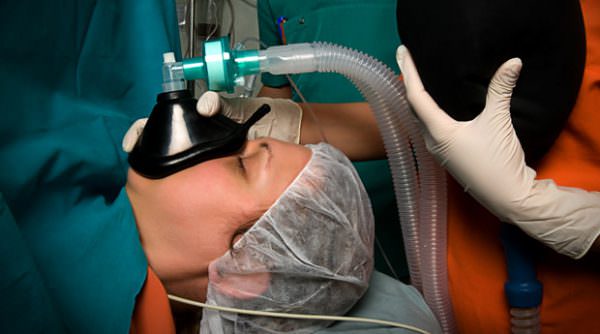
Поскольку применение общего наркоза при такой операции является обязательным, следует правильно подготовиться к операции, соблюдая все врачебные предписания. Поскольку препарат для наркоза и его дозировка подбираются для каждого пациента индивидуально – это позволяет минимизировать негативные последствия и облегчает состояние прооперированного больного.
Разновидности эндоскопических операций на желчном пузыре, и показания к их проведению
С помощью лапароскопии проводят несколько разновидностей операций. Каждая из них имеет свои показания. Виды операций, и показания к их проведению представлены в таблице:
| Вид операции | Особенности ее проведения | Показания |
| Лапароскопическая холецистэктомия | Хирург эндоскопическим способом удаляет сам желчный пузырь. |
|
| Холедохотомия | Во время операции раскрывают общий желчный проток, пузырь не трогают |
|
| Наложение анастомозов | Чаще всего проводится при неправильном оттоке желчи. Хирургом создаются альтернативные пути для отхождения желчи в двенадцатиперстную кишку. |
|
Случаи, когда методом выбора является классическая операция
Не смотря на преимущества этого метода, есть ситуации, когда больному показано проведение открытой полосной операции:
- Перитонит. Хирургу требуется большой разрез для промывания брюшной полости.
- Выраженное ожирение. При ожирении 3 и 4 стадии эндоскопические вмешательства сложно проводить.
- Злокачественные новообразования. Хирургу нужен большой разрез для удаления больших объемов тканей.
- Цирроз печени. При циррозе повышен риск обширного кровотечения, а при эндоскопии остановить его невозможно.
- Острое воспаление поджелудочной железы, панкреатит.
Медикаментозное лечение заболевания
Растворению поддаются камни, размер которых не превышает 2 см (на известковые и пигментные не распространяется этот способ лечения). Применяют Урсосан, Хенофальк, Урофальк и др. Одновременно возможна стимуляция сокращений желчного пузыря и лучшего продуцирования желчи при помощи Аллохола, Холосаса и др.
Медикаментозное лечение имеет некоторые недостатки:
- Большая вероятность нового появления камней, потому что после прекращения приема лекарств уровень холестерина снова повысится.
- Долгий период приема препаратов (от полугода до трех лет).
- Высокая стоимость аптечных лекарств.
Лапароскопия при желчнокаменной болезни
Лапороскопически камни удаляют под общим наркозом. Данная операция при желчнокаменной болезни подразумевает использование металлических проводников, которые вводят через разрезы в брюшине. Через один из них вводится в брюшную полость камера, глядя на которую хирург удаляет камни через прокол. При развитии острого холецистита и других патологических заболеваний в брюшной полости крайне необходимо оперативное вмешательство. В таком случае применяют традиционную или лапараскопическую холецистэктомию.
При традиционном способе совершается разрез брюшной полости длиной около 15 см и производится удаление органа, с которым произошли патологические изменения. Чтобы удалить желчный пузырь, как и при лапороскопии, делают 3-4 прокола в брюшной стенке приблизительно размером в 5-10 мм. В эти отверстия вводятся специальные трубки, а в брюшную полость вкачивается углекислый газ.
Углекислая среда благоприятствует работе. Через введенные трубки при помощи видеокамеры, зажимов и электродов выделяют элементы желчной системы — пузырную артерию и проток, накладывают специальные металлические скобки и купируют. Видеокамеры дают отличное изображение, дающее даже лучшую видимость, чем при открытой операции, которая часто затрудняется обилием крови. Орган удаляется через один из проколов.
Многие задаются вопросом: разве желчный пузырь играет настолько маловажную роль в организме человека, что его можно так просто удалять? Здоровый желчный пузырь является важным органом в системе пищеварения. Его функция состоит в следующих действиях: когда пища поступает из желудка в двенадцатиперстную кишку, он сокращается и выделяет в кишечник желчь в объеме 50 мл, которая участвует в пищеварении. Но если произошли патологические изменения в состоянии пузыря, то нормально функционировать он не может и приносит владельцу лишь неудобства и постоянное болезненное состояние, также в организме присутствует вечный источник инфекции.
По этим причинам удаление органа, выполненное по показаниям, только улучшит общее состояние человека и значительно не повлияет на пищеварение.
Пациенты, которым произвели холецистэктомию, должны от двух до четырех месяцев придерживаться диеты, пока пищеварительная система не приспособится к отсутствию желчного пузыря. После операции наблюдается иногда послабление стула. Приблизительно через полгода после того, как удалили желчный пузырь, человек может вести прежний образ жизни, практически ничем себя не ограничивая.
Диета
Вопрос относительно диеты при лапароскопии желчного пузыря важен для пациентов в восстановительном периоде и в последующие 2 года. Цель диетического питания — наладить и поддержать оптимальное функционирование печени
После удаления важного в пищеварительном тракте желчного пузыря меняется процесс выброса желчи. Печень продуцирует около 700 мл желчного секрета, который у лиц с удаленным пузырем сразу выделяется в двенадцатиперстную кишку
Возникают некоторые трудности с пищеварением, поэтому диета необходима для минимизации негативных последствий от отсутствия желчного.
Питание при диете №5 основано на дробном приеме пищи, не меньше 5 раз за день, порции небольшие — по 200–250 мл. Пища подается тщательно измельченной, в виде гомогенного пюре
Важно соблюдать оптимальную температуру подачи пищи — 50–60 градусов. Разрешенные варианты термической обработки — варка (в том числе на пару), тушение, запекание без масла

Лица, перенесшие удаление желчного лапароскопическим методом, должны избегать употребления ряда продуктов:
- пища с высокой концентрацией животных жиров — мясо, рыба с высокой жирностью, сало, цельное молоко и сливки;
- любые жареные блюда;
- консервы и маринады;
- блюда из субпродуктов;
- пряности и приправы в виде горчицы, острых кетчупов, соусов;
- сдобная выпечка;
- овощи с грубой клетчаткой в сыром виде — капуста, горох;
- спиртное;
- грибы;
- крепкий кофе, какао.
Продукты, разрешенные к употреблению:
- мясо и птица с невысоким содержанием жира (филе куриной грудки, индейки, кролика), рыба (минтай, судак);
- полужидкие каши и гарниры из круп;
- супы на овощном либо вторичном мясном бульоне с добавлением круп, макарон;
- овощи в отварном виде;
- молочная продукция — с нулевым и невысоким процентом жирности;
- белый хлеб в подсушенном виде;
- сладкие фрукты;
- мед в ограниченном количестве.

Рацион питания дополняют маслами — растительным (до 70 г в сутки) и сливочным (до 40 г в сутки). Масла не используют для приготовления пищи, а добавляют в готовые блюда. Суточное потребление белого хлеба (не свежего, а вчерашнего) не должно превышать 250 г. Ограничивают и сахар — до 25 г в сутки. Для улучшения пищеварительных процессов на ночь рекомендуют принимать стакан кефира с жирностью не больше 1%.
Из напитков разрешены компоты, кисели из некислых ягод, сухофруктов. Питьевой режим корректируют, исходя из активности процесса желчевыделения — если желчь выбрасывается в двенадцатиперстную кишку слишком часто, количество потребляемой жидкости сокращают. При сниженной выработке желчи рекомендуется пить больше.
Продолжительность диеты № 5 для лиц, перенесших лапароскопию желчного, составляет 4 месяца. Затем рацион постепенно расширяют, ориентируясь на состояние пищеварительной системы. Спустя 5 месяцев от лапароскопии разрешается употреблять овощи без термической обработки, мясо в кусковом виде. Через 2 года можно переходить на общий стол, но и алкоголь, и жирная пища остаются под запретом пожизненно.
Когда назначается такая операция и особенности послеоперационного периода
Вообще холецистэктомию выполняют двумя способами – традиционным полостным и лапароскопическим. Первая методика, как правило, используется в экстренных случаях и тогда, когда проведение лапароскопического вмешательства по каким-либо причинам пациенту противопоказано, поскольку подразумевает обеспечение доступа к операционной зоны через большой разрез брюшины с принудительным смещением соседних органов. Это увеличивает риск послеоперационных осложнений.
Суть его заключается в том, что специальный инструмент вводится в брюшную полость через небольшие проколы (около одного сантиметра), а за процессом хирург наблюдает через видеокамеру, закрепленную на лапароскопе.
Основные преимущества лапароскопии перед традиционным полостным вмешательством:
- риск травмирования окружающих пузырь органов сводится к минимуму;
- шов после лапароскопии желчного пузыря почти незаметен и не доставляет пациенту неудобств;
- минимизируется вероятность возникновения послеоперационных осложнений (например, грыжи или рубцов);
- значительно сокращается время реабилитационного периода.
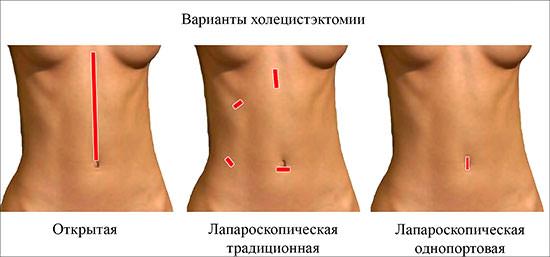
Оба метода предусматривают использование общего наркоза.
Показания к проведению холецистэтомий:
- желчнокаменная болезнь, при которой выведение конкрементов из этого органа консервативными методами невозможно;
- приступ острого холецистита (операция проводится в первые сутки приступа);
- хроническая форма калькулезного холецистита;
- камни в желчных протоках (холедохолитиаз);
- риск появления серьезных осложнений при различных патологиях желчного пузыря, протекающих бессимптомно (например, камни в желчном пузыре, которые могут закупорить желчевыводящие пути).
Для этого нужна процедура УЗИ и лабораторные анализы. Самолечение по одним только внешним симптомам, без точного знания характера патологии, может привести к значительным ухудшениям состояния здоровья и даже к летальному исходу.
После лапароскопии, если операция прошла успешно, и не были выявлены сопутствующие патологии, пациента могут выписать из стационара уже на второй-третий день, поскольку такая методика позволяет обойтись маленькими швами. Многие хирурги даже не настаивают на ношении специального бандажа, который при традиционном лапаротомическом удалении обязателен.
Однако, в первую неделю после удаления желчного пузыря необходимо соблюдать определенные правила (даже в домашних условиях), а именно:
| № | Полезная информация |
|---|---|
| 1 | в первые сутки после резекции необходим постельный режим. Есть в это время ничего нельзя, от питья лучше тоже отказаться. Допускается полоскать рот или смачивать губы |
| 2 | на второй день не только можно, но и нужно начинать вставать, ходить по палате, переворачиваться с боку на бок. Также на вторые сутки разрешается пить обезжиренный кефир или фруктовый кисель (до полутора литров в сутки). За один раз разрешено выпивать не более половины стакана |
| 3 | на третий день допускается употреблять небольшие порции творога, перетертое нежирное мясное пюре (из курицы, индейки или кролика), а также есть некоторые фрукты и пить кисломолочную продукцию. Необходимо потреблять много жидкости между приемами пищи |
| 4 | начиная с четвертого дня вступает в силу так называемая «Диета №5», о которой мы поговорим чуть ниже |
Места операционных проколов некоторое время будут беспокоить пациента, поскольку травмированным тканям нужно время для полного заживления. Если боли – сильные, необходимо посетить врача, чтобы он исключил возникновение послеоперационных осложнений. Устанавливаемую в ходе операции дренажную трубку (если выделения из неё прекратились) убирают на второй день после вмешательства.
На больничном больной находится до тех пор, пока полностью не заживут внешние и внутренние раны.
В некоторых случаях в местах проколов могут возникать уплотнения, покраснения или выделения из них. В таком случае стационарное лечение продлевают.
Места послеоперационных швов нужно обрабатывать с помощью йода. Болевой синдром, который может беспокоить прооперированного больного, успешно устраняется приемом анальгетических препаратов и, как правило, быстро проходит. Поскольку для создания полого пространства в операционной зоне при лапароскопии в брюшную полость закачивается углекислый газ, то возможно появление болезненных ощущений над ключицей.

Comments
(0 Comments)