Особенности течения ишемической болезни сердца
Хирургическое лечение
Многие десятилетия успешно применяется хирургическое лечение ИБС. В основе всех оперативных вмешательств лежит необходимость восстановления кровотока по питающим венечным сосудам. Показаниями к оперативному лечению:
- клиническая картина стенокардии, инфаркта, кардиосклероза, перенесенная клиническая смерть из-за острой недостаточности венечного кровообращения;
- отсутствие значительного эффекта от медикаментозных средств;
- сужение превышает половину просвета или полностью закупорено бляшкой или тромбом;
- техническая доступность поврежденного участка для выполнения необходимых манипуляций.
Современная кардиохирургия располагает широким арсеналом методов восстановления коронарного кровообращения. Наиболее востребованы такие оперативные вмешательства, как:
- Аортокоронарное шунтирование (наложение соединения между аортой и венечным сосудом в обход поврежденного участка).
- Стентирование и ангиопластика коронарных артерий (постановка внутреннего устройства, которое расширяет сосуд).
- Удаление тромба (тромбэктомия) или бляшки из просвета.
Противопоказана операция при различных нарушениях гемостаза (свертывающей и кровоостанавливающей системы), тяжелой сердечной недостаточности, наличии повреждения в труднодоступном месте, тотальном поражении коронаров.
Лечение ишемической болезни сердца
Главный принцип терапии ишемической болезни сердца — восстановление притока крови к поврежденным участкам миокарда и предотвращение появления осложнений.
Можно выделить 2 основных направления в лечении ИБС:
1. Купирование приступа стенокардии:
- необходимо прекратить физическую нагрузку,
- обеспечить доступ свежего воздуха,
- принять нитроглицерин под язык, либо использовать нитрат в виде спрея.
2. Базовая терапия.
Немедикаментозные средства
Отказ от курения
Соблюдение диеты.
- уменьшение потребления животных жиров до 30% от общей энергетический ценности пищи,
- уменьшение потребления насыщенных жиров до 30% от общего количества жиров,
- потребление холестерина не более 300 мг/сут
- увеличение потребления свежих фруктов, растительной пищи, круп,
- ограничение потребления общего количества калорий при избыточной массе тела,
- уменьшение потребления соли и алкоголя при повышенном артериальном давлении.
Увеличение физической активности.
Рекомендации по повышению физической активности должны даваться строго индивидуально в зависимости от поставленного диагноза. Возможны следующие физические упражнения:
- быстрая ходьба,
- бег трусцой,
- плавание,
- катание на велосипеде и лыжах,
- теннис,
- волейбол,
- танцы с аэробной физической нагрузкой.
При этом частота сердечного ритма должна быть не более 60-70% от максимальной для данного возраста.
Продолжительность физических упражнений должна составлять 30-40 мин:
- 5-10 мин разминка,
- 20-30 мин аэробная фаза,
- 5-10 мин заключительная фаза.
Регулярность 4-5 р/нед (при более продолжительных занятиях — 2-3 р/нед).
При индексе массы тела более 25 кг/м2 необходимо снижение массы тела с помощью диеты и регулярных физических упражнений. Это приводит к снижению артериального давления, уменьшению концентрации в крови холестерина.
Медикаментозная терапия
При повышенном артериальном давлении назначают гипотензивную терапию при отсутствии эффекта от немедикаментозного лечения (см. артериальная гипертония). Оптимальным считают артериальное давление менее 140/90 мм рт.ст.
Лечение сахарного диабета заключается в правильном подборе сахароснижающей терапии и тщательном контроле показателей глюкозы крови.
Лечение атеросклероза — обязательный компонент в лечении ИБС. Наиболее распространены для этой цели статины:
- розувастатин,
- аторвастатин,
- симвастатин.
Во время приема данных препаратов необходимо контролировать липидный спектр и печеночные показатели (АЛТ, АСТ, КФК, ЛДГ) 1 раз в 3 месяца.
Реже применяются фибраты, например, фенофибрат.
Антиагрегантная терапия:
- ацетилсалициловая кислота (лучше использовать не обычный аспирин, а более современные препараты, такие как, Кардиомагнил или Тромбо-Асс, т.к. они менее агрессивно воздействуют на слизистую оболочку желудка)
- в некоторых случаях показан клопидогрел.
Бета-блокаторы снижают потребность миокарда в кислороде. В настоящее время предпочтительно использование селективных препаратов:
- бисопролол,
- метопролол,
- небиволол,
- карведилол.
Антагонисты кальция:
- амлодипин,
- нитрендипин и др.
Пролонгированные нитраты (следует отметить, что при приеме данной группы препаратов нередким осложнением является головная боль, также возможно выраженное снижение артериального давления.)
- изосорбида динитрат,
- изосорбида мононитрат.
Другие антиишемические препараты:
- триметазидин,
- ранолазин,
- ивабрадин.
Хирургическое лечение
Определенную роль сегодня играет и хирургическое лечение ишемической болезни сердца. Для этого используются методы реваскуляризации (восстановления кровотока) миокарда. К ним относятся:
- коронарное шунтирование — сложная операция на сердечных сосудах с целью обхода места сужения с помощью сосудистых протезов.
- чрескожное вмешательство — стентирование (восстановление просвета сосуда с помощью постановки стента или каркаса внутри сосуда).
- Ишемическая болезнь сердца и атеросклеротическое поражение сонных артерий. — Национальные клинические рекомендации, 2016
- — Национальные клинические рекомендации, 2016.
- — Национальные клинические рекомендации, 2016.
Ишемия сердца
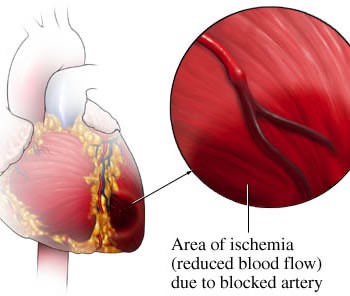 Это недостаточное поступление кислорода тканям сердечной мышцы. Иногда применяют термин «гипоксия» — снижение уровня кислорода в миокарде, это взаимозаменяемые понятия. Сердце в состоянии ишемии не в состоянии нормально функционировать. Сердечная недостаточность, которая возникла в результате недостаточности кислорода, называется кардиогенным шоком.
Это недостаточное поступление кислорода тканям сердечной мышцы. Иногда применяют термин «гипоксия» — снижение уровня кислорода в миокарде, это взаимозаменяемые понятия. Сердце в состоянии ишемии не в состоянии нормально функционировать. Сердечная недостаточность, которая возникла в результате недостаточности кислорода, называется кардиогенным шоком.
К развитию приводят целый ряд причин. Одной из самых распространенных является снижение поступления кислорода в клетки миокарда. Гипоперфузия – снижение объема кровотока, это основная причина ишемической болезни сердца. Она возникает вследствие:
- низкого артериального давления;
- сердечной недостаточности;
- большой потери крови.
Кратковременная ишемия миокарда, называется стенокардией, головного мозга – преходящей ишемической атакой или «мини – инсультом».
Другие причины:
- низкий уровень кислорода из-за легочных болезней;
- падение гемоглобина в крови (кислород переносит гемоглобин);
- обструкция сосудов сгустками крови.
Еще одна причина развития ишемии – спазм сосудов сердечной мышцы, когда сужение артерии достигает критического уровня, и поступление крови прекращается. Объем кровотока не отвечает потребностям миокарда. В сердечной мышце возникает «кислородное голодание».
Сердечную ишемию можно сравнить с судорогами ног, которые возникают после нагрузки в конце рабочего дня, а причиной является недостаточное поступление кислорода и питательных веществ. Миокард так же как и любая мышца, чтобы сохранять работу, нуждается в постоянном кровоснабжении. Если поступление кислорода является недостаточным для удовлетворения потребностей, возникает ишемия, которая проявляется болью в груди и другими симптомами.
Наиболее часто приступы возникают при дополнительной физической нагрузке, волнении, стрессе, приеме пищи, воздействии холода. В этих случаях сердцу требуется дополнительная порция кислорода. Если приступ купируется в течении 10 минутного отдыха или после приема лекарств, значит у человека «стабильная ИБС». Ишемическая болезнь может прогрессировать до точки, когда приступ возникает даже в покое. Бессимптомный тип встречается у всех людей, страдающих сахарным диабетом.
Степени острой ишемии миокарда
- Нестабильная стенокардия – возникает в состоянии покоя или при минимальных физических нагрузках переходное состояние от стабильной стенокардии к инфаркту сердца. Появляются дополнительные симптомы, не помогают привычные препараты, приступы становятся чаще, продолжительнее. Характеризуется прогрессирующим течением, а для купирования нужна более интенсивная терапия.
- Мелкоочаговый инфаркт миокарда – этот тип сердечного приступа не вызывает существенных изменений на ЭКГ. Тем не менее, биохимические маркеры крови показывают, что в миокарде произошло повреждение. Обтурация может быть временной или частичной, поэтому степень повреждения относительно минимальная.
- Инфаркт миокарда с подъемом ST. Это крупноочаговые электрокардиографические изменения. Сердечный приступ вызван длительной обтурацией кровоснабжения. В результате повреждается большая площадь миокарда, возникает ЭКГ изменения, а также повышения уровня ключевых биохимических маркеров.
Все острые коронарные синдромы требуют экстренной диагностики и лечения.
Коллатеральное кровообращение
Это развитие новых сосудов, по которым возможно поставка крови вокруг участка обтурации. Во время приступа такие коллатерали могут развиться, но при повышенной нагрузке или стрессе, новые артерии не в состоянии поставлять богатую кислородом кровь к миокарду в нужном объеме.
Какой образ жизни подходит людям с ишемией и стенокардией
При ИБС недопустимы физические перегрузки, но активный образ жизни необходим для восстановления нормального кровообращения и улучшении общего состояния больного. Людям с ишемией можно выполнять легкие физические упражнения, заниматься плаваньем, лыжным спортом. Физическая активность помогает снизить вес и поддерживать работу сердца.
Пассивный образ жизни приводит к кислородному голоданию и отмиранию клеток миокарда.
При ИБС важно правильно питаться. Из рациона больных исключаются жирные и жареные продукты, пищу лучше отваривать или тушить, полезны свежие овощи и фрукты
Необходимо уменьшить потребление яиц, так как яйца являются источником вредного холестерина.
Продукты богатые калием и магнием, элементами необходимыми для работы сердца:
- кисломолочные и молочные продукты;
- чернослив;
- изюм;
- картофель в мундире;
- орехи;
- различные сухофрукты;
- бананы.
Отказ от курения и алкоголя прибавит несколько лет жизни, человеку с диагнозом ишемия.
Как лечить ишемию сердца
Ишемическая болезнь сердца – одна из самых распространенных на сегодняшний день. Ишемия объединяет стенокардию, инфаркт и атеросклеротический кардиосклероз.
Медикаменты в вопросе, как лечить ишемию сердца, к сожалению, не всегда эффективны.
 Врачи-кардиологи все чаще склоняются к комплексному лечению этого заболевания.
Врачи-кардиологи все чаще склоняются к комплексному лечению этого заболевания.
Причины
Ишемия сердца развивается вследствие недостаточного снабжения коронарных артерий, что происходит из-за сужения их просвета. Почему же возникает такое явление? С возрастом во внутренней оболочке коронарных артерий накапливаются отложения холестерина. Это связано, в первую очередь, с питанием человека: чем больше жирной и жареной пищи он употребляет, тем быстрее накапливается «плохой» холестерин в крови. Постепенно атеросклеротические бляшки разрастаются, заслоняя собой артериальный просвет и затрудняя кровоток, ведущий к сердцу.
Внешние
- Несбалансированное питание. Переедание, преобладание в рационе животных жиров и легко усваиваемых углеводов предрасполагает к отложению холестерина;
- Малоподвижный образ жизни. Регулярные занятия спортом укрепляют сердечную мышцу и заметно снижают риск развития ишемии и других болезней сердца;
- Психоэмоциональное перенапряжение (стрессы, депрессии);
- Курение и алкоголь. Вредные привычки губительно действуют на сердечно-сосудистую систему, не только повышая риск развития ишемии, но и инфаркта миокарда;
- Длительный прием гормональных контрацептивов.
Внутренние
- Гипертония. Повышенное артериальное давление повышает риск развития ишемической болезни в 2-6 раз;
- Высокий уровень холестерина в крови. Способствует разрастанию холестериновых бляшек и, как следствие, сужению просвета;
- Ожирение;
- Нарушение водного и электролитного обмена. Длительный прием воды, лишенной солями магния, калия, хрома и других минеральных веществ, создает предпосылки для развития ишемии;
- Снижение функции щитовидной железы;
- Желчекаменная болезнь;
- Нарушение способности организма усваивать глюкозу.
Симптомы
В зависимости от формы ишемическая болезнь сердца может протекать по-разному. Однако врачи-кардиологи выделяют список характерных симптомов для этого заболевания:
- Аритмия (уменьшение или увеличение частоты сердечных сокращений);
- Физическая слабость;
- Одышка после физических нагрузок низкой интенсивности;
- Чувство сдавленности в области сердца;
- Тошнота;
- Холодный липкий пот.
Для ишемической болезни сердца также свойственны психические проявления: беспочвенное чувство беспокойства, тоскливое настроение и апатия, резкое удушье.
Лечение
Во многих странах мира ишемия сердца является самой распространенной причиной заболеваемости и смертности населения. Как лечить ишемию сердца в современных условиях? При серьезных осложнениях болезни, когда речь идет о сильном сужении сосудов, используются методы хирургического вмешательства. В остальных случаях врачи-кардиологи прибегают к комплексному подходу, включающему прием медикаментозных средств и смену образа жизни пациента.
Препараты
Лекарственная терапия направлена на восстановление кровоснабжения сердца, а также предупреждение осложнений коронарной болезни сердца. Как лечить ишемию сердца предлагают врачи? Широко используются следующие группы препаратов:
- Бета-адреноблокаторы. Сокращают частоту сокращений сердца, понижают артериальное давление. Помогают предупредить сердечный приступ;
- Нитроглицерин. Действие этого препарата направлено на уменьшение болей в груди и уменьшение потребности сердца в кислороде. При приступах стенокардии нитроглицерин действует мгновенно, сохраняя терапевтический эффект на протяжении нескольких часов;
- Статины. Снижают содержание холестерина в крови, в результате чего изменяются стенки кровеносных сосудов. Препараты группы статинов замедляют течение ишемии, предотвращая повторные сердечные приступы.
Лечение ишемии головного мозга
Применяются как консервативные, так и хирургические методы. Операция показана, если все принимаемые меры не улучшают клиническую картину или возникает ишемическая атака с возможностью летального исхода. Консервативное лечение начинают с устранения причины болезни – проблем с наполнением мозга кровью.
Микротоковая электрорефлексотерапия — ЭРТ улучшает работу нейронов коры головного мозга и нормализует кровообращение.
Препараты, используемые для медикаментозного лечения можно разделить на несколько групп:
-
нейро- или церебропротекторы, защищающие нейроны головного мозга. Например, ноотропный Церебролизин или антиоксидант Мексидол;
-
снижающие проницаемость стенок сосудов, укрепляющие их, стимулирующие кровообращение. Применяются сосудорасширяющие и антикоагуляционные или кроворазжижающие препараты;
-
гиполипидемические, корректирующие липидный обмен.
Лечение ишемической болезни головного мозга проходит по схеме: нейроны – сосуды – метаболизм. В результате клетки вновь насыщаются кислородом, межклеточный обмен веществ приходит в норму. Нормализация АД необходима для профилактики ишемических атак и инсультов.
После восстановления нормального кровотока двигательные навыки возвращаются не сразу. Необходим реабилитационный период. Требуется курс массажа, лечебная физкультура — ЛФК, электро- и/или магнитофарез.
Хирургическое лечение при окклюзионно-стенотическом поражении мозговых сосудов проходит посредством операции стентирования сонных артерий, тромбоэктомии — с целью удаления тромба, каротидной эндартерэктомии.
Стволовые клетки. Все больший интерес вызывает лечение стволовыми клетками. Это источник естественной регенерации. Перед процедурой у пациента производится забор биоматериала. Из полученной клеточной культуры выделяют мезенхимальные (зародышевые) стволовые клетки и культивируют их до нужного объема.
Трансплантация — введение — происходит дважды с помощью капельницы. Процедура длится не более часа. Затем пациент может возвращаться домой. Новые клетки с кровотоком переносятся к пораженным участкам. Они прикрепляются к здоровым тканям и начинают размножаться. Стволовые клетки создают и новые сети коллатеральных путей. Это вспомогательные, окольные, боковые сосуды, несущие кровь в обход основному руслу.
Весьма сомнительны народные методы лечения. Это применение настоя на листьях грецких орехов, укропной воды, чесночной настойки. Конечно, полезные растения могут способствовать, например, разжижению крови, но надеяться только на них смертельно опасно.
Если больной обратился к неврологу слишком поздно, то тяжелых последствий уже не избежать. К сожалению, ишемия головного мозга – болезнь с частым летальным исходом. Невнимательное отношение к своему здоровью всегда заканчивается возникновением патологий. В случаях сердечно-сосудистых заболеваний отсутствие своевременного лечения чревато смертью.
Автор статьи:
Образование: В 2005 году пройдена интернатура в в Первом Московском государственном медицинском университете имени И. М. Сеченова и получен диплом по специальности «Неврология». В 2009 году окончена аспирантура по специальности «Нервные болезни».
‹
Корица — 6 доказанных полезных свойств для вашего здоровья
5 самых популярных диет для быстрого похудения
›
Методы диагностики ишемической патологии
Церебральную ишемию диагностировать непросто, потому как симптомы этой патологии во многом сходны с иными подобными заболеваниями. Чтобы не допустить ошибки в постановке заключительного диагноза, потребуется комплексное обследование пациента. Кроме инструментальных диагностических приспособлений, врачу необходимо провести физикальную инспекцию пациента, включающую визуальный осмотр, прощупывание (пальпация), простукивание (перкуссия), выслушивание (аскультация).
Инструментальное исследование на предмет обнаружения признаков церебральной ишемии:
- Доплерография ультразвуковая УЗДГ.
- МРТ (магнитно-резонансная томография) или КТ (компьютерная томография).
- Магнитный резонанс МР (антиография).
- Гемостазиограмма.
- Сканирование сосудов дуплексное.
В качестве дополнительных способов подтверждения церебральной ишемии используют УЗИ и электро-кардиограмму (ЭКГ). Обычно данные исследования проводятся в комплексе с рентгенологическими: компьютерной томографией (КТ) или антиографией.
Для обнаружения дополнительных патологий проводят биохимический и общий анализ кровяной субстанции для определения показателей холестерина и сахара в русле крови. А также ЭхоКГ для уточнения функциональных и морфологических изменений со стороны сердечно-сосудистой системы. Кардиография и электроэнцефалография полезны для исследования нейрофизиологической активности.
Неврологическое состояние пациента оценивается врачом по следующим параметрам:
- Реагирование зрачков на яркий свет.
- Согласованность двигательной активности глазных яблок.
- Степень ясности сознания, мимику.
- Координацию двигательной активности.
- Чувствительность и рефлексы сухожилий.
- Тонус верхних и нижних конечностей их мышечную силу.
- Адекватность реагирования на внешние раздражители.
- Способность запоминать информацию.
- Правильность выражения своих мыслей и речь в целом.
Пациентам, которым поставлен диагноз дисциркуляторной энцефалопатии, даже при успешном прохождении курса терапии потребуется навсегда изменить свой образ жизни в сторону здорового. В группе риска развития церебральных патологий находятся курящие люди, употребляющие алкогольные напитки, с ожирением, любители высококалорийных десертов, питающиеся животными продуктами с использованием твердых тяжело растворимых жиров. От таких пагубных пристрастий нужно будет полностью отказаться.
«Ты есть то, что ты ешь» ― сказал известный всем греческий врач Гиппократ. С этим утверждением невозможно не согласиться. Поэтому, чтобы оставаться здоровым, надо питаться здоровой пищей и придерживаться ЗОЖ (здорового образа жизни).
Ишемия сердца. Симптомы
- Основная локализация сжимающей, давящей, распирающей боли – за грудиной, которая провоцируется стрессами, физической деятельностью, сильным ветром.
- Длительность боли, как правило, не превышает 15 минут. Если же приступ длится дольше, то необходима диагностика нестабильной стенокардией.
- Боль купируется остановкой физической нагрузки, приемом нитроглицерина.
- Иррадиировать (отдавать) боль может в левые плечо, руку, лопатку, запястье, нижнюю челюсть.
- В некоторых случаях вместо боли могут развиваться одышка, выраженная утомляемость при нагрузке, что сразу исчезает при устранении провоцирующих факторов.
Все указанные симптомы сопровождаются страхом умереть, бледностью, замиранием в одной позе.
Нестабильная стенокардия проявляется:
- Трансформацией хронического течения в острое.
- Приступы постоянно меняются по интенсивности, продолжительности, кратности.
- Быстрое снижение устойчивости к физическим нагрузкам.
- Нарастание и усугубление стенокардических атак.
- Понижение эффектов нитроглицерина.
- Возникновение ранней постинфарктной стенокардии уже начиная со вторых суток инфаркта.
Ввиду разновидностей нестабильной стенокардии, для ее подвидов присущи некоторые особенности:
- Впервые возникшая – наблюдается учащение, удлинение и усиление приступов в течение месяца. Восприимчивость к нитроглицерину снижается.
- Вариантная – отличительные признаки – это возникновение в покое, отсутствие связи с провоцирующими факторами, развитие в ночное время и раннее утро острых приступов.
- Прогрессирующая – свойственна для пациентов с долгим периодом заболевания. Отличается внезапностью ухудшения. Часто в момент обострения присоединяются приступы стенокардии Принцметала.
Безболевая ишемия мышцы сердца характеризуется:
- Транзиторной ишемией миокарда.
- Определением только с помощью инструментальных методов диагностики.
- Отсутствием приступов.
- Неблагоприятным прогнозом, так как является частым предвестником внезапной смерти, нарушений ритма, застойной формы сердечной недостаточности.
Инфаркт миокарда проявляется двумя клиническими формами:
- ИМ без зубца Q имеет свои отличительные признаки – болевой синдром менее выражен, более короткий по продолжительности, а возникновение сердечной недостаточности может быть только при сильной облитерации коронарных сосудов.
- ИМ с зубцом Q – вся симптоматика ярко выражена, боль длительная, сильная, высокая вероятность развития сердечной недостаточности с отеком легких.
Для указанных форм общими являются клинические признаки:
- Острая боль за грудиной с иррадиацией или без таковой, не купирующаяся нитроглицерином.
- Кардиогенный шок.
- Развитие сердечной недостаточности с отеком легких.
- Возможны аритмии.
- Может быть выраженная боль в области живота, в эпигастральной зоне. Часто сочетается с тошнотой, рвотой.
- Отсутствие боли, что часто наблюдается при сахарном диабете.
Дополнительно выделяют два следующих клинических состояния, при которых хронически нарушенный кровоток в коронарных артериальных сосудах не всегда приводит к гибели клеток мышца сердца:
- Гибернирующий, спящий миокард – хроническое состояние сниженной коронарной перфузии. Проявляется местным нарушением сокращающей функции левого желудочка и не сопровождается явлениями ишемического поражения. Такое явление помогает кардиомиоцитам выжить при кислородном голодании. Уникальность такого феномена заключается в длительной способности миокарда полностью восстанавливать сократимость при дальнейшем успешном оперативном лечении. Тем не менее, прогрессирование состояние все же приводит к развитию некроза без должного лечения.
- Оглушенный миокард – возникает после реперфузии. Является временным, после ишемии, нарушением сократимости левого желудочка. Такой процесс характерен для состояний после восстановления кровообращения и прекращения действия ишемии.
Очень важно! Все изменения, которым подвергаются клетки миокарда при острой ишемической болезни сердца, полностью обратимы в течение 20 минут. К началу второго часа острого ишемического поражения подавляющая часть изменений уже необратима, что указывает на важность скорости и качества диагностики заболевания.

Comments
(0 Comments)