ЭКГ при ишемической болезни сердца
Причины ишемии миокарда
Самой распространенной этиопатогенетической причиной развития ишемии миокарда является атеросклеротическое поражение сосудов коронарного русла. Крайне редко наблюдается развитие ишемии миокарда в результате воспалительного поражения коронарных артерий, что имеет место при сифилитическом поражении, системных васкулитах и диффузных заболеваниях соединительной ткани.
Основные этиопатогенетические механизмы развития ишемии миокарда заключаются в органическом сужении венечных артерий, обусловленном атеросклеротическим поражением, коронароспазме, нарушении микроциркуляции и коронаротромбозе.
Органическое сужение просвета венечных артерий обусловлено тем, что излюбленной локализацией атеросклеротических изменений является именно этот сегмент кровеносного русла. В результате сужения просвета коронарной артерии, обусловленной внутрипросветным расположением атеросклеротической бляшки, развивается компенсаторное расширение дистального отдела коронарной артерии, временно устраняющее гемодинамические нарушения. Еще одним компенсаторным механизмом при ишемии миокарда является образование обходных анастомозов. При истощении компенсаторных возможностей коллатерального кровообращения развивается клиника ишемии миокарда.
Некоторые клинические формы ишемии миокарда могут провоцироваться коронароспазмом, который носит исключительно кратковременный характер и успешно купируется приемом нитратсодержащих препаратов. Возникновение коронароспазма при ишемии миокарда чаще всего провоцируется повышенной реактивностью пораженного отдела коронарной артерии в ответ на сосудосуживающее действие, гипервентиляцией при повышенной физической активности, локальным уменьшением продукции гуморальных веществ сосудорасширяющего действия, обусловленным высоким содержанием холестерина в крови.
Субэпикардиальная ишемия миокарда развивается чаще всего в результате нарушений гемодинамики на микроциркуляторном уровне, обусловленных образованием неустойчивых тромбоцитарных агрегатов, которые склонны к быстрой спонтанной дезагрегации. При увеличении размеров этих тромбоцитарных агрегатов, обусловленном увеличением продукции тромбоксана А может развиваться субэндокардиальная ишемия миокарда.
Коронаротромбоз, как один из этиопатогенетических механизмов развития ишемии миокарда, формируется в результате изъязвления имеющейся атеросклеротической бляшки. Продолжительность коронаротромбоза напрямую зависит от выраженности гиперкоагуляционных изменений гемостаза. В ситуации, когда фибринолитическая активность сохранена, может развиваться спонтанный тромболизис и самостоятельное устранение признаков ишемии миокарда необратимого характера.
Как проявляет себя ишемия на электрокардиограмме
Дать однозначный ответ, как будет выглядеть результат регистрации электрических импульсов при ишемической болезни сердца на пленке, довольно сложно. При развитии гипоксии миокарда перемещение электрических потенциалов несколько замедляется, из клеток выходят ионы Калия, негативно сказываясь на потенциалах покоя. Включаются компенсаторные процессы, сердце перенапрягается, появляется давящая боль за грудиной, больного тревожит выраженное ощущение нехватки воздуха.
Характерные признаки кислородного голодания сердечной ткани:
- депрессия сегмента S-T, горизонтальная или косонисходящая;
- уменьшение зубца T, а также смещение ниже горизонтальной линии;
- уширение зубца T в связи с замедлением реполяризации желудочков;
- появление патологического зубца Q при крупноочаговом некрозе;
- динамика изменений на ЭКГ (указывает на свежесть процесса).

ЭКГ признаки ишемии миокарда
Дополнительно на рисунке могут проявляться признаки блокад и аритмий, возникших в качестве осложнений ишемического процесса. В большинстве случаев при ишемии миокарда на ЭКГ комплекс QRS сохраняет свою нормальную форму, так как кислородная недостаточность сказывается преимущественно на реполяризации (восстановлении) желудочков, которой в норме завершается сердечный цикл.
Диагностика инфаркта по ЭКГ
Ишемия миокарда на ЭКГ, которая не обязательно является инфарктом, но может трансформироваться в него, визуализируется в виде высокого положительного или негативного зубца Т в грудных отведениях.
Отрицательный зубец говорит о кислородном голодании передней стенки левого желудочка, а положительный – об недостатке кислорода в области его задней стенки. Двухфазный Т может говорить о локализации места перехода ишемии в неповрежденную сердечную стенку. Такой измененный Т называют также «коронарным», поскольку часто его изменение находит объяснение в стенокардии.
После развития повреждения ткани мышцы на фоне ишемии, изменяет свою конфигурацию сегмент S-T. Он может смещаться по отношению к изолинии вниз (депрессия) или вверх (элевация). В данном случае депрессия говорит о повреждении задней, а элевация – передней стенок левого желудочка.
Если же в любом из отведений появился патологический зубец Q, это значит, что в проекции данного отведения начался некроз тканей. Углубленный зубец Q может возникать также при острой ишемии без инфаркта, гипертрофии миокарда и некоторых нарушениях проводимости. Потому ориентироваться следует больше на соотношение зубцов Q и R между собой в третьем стандартном отведении.
Следующие 3 дня в стадии повреждения к общей картине присоединяется депрессия или элевация сегмента S-T. Примерно в это же время или спустя 3 недели начинает формироваться патологический зубец Q, который указывает на некроз, проникающий сквозь толщу всего миокарда на какой-либо стенке. Достоверным признаком трансмурального инфаркта считается увеличение Q в III отведении выше R не менее чем на 25%.
В подострой стадии начинается постепенная миграция комплекса S-T ближе к изолинии. Амплитуда зубцов R над участком поражения снижается, по причине обволакивания пораженной стенки слоем жировой ткани и частичном выключении ее из работы. Рубцовая стадия начинается после ликвидации всех признаков ишемии, но зубец Т остается пожизненно, как напоминание о перенесенном инфаркте.
Чтобы установить поражения нужно знать, что изменения, возникшие в I, II, V1-V6, aVL отведениях отвечают за состояние передней стенки левого желудочка вместе с передней частью межжелудочковой перегородки, верхушкой сердца и боковой стенкой.
При передне боковом инфаркте зубцы изменяются в отведениях , II, aVL, V4-V6. Заднедиафрагмальный процесс находит отражение в отведениях aVF, II, III, а задне перегородочный – в V8-V9. О состоянии боковой стенки можно судить по отведениям V5-V6, I, II,aVL.
На данный момент существуют аппараты ЭКГ, которые самостоятельно осуществляют анализ изображенной картины и предварительно могут выставить диагноз больного.
Ни один прибор не заменит опытного взгляда врача-кардиолога. Не стоит пытаться самостоятельно расшифровать свою кардиограмму, лучше оставить это для специалиста, который оценит и проанализирует всю информацию, скрытую на электрокардиограмме.
Симптомы
Симптомы ишемии миокарда во многом зависят от разновидности болезни и степени артериального поражения. Самым распространенным видом заболевания считается так называемая стенокардия напряжения, когда боли в районе сердца проявляются после любых физических усилий.
Признаками стенокардии сердца считается:
- Боль в загрудинной области, которая отдает в левую руку и область между лопатками, и появляется или усиливается в период физических нагрузок.
- Одышка при эмоциональном перенапряжении или быстрой ходьбе.
Если перечисленные признаки и симптомы возникают только в моменты нагрузок, длятся не более получаса и снимаются нитроглицерином, говорят о стенокардии напряжения. В случае, когда боли возникают без видимой причины, можно говорить о так называемой стенокардии покоя. Если боль проявляет тенденцию усиливаться от случая к случаю, постепенно теряется эффект от приема лекарств и снижается устойчивость к физическим нагрузкам, говорят о прогрессирующей форме патологии.
 Боли в области сердца — основной симптом ишемии
Боли в области сердца — основной симптом ишемии
Инфаркт миокарда является крайне тяжелым ишемическим проявлением, которое дает о себе знать очень сильной болью в загрудинной области. Человек становится беспокойным, у него появляется одышка, кожа приобретает синюшный оттенок, возникает страх смерти и психомоторное возбуждение. В редких случаях у пациента начинает болеть живот, а прямых проявлений инфаркта при этом не наблюдается.
Как проводится лечение ишемии
Лечение ишемической болезни сердца проводится амбулаторно или в стационаре, в зависимости от формы и тяжести состояния пациента.
Обязательно при учащении приступов стенокардии необходим постельный режим. Острый инфаркт миокарда потребует более длительного щадящего режима. Только таким способом можно уменьшить нагрузку на сердце.
Упражнения для рук и ног рекомендуется делать в постели без серьезных усилий и только при полном отсутствии болей.
Питание больного
Диета при ИБС строится по принципу недопущения углубления факторов риска: максимально ограничиваются животные жиры (холестерин) и сладости (глюкоза).
 Такой знак стоит повесить дома каждому пациенту с ИБС
Такой знак стоит повесить дома каждому пациенту с ИБС
В питании исключаются: жирное мясо, сало, масло, копчености, все жареные блюда, сладкие кондитерские изделия и конфеты. Для снятия вздутия живота не рекомендуются овощные блюда с капустой, бобовые, острые приправы.
Не рекомендуется кофе, крепкий чай, шоколад, какао.
Молочные продукты (кефир, творог, сметану) можно употреблять сниженной жирности.
Показана рыба в отварном виде, блюда из птицы, растительное масло, каши, салаты из свежих и отварных овощей. Не ограничиваются фрукты.
Пить можно зеленый чай, соки, минеральную воду без газа.
Этой диеты пациенту придется придерживаться всю жизнь. Она позволяет удерживать уровень низкоплотных липопротеидов на нормальных цифрах, не дает возможности распространяться атеросклерозу.
Лекарственная терапия
В тяжелом состоянии лечение определяется симптоматическими потребностями: противошоковые мероприятия, противоболевые средства, препараты, влияющие на фибринолиз (по возможности, растворить тромб в коронарах).
В дальнейшем пациенты обязательно принимают:
- нитраты (уменьшают потребность мышцы сердца в кислороде);
- статины (снижают уровень холестерина);
- антикоагулянты (лишают тромбоциты возможности склеиваться и противостоят тромбообразованию).
При начальных симптомах сердечной недостаточности назначаются мочегонные. Пациентам с гипертонической болезнью, осложненной ишемией, придется пересмотреть принимаемые ранее лекарства и их дозировку.
Больным предлагается постоянно носить с собой препараты группы нитроглицерина или небольшой баллончик в форме спрея (Изокет). Возникновение боли в области сердца нельзя терпеть. Нужно сразу принять рекомендуемые средства под язык.
Для излечения больным категорически противопоказаны волнения и стрессы, напряженная работа, физическая нагрузка.
Народные средства
Лечение народными средствами помогает снизить холестерин крови, добавляет витаминов и защитные силы в период восстановления. Пытаться народными способами воздействовать на боли в сердце не рекомендуется. Это хорошая добавка к диете.
 Ягоды боярышника созревают осенью, можно собрать и самостоятельно приготовить настойку
Ягоды боярышника созревают осенью, можно собрать и самостоятельно приготовить настойку
При ишемической болезни рекомендованы:
- ягоды калины съедать в косточками;
- мускатные орехи запивать молоком;
- принимать овсяный кисель, отвар перед едой;
- добавлять кардамон в каши и напитки;
- пить настойку из молодых сосновых шишек;
- знаменитый рецепт «от всех болезней» — мед с чесноком и лимоном;
- отвар из трав мокрицы, крапивы, синеголовки;
- настойки валерианы, боярышника, пустырника продаются в аптеке в готовом виде, снимают ненужный стресс, улучшают ритм сокращений.
Все методы лечения хороши, если у пациента имеется внутренняя установка на излечение. Такие мелочи, как отказ от курения и алкоголя, неважны, когда речь идет о жизни или ранней смерти.
Другие формы атипичных инфарктов миокарда
Коллаптоидный тип заболевания наступает при сердечной недостаточности и отсутствии болей в грудной клетке. При этом падает АД и у больного проявляется общая слабость, головокружение, может потемнеть в глазах, человек теряет сознание
При осмотре таких пациентов надо обратить внимание на бледность кожи, обильное выделение пота, холод нижних конечностей, заостренность черт лица. Может произойти выход глаз из орбит и снижение количества выделяемой мочи
Эта форма инфаркта носит тяжелый характер и обычно возникает у лиц преклонного возраста при серьезных поражениях сердечной мышцы.
Отечный тип недуга. Для него характерно возникновение одышки, общей слабости, появление отеков или асцита. Может увеличиться объем печени. Болезнь течет тяжело и опасно для жизни пациента.
Острая аритмическая форма заболевания – это нарушение ритма сердца или целостности проводимости внутри органа. Может привести к развитию пароксизмальной тахикардии или мерцательным аритмиям, блокадам сердечной мышцы. Практически отсутствует болевой синдром. При диагностике большую трудность представляет отличить этот тип инфаркта от обычных сердечных аритмий.
Церебральная форма болезни. Отсутствуют боли в грудине, но имеют место признаки поражения областей мозга. Надо уточнить анамнез недуга при диагностике, чтобы не было ошибки. Это вызвано тем, что коронарная и церебральная недостаточность чаще всего вызваны одним заболеванием – атеросклерозом.
Существуют и другие формы атипичного инфаркта. Тип болезни с малым количеством симптомов проявляет себя слабостью, выделением большого количества пота, неустановленными болями в грудной клетке, которые пациент часто оставляет без внимания. Это опасная и тяжелая форма болезни может вызвать смерть человека.
Боль при инфаркте миокарда
Боль при инфаркте миокарда пациенты характеризуют как острую и даже кинжальную, жгучую. Такая боль наблюдается у людей с ишемическим некрозом, то есть омертвением мышечных тканей левого желудочка сердца. Это омертвение чаще всего вызвано тромбом в коронарной артерии, которая обеспечивает этот участок кровью.

Причины инфаркта миокарда
Одной из причин инфаркта может быть тромб внутри коронарных артерий, которые страдают от ишемии сердца, возникающая из-за атеросклеротических бляшек в артериях. Атеросклеротические бляшки могут долгое время оставаться в латентном состоянии и никакими симптомами себя не обнаруживают. Но когда течение ишемии ухудшается, в дополнение к тромбам сердечные сосуды могут спазмироваться, и это проявляется как стенокардия. Кстати говоря, стоит знать, что стенокардия часто становится предвестником инфаркта миокарда.
В некоторых случаях инфаркт миокарда может случиться и в том случае, если коронарная артерия полностью не закупорена.
В группах риска, которые могут страдать от инфаркта миокарда – люди от 30 лет, которые часто испытывают стрессы, неправильно питаются, злоупотребляют алкоголем и табаком, жирной пищей.
Самые опасные предвестники инфаркта миокарда – повышенный уровень холестерина в организме, повышение давления, скачки давления, ожирение, неактивный образ жизни, постоянные стрессы.
Какой характер имеет боль при инфаркте миокарда?
Боль ярко выражена, сильна, ее интенсивность напрямую зависит от того, насколько поражена мышца сердца. Боль при инфаркте намного сильнее выражена, чем при стенокардии, и длится дольше. Если при стенокардии боль длится на протяжении 15 минут, то при инфаркте по прошествии этого срока она только усиливается и может продолжаться на протяжении нескольких часов. Кроме того, при инфаркте нельзя помочь себе нитроглицерином, а при стенокардии – можно.
Характер боли при инфаркте – не проходящие, в виде волн, эти боли могут затихать после того, как врач инъекционно вводит обезболивающее. Но затем боли снова могут возобновиться.
По локализации боль при инфаркте может беспокоить в области за грудиной, а также в левой стороне грудной клетки. Боль может отдавать (иррадиировать) в левую руку – ее внутреннюю поверхность мышц. В пальцах и запястье, а также в кистях может ощущаться покалывание. Боль при инфаркте также может отдавать в плечи, шею, пространство между лопатками, челюсть.
Ощущения боли могут сопровождаться еще и отрицательными эмоциями: страхом удушья, тревогой, стонами, ощущением близости скорой смерти. Лицо бывает искажено болью – сжимающей, давящей, режущей, жгучей, кинжальной.
Какая бывает боль при инфаркте миокарда?
Есть несколько видов боли при инфаркте, которые очень сложно бывает отличить от боли при других заболеваниях. Их называют атипичными.
Гастритический инфаркт
Этот вид инфаркта могут проявляться как боль в области надчеревной, по характеру похожи на боль при гастрите. Когда врач ощупывает живот, человеку может быть больно, мышцы передней брюшной стенки напряжены. При этом виде заболевания могут быть поражены нижние отделы миокарда левого желудочка, которые прилежат к миокарду.
Астматический инфаркт
Этот вид заболевания нетипичен. Он очень схож с приступами, которые бывают при бронхиальной астме. При этом дополнительным симптомом может быть астма, сухой кашель, ощущение, что грудь заложена.
Безболевой инфаркт
Есть и такой вид инфаркта. Он может проявляться в виде бессонницы, плохого сна, кошмаров во сне, странной беспричинной депрессией, жжением в груди и повышенным выделением пота. Такой вид инфаркта особенно часто поражает людей в пожилом возрасте и старше, особенно если сопровождается сахарным диабетом. Такой ИВД инфаркта миокарда лучше не переживать, потому что он наиболее неперспективен.
Аритмический инфаркт
Этот вид инфаркта проявляется сильным и быстрым изменением ритма сердца, тахикардией. Этот вид инфаркта также может проявляться как потеря сознания или блокадой атриовентрикулы.
Мозговой инфаркт
При этом виде инфаркта характерны очень сильные и резкие головные боли. Дополнительными симптомами могут быть расстройства зрения, потеря сознания, даже паралич.
Атипичный инфаркт миокарда
Это состояние очень опасно для жизни и может характеризоваться сильными болями, которые возникают в разных участках тела – так называемыми иррадиирующими болями .
К кому обратиться, если у Вас боль при инфаркте миокарда?
Боль при инфаркте миокарда часто может закончиться очень плачевно, поэтому при первых же симптомах нужно вызвать врача. Лечение инфаркта миоакарда проводится в отделении интенсивной терапии кардиологом и реаниматологом.
Откуда берутся тромбы и бляшки
Тромб – это кровяной сгусток, образующийся из-за сгущения (гиперкоагуляции) крови. Сгущение крови, в свою очередь, может происходить на фоне множества заболеваний, приема ряда препаратов, обезвоживания, ограничения подвижности во время длительных поездок в автомобиле или авиаперелетов.
Тромб прикрепляется к поврежденной стенке сосуда и, оторвавшись от нее в любой момент, может начать свое фатальное путешествие к сердцу.
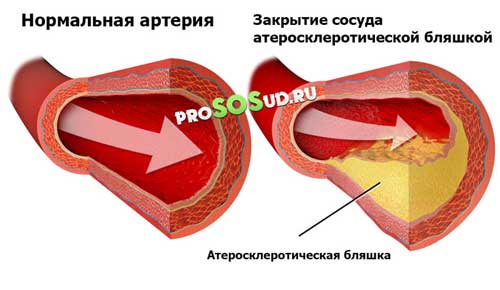
Образование атеросклеротических бляшек – прямое следствие плохого питания с преобладанием жирной, жареной еды, алкоголя, фастфуда. Свою роль здесь играет и курение, вызывающее постоянный спазм сосудов и хроническое отравление никотином.
Причины и предрасполагающие факторы
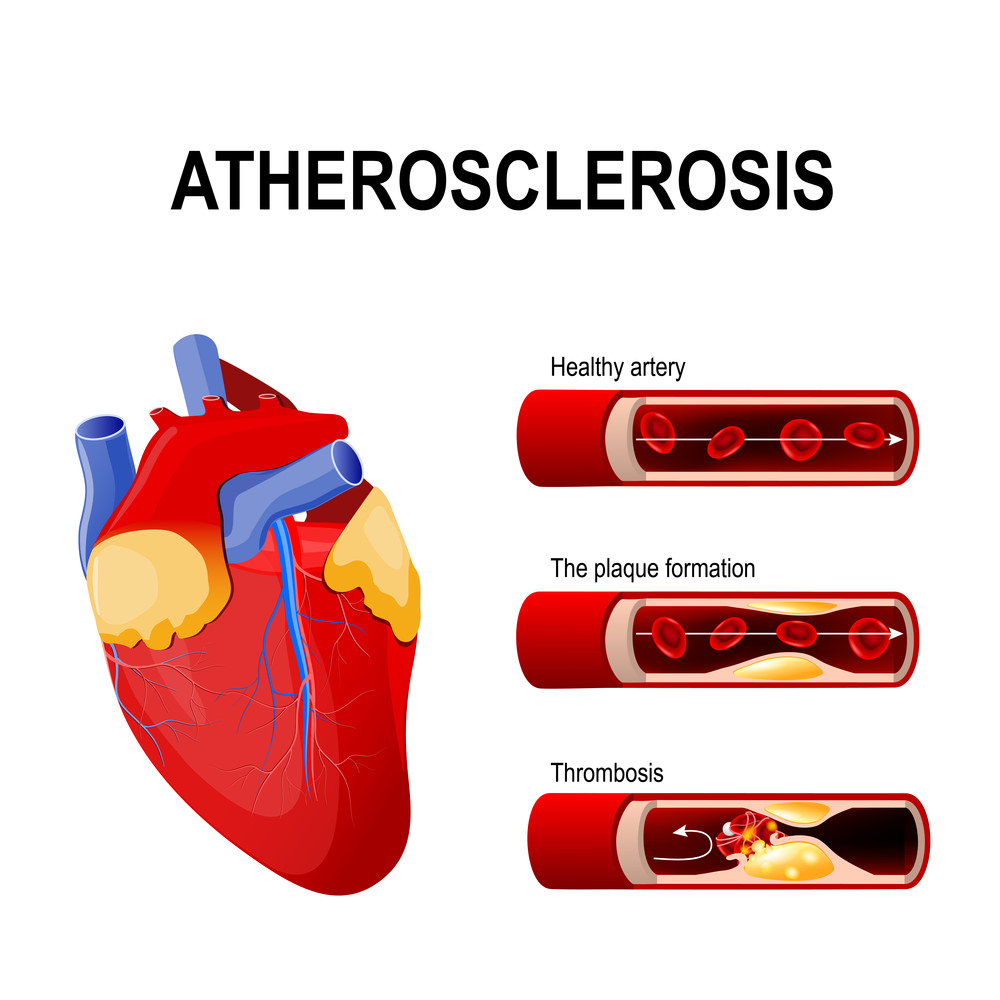
В 90% случаев инфаркт миокарда вызывается тромбозом венечной артерии, который провоцируется атеросклерозом. Закупорка этой артерии фрагментом атеросклеротической бляшки вызывает прекращение кровоснабжения участка сердечной мышцы, на фоне которого развивается кислородное голодание тканей, недостаточное поступление питательных веществ к мышце и, как результат, некроз участка миокарда. Такие изменения в структуре мышечной ткани сердца наступают спустя 3-7 часов после прекращения поступления крови к участку мышцы. Через 7-14 дней участок некроза зарастает соединительной тканью, а спустя 1-2 месяца на нем формируется рубец.
В остальных случаях причиной развития инфаркта миокарда становятся следующие патологии:
- спазм коронарных сосудов;
- тромбоз коронарных сосудов;
- травмы сердца;
- новообразования.
Немаловажную роль в появлении инфаркта миокарда играют и предрасполагающие факторы (состояния и заболевания, которые способствуют нарушению коронарного кровообращения). Значительно повышают риск развития такого острого состояния такие факторы:
- гипертоническая болезнь;
- атеросклероз;
- наличие в анамнезе инфаркта миокарда;
- курение;
- адинамия;
- ожирение;
- повышенный уровень «плохого» холестерина (ЛПНП) в крови;
- постклимактерический возраст у женщин;
- сахарный диабет;
- частые стрессы;
- чрезмерные физические и эмоциональные нагрузки;
- нарушения в свертываемости крови;
- алкоголизм.
Безболевая ишемия миокарда
Известно, что у 20–30 % больных ИМ возникает неожиданно, на фоне, казалось
бы, полного благополучия. Внезапная смерть примерно в таком же проценте случаев
развивается у лиц, которые до этого не имели жалоб коронарогенного характера.
Однако при этом на аутопсии у них выявляется выраженный атеросклероз коронарных
артерий. Следовательно, имеется немало людей с атеросклерозом коронарных артерий,
который существует латентно и до определенного момента клинически не проявляется.
В связи с этим возникло понятие о безболевой (скрытой, латентной) ишемии миокарда
(ИБС), которой в ряде случаев может проявляться достаточно далеко зашедший (сужение
просвета венечных артерий на 60–70 % и более) атеросклероз коронарных
артерий.
Безболевую ишемию миокарда можно выявить только с помощью инструментальных
методов исследования во время стресса, при котором возникает повышенная потребность
сердца в кислороде. Главным признаком безболевой ишемии миокарда (латентно протекающей
ИБС) считается объективно выявляемое преходящее нарушение перфузии миокарда,
с возникновением изменений метаболизма, сократительной функции или электрической
активности сердечной мышцы, но не сопровождающееся приступом стенокардии или
его эквивалентами. Для выявления безболевой ишемии может быть использовано несколько
методов: холтеровское мониторирование ЭКГ, пробы с физической нагрузкой (велоэргометрия,
тредмил), чреспищеводная электрокардиостимуляция, фармакологические пробы (с
дипиридамолом, добутамином и др.), стресс-эхокардиография, радионуклидные методы
исследования.
При этом методом выбора при обследовании больных ИБС на наличие у них безболевой
ишемии миокарда следует считать 24-часовое мониторирование ЭКГ, поскольку оно
не обременительно для пациента и представляется возможность подвергнуть анализу
полный суточный цикл сердечной деятельности (примерно 100 тыс. электрокардиографических
комплексов). Считается, что наиболее специфическим признаком безболевой ишемии
миокарда является дислокация сегмента ST горизонтального или нисходящего типа
с амплитудой не менее 1 мм на расстоянии 0,08 от точки j (Parmley W., 1989).
Точность диагностики существенно возрастает, если указанная дислокация длится
60 с и более. Следует отметить, что в большинстве случаев перед возникновением
депрессии сегмента ST отмечается увеличение ЧСС и АД, как свидетельство повышения
работы сердца.
Однако применение в клинике бифункциональных мониторов, позволяющих в течение
24 ч записывать у одного и того же больного ЭКГ и АД, показало, что безболевая
ишемия миокарда может возникать не только при повышении, но и при снижении АД,
особенно диастолического, возможно как следствие значительного уменьшения перфузионного
давления в аорте.
Безболевая ишемия миокарда фактически является частым проявлением ИБС.
В соответствии с классификацией P. Cohn (1993) различают следующие типы безболевой
ишемии миокарда:
Лечение безболевой ишемии миокарда
Для комплексной терапии при низкой переносимости физических нагрузок, общем времени ишемии более 10 минут за сутки применяют такие группы лекарственных препаратов:
- бета-блокаторы – Анаприлин, Корвитол;
- блокаторы кальциевых каналов длительного действия – Лекоптин, Диакордин;
- нитраты – Моносан, Эфокс лонг;
- антигипоксанты – Предуктал;
- статины – Аторис, Розулип;
- антиагреганты – Аспирин, Варфарин.
Показания к оперативному лечению включают несколько факторов риска инфаркта миокарда, снижение функции левого желудочка, суммарное время ишемии за сутки, превышающее один час. В таких случаях проводится шунтирование или стентирование коронарных артерий.
Наличие приступов ишемии в любой форме считается опасным признаком в плане возникновения инфаркта миокарда. При безмолвном варианте треть пациентов переносит острое нарушение коронарного кровообращение или погибает от внезапной остановки сердца. К осложнениям этого заболевания относятся:
- нарушения сердечного ритма,
- недостаточность кровообращения,
- миокардиодистрофия,
- кардиосклероз.
При своевременной и успешной операции в большинстве случаев отмечается благоприятное течение патологии, пациенты могут отказаться от медикаментов, а риск сосудистой катастрофы существенно снижается.
Про расшифровку
Ишемические изменения, которые регистрируются на ЭКГ при ИБС разнообразны, но в общем их можно подразделить на:
- электрокардиографические признаки, характерные для развития ишемии мышцы сердца;
- возникающие патологии, причины которых ИБС;
- по причине некроза.
Подробно опишем, что произойдет с электрокардиограммой:
- При развитии заболевания на электрокардиограмме будет наблюдаться следующее: T зубцы поменяются. Высота их в области грудных отведений говорит о том, что болезнь развивается. Можно так же предположить очаг ее возникновения. Но если человек молод, то такой показатель у некоторых является нормой. По тому, отрицателен этот показатель или нет и наличию двух фаз у него более точно ставится диагноз заболевания.
- Когда мышца сердца получает различные патологии по причине того, что у пациента наблюдалась ишемия, то на электрокардиограмме это будет выражаться в виде перемещения SТ сегмента относительно изолинии. От того, поднимается он на кардиограмме либо фиксируется депрессией, специалист точнее определяет особенность ИБС и место патологий.
- Когда наступает омертвление сердечной мышцы, то на электрокардиограмме этот процесс будет виден по измененному Q зубцу либо комплексу QS. Но в некоторых случаях при патологическом Q зубце наблюдается повреждение миокарда либо острая ишемия.
- При стенокардии изменяется зубец Т (он симметричный, остроконечный, отрицательный либо может быть двухфазным, уплощенным, закругленным) или смещается сегмент SТ, но после приступа изменения на электрокардиограмме нормализуются.
- Если больной страдает хронической ИБС, то его сердечная мышца может иметь рубцы и пр., что отражается на различных изменениях электрокардиограммы. Но все они постоянны в течение продолжительного времени. У молодежи, страдающей ИБС, электрокардиограмма в покое не показывает никаких изменений. Для таких случаев применяют нагрузочные ЭКГ-пробы.
- Если произошел инфаркт миокарда, то на ЭКГ специалист так же это сможет увидеть и определить. Инфаркт миокарда — тяжелая форма острой коронарной недостаточности. Итогом его является некроз в области мышцы сердца. На ЭКГ подразделяют следующие стадии инфаркта миокарда: ишемическая, стадия повреждения, острая, подострая и рубцовая. На стадии ишемической, длящейся от 15 минут до получаса, образуется очаг ишемии. Следующая стадия повреждения может продолжаться от пару часов до трех дней. Острую стадию еще называют стадией некроза. Ее продолжительность от двух до трех недель. При подострой стадии на электрокардиограмме отражаются изменения, связанные с зоной некроза, ее рассасыванием. Подострая стадия считается законченной, если на ЭКГ отсутствует динамика Т зубца. При рубцовой стадии на ЭКГ исчезают признаки ишемии, но остаются рубцовые изменения.
При правильном определении диагноза важное значение отводится показаниям электрокардиограммы. Расшифровка ее при ишемии изучается в динамике
Поэтому необходимо изучение ишемических изменений по предыдущим ЭКГ. Иначе можно неверно диагностировать инфаркт.
В настоящее время уже есть приборы ЭКГ, анализирующие изображенную картину и ставящие предварительный диагноз пациенту. Но опытного врача никто не подменит. Только врач-кардиолог сможет сделать правильную расшифровку кардиограммы и на ее основании правильно диагностировать заболевание.
По признакам ишемии на ЭКГ можно определить особенности болезни. Этот вид обследования простой и доступный всем. Но для полного понимания процесса развития ишемии у человека желательно обследование с помощью УЗИ и прочих исследовательских методик.

Comments
(0 Comments)