Гиповолемия
Причины
Кровопотеря от внешней раны заметна, и человек часто может контролировать кровотечение. Неконтролируемая потеря крови может привести к гиповолемии.
Однако это не единственная причина.
Потеря объема крови также может произойти из-за внутреннего кровотечения в результате болезни или травмы. Гиповолемический шок часто развивается как осложнение основного состояния. Внутреннее кровотечение обычно не очевидно из наблюдений и часто трудно поддается контролю без хирургического вмешательства.
Уровень крови также падает, когда организм теряет другие жидкости. По этой причине возможными причинами могут быть сильные ожоги, стойкая диарея, рвота и даже чрезмерное потоотделение.
Медицинские работники и службы быстрого реагирования обучены распознавать признаки потери крови. Однако люди должны воспитывать себя на этих знаках, чтобы как можно скорее получить помощь для себя и окружающих.
Гиперволемия малого круга кровообращения
Кровеносная система человека состоит из большого и малого кругов кровообращения. В большой круг входят сосуды, питающие все органы и ткани кроме сосудов, питающих бронхо-легочную систему, в малый круг – исключительно сосуды легких.
Распределение крови в кровеносной системе:
-
в венах – 70%;
-
в артериях – 15%;
-
в капиллярах – 12%;
-
внутри сердечной мышцы – 3%.
В основе гиперволемии малого круга кровообращения лежит высокое давление в сосудах бронхо-легочной системы, поэтому ее называют легочной гипертензией.
Причины гиперволемии малого круга
Факторы, приводящие к легочной гипертензии:
-
Рефлекторное сужение мелких сосудов легких. Возникает при сильном стрессе, стенозе митрального клапана, эмболии.
-
Длительная альвеолярная гипоксия. Возникает в результате силикоза, хронического бронхита, эмфиземы, обструктивной болезни легких, антракноза, бронхиолита, бронхоэктаза.
-
Недостаточность левого желудочка. Возникает при сердечной аритмии, в результате инфаркта, миокардита.
-
Повышенная густота крови.
-
Повышение давления внутри дыхательных путей. Возникает при сильном кашле, повышении барометрического давления внешней среды, нарушениях проведения ИВЛ.
-
Сужение сосудов, выводящих кровь из легких. Возникает при аневризме аорты, опухолях, спайках, врожденного порока развития.
-
Генетически обусловленная патология ферментной системы.
-
Увеличенный выброс крови правым желудочком.
-
Наркотическая интоксикация психостимуляторами.
-
Инфицирование вирусом СПИДа.
-
Портальная гипертензия. Причины: цирроз печени, синдром Бадда-Киари.
-
Апноэ, или остановка дыхания во время ночного сна на фоне храпа.
Кроме вышеописанных факторов имеются и идиопатические (неизвестные) причины, приводящие к первичной легочной гипертензии.
Признаки гиперволемии легких
Первичная стадия заболевания может пройти незамеченной для больного. Когда симптомы заболевания ясно указывают на наличие опасных изменений, чаще всего процесс далеко зашел, и он уже необратим.
Признаки патологии:
-
одышка, переходящая в удушье при увеличении нагрузки;
-
астения, ее симптомы: бессонница, потеря массы тела, снижение работоспособности, неустойчивость психического состояния;
-
обмороки при нагрузке;
-
головокружения;
-
сильный кашель без выделения мокроты, в запущенных случаях с кровохарканьем;
-
сердечные боли;
-
прогрессирующий цианоз;
-
аритмия;
-
боли в проекции печени.
Диагностика гиперволемии малого круга
Диагностирование заболевания опирается на его клиническую картину, данные лабораторных и инструментальных исследований:
-
Электрокардиограмма (ЭКГ) – помогает выявить гипертрофию правого желудочка, инфаркт, нарушения сердечного ритма, тромбоэмболию легочной артерии;
-
Рентген грудной клетки – помогает на последних стадиях заболевания выявить усиление сосудистого рисунка, гипертрофию отделов сердечной мышцы;
-
Компьютерная томография с контрастом – исключительно информативное исследование состояния сердца и сосудов;
-
УЗИ сердца – помогает диагностировать врожденные аномалии, гипертрофию сердечной мышцы, уточнить показатели сосудистого кровотока;
-
Катетеризация легочного ствола в сочетании с введением датчика внутрь него – позволяет измерить давление в сосудистой системе малого круга, диагностировать или исключить патологию.
Лечение легочной гиперволемии
Главное направление терапии патологии – устранение вызвавшей ее причины, так как гиперволемия не является самостоятельным заболеванием. Легочную гиперволемию провоцируют патологические процессы, протекающие в различных системах организма человека. Труднее всего лечить первичную гипертензию, так как ее причина не установлена, источник негативных симптомов неизвестен.
В терапии легочной гиперволемии используют лекарства и методы, применяемые в стандартных схемах лечения артериальной гипертензии. При снижении эффективности гипотензивного лечения применяют Эуфиллин и кислородотерапию.
Автор статьи:
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
‹
10 способов снять стресс
5 лучших рецепта от грибка ногтей
›
Виды и проявления заболевания
Гиповолемия не является однородным состоянием. Ее делят на несколько видов в зависимости от механизма развития, преобладания потери плазмы или клеток.
Нормоцитемическая
Уменьшается общий объем крови, циркулирующий в сосудах, а показатель гематокрита остается в норме или немного изменяется. Бывает при острой потере крови, шоковых состояниях, коллапсе с расширением сосудов и задержкой в них крови (происходит перераспределение кровотока).
Полицитемическая
Уменьшение объема крови связано в основном с потерей плазмы. Гематокрит повышен. Причинами такой патологии являются:
- частая рвота – отравления, токсикоинфекция, токсикоз беременных;
- тяжелые поносы – нарушение всасывания в кишечнике, инфекционные процессы, дефицит пищеварительных ферментов;
- интенсивное выделение пота при жарком климате или работе на производстве (горячий цех);
- повышение мочеотделения – сахарный диабет, почечная недостаточность, массированное выведение жидкости мочегонными средствами;
- ожоги на большой поверхности;
- сниженное поступление воды в организм – длительное питание всухомятку, утоление жажды чаем или кофе, спазм глотки при столбняке или бешенстве.
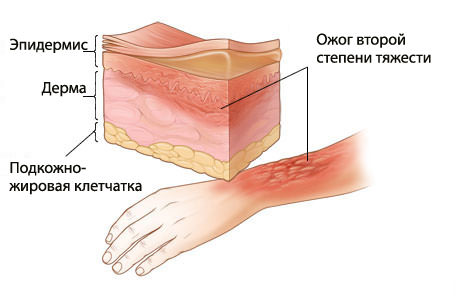 Одна из причин патологии — ожоги
Одна из причин патологии — ожоги
Олигоцитемическая
При этом варианте теряются преимущественно клетки крови, снижается гематокрит. Бывает при следующих патологических процессах:
- массивное разрушение эритроцитов;
- подавление образования клеток при опухолевых процессах;
- состояние после острой кровопотери, когда в сосуды переходят резервные запасы жидкости из межклеточного пространства.
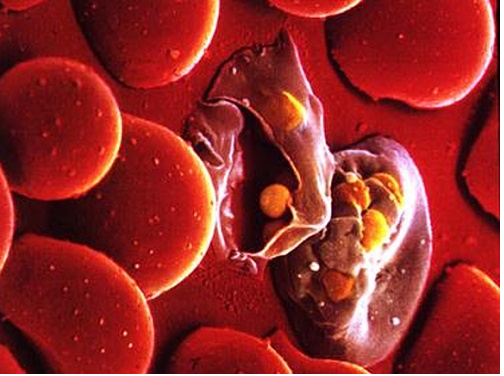 Массивное разрушение эритроцитов
Массивное разрушение эритроцитов
Острая
Гиповолемия может развиваться внезапно. Ее провоцируют травмы, ранения, кровопотери при хирургических вмешательствах, коллаптоидные и шоковые состояния. При хронических процессах снижение объема крови нарастает постепенно.
Опасность острой формы состоит в том, что компенсаторные реакции не успевают проявиться в полной мере, что создает тяжелые условия для работы головного мозга, сердечной и легочной системы.
Прогноз определяется степенью дефицита жидкости, но состояние ухудшается у пожилых пациентов с сопутствующими заболеваниями жизненно важных органов.
Абсолютная и относительная
Истинный дефицит крови в артериальном и венозном русле – это абсолютная гиповолемия. Это состояние всегда связано с потерей плазмы, кровотечением или прекращением поступления жидкости в организм при сохраненной выделительной функции почек.
Относительная недостаточность объема циркулирующей крови может возникнуть на фоне нормального или даже увеличенного содержания жидкости в организме, но ее в сосудах находится мало из-за пропотевания в ткани через капилляры или при резком расширении сосудистого русла с депонированием в нем крови. Встречается при анафилактическом шоке, отравлениях.
Классификация гиповолемий
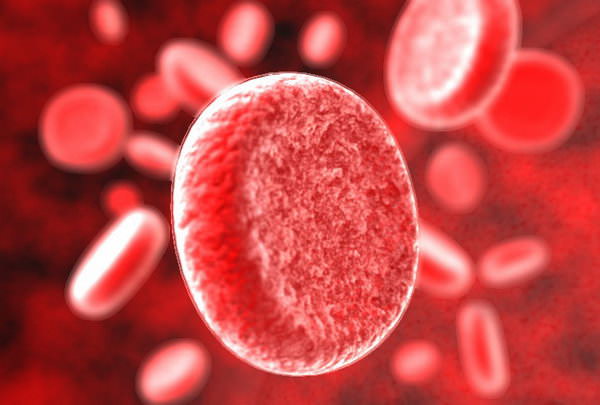 Простую или нормоцитемическую гиповолемию чаще всего вызывают острые массивные кровотечения, приводящие к развитию шоковых состояний
Простую или нормоцитемическую гиповолемию чаще всего вызывают острые массивные кровотечения, приводящие к развитию шоковых состояний
Уменьшение общего циркулирующего в сосудах количества крови может протекать в трёх различных вариантах.
- Простая гиповолемия. В этом случае имеется в виду состояние, при котором падение всего количества крови в сосудах человека компенсируется соответствующим снижением уровня плазмы крови и различных форменных элементов. Подобное состояние наиболее характерно в первые часы после профузного кровотечения при правильно и своевременно оказанной медицинской помощи.
- При олигоцитемической гиповолемии происходит резкое уменьшение жидкой части крови вместе с падением числа эритроцитов, что непосредственно отрицательно влияет на транспорт кислорода в ткани. К возникновению олигоцитемической гиповолемии у больного часто приводит отсутствие в лечебном учреждении достаточного запаса крови и кровезаменителей, необходимых для оказания экстренной помощи при остром кровотечении. Попытки компенсировать нехватку крови солевыми растворами и физиологией разжижают жидкую часть крови и стимулируют всасывание жидкости из тканей в сосуды.
- Полицитемическая гиповолемия возникает, когда причиной снижения объёма циркулирующей в сосудистом русле крови является падение процентного содержания плазмы. В этом случае происходит резкий рост количества эритроцитов в единице объёма крови, что приводит к её сгущению и увеличению вязкости. Подобные состояния характерны при поносе и рвоте, ожоговом шоке и других патологиях, присущих общему обезвоживанию организма.
Также необходимо отметить, что причины разных видов гиповолемий тоже отличаются друг от друга. Простую или нормоцитемическую гиповолемию чаще всего вызывают острые массивные кровотечения, приводящие к развитию шоковых состояний. Основной причиной снижения ОЦК при этом является защитная функция организма по перекачке и сохранению большого количества крови в венозной системе организма с целью предохранения головного мозга и сердца от кислородного голодания.
К олигоцитемической гиповолемии приводят состояния после кровотечения, когда последствия его недостаточного компенсирования депонированной кровью вызывает нехватку эритроцитов. Также подобная патология возникает при нарушениях эритропоэза при расплавлении большого количества эритроцитов, что характерно для больших и глубоких ожоговых поверхностей. Возможно уменьшение насыщения тканей кислородом и выраженное нарушение процессов микрогемоциркуляции, что приводит к развитию гипоксии тканей организма.
Чаще всего встречающиеся причины полицитемической гиповолемии:
- Ограничение, вплоть до невозможности, поступления жидкости в организм. Сюда можно отнести отсутствие воды при водном голодании, пребывание в условиях пустыни или другого места, бедного на наличие питьевой жидкости.
- Высокая потеря жидкости организмом вследствие различных заболеваний. Это может быть часто повторяющаяся рвота при различных интоксикациях, длительный жидкий стул при различных токсикоинфекциях, выраженная полиурия при патологии мочевыводящей системы.
- Длительное пребывание в местах с жарким и сухим климатом. Это вызывает повышенное выделение пота и обезвоживание организма.
По тяжести состояния некоторые медицинские источники делят гиповолемии на лёгкие, относительно выраженные и тяжёлые или абсолютные. Кроме того, по скорости течения процесса. гиповолемии можно разделить на острые и хронические. При делении по тяжести состояния главным показателем является объём жидкой крови у пациента.
 При делении по тяжести состояния главным показателем является объём жидкой крови у пациента.
При делении по тяжести состояния главным показателем является объём жидкой крови у пациента.
К лёгкой относят содержание крови на уровне 55 мл/кг у мужчин и 50 мл/кг у женщин. Показатели в районе 50 мл/кг и 45мл/кг соответствуют относительно выраженному уровню гиповолемии, а дальнейшее снижение цифр свидетельствует о тяжёлой стадии заболевания и большой вероятности развития гиповолемического шока. В случае его возникновения можно говорить об абсолютной гиповолемии.
Объяснять различия между острой и хронической гиповолемиями нет особого смысла. Исходя из самого названия понятно, что острая гиповолемия возникает вследствие массивного кровотечения на ранних стадиях процесса, а хроническая характеризует состояние организма больного после проведенного симптоматического лечения кровопотери или скрытой форме другой причины обезвоживания организма.
Причины гиповолемии
Причины возникновения данной патологии достаточно разнообразны. Всё начинается с роста внутриартериального давления, нарушения целостности стенок артерий и вен.
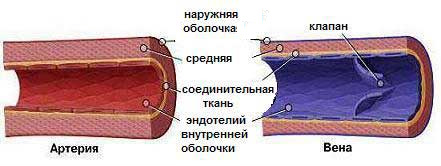 Всё начинается с роста внутриартериального давления, нарушения целостности стенок артерий и вен.
Всё начинается с роста внутриартериального давления, нарушения целостности стенок артерий и вен.
Вследствие этого падает давление плазмы крови и перераспределение жидкости между сосудами и тканями.
Это состояние характерно при различных патологиях органов и систем.
В первую очередь необходимо обратить внимание на заболевания ЖКТ. Известно, что органы пищеварения постоянно нуждаются в жидкости
Природа предусмотрела это – за сутки в желудке и кишечнике выделяется до 9 литров жидкости, а ещё около 3 литров поступает в организм с пищей. В здоровом организме практически вся она утилизируется, и лишь 8–10% её выводятся при акте дефекации. При возникновении различных нарушений (понос, рвота, расстройства ЖКТ) возрастает секреторная функция кишечника и снижается всасывание жидкости в ткани, что и приводит к обезвоживанию организма.
Также опасны различные нарушения мочеполовой системы. Рост выведения жидкости из организма через почки может являться следствием приёма лекарственных препаратов мочегонного действия, а также проявлением таких заболеваний, как сахарный диабет, гламерулонефрит, хроническая почечная недостаточность. В этом случае кроме возможного развития гиповолемии высок риск выведения из организма солей натрия, что приводит в свою очередь к повышенному содержанию калия в тканях с возникновением различной патологии сердечно-сосудистой системы. Единственным положительным моментом при этом является одновременное снижение жидкости в клетках, что более-менее стабилизирует ситуацию. Гиповолемия при этом остаётся умеренной.
Разновидности и симптоматика при гиповолемии
В зависимости от соотношения количества крови и объема сосудистого русла различают три вида гиповолемии:
- Нормоцитемическая.
- Полицитемическая.
- Олигоцитемическая.
При нормоцитемическом варианте происходит равномерное снижение ОЦК за счет плазмы и форменных элементов (кровопотеря, шок, вазодилатация).
При олигоцитемической разновидности ОЦК уменьшается преимущественно за счет числа форменных элементов (гемолиз, апластическая анемия, перенесенная кровопотеря с дефицитом эритроцитов).
Полицитемическая гиповолемия сопровождается преимущественной потерей жидкости при относительной сохранности клеточного компонента крови — обезвоживание при диарее и рвоте, лихорадке, ожогах, отсутствии питьевой воды.
В ряде случаев происходит сочетание описанных вариантов гиповолемии. В частности, при обширных ожогах можно наблюдать полицитемию вследствие пропотевания плазмы из сосудов либо олигоцитемию по причине сильного гемолиза.
Клиника гиповолемии обусловлена, главным образом, колебанием артериального давления и снижением перфузии периферических тканей, испытывающих гипоксию, препятствующую адекватному выполнению функций. Выраженность симптоматики зависит от скорости развития гиповолемии и степени тяжести.
 Основными симптомами снижения ОЦК считают:
Основными симптомами снижения ОЦК считают:
- Снижение артериального давления;
- Резкую слабость;
- Головокружение;
- Боли в животе;
- Одышку.
Объективными признаками гиповолемии будут бледность кожи или даже цианоз, учащение пульса и дыхания, гипотония и снижение активности больного, расстройства деятельности мозга разной степени выраженности.
Из-за снижения ОЦК и гипотонии нарушается терморегуляция — кожа становится прохладной, пациент испытывает чувство зябкости, даже если градусник показывает повышенную температуру. Нарастает пульс, появляются неприятные ощущения в груди, дыхание становится частым. По мере снижения давления головокружение сменяется полуобморочным состоянием, возможна потеря сознания, сопор и кома при тяжелейшем гиповолемическом шоке.
В случае с детьми признаки гиповолемического синдрома нарастают довольно быстро, особенно, у грудничков и на первых 2-3 годах жизни. Мама малыша, у которого внезапно появился понос и рвота, очень скоро заметит сильную вялость ребенка, который до болезни мог быть чрезвычайно активным, капризы сменяются апатией и сильной сонливостью, кожа становится бледной, а носогубный треугольник, кончик носа, пальчики могут приобрести синюшный оттенок.
Симптомы гиповолемии различны на разных стадиях патологии:
- При легкой степени нормоволемической гиповолемии, возникшей на фоне кровопотери, отмечается гипотония до 10% от исходного уровня давления, умеренная тахикардия и тахипноэ, бледность кожи, появляются головокружение, слабость, жажда, тошнота, сильная слабость, обморочные состояния;
- Средняя степень гиповолемии характерна для кровопотери до 40% от объема циркулирующей крови, при этом систолическое давление снижается до 90 мм рт. ст., уменьшается фильтрация мочи, нарастает тахикардия и одышка, пациент покрыт холодным липким потом, бледен или синюшен, сонлив, зевает вследствие гипоксии, испытывает жажду, сознание может быть «затемнено»;
- Тяжелая гиповолемия сопровождает сильнейшие кровопотери, когда организм лишается до 70% ОЦК. При этом состоянии давление не превышает 60 мм рт. ст., выражена тахикардия (до 150 ударов за минуту), пульс частый и нитевидный, кожа чрезвычайно бледная, возможны судороги, становятся явными признаки нарушения мозговой деятельности — сопор, заторможенность, спутанность сознания, кома.
Тяжелая степень гиповолемического синдрома очень быстро переходит в шок, при котором резкая гипотония провоцирует потерю сознания или, наоборот, психомоторное возбуждение, характерно нарушение работы почек в виде анурии, тахикардия, тахипное или дыхание типа Чейн-Стокса.
Полицитемическая гиповолемия, помимо перечисленных выше признаков, сопровождается выраженными нарушениями гемокоагуляции в виде тромбозов мелких сосудов и прогрессирования недостаточности органов вследствие некротических процессов из-за расстройства микроциркуляции.
Причины и виды гиперволемии
Увеличение объема крови, единовременно циркулирующей в сосудистом русле, называют гиперволемией. Данное состояние не является самостоятельным заболеванием и расценивается как синдром – комплекс проявлений (симптомов) какой-либо болезни. Кровь представлена двумя основными компонентами: плазмой (жидкая часть) и форменными элементами (совокупность всех клеток крови). Отношение суммарного объема клеток крови к общему объему крови называется гематокритом и в норме он составляет 36% – 48%, то есть в одном литре крови от 360 до 480 миллилитров клеток, а остальное плазма.
В зависимости от изменения числа гематокрита гиперволемию делят на три вида:
- Простая гиперволемия;
- Олигоцитемическая гиперволемия;
- Полицитемическая гиперволемия.
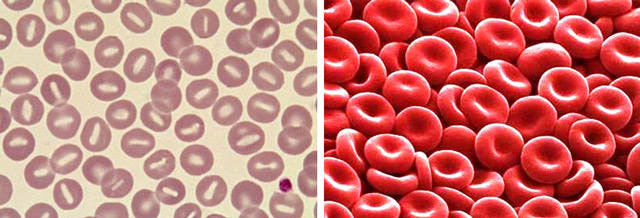
кровь при полицитемической гиперволемии
Каждый из перечисленных типов гиперволемии имеет свою отдельную причину, чем и обусловлены различные подходы в лечении и диагностике.
Простая гиперволемия
Простая гиперволемия – такое состояние, когда происходит пропорциональное увеличение количества циркулирующей крови, то есть соотношение всех клеток и жидкой части в единице объема крови остаются в рамках нормальных значений. Данное состояние наблюдается достаточно редко, его причинами являются:
- Трансфузия (переливание) чрезмерного количества крови;
- Интенсивная физическая нагрузка;
- Высокая температура окружающей среды;
- Острая нехватка кислорода (гипоксия).
В первом случае гиперволемия развивается вследствие поступления чрезмерного количества нормальной по показателю гематокрита крови извне, в остальных же та же соответствующая норме кровь поступает в сосудистое русло из депо (резервов) собственного организма.
Олигоцитемическая гиперволемия
В ситуации олигоцитемической гиперволемии увеличение количества циркулирующей крови связано с ростом количества жидкой составляющей крови, при этом гематокрит становится ниже нормы. Данное состояние называют гидрэмией, к нему приводят:
- Беременность – гидрэмия при вынашивании ребенка является нормой и способствует адекватному обмену веществ между организмом матери и ребенка;
- Повышение поступления жидкости в сосудистое русло (чрезмерное питье, переливание плазмы и ее заменителей, переход жидкости при отеках из тканей в сосуды);
- Снижение выведения жидкости из организма (острая и хроническая почечная недостаточность, повышенное образование антидиуретического гормона, задержка натрия).
Полицитемическая гиперволемия
Полицитемическая гиперволемия – развивается в случаях, когда увеличение объёма крови в сосудистом русле достигается за счет клеточного компонента, что сопровождается ростом показателя гематокрита. К данному состоянию приводят:
- Хроническая гипоксия: пороки сердца, хронические заболевания легких с недостаточностью функции легких, длительное пребывание в условиях высокогорья и прочее;
- Болезни крови – злокачественные и доброкачественные опухоли, наследственные аномалии, сопровождающиеся повышенным образованием клеток крови.
Чаепитие
Гиповолемический шок — это экстренная медицинская ситуация, при которой объем крови падает до опасного уровня.
Это происходит, когда организм теряет избыточное количество воды и соли. Состояние может варьироваться от 1-го до 4-го. На 4-м этапе состояние становится критическим.
Этот тип шока поддается лечению путем замены жидкостей в организме, обычно физраствором. Однако лечение является сложным, и это заболевание, как правило, сопряжено с высоким риском смерти.
Лучший способ стабилизировать состояние — как можно раньше выявить симптомы и обратиться за медицинской помощью.
Какова вероятность того, что я умру от шока?
Гиповолемия является лишь одним из нескольких факторов, вызывающих шок, но независимо от того, что ее вызывает, пребывание в шоковом состоянии является серьезным и опасным для жизни. Без лечения шок почти всегда смертелен. Вероятность смерти от шока зависит от нескольких факторов, в том числе:
- Когда начнется лечение: Чем раньше начнется лечение, тем выше вероятность того, что вы выживете.
- Возраст: Пожилые люди в меньшей степени способны переносить воздействие шока на свое тело и могут не реагировать на лечение так же хорошо, как их более молодые сверстники.
- Причина шока: Причины, которые, как правило, хорошо реагируют на раннее лечение, такие как потеря крови, которая может быть остановлена по мере начала лечения, менее вероятны со смертельным исходом, чем причины, которые плохо реагируют, такие как массовый сердечный приступ.
- Основополагающее медицинское состояние: Человек, не имеющий анамнеза болезни, с большей вероятностью выживет, чем человек с одним или несколькими заболеваниями, такими как сердечная недостаточность или нарушение кровотечения.
- Степень органной недостаточности: Если такие органы, как почки, печень или мозг, начали отказывать до или во время лечения шока, шансы на выживание ниже, чем у человека, который находится в шоке, но имеет функциональные органы.
Человеку, находящемуся в состоянии шока, необходимо немедленно обратиться за медицинской помощью.
Ответы доктора медицины Нэнси Мойер представляют мнения наших медицинских экспертов. Все материалы носят исключительно информационный характер и не должны рассматриваться в качестве медицинских рекомендаций.
Лечение
В зависимости от предварительного диагноза больного с гиповолемическим шоком госпитализируют в отделение реанимации лечебного учреждения хирургического профиля или в палату интенсивной терапии инфекционного отделения. После проведения диагностики, объем которой определяется клиническим случаем, принимается решение о необходимости хирургического лечения или составляется план консервативной терапии.
Цели лечения при гиповолемическом шоке направлены на:
- восстановление объема циркулирующей крови;
- нормализацию кровообращения головного мозга, легких, сердца и устранение гипоксии;
- стабилизацию кислотно-щелочного и электролитного баланса;
- нормализацию кровоснабжения почек и восстановление их функций;
- поддержку деятельности головного мозга и сердца.
Хирургическое лечение
Необходимость в проведении хирургической операции возникает при невозможности устранения причины утраты крови другими способами. Метод и сроки проведения вмешательства в таких случаях определяются клиническим случаем.
Консервативная терапия
 Больного с гиповолемическим шоком госпитализируют в палату реанимации и интенсивной терапии
Больного с гиповолемическим шоком госпитализируют в палату реанимации и интенсивной терапии
После поступления в стационар и постановки предварительного диагноза для восстановления утраченной крови из вены больного выполняется забор крови для определения группы и резус-фактора. Пока этот показатель неизвестен, в подключичную вену устанавливают катетер или пунктируют 2-3 вены для вливания больших объемов жидкости и крови. Для контроля объема выводимой мочи и эффективности коррекции шокового состояния в мочевой пузырь вводится катетер.
Для восполнения объема крови могут применяться:
- кровезаменители (растворы Полиглюкина, Реополиглюкина, Альбумина, Протеина);
- плазма крови;
- одногруппная кровь.
Объем вводимых жидкостей определяется индивидуально для каждого пациента.
Для устранения ишемии, приводящей к кислородному голоданию тканей и органов, больному проводится оксигенотерапия. Для введения газовой смеси могут использоваться носовые катетеры или кислородная маска. В некоторых случаях рекомендуется искусственная вентиляция легких.
Для устранения последствий гиповолемического шока может быть показано введение следующих лекарственных препаратов:
- глюкокортикоиды – применяются в больших дозировках для устранения спазма периферических сосудов;
- раствор Натрия бикарбоната – для устранения ацидоза;
- Панангин – для устранения дефицита калия и магния.
Если показатели гемодинамики не стабилизируются, артериальное давление остается низким и по мочевому катетеру выделяется менее 50-60 мл мочи за 1 час, то для стимуляции диуреза рекомендуется введение Маннитола. А для поддержания деятельности сердца вводятся растворы Добутамина, Допамина, Адреналина или/и Норадреналина.
На устранение гиповолемического шока указывают следующие показатели:
- стабилизация показателей артериального давление и пульса;
- выведение мочи по 50-60 мл в час;
- повышение центрального венозного давления до отметки 120 мм вод. ст.
После стабилизации состояния больного назначается лечение, направленное на устранение заболевания, вызвавшего гиповолемический шок. Его план определяется данными диагностических исследований и составляется индивидуально для каждого больного.
Гиповолемический шок наступает при критическом снижении объема циркулирующей крови. Это состояние сопровождается уменьшением ударного объема сердца и снижением наполнения его желудочков. В результате кровоснабжение тканей и органов становится недостаточным и развивается гипоксия и метаболический ацидоз. Такое состояние пациента всегда требует немедленной медицинской помощи, которая может заключаться в проведении хирургической операции для остановки кровотечения и консервативной терапии, направленной на устранение причин и последствий шока.
Клинические проявления, диагностика и лечение гиперволемии
Признаки гиперволемии и лечебная тактика во многом зависят от ее вида и причин, вызвавших данное состояние.
В случае физиологических и функциональных причин, которые не выходят за рамки адаптационных способностей нашего организма, проявления кратковременные и без каких-либо специальных медицинских манипуляций организм самостоятельно восстановит своё нормальное состояние.

Если же гиперволемия вызвана каким-либо хроническим или острым заболеванием лечебная тактика направлена в первую очередь на само заболевание вызывающее увеличение количества внутрисосудистой крови, а также при необходимости на купирование непосредственных симптомов гиперволемии которая проявляется разнообразно и неспецифично:
- Повышение артериального давления;
- Рост нагрузки на сердце может приводить к проявлениям сердечной недостаточности, стенокардии;
- необъяснимое увеличение массы тела;
- Отеки;
- Одышка;
- Ощущение сухости кожи и сухости во рту;
- Нарушения мочеиспускания;
- Повышение частоты дыхания и чувство тяжести при дыхании;
- Общая слабость;
- Головная боль;
- Боль в области поясницы;
- Повышенная утомляемость.
Диагностика гиперволемического состояния в практической медицине затруднена, что обусловлено отсутствием в клинической практике объективных, достоверных, а главное безопасных способов определения объема циркулирующей крови. Иными словами, те методы, которые используются, хорошо себя зарекомендовали в экспериментальной науке, объяснили данный патологический процесс и заложили научные основы лечения гиперволемии. Доступным для практического применения остается лишь показатель гематокрита, который имеет большое значение при определении вида гиперволемии и причин ее вызвавших.
Лечебная тактика основана на двух направлениях:
Этиотропное (направленное на причину патологии) лечение:
- Борьба с болезнями почек;
- Оперативное, как можно более раннее, лечение пороков сердца;
- Лечение эндокринных болезней;
- Борьба с опухолями и врожденными заболеваниями системы крови;
- Лечение острых и хронических заболеваний легких;
- Тщательный контроль объема внутривенных инфузий.
Симптоматическое (направленное на борьбу с проявлениями патологии) лечение:
- Высокое артериальное давление купируют применением гипотензивных препаратов с акцентом на мочегонные средства;
- Стенокардия, вызванная гиперволемией, требует в первую очередь снижения нагрузки на сердце и лишь потом применения антиангинальных препаратов;
- Один из ведущих элементов помощи при гиперволемии – помещение больного в комфортные условия с нормальной, температурой окружающей среды и достаточным количеством кислорода во вдыхаемом воздухе.
Также эффективными и щадящими методами лечения можно считать народную медицину:
- Гирудотерапия (применение пиявок) оказывает прямое воздействие непосредственно на объем крови, уменьшая его, а также снижает вязкость крови и незначительно снижает количество форменных элементов, чем может нормализовать гематокрит при полицитемической гиперволемии;
- Растительные диуретики: фенхель, укроп, калина, толокнянка, хвощ и прочие.
Лечение и особенно диагностика гиперволемии требует внимательного комплексного подхода со стороны квалифицированного врача, поскольку за кажущейся простотой и безобидностью данного состояния могут скрываться начальные проявления тяжелого заболевания, ранняя и своевременная диагностика которого может сохранить здоровье и даже жизнь человека.
Основные принципы
Оценка состояния гидратации у пациента (шейные вены, ортостатическая гипотензия, кардиологические симптомы перегрузки жидкостью, асцит, тургор кожи) помогает как в установлении диагноза, так и при проведении последующей терапии.
Легкая бессимптомная гипонатриемия обычно устраняется при лечении основного заболевания и не требует проведения специфической терапии.
Коррекцию гипонатриемии необходимо производить постепенно, избегая перегрузки жидкостью и возникновения демиелинизации моста головного мозга. Цель проводимой терапии — активное повышение концентрации натрия в крови (с помощью инфузионной терапии) с последующей постепенной нормализацией содержания натрия, достигаемой лечением основного заболевания.
При снижении концентрации натрия в крови, обычно сопровождаемом выраженной симптоматикой, следует проконсультироваться со специалистом.
Пациентам с циррозом печени и асцитом при наличии тяжелой гипонатриемии следует прекратить прием диуретиков, им необходимо назначить инфузионную терапию с целью возмещения внутри-сосудистого объема.
Неотложная помощь
 Гиповолемию I степени устраняют путем питья подсоленной воды либо специальных растворов для регидратации
Гиповолемию I степени устраняют путем питья подсоленной воды либо специальных растворов для регидратации
Легкие проявления гиповолемии могут устраняться приемом слегка подсоленной воды (выпивать ее следует медленно, небольшими глотками). При сильном поносе, рвоте или высокой температуре, вызывающей обильное потоотделение, больному следует пить как можно больше чая, морсов, соков, отваров или соляных растворов (Рингера, Регидрон и пр.). Немедленное обращение к врачу при таких гиповолемических реакциях так же является обязательным.
При выявлении более тяжелых признаков шока – значительное снижение давление, ослабление и учащение пульса, бледности и похолодания кожных покровов – необходимо вызвать «Скорую» и приступить к оказанию доврачебной неотложной помощи:
- Уложить пострадавшего на ровную поверхность, приподняв ноги примерно на 30 см. Обеспечить ему покой и неподвижность. Если пострадавший находится в бессознательном состоянии, то для профилактики захлебывания рвотными массами голову необходимо повернуть набок.
- При подозрении на травму спины или головы воздержаться от перемещения больного или выполнять эти действия крайне бережно и аккуратно.
- При наружном кровотечении провести его остановку: иммобилизация конечности, давящая повязка или наложение жгута (обязательно указать время его наложения). При внутреннем кровотечении приложить к области его источника пузырь со льдом.
- При открытых ранах очистить их от видимых загрязнений, обработать антисептическим раствором и наложить повязку из стерильного бинта.
- Обеспечить оптимальный температурный режим. Пострадавший должен находиться в тепле.
Что делать нельзя
- Предлагать больному воду, чай или другие жидкости, т. к. их попадание в дыхательные пути может провоцировать удушье.
- Приподнимать голову, т. к. такое действие вызовет еще больший отток крови от головного мозга.
- Вынимать застрявшие в ране предметы (нож, прут, стекло и т. п.), т. к. такое действие может усилить кровотечение.
Медицинская помощь на догоспитальном этапе
После прибытия «Скорой» начинается выполнение инфузионной терапии, направленной на восполнение утраченной крови. Для этого вену больного пунктируют и вводят физиологический раствор, 5% раствор глюкозы, Альбумина или Реополиглюкина. Кроме этого, вводятся сердечные гликозиды, оказывающие поддержку сердечной деятельности, и другие средства для симптоматической терапии.
Во время транспортировки больного в стационар медики проводят постоянный контроль показателей артериального давления и пульса. Их измерение выполняется через каждые 30 минут.

Comments
(0 Comments)