Васкулит геморрагический
Осложнения заболевания и диагностика
Схему лечения геморрагического васкулита определяет врач-ревматолог. Диагностику патологии начинают с осмотра высыпаний, области суставов, прощупывании живота. Используется инструментальная и лабораторная диагностика:
- клинический анализ крови — на 2 и 3 степени болезни анализ демонстрирует повышение лейкоцитов, понижается уровень гемоглобина за счет кровоизлияний, в начале заболевания показатели могут быть в пределах нормы;
- биохимический анализ крови — вырастает содержание фибриногена, глобулина, сиаловых кислот;
- проба мочи по Зимницкому — определение плотности мочи необходимо при подозрении на почечную форму;
- анализ мочи — при геморрагическом васкулите обнаруживается повышенное содержание белка и эритроцитов;
- анализ кала — требуется, если есть подозрение на кровотечение в кишечнике;
- коагулограмма и анализ крови на гепатит В и С — исследование позволяет определить аутоиммунные нарушения.
При ярко выраженных болях в животе желательно пройти УЗИ-диагностику брюшной полости, почек. При подозрении на почечную форму васкулита желательно сделать биопсию почек для определения локализации воспаления.
Геморрагический вид васкулита протекает по-разному:
- Острая форма болезни – выздоровление наступает спустя 30 дней.
- Подострая форма – лечение геморрагического васкулита затягивается до 3 месяцев.
- Затяжная форма – терапия заболевания продолжается до полугода.
- Рецидивирующая форма – васкулит возвращается до 4 раз на протяжении нескольких лет.
- Хроническая форма – симптомы заболевания постоянно беспокоят пациента 1,5 года и дольше.
- Молниеносная форма – болезнь начинается и заканчивается за несколько дней.
Осложнения заболевания возможны при несвоевременном лечении, особенно почечной и кожно-абдоминальной формы. Возможные последствия:
- хроническая почечная недостаточность;
- железодефицитная анемия;
- кровотечение в легких;
- кишечная непроходимость;
- некроз участка кишечника с последующим развитием перитонита.
При своевременном вмешательстве врачей полное исчезновение признаков геморрагического васкулита отмечаются спустя месяц после начала терапии.
https://youtube.com/watch?v=3ghBF3NQ7PY
Геморрагический васкулит
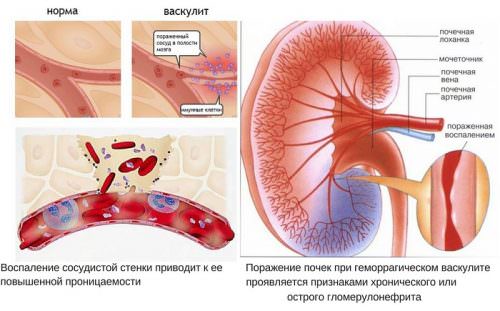
Перед определением симптомов, нужно разобраться, что такое геморрагический васкулит. Врачи считают его приобретенным заболеваниям, т.е. им можно заболеть уже после рождения. Характеризуют наличие и развитие недуга повреждения у сосудов. Сначала страдают капилляры, мелкие венулы с артериолами. Возникает неприятное асептическое воспаление, которое постепенное нарушает структуру у стенок этих сосудов, что усиливает тромбообразование.
Со временем, процесс захватывает ближайшие из кожных сосудов, также сосуды у паренхиматозных органов. Вот как поэтапно развивается геморрагический васкулит, этиологию которого характеризует красноватая сыпь. Ее вызывают повреждения маленьких, подкожных сосудов. Подобные высыпания называют отдельно – аллергическая, ревматоидная или сосудистая пурпура.
Интересно! Васкулит более характерен для детей. Чаще страдают 4-12 летние пациенты, причем чаще – мальчики.
Лечение геморрагического васкулита
Лечебные мероприятия начинаются с устранения действия фактора, что вызвал заболевание, если это возможно. Терапевтическая тактика лечения геморрагического васкулита включает:
- назначение прямых антикоагулянтов (гепарин);
- антиагрегантов (ибустрин, курантил);
- активаторов фибринолиза (никотиновая кислота);
- нестероидных противовоспалительных средств (индометацин);
- переливание свежезамороженной плазмы;
- применение антибиотиков (для лечения хронической инфекции);
- витаминов;
- глюкокортикостероидов;
- иммуносупрессивных средств (редко);
- цитостатиков (редко, в особо тяжелых случаях);
- препаратов системной энзимотерапии;
- проведение плазмофореза.
Тяжелые и часто рецидивирующие формы геморрагического васкулита пытаются лечить стволовыми клетками, среди свойств которых есть способность укреплять иммунитет, замещать собой поврежденные клетки и прокладывать новые сосуды вместо поврежденных. Этот лечебный подход весьма перспективный, часто его называют методом будущего.
Кроме медикаментозного лечения геморрагического васкулита показано также соблюдение диеты и постельный режим в острый период заболевания. По показаниям рекомендована климатотерапия. После лечения обязательной есть постановка на диспансерный учет и последующее наблюдение в течение двух лет.
Для диагностирования геморргаического васкулита были разработаны специальные критерии, каждый из которых имеет четкое определение. Их четыре и наличие у пациента двух и больше критериев дает возможность постановки диагноза.
К признакам относят пальпируемую пурпуру, боли в животе, возраст до 20 лет, а также наличие гранулоцитов при биопсии. Заподозрить заболевание можно при увеличении плотности lgA в сыроватке крови и при повышении титра АСЛ-О. К другим диагностическим методам относят:
- общий анализ крови, мочи;
- эндоскопические исследования;
- УЗИ почек;
- Экг.
Профилактика геморрагического васкулита
После стационарного лечения для профилактики рецидивов необходимо:
- придерживаться гипоаллергенной диеты, исключающей употребление шоколада, яиц, цитрусовых, орехов;
- отказаться от проведения прививок и проб с бактериальными антигенами;
- исключить физиопроцедуры;
- применять антибактериальные препараты только в исключительных случаях;
- своевременно лечить инфекционные заболевания;
- регулярно обследоваться на предмет глистных инвазий;
- избегать переохлаждения и перегрева;
- регулярно посещать врача;
- свести на нет физические и психические перегрузки;
- проводить постоянный контроль анализа мочи;
- уклоняться от контактов с химическими веществами.
Выздоровление наступает примерно у 60% пациентов, то есть исход заболевания можно назвать благоприятным, но при условии своевременного лечения. В последние годы отмечается более тяжелое течение геморрагического васкулита и увеличение количества больных, что связано с урбанизацией, ее бытовыми и профессиональными недостатками.
ГЕМОРРАГИЧЕСКИЙ ВАСКУЛИТ
Геморрагический васкулит — острое инфекционно-аллергическое заболевание, при котором поражаются мелкие сосуды кожи, суставов, кишечника и почек. Появление заболевания связывают с инфекциями (стрептококковой, стафилококковой, вирусной, глистной), а также с лекарственной и пищевой аллергией. Большая роль в возникновении васкулита принадлежит очагам хронической инфекции в организме. Имеет значение и наследственная предрасположенность к аллергическим болезням.
Развитие. Микробный или другой причинный агент вызывает изменения в иммунной системе. Образуются аутоантитела, которые повреждают внутреннюю стенку мелких сосудов с последующим нарушением микроциркуляции и активации свертывающей системы крови.
Симптомы. Заболевание чаще начинается остро — с повышения температуры до 38-39°C. После этого в течение нескольких часов или дней у больного появляются изменения на коже, припухлость суставов, боли в животе. Характерно расположение высыпаний на коже: они симметричны, появляются на стопах, голенях, бедрах, ягодицах, разгибательной поверхности предплечий и плеч. В начале элементы имеют вид розового пятна с кровоизлиянием в центре, величиной от 2 до 5 мм. Сыпь возвышается над поверхностью бледной кожи. В течение нескольких дней сыпь меняет свою окраску от ярко-красной до коричневой с последующим исчезновением.
Из суставов часто поражаются коленные, голеностопные, лучезапястные. Отек и боли в суставах сохраняются 2—3 дня, затем исчезают, не оставляя последствий. Поражение кишечника может развиваться одновременно с кожными и суставными проявлениями, но в ряде случаев предшествует им. У больного появляются схваткообразные боли в животе, во время которых дети мечутся в постели и принимают вынужденное коленно-локтевое положение. Язык сухой, обложен белым налетом. Возможна рвота. На высоте болей появляется жидкий стул со слизью и кровью. К наиболее тяжелым проявлениям заболевания относится поражение почек. В этом случае больной жалуется на головные боли, слабость. Артериальное давление повышается. В моче обнаруживают эритроциты и белок. В неосложненных случаях выздоровление происходит через месяц.
Диагноз. Ставится при наличии симметричных геморрагических кровоизлияниях или высыпаниях на руках и ногах, ягодицах, при отечности и болезненности крупных суставов, болях в животе. Следует дифференцировать с ревматизмом. гломерулонефритом. аппендицитом. кишечными инфекциями.
Лечение. Ребенка необходимо госпитализировать. Режим постельный. Диета должна исключать острые, соленые, пряные продукты. Полезно обильное питье (чай, компот, минеральная вода, кисель). Из медикаментозной терапии рекомендуются сосудоукрепляющие препараты (витамин C. рутин), десенсибилизирующие (тавегил. супрастин ). Необходимо параллельное лечение очагов хронической инфекции. Прогноз заболевания благоприятный.
Профилактика. Рациональное питание. Исключение продуктов, провоцирующих заболевание.
Лечение
Подбирается индивидуально, с учётом вида васкулита, его стадии, степени активности, а также фоновых и сопутствующих заболеваний. Целями терапии являются увеличение продолжительности жизни, снижение риска осложнений и необратимых изменений органов, достижение ремиссии максимальной длительности и профилактика обострений. Лечение должно иметь минимальное количество побочных эффектов, учитывая длительность применения препаратов, часто репродуктивный или детский возраст больных.
Диета – гипоаллергенная, щадящая, для снижения нагрузки на иммунную систему, профилактики раздражения и повреждения слизистых оболочек. Режим в остром периоде постельный, предупреждающий травматизацию.
Все применяемые препараты относятся к сильнодействующим, а прерывание курса или неправильное их использование опасно не только усугублением течения васкулита, но и лекарственной интоксикацией. Поэтому перед началом терапии каждому пациенту нужно детально понимать схему приёма, цели лечения, признаки побочных эффектов и настроиться на сотрудничество с врачом в борьбе с болезнью, дисциплинированное выполнение назначений.
Основные группы применяемых лекарственных средств – это глюкокортикостероиды (ГКС) и цитостатики.
ГКС (преднизолон, дексаметазон, гидрокортизон)
Назначают сначала в максимальной «подавляющей» дозе на 3 – 4 недели, после достижения клинического и лабораторного эффекта постепенно снижают до поддерживающей, обеспечивающей ремиссию, и продолжают до нескольких лет. Иногда используют пульс-терапию – прерывистое лечение большими дозами, при устойчивости к стандартному лечению или для индукции ремиссии при высокой активности процесса. ГКС – основной метод лечения для височного артериита и артериита Такаясу, синдрома Черджа-Стросс, в составе комбинированной терапии тяжёлых поражений почек и желудочно-кишечного тракта.
Цитостатики

Циклофосфамид, азатиоприн, метотрексат, циклоспорин. Применяются по индивидуальным схемам, лечение длительное, в течение нескольких лет.
Дополнительные методы
Показана эффективность при многих васкулитах экстракорпорального метода детоксикации – плазмафереза, когда из организма удаляются патологические иммунные комплексы. Используется в комбинации с вышеуказанными лекарствами.
В качестве терапии, влияющей на механизм повреждений органов при СВ, назначаются препараты, предотвращающие тромбообразование и препятствующие воспалению, основной из них – гепарин, например, при ПШГ, антиагреганты (ацетилсалициловая кислота, курантил), а также пентоксифиллин, особенно при симптомах ишемии тканей, поражении кожи и почек.
Антибактериальная терапия целесообразна при наличии очагов инфекции, признаков воспаления в почках, а также рецидивирующем течении кожной формы васкулита.
Противовирусные препараты назначает инфекционист, при диагностировании активной вирусной инфекции, высокой вирусной нагрузке.
Энтеросорбенты связывают токсины и биологически активные вещества, выделяемые в просвет кишечника, их приём также обоснован. Используются полифепан, энтеросгель.
Хирургическое лечение показано при критических сужениях просвета сосуда, тромбозе, сопровождающихся выраженной ишемией органов и тканей в зоне кровоснабжения данного сосуда; некрозах; стенозе дыхательных путей; рецидивирующих лёгочных кровотечениях; перфорациях стенки кишечника.
Дифференциальная диагностика геморрагического синдрома
Кровотечения могут быть обнаружены при заболеваниях, в патогенезе которых нет дефекта системы гемостаза, поэтому наибольшая трудность при обследовании таких пациентов заключается в выяснении этиологии геморрагического синдрома. При дефектах системы гемостаза разные по локализации геморрагии и другие клинические проявления гемостатической дисфункции, как правило, сочетаются друг с другом (например, эпистаксис и маточные кровотечения), формируя представление о системности проявлений, весьма характерной для большинства геморрагических заболеваний. Кроме того, при геморрагических заболеваниях и синдромах рецидивирующие геморрагии нередко сочетаются с хронической постгеморрагической анемией. Однако в ряде клинических случаев встречаются и локальные геморрагические проявления без других симптомов кровоточивости и железодефицита. При наличии локальных геморрагий или малосимптомной кровоточивости исключить геморрагическое заболевание помогает лишь лабораторное исследование системы гемостаза. При обнаружении одного или двух клинических проявлений кровоточивости полезно учитывать их связь с геморрагическим заболеванием.
При проведении дифференциальной диагностики различных видов геморрагического диатеза следует руководствоваться следующими соображениями.
- Выявление из группы геморрагических диатезов коагулопатий основывается на клинических особенностях кровоточивости (гематомный тип, часто гемартрозы, отсроченный характер кровотечения), лабораторных коагулогических исследованиях (удлинение времени свертывания, тромбинового, протромбинового и тромбопла-стинового времени), а также отрицательных результатах проб на ломкость капилляров.
- Геморрагические диатезы вследствие нарушения образования тромбоцитов характеризуются петехиально-пятнистым типом кровоточивости и кровотечениями из слизистых, положительными пробами на ломкость капилляров (симптом жгута, щипка), уменьшением числа тромбоцитов или их функциональной несостоятельностью.
- Вазопатии диагностируются по васкулитно-пурпурному или ангиоматозному типу кровоточивости и неизмененным лабораторным данным.
- Диагноз наследственных форм строится на изучении семейного анамнеза и данных лабораторного исследования.
- Диагноз симптоматических форм основывается на выявлении клинических признаков того или иного (основного) заболевания с учетом особенностей проявления геморрагического синдрома. Другие приобретенные геморрагические диатезы могут быть диагностированы только после исключения симптоматических вариантов.
Тактика фельдшера при геморрагическом синдроме
- При кровотечении оказать неотложную помощь в необходимом и возможном объеме.
- При выявлении больного с геморрагическим синдромом дать направление на консультацию к врачу.
- После установления диагноза фельдшер проводит наблюдение за больными, подлежащими диспансеризации, работая в контакте с врачом.
- Фельдшер должен знать всех больных своего участка, страдающих гемофилией, и иметь представление о современных способах ее лечения (концентрат свертывающего фактора VIII — в легких случаях 10—15 ед./кг, в более тяжелых 25—40 ед./кг на курс лечения; при кровоизлияниях в полость черепа, груди, живота первоначальная доза — 40—50 ед./кг).
Симптомы геморрагического инсульта
Известно более сотни разнообразных клинических симптомов геморрагического инсульта, возможна также трансформация ишемического инсульта в геморрагический. Это значительно усложняет дифференциальную диагностику заболевания. Первичные признаки, указывающие на инсульт, следует определять по описанию ощущений больного, изменениям речи, сильной головной боли, нарушению сознания.
Возможные предвестники геморрагического инсульта
-
Покалывания, онемения половины лица;
-
Сильная резкая боль в глазах, частичная потеря зрения;
-
Внезапная потеря равновесия;
-
Затруднения в понимании речи.
Они появляются незадолго до приступа, однако не являются обязательными признаками ГИ.
Для геморрагического инсульта более характерен внезапный дебют заболевания. Накануне или непосредственно перед приступом возможен стресс в виде физической и/или эмоциональной нагрузки.
Во время телефонного разговора с оператором необходимо четко описывать обнаруженные у больного признаки инсульта.
Признаки геморрагического инсульта у человека, находящегося в сознании:
-
Быстро нарастающая головная боль;
-
Тошнота, рвота;
-
Учащенное сердцебиение;
-
Непереносимость яркого света, »круги» и »мошки» перед глазами;
-
парезы, Параличи рук, ног, мышц лица;
-
Затрудненная речь.
Признаки геморрагического инсульта у человека в бессознательном состоянии:
Разделяют четыре четко выраженных стадии регресса сознания. Самостоятельно их можно определить так:
-
Оглушение – непонимающий взгляд больного, слабое реагирование на окружающих;
-
Сомноленция – напоминает сон с открытыми глазами, взгляд устремлен в пространство;
-
Сопор – напоминает глубокий сон, слабая реакция зрачков, легкое прикосновение к роговице глаза больного сопровождается реагированием, сохранен глотательный рефлекс;
-
Кома – глубокий сон, отсутствуют любые реакции.
Эпилептиформный (похожий на эпилепсию) припадок – также один из возможных дебютов геморрагического инсульта. Обычно этот симптом встречается у 10% пациентов с инсультом лобарной локализации.
При нарушении сознания нужно не допускать западения языка, предотвращать перекрытие дыхательных путей. Пострадавшего до приезда скорой помощи следует уложить в горизонтальное положение, голову слегка приподнять.
До 90% больных ГИ при поступлении в клинику имеют расстройство сознания. У части пациентов регресс сознания постепенный, от оглушения и ниже, вплоть до комы. При первых признаках инсульта необходимо немедленно вызывать скорую помощь
Это очень важно!
Вероятность летального исхода при геморрагическом инсульте в зависимости от состояния больного:
-
Ясное сознание – до 20%
-
Оглушение – до 30%;
-
Сомноленция (легком помрачении сознания) – до 56%;
-
Сопор (субкоме – глубоком угнетении сознания) – до 85%
-
Кома – до 90%.
Лечение геморрагического инсульта
Существует общепринятый алгоритм выбора метода терапии геморрагического инсульта.
Хирургическое лечение
Хирургическая тактика показана при:
-
Лобарных и латеральных кровоизлияниях среднего и большого объема;
-
Ухудшении состояния больного в динамическом исследовании КТ/МРТ;
-
Гематомах мозжечка и ствола мозга, вызывающих неврологическую симптоматику.
Противопоказания хирургической тактики:
-
Глубокая кома со стволовыми дисфункциями (100% летальность);
-
Медиальные гематомы любого размера (летальность 90-100%).
Консервативная терапия показана при:
-
Стабильном состоянии больного и отсутствии неврологического дефицита;
-
Небольших супратенториальных гематомах.
Известно два основных подхода к выполнению операции, а именно:
-
Классические микронейрохирургические вмешательства;
-
Эндоскопические методики микронейрохирургии.
Визуальная верификация гематом перед операциями включает КТ, МРТ исследования, ангиографию сосудов головного мозга и другие исследования по показаниям.
Хирургическое вмешательство назначают по результатам нейровизуализации:
-
Объем ВМГ более 30 мл;
-
Дислокация мозговых цистерн;
-
Ухудшение клинико-неврологического статуса.
С учетом квалификационной подготовки хирургической бригады, лучшие результаты показывает эндоскопическая техника (щадящая, даёт возможность визуализации полости операции). Классический метод микрохирургического вмешательства хорош при трудностях контроля гомеостаза мозговой ткани.
Консервативная терапия и профилактика
Здесь мы приведем препараты разных фармакологических групп, используемые для терапии острого периода геморрагического инсульта. Регуляция артериального давления и ангиоспазма необходима в острый период геморрагического инсульта.
Гипотензивные препараты:
-
Селективные бета-блокаторы (Атенолол, Метопролол, Бетаксолол, Бисопролол, Небиволол, Эсмолол, Ацебутолол);
-
Неселективные бета-блокаторы (Анаприлин, Надолол, Соталол, Тимолол, Окспренолол, Пиндолол, Пенбутолол);
-
Смешанные бета-блокаторы (Карведилол, Лабеталол).
Антагонисты кальция:
-
Первого поколения (Изоптин, Финоптин, Фенигидин, Адалат, Коринфар, Кордафен, Кордипин, Диазем, Дилтиазем);
-
Второго поколения (Галлопамил, Анипамил, Фалипамил, Исрадипин/Ломир, Амлодипин/Норваск, Фелодипин/Плендил, Нитрендипин/Октидипин, Нимодипин/Нимотоп, Никардипин, Лацидипин/Лаципил, Риодипин/Форидон);
-
Третьего поколения (Клентиазем).
Спазмолитики:
-
Прямого действия (Папаверин, Но-шпа, Дротаверин, Нитроглицерин, Отилония бромид, Мебеверин, Галидор, Гимекромон);
-
Опосредованного действия (Апрофен, Ганглефен, Атропин, Дифацил, Бускопан).
Ингибиторы АПФ (ангиотензин-превращающего фермента):
-
Сульфгидрильной группы (Беназеприл, Каптоприл, Зофеноприл);
-
Карбоксильной группы (Цилазаприл, Эналаприл, Лизиноприл, Периндоприл, Квинаприл, Рамиприл, Спираприл, Трандолаприл);
-
Фосфинильной группы (Фозиноприл).
Для лечения геморрагического инсульта используются следующие вспомогательные медикаменты:
-
Седативные (Диазепам, Элениум, Фенобарбитал);
-
Кровоостанавливающие (Дицинон/Этамзилат, Рутин, Викасол, Аскорбиновая кислота);
-
Антипротеазные (Гордокс, Контрикал);
-
Поливитамины с микро- и макроэлементами (Кальций пантотенат, Глюконат кальция);
-
Антифибринолитические (Гамма-аминокапроновая кислота, Реополиглюкин);
-
Ноотропные (Кортексин);
-
Слабительные (Регулакс, Глаксена).
Препараты для регуляции внутричерепного давления и отека мозга:
-
Диуретики (Маннитол, Лазикс);
-
Кортикостероиды (Дексаметазонзон);
-
Плазмозамещающие (Реоглюман).
Таким образом, геморрагический инсульт – это тяжелая форма острых нарушений мозгового кровообращения, которая характеризуется высоким уровнем летальности и инвалидизации. Восстановительный период может продолжаться до двух лет. Реабилитация направлена на обучение больного способам преодоления неврологического дефицита. Инвалидизация сопровождается значительным снижением качества жизни больного и его окружения.
Автор статьи:
Образование: В 2005 году пройдена интернатура в в Первом Московском государственном медицинском университете имени И. М. Сеченова и получен диплом по специальности «Неврология». В 2009 году окончена аспирантура по специальности «Нервные болезни».
‹
Бег трусцой продлевает жизнь на 6 лет!
Как поднять уровень тестостерона у мужчины?
›
Классификация васкулитов
Васкулиты классифицируют в зависимости от причины их возникновения и наличия тех или иных проявлений. При установке диагноза учитывается то, какие именно кровеносные сосуды подверглись воспалительному процессу. Если воспаление распространилось только на мелкие сосуды – капилляры, ставится диагноз – капиллярит, если в процессе заболевания задействованы крупные артерии и вены – соответственно артериит и флебит.
- Системный васкулит – заболевание, протекающее с поражением крупных и мелких кровеносных сосудов. Часто возникает в качестве аллергии либо в ответ на наличии в организме инфекции. Лечится Преднизолоном, Пиразолоном, ацетилсалициловой кислотой.
- Геморрагический васкулит протекает с поражением капилляров и интоксикацией организма, бывает обусловлен наличием инфекции, аллергической реакцией, ожогом кожи. Основу лечения составляют Преднизолон, антигистаминные препараты, сорбенты.
- Уртикарный васкулит – форма заболевания, сопровождающаяся поражением капилляров эпидермиса и появлением на коже пятен и папул, по проявлениям напоминающая крапивницу. Основная причина возникновения: аллергия на лекарства, продукты питания, интоксикация организма, инфекция. В качестве терапии показаны Преднизон, Азатиоприн.
Классификация
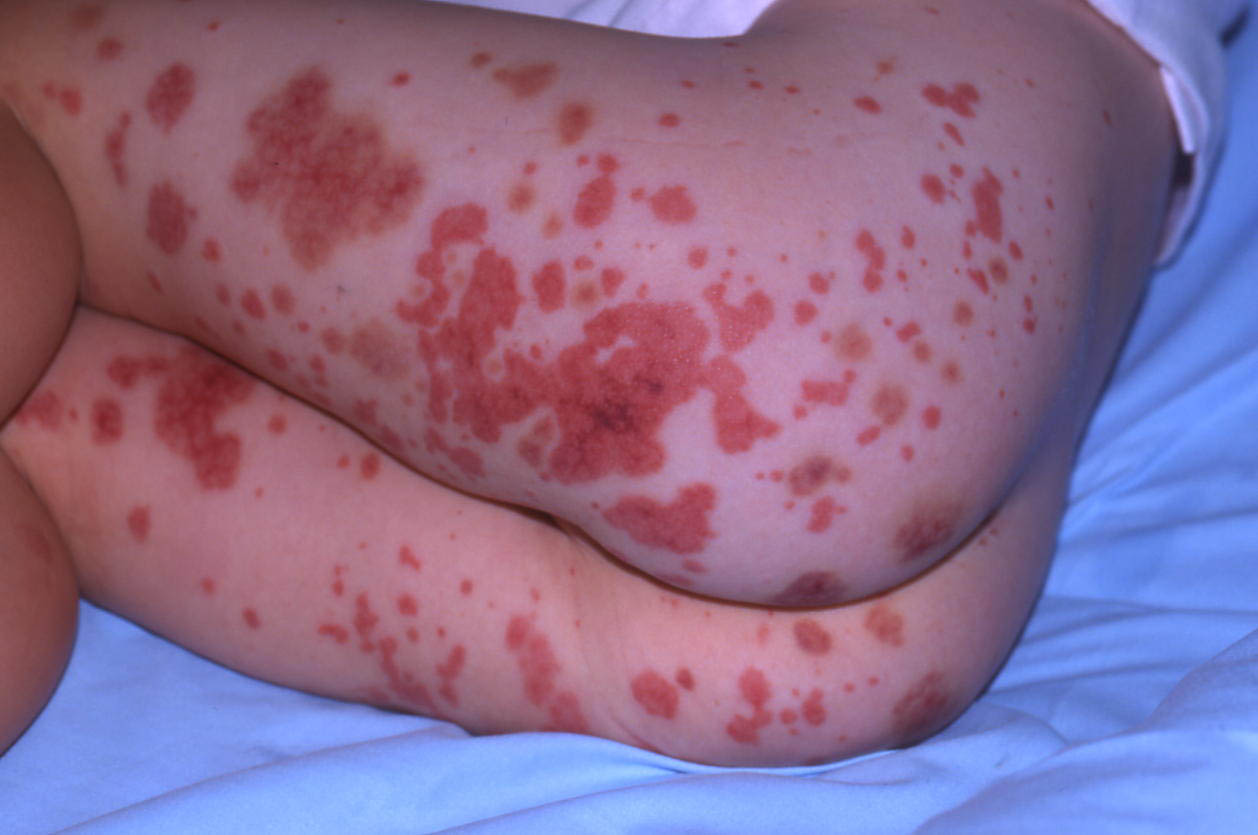
Ягодицы и ноги, пораженные геморрагическим васкулитом
У каждого человека заболевание может протекать по-разному. У одних людей симптомы проявляются моментально, и при соответствующем лечении заболевание идет на спад, у других – оно затягивается на несколько месяцев, постепенно перетекая в рецидивирующую или хроническую формы.
По типу течения геморрагический васкулит разделяют на:
- Молниеносный. Эта форма характерна для детей, находящихся в возрасте от пяти до семи лет. Возникает моментально и проходит через нескольких дней;
- Острый. Заболевание может протекать около месяца;
- Затяжной. Лечение васкулита может затянуться на два-три месяца, а иногда и больше;
- Рецидивирующий. Периодическое проявление заболевания с частотой пять-шесть раз в несколько лет;
- Хронический. Васкулит перетекает в хроническую форму и при малейшем снижении иммунитета проявляется с «незавидной» частотой.
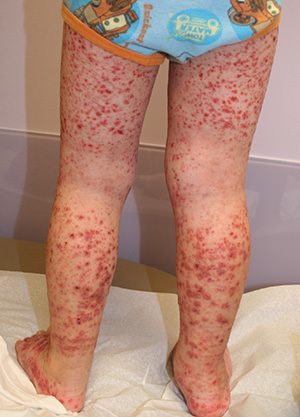
Геморрагический васкулит у ребенка
В первую очередь, медицинский работник обращает внимание на внешние признаки. Высыпания на коже – первый показатель
Поначалу, они выглядят как мелкие кровоизлияния красного или бардового оттенка, а затем постепенно увеличиваются в размерах. В некоторых случаях высыпания сопровождаются сильным жжением и зудом, которые довольно часто нестерпимы до такой степени, что человек расчесывает свои кожные покровы до крови.
Высокая температура тела характерна для этого заболевания. У многих людей температура поднимается до 39 градусов. Состояние характеризуется как вялое и апатичное. Наблюдаются сильные боли в суставах и мышечных тканях.
Для диагностирования заболевания назначают:
- общий анализ крови и мочи;
- УЗИ почек, чтобы исключить почечную форму заболевания;
- эндоскопическое исследование;
- электрокардиограмму.
При постановке диагноза геморрагический васкулит, лечение у детей и взрослых подразумевает строгий постельный режим. При острой и молниеносной форме возможна госпитализация
Большое внимание уделяется специальной диете, при которой строго воспрещается употреблять продукты, способные вызывать аллергические реакции. К ним относится шоколад, цитрусовые, кофе, курица, яйца, красные фрукты и овощи
Подросткам и взрослым людям назначаются антиагреганты и антикоагулянты, которые предотвращают прилипание тромбоцитов и эритроцитов к кровеносным сосудам. Если требуется, то медики назначают два разных препарата, имеющих одинаковое действие. Это позволит снизить риск образования тромбов и разжижить кровь. К наиболее распространенным препаратам относятся:
Учитывая, что возникновение заболевания напрямую связано с различными аллергическими реакциями, применение антигистаминных препаратов будет очень полезным. К ним относятся:
При абдоминальной форме заболевания назначаются энтеросорбентные препараты. При сильной рвоте и диарее с кровью медики назначают Гепарин.
В случае если заболевание перетекает в особо тяжелую форму и положительной динамики не наблюдается, тогда лечение геморрагического васкулита у взрослых потребует гормонотерапии или переливания крови. Не менее полезными будут мембраностабилизаторы, которые делают стенки сосудов более прочными, предотвращая попадание крови в мышечные ткани. Витамины и микроэлементы способствуют поднятию иммунитета, что помогает организму справиться с заболеванием.
В большинстве случаев, лечение занимает от двух недель до одного месяца. Если пациент находится в особо тяжком состоянии, то терапевтические мероприятия продолжаются до получения положительной динамики.
Следует отметить, что дети, находящиеся в возрасте от 4 до 10 лет, быстро выздоравливают. В редких случаях, болезнь может перетечь в хроническую, или рецидивирующую форму. Однако эти формы более характерны для взрослого населения. Дети быстро идут на поправку, не получая серьезных последствий.
Взрослых людей лечить намного сложнее. Заболевание не только перетекает в хроническую форму, но и может осложниться развитием серьезных последствий, в числе которых эрозия кишечника или желудка, перитонит, некроз, перфорация кишечника. Данные последствия требуют серьезного хирургического вмешательства. Иначе развитые осложнения могут быть чреваты летальным исходом.
При своевременном диагностировании заболевания лечение практически всегда успешно. По статистике 60 процентов пациентов идут на поправку не получив серьезных последствий.
http://medsimptom.org/gemorragicheskij-vaskulit/
http://mymedicalportal.net/320-gemorragicheskiy-vaskulit.html
http://nogi.guru/zabolevaniya/vaskulit-gemorragicheskiy.html

Comments
(0 Comments)