Геморрагический шок
Лечение гиповолемического шока
- срочная остановка кровотечения, адекватная анестезия при необходимости;
- катетеризация подключичной вены с адекватной инфузионной терапией;
- купирование признаков острой дыхательной недостаточности;
- постоянная подача кислорода во вдыхаемой смеси в объеме 3-5 литров в минуту;
- купирование признаков острой сердечной недостаточности;
-
катетеризация мочевого пузыря.
Дефицит объема циркулирующей крови устраняют при помощи мощной инфузионной терапии, которая направлена на ликвидацию гиповолемии. Терапия проводится под контролем центрального венозного давления и почасовом дируезе. Используется трансфузия крови, плазмозаменителей и декстранов.
Инфузионная терапия гиповолемического шока в зависимости от кровопотери:
-
Умеренная кровопотеря (до 1л или до 20% ОЦК):
- Объем гемотрансфузии — нет.
- Объем общей инфузии:
- коллоиды — до 0,6л;
- кристаллоиды — до 1л;
- всего — до 1,6л;
- в процентах к кровопотере — до 160%.
-
Тяжелая кровопотеря (1,5-3,0л или 25-40% ОЦК):
- Объем гемотрансфузии:
- 0,8-1,2 л;
- 30-50% кровопотери.
- Объем общей инфузии:
- коллоиды — 1,0-1,5л;
- кристаллоиды — 1,5-2,0л;
- всего — 3,3-4,7л;
- в процентах к кровопотере — 160-180%.
- Объем гемотрансфузии:
-
Массивная кровопотеря (более 3л или более 40% ОЦК):
- Объем гемотрансфузии:
- не менее 1,2 л;
- 30-60% кровопотери.
- Объем общей инфузии:
- коллоиды — 1,5-2,0л;
- не менее 2,5л;
- не мене 5,2л;
- не менее 180%.
- Объем гемотрансфузии:
В результате восполнения ОЦК увеличивается венозный обратный кровоток к правым отделам сердца, с последующим нарастанием давления наполнения, артериального давления, минутного объема сердца. Клетки тканей и органов начинают получать больше кислорода, что положительно сказывается на общем состоянии пострадавшего.
К гемотрансфузии рекомендовано прибегать в случае, если гематокрит снижается до 30% и менее.
В обязательном порядке следует помнить о «синдроме пустого сердца» — возможной рефлекторной остановке сердца при развитии шока. Дабы избежать этого с первых этапов лечения рекомендуется производить струйное переливание жидкостей, например, физиологического раствора, 5% раствора глюкозы. Не смотря на то, что эти жидкости будут находиться в сосудистом русле не более 3 часов, этого бывает достаточно на первоначальном этапе для того, чтобы восполнить недостающий объем циркулирующей крови. Кроме этого используют стероиды, улучшающие реологические свойства крови: гепарин, трентал, курантил.
Параллельно с проводимым лечением осуществляют регистрацию исходных параметров пострадавшего: атрериальное давление, центральное венозное давление, частоту сердечных сокращений, общий анализ крови, гематокрит, электролиты, газы крови и проч.
Сердечные гликозиды, гормоны, метаболиты, антигипоксанты используют для устранения расстройства насосной функции сердца.
Для купирования симпатоадреналовой реакции применяют адекватную анестезию, инфузионную терапию, стабилизаторы клеточных мембран, улучшают реологические свойства крови.
С гипоксией борются путем дачи кислорода в объеме не менее 30-40% во вдыхаемом воздухе. Также устраняют ацидоз и нарушения водно-электролитного баланса.
В случае, если проводимые мероприятия после 40-60 минут не приводят к повышению АД (перелито 1-1,5 литра крови под контролем центрального венозного давления), говорят об острой сосудистой недостаточности, которую устраняют назначением биологических аминов. Препаратом выбора является допмин.
После того, как устранена непосредственная угроза жизни пострадавшего и ликвидирован гиповолемический шок, начинают этап лечения, который направлен на коррекцию нарушений отдельных звеньев гемостаза: коррекция избыточной гемодилюции, кислотно-щелочного состояния, системы гемостаза и проч.
ВНИМАНИЕ! Информация, представленная сайте DIABET-GIPERTONIA.RU носит справочный характер. Администрация сайта не несет ответственности за возможные негативные последствия в случае приема каких-либо лекарств или процедур без назначения врача!
Геморрагический шок, неотложная помощь, его степени и классификация
Вторая стадия носит название докомпенсированного шока. На этой стадии развития геморрагического шока, неотложная помощь необходима, наблюдается усиление нарушений сердечнососудистой деятельности, наблюдается срыв механизмов компенсации кровопотери человеческого организма. На этой стадии развития шока наблюдается потеря крови в пределах 25-40 процентов. Помимо этого у больного наблюдается нарушение сознания, конечности имеют сниженную температуру. Артериальное давление имеет резко сниженные показатели. У больного проявляется ярко выраженная тахикардия, частота сердечных сокращений достигает значений в 140 ударов в минуту, пульс становиться нитевидным и практически непрощупываемым.
Третья стадия носит название необратимого шока и является понятием относительным. Наступление этой стадии зависит от реанимационных методов, которые используются для стабилизации состояния больного. При наступлении этой стадии наблюдается угнетение сознания до полной его утраты у больного. Кожный покров при наступлении этой стадии развития геморрагического шока имеет бледный оттенок, проявляется такое явление как «мраморность» кожи. У больного наблюдается снижение систолического давления ниже уровня в 60 мм рт.ст., пульс нащупывается только на самых крупных сосудах. Развитие этой стадии сопровождается возникновением резкой тахикардии, частота сердечных сокращений составляет 160 ударов в минуту.
Геморрагический шок сопровождается возникновением тяжелого состояния в организме больного. Возникновение шока характеризуется недостаточным объемом циркуляции крови, возникновением гипоксии, нарушения обменных процессов в организме больного, помимо этого следствием возникновения геморрагического шока является появление нарушений в функционировании органов и их систем. Основным поражающим фактором принято считать циркуляционную гипоксию. Потери организмом 25 процентов объема крови полностью могут быть компенсированы за счет компенсаторных механизмов.
Как уже сказано было выше, острая кровопотеря вызывает геморрагический шок, неотложная помощь больному начинается с проведения первоочередного мероприятия представляющего собой инфузионную терапию. Объемы используемой терапии и ее состав зависят от объемов кровопотери больного, по сути, от стадии развития шокового состояния. Сразу же после проведения терапии в экстренном порядке приступают к проведению методов способствующих остановке кровотечения вызвавшего кровопотерю и развитие шока. Немедикаментозные методы остановки кровотечений включают в себя перетяжку сосудов, тампонирование и даже в случае необходимости удаление органа.
Такой шок может возникнуть у доноров крови. Кстати, если вы планируете заняться донорством, то для вас есть публикация: сколько платят за донорство крови.
Причины
Развитие геморрагического шока происходит из-за различных сильных травм, связанных с разрывом кровеносных сосудов. Это вызывает внутреннее или наружное кровотечение. Случается потеря больших объемов крови в ходе операций, когда врачи не могут остановить кровотечение. Играет важную роль скорость, с которой теряется кровь. При невысокой потере организм успевает подключить компенсаторные механизмы.
С геморрагическим шоком часто сталкиваются гинекологи, если кровотечение открывается в течении беременности, по причине тяжелых родов, на послеродовом этапе.
Наступает шок в акушерской практике по причинам:
- когда разрывается ткань матки, травмируются родовые пути;
- плацентарной отслойки;
- самопроизвольного прерывания беременности.
Женские кровотечения – не редкость при наличии сопутствующих патологий, к ним относятся перенесенные ранее тяжелые болезни, гестоз беременности, миома матки. Причиной становятся гормональные сбои в преддверии менопаузы.
Кроме гинекологических аспектов, есть другие причины шока:
- серьезные травмы с порывом артерий, вызывающие сильные кровотечения;
- большая кровопотеря при прободении язвы;
- кровопотеря от распада раковых опухолей на последней степени заболевания.
Важный фактор патогенеза шока – когда нарушается обращение крови во всем организме. Быстро снижается объем крови, нервные окончания дают по органам сигналы тревоги. Это учащает сердцебиение, дыхание, вызывает спазмирование на периферических сосудах. Быстро падает АД.
Внимание!
Падение объема крови больше 40 % угрожает жизни человека.
Клиническая классификация
Действия медицинского персонала, необходимая помощь при геморрагическом шоке в акушерстве находятся в прямой зависимости от стадии его развития, или, другими словами, степени тяжести. Существует классификация, основанная на снижении показателя объема циркулирующей крови (ОЦК). Снижение на 20% определяется как шок легкой степени, на 35-40% — средней степени, на 40% и более — тяжелой степени. В этих случаях особое значение приобретает скорость потери крови.

Еще одна классификация основана на определении шокового индекса Альговера, который в норме должен быть меньше 1 (единицы). Он определяется путем деления числа сердечных сокращений на систолический показатель артериального давления. Стадия, или степень шока, определяется как легкая при индексе от 1 до 1,1, средняя — 1,5, тяжелая —2, крайне тяжелая — 2,5.
В практических целях для определения тяжести состояния пациентки и решения вопроса о том, какая неотложная помощь именно в данном конкретном случае должна быть оказана, используются перечисленные показатели с учетом клинико-лабораторных данных.
При этом различают следующие стадии геморрагического шока:
- I стадия (легкая) — компенсированный шок;
- II стадия (средняя) — декомпенсированный обратимый;
- III стадия (тяжелая) — декомпенсированный необратимый, или терминальный.
Рассмотрим их более подробно.
I стадия
Соответствует периоду кризиса макроциркуляции и представляет собой стадию централизации кровообращения. Ее развитие происходит при кровопотере, которая не превышает 20% объема циркулирующей крови, что составляет приблизительно 1 л. Индекс Альговера составляет от 0,5 и выше.
Среди клинической симптоматики преобладают признаки изменения функциональных нарушений деятельности сердечно-сосудистой системы. К ним относятся «запустение» периферических вен конечностей, бледность кожных покровов и слизистых оболочек, умеренное повышение как систолического, так и диастолического артериального давления, иногда их незначительное снижение, умеренное увеличение числа сердечных сокращений (до 100-110), незначительное увеличение частоты дыхания (до 20 в 1 мин.), возможно незначительное снижение диуреза.
II стадия
Характеризуется углублением расстройства кровообращения и нарастающим истощением компенсаторно-приспособительных механизмов. Она соответствует кризису микроциркуляции и развивается при среднем дефиците объема циркулирующей крови 35% (20-40%). При этом объем кровопотери составляет около 1-2 л, а индекс Альговера достигает 1,5 и выше.
Клиническая симптоматика имеет тенденцию к дальнейшему ухудшению: на фоне беспокойства, повышенной возбудимости, бледности кожных покровов появляются акроцианоз (цианотичность губ, ногтей, мочек ушей), холодный пот, одышка до 24-30 дыханий в 1 мин., систолическое артериальной давление снижается до 100-90 мм. рт. ст., а диастолическое — остается незначительно повышенным, число сердечных сокращений достигает 120 в 1 мин., диурез уменьшается до 20-30 мл в 1 час. Появляются соответствующие изменения на ЭКГ, снижается центральное венозное давление, в анализе крови отмечаются незначительное снижение гемоглобина, уменьшение числа эритроцитов (до 3 х 1012/л), гематокрита.
Кроме того, возможно появление признаков нарушения свертываемости крови — отсутствие свертывания вытекающей из матки крови, рвота содержимым желудка, имеющим коричневатую окраску (цвет «кофейной гущи»), кровоизлияния на слизистых оболочках и кожных покровах (в местах инъекций, кожных складок и т. д.).
III стадия
Представляет собой терминальную фазу кризиса гемостатической системы, необратимое состояние нарушения компенсаторно-приспособительных механизмов организма. Она развивается при дефиците объема циркулирующей крови свыше 40%, что составляет около 2 л кровопотери при шоковом индексе 2 и выше.
Отмечается психомоторное возбуждение и спутанность сознания, позже развиваются сонливость и кома. Кожные покровы холодные, бледные с выраженной «мраморностью», температура тела на 2-3 градуса ниже нормы. Одышка увеличивается до 30-40 в 1 мин и более, возможно нарушение ритма дыхания. Частота сердечных сокращений превышает 120-140 в 1 мин. Центральное венозное давление резко снижено или отрицательное, но при развитии сердечной недостаточности, наоборот, оно выше нормы и даже высокое. Число эритроцитов в анализе крови не превышает 2,5 х 1012/л, гематокрит достигает 25% и меньше, мочеотделение от 15 до 5 мл в 1 час вплоть до ее полного отсутствия, отмечается развитие ДВС-синдрома.
Мероприятия неотложного характера
Неотложная помощь при геморрагическом шоке основывается на 2 главных задачах:
- Остановить потерю крови;
- Предотвратить обезвоживание.
Учитывая то, что при обширном кровотечении требуется его немедленная остановка, алгоритм неотложных действий будет следующим:
- Используйте жгут или особые перетягивающие повязки для остановки кровотечения;
- Обеспечьте неподвижность поврежденной части тела;
- Уложите пострадавшего, так как при наличии первой стадии шока больной пребывает в состоянии эйфории и может сделать попытки к самостоятельному передвижению;
- Давайте человеку как можно больше пить чистой воды без газов;
- Согрейте его с помощью любых подручных средств: одеял, одежды, грелок.
Действия профессионалов
Чтобы исключить наступление тяжелого осложнения, врачебная помощь начинает оказываться еще по пути в медицинское учреждение. При остановке кровотечения параллельно проводятся лечебные мероприятия, которые заключаются в выполнении трех действий:
- Для восполнения в системе крови необходимого баланса и стабилизации клеточных мембран устанавливаются катетеры на периферические вены;
- Для поддержания обмена газов и нужной проходимости в органах дыхания устанавливают специальный зонд. В случае крайней необходимости используют аппарат для искусственной вентиляции легких;
- Устанавливают катетеры в область мочевого пузыря.
После того, как пострадавший доставлен в медицинское учреждение, проводят диагностические мероприятия для определения степени тяжести шока, а затем приступают к интенсивной терапии. Действия медицинского персонала проводятся согласно неотложному алгоритму:
- Проводятся необходимые лабораторные исследования;
- В экстренном порядке начинают мероприятия профилактического профиля, чтобы предотвратить развитие гипогликемии и энцефалопатии Вернике;
- В случае экстренной необходимости используют антидоты узкого профиля;
- Устраняют отечность мозговых оболочек и снижают внутричерепное давление;
- Используют симптоматическую терапию, направленную на устранение судорожного синдрома и рвоты;
- В период стабилизация состояния пациента в обязательном порядке проводят мониторинг давления, пульса, сердечной деятельности, количества выделяемой мочи.
Следует отметить, что собственно терапия проводится только после стабилизации состояния больного. Стандартный набор препаратов, улучшающих восполнение кровяного русла, следующий:
- Витамин C и лекарственные средства, его содержащие;
- Ганглиоблокаторы для купирования последствий спазмов вен;
- С целью улучшить сердечный метаболизм используют рибоксин, карветин и цитохром;
- Развивающаяся сердечная недостаточность может потребовать включение преднизолона и гидрокортизона для улучшения сократительных способностей сердечных мышц;
- Контрикал используют, чтобы привести в норму свертываемость крови.
Терапия неотложного состояния геморрагического шока прошла долголетнюю апробацию и признана успешной при строгих соблюдениях врачебных предписаний и дозировки медикаментозных средств. Для закрепления терапевтических действий важна реабилитация после лечения, которая включает в себя щадящие нагрузки ЛФК.
Восполнение кровяного русла
При значительных кровопотерях для предотвращения необратимых последствий пострадавшему в экстренном порядке проводят переливание крови. Процедура выполняется согласно определенным правилам:
- Потерю крови в пределах 25% возмещают ее заменителями;
- Малышам, не достигшим трехлетнего возраста, недостающий объем компенсируют кровью с добавлением эритроцитов в пропорциях 1 к 1;
- При кровопотерях до 35% от ОЦК компенсируемый раствор должен состоять из крови, ее заменителей и эритроцитарной массы;
- Объем жидкостей, искусственно вводимых в организм, должен превышать кровопотерю на 20%;
- В случае снижения объема ОЦК на половину, жидкости вводят больше в 2 раза, при этом количество эритроцитов должно превышать заменители крови также в 2 раза.
Неотложные мероприятия прекращают при стабилизации состояния больного, которое проявляется в нормализации артериального давления, сердечной деятельности и диуреза.
Лечение
Для лечения назначают:
Принципы реанимации и интенсивной терапии у больных с острой кровопотерей и в состоянии гемморрагического шока на догоспитальном этапе заключаются в следующем:
1. Уменьшение или устранение имеющихся явлений острой дыхательной недостаточ-ности (ОДН), причиной которой может быть аспирация выбитых зубов, крови, рвотных масс, ликвора при переломе основания черепа. Особенно часто это ослож-нение наблюдается у больных с о спутанным или отсутствующем сознанием и, как правило, сочетается с западением корня языка.
Лечение сводится к механическому освобождению рта и ротоглотки, аспирации содержимого с помощью отсоса. Транспортировка может осуществляться с вве-дённым воздуховодом или эндотрахеальной трубкой и проведением через них ИВЛ.
2. Проведение обезболивания медикаментозными средствами, не угнетающими дыхание и кровообращение. Из центральных наркотических анальгетиков, лишённых побочных действий опиатов, можно использовать лексир, фортрал, трамал. Ненаркотические анальгетики (анальгин, баралгин) можно сочетать с антигистаминными препаратами. Есть варианты проведения закисно-кислородной аналгезии, в/в введения субнаркотических доз кетамина (калипсола, кеталара), но это чисто анестезиологические пособия, требующие наличие анестезиолога и необходимой аппаратуры.
3. Уменьшение или устранение гемодинамических расстройств, прежде всего гиповолемии. В первые минуты после тяжёлой травмы основной причиной гиповолемии и гемодинамических расстройств является кровопотеря. Предотвращение остановки сердца и всех остальных серьёзных нарушений – немедленное и максимально возможное устранение гиповолемии. Основным лечебным мероприятием должна быть массивная и быстрая инфузионная терапия. Безусловно, остановка наружного кровотечения должна предшествовать инфузионной терапии.
Реанимация в случае клинической смерти по причине острой кровопотери проводится по общепринятым правилам.
Основная задача при острой кровопотере и гемморрагическом шоке на госпитальном этапе — это проведение комплекса мероприятий в определённой взаимосвязи и последовательности. Трансфузионная терапия является только частью этого комплекса и направлена на восполнение ОЦК.
В проведении интенсивной терапии при острой кровопотере необходимо надёжное обеспече-ние непрерывной трансфузионной терапии при рациональном сочетании имеющихся средств
Ещё не менее важно соблюдать определённую этапность в лечении, быстроту и адекватность помощи в самой сложной обстановке. В качестве примера можно привести следующий порядок действий:
• Сразу при поступлении больному измеряют АД, частоту пульса и дыхания, катетеризируют мочевой пузырь и учитывают выделенную мочу, все эти данные фиксируют;
• Катетеризируют центральную или периферическую вену, начинают инфузионную те-рапию, измеряют ЦВД
При коллапсе, не дожидаясь катетеризации, начинают струй-ное вливание полиглюкина путём пункции периферической вены;
• Струйным вливанием полиглюкина восстанавливают центральное кровоснабжение, а струйным вливанием физраствора восстанавливают диурез;
• Определяют число эритроцитов в крови и содержание гемоглобина, гематокрит, а так-же приблизительную величину кровопотери и ещё возможной в ближайшие часы, аказывают необходимое количество донорской крови;
• Определяют группу крови больного и резус-принадлежность. После получения этих данных и донорской крови проводят пробы на индивидуальную и резус-совместимость, биологическую пробу и приступают к переливанию крови;
• При повышении ЦВД сверх 12 см водного столба ограничивают скорость вливания редкими каплями;
• Если предполагается хирургическое вмешательство, решают вопрос о возможности его проведения;
• После нормализации кровообращения поддерживают водный баланс и нормализуют показатели гемоглобина, эритроцитов, белка и др.;
• Прекращают непрерывное в/в вливание после того, как 3-4 часовым наблюдением доказаны: отсутствие возникновения нового кровотечения, стабилизация АД, нормальная интенсивность диуреза и отсутствие угрозы сердечной недостаточности.
Причины и проявления
Нарушение микроциркуляции крови, которое вызывает геморрагический шок, вызвано травмированием открытого или закрытого типа. Причины и признаки патологии всегда связаны с резкой потерей не менее 1 литра крови. К их числу относятся такие факторы:
- Послеоперационный период;
- Распад злокачественных образований на завершающей стадии онкологии;
- Прободение желудочной язвы;
- Внематочная беременность;
- Преждевременная отслойка плаценты;
- Обильные послеродовые кровопотери;
- Замершая беременность;
- Травмирование родовых путей во время родоразрешения.
Основными признаками шока считают такие проявления клинической картины:
- Сердце и легкие работают в ускоренном режиме: учащается сердцебиение и дыхание;
- Одышка;
- Психоэмоциональное возбуждение;
- Побледнение кожных покровов, их влажность;
- Тошнота;
- Ощущение сухости во рту;
- Слабость и головокружение;
- Запустение вен под кожей на руках;
- Появление темных кругов перед глазами;
- Потеря сознания, сопровождающаяся крайне низким артериальным давлением.
Симптоматика существенно отличается на разных стадиях развития патологии.
Степени тяжести геморрагического шока и специфика его проявлений представлены в таблице.
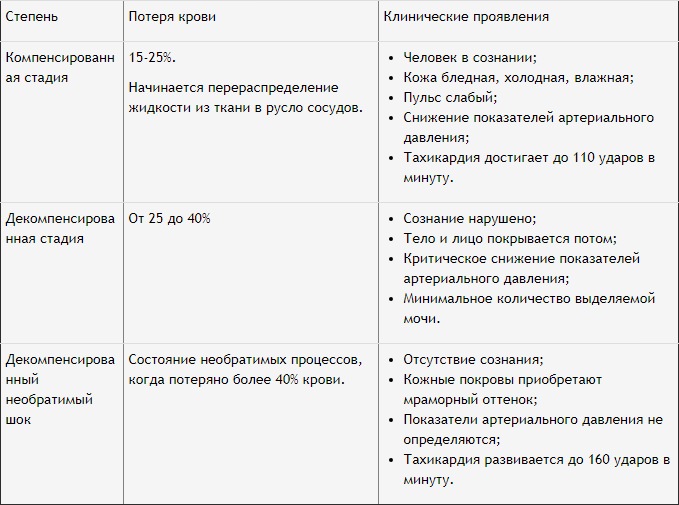
Следует знать, что потерю крови у детей оценивают другими показателями. Для смертельного исхода новорожденному малышу достаточно потерять до 50 мл крови. К тому же подобное состояние у детей протекают значительно сложнее: в их организмах процессы компенсации еще не сформировались в полном объеме.
Шок геморрагический
Геморрагический шокЛёгкой степени (потеря 20% ОЦК)
Средней степени (потеря 20—40% ОЦК)
Тяжёлой степени (потеря более 40% ОЦК).
Секреция АДГ
Секреция альдостерона и ренина
Секреция катехоламинов. Физиологические реакции
Снижение диуреза
Вазоконстрикция
Тахикардия.
Компенсированный обратимый шок. Объём кровопотери не превышает 25% (700—1300 мл). Тахикардия умеренная, АД либо не изменено, либо незначительно понижено. Запусте-вают подкожные вены, снижается ЦВД. Возникает признак периферической вазоконстрикции: похолодание конечностей. Количество выделяемой мочи снижается наполовину (при норме 1—1,2 мл/мин).
Декомпенсированный обратимый шок. Объём кровопотери составляет 25—45% (1300—1800 мл). Частота пульса достигает 120—140 в мин. Систолическое АД снижается ниже 100 мм рт.ст., уменьшается величина пульсового давления. Возникает выраженная одышка, отчасти компенсирующая метаболический ацидоз путём дыхательного алкалоза, но способная быть также признаком шокового лёгкого. Усиливаются похолодание конечностей, акроцианоз. Появляется холодный пот. Скорость выделения мочи — ниже 20 мл/ч.
Необратимый геморрагический шок. Его возникновение зависит от длительности декомпенсации кровообращения (зачастую при артериальной гипотёнзии свыше 12 ч). Объём кровопотери превышает 50% (2000—2500 мл). Пульс превышает 140 в мин, систолическое АД падает ниже 60 мм рт.ст. или не определяется. Сознание отсутствует. Развивается олигоанурия.
Катетеризация магистральной вены (чаще всего подключичной или внутренней ярёмной по Сельдингеру).
Струйное или капельное внутривенное введение кровезаменителей (полиглюкина, желатиноля, реополиглюкина и т.п.). Определяют группу крови больного и её совместимость с кровью донора. Проводят гемотрансфузию. Переливают свежезамороженную плазму, а при возможности — альбумин или протеин. Общий объём жидкости для интенсивной терапии возможно рассчитать следующим образом.
При кровопотере 10—12% ОЦК (500—700 мл) общий объём жидкости должен составлять 100—200% объёма кровопотери при соотношении солевых и плазмозамещающих р-ров — 1:1.
При средней кровопотере (до 15—20% ОЦК, 1000—1400 мл) возмещение производят в объёме 200—250% кровопотери. Трансфузионная среда состоит из крови (в объёме 40% кровопотери) и солевых и коллоидных р-ров в соотношении 1:1.
При большой кровопотере (20—40% ОЦК, 1500—2000 мл) общий объём переливаемой жидкости составляет не менее 300% кровопотери. Кровь переливают в объёме 70% утраченной. Соотношение солевых и коллоидных р-ров — 1:2.
При массивных кровопотерях, составляющих 50—60% ОЦК (2500—3000 мл), общий объём инфузии должен на 300% превышать кровопотерю, причём объём переливаемой крови должен составлять не менее 100% кровопотери. Солевые и коллоидные р-ры используют в соотношении 1:3.
Борьба с метаболическим ацидозом: инфузия 150—300 мл 4% р-ра натрия гидрокарбоната.
Глюкокортикоиды одновременно с началом замещения крови (до 0,7—1,5 г гидрокортизона в/в). Противопоказаны при подозрении на желудочное кровотечение.
Снятие спазма периферических сосудов. Некоторые хирурги рекомендуют одновременно с переливаниями крови вводить ганглиоблокаторы, нейролептики. Но при их использовании вероятно развитие коллапса.
Трасилол или контрикал 30 000—60 000 ЕД в 300—500 мл 0,9% р-ра NaCl в/в капельно.
Ингаляция увлажнённого кислорода.
При гипертермии — физическое охлаждение (обкладывание пузырями со льдом), анальгин (2 мл 50% р-ра) или реопирин (5 мл) глубоко в/и.
Антибиотики широкого спектра действия.
Поддержание диуреза (50—60 мл/ч)
Адекватная инфузионная терапия (до достижения ЦВД 120—150 мм вод.ст.)
При неэффективности инфузии — осмотические диурети-ки (маннитол 1—1,5 г/кг в 5% р-ре глюкозы в/в струйно), при отсутствии эффекта — фуросемид 40—160 мг
Сердечные гликозиды (противопоказаны при нарушениях проводимости и возбудимости миокарда ). При развитии брадикардии — стимуляторы B-адренорецепто-ров (изадрин по 0,005 г сублингвально). При возникновении желудочковых аритмий — лидокаин 0,1—0,2 г в/в.
Диагностические мероприятия
Диагностические мероприятия при геморрагическом шоке направлены на определение количества потерянной крови. Внешний вид пациента не может дать объективных данных. Поэтому для уточнения стадии шока используют 2 методики:
- Непрямые способы. Определение кровопотери проводят с помощью визуального осмотра пациента и оценке работы главных органов и систем: наличие пульсации, артериальное давление, цвет кожных покровов и особенности дыхания.
- Прямые способы. Суть методик заключается в определении веса самого пациента или материалов, с помощью которых проводилась остановка крови.
Непрямые методики оценивания состояния пациента могут помочь высчитать индекс шока. Для этого нужно определить жизненно важные показатели у пострадавшего и сравнить их с примерными показателями степени кровопотери. Определением шокового индекса, как правило, занимаются на этапе до госпитализации. В условиях стационара диагностические данные уточняются с помощью лабораторных исследований.

Comments
(0 Comments)