ГЛАВА 1 ДИЛАТАЦИОННЫЕ КАРДИОМИОПАТИИ
Кардиомиопатия что означает диагноз, как расшифровывается код по МКБ 10
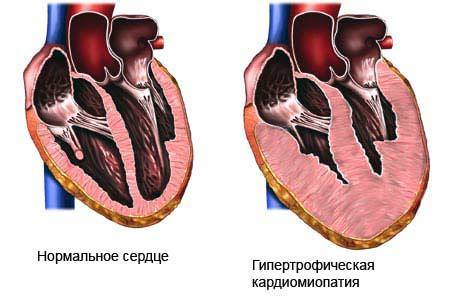
Заболевание может развиваться вследствие генетических нарушений, гормональных изменений, токсического воздействия лекарств, алкоголя, а также иных патологических состояний.
Кардиомиопатия как отдельная нозология имеет общий код по МКБ 10, обозначенный графой I42.
Существуют семейные кардиомиопатии, причина которых кроется в наследственных факторах. Нередкостью становится гипертрофия с последующим изнашиванием сердечной мышцы у спортсменов.
Вопреки частому бессимптомному течению заболевания, кардиопатия может стать причиной внезапной смерти среди полного «здоровья» человека.
Обычно патология диагностируется при обращении пациентов с характерными кардиальными жалобами на сердцебиение, загрудинные боли, общее ухудшение состояния, слабость, головокружение, обмороки.
Существует несколько ответных процессов со стороны миокарда при воздействии повреждающего этиологического фактора:
- сердечная мышца может гипертрофироваться;
- полости желудочков и предсердий перерастягиваются и расширяются;
- непосредственно вследствие воспаления возникает перестройка миокарда.
Морфологически измененные ткани сердца не способны адекватно обеспечивать кровообращение. На первый план выходит сердечная недостаточность и/или аритмия.
Терапия кардиопатии заключается в симптоматическом лечении основных проявлений. С этой целью назначаются таблетированные формы антиаритмиков, диуретиков, сердечных гликозидов. Для улучшения питания миокарда прописывают витамины, антиоксиданты, метаболические средства.
Чтобы облегчить работу сердца применяют препараты, уменьшающие сосудистое сопротивление (антагонисты кальция и бета-блокаторы).
При необходимости производят хирургическое вмешательство по установке водителя ритма.
Среди болезней системы кровообращения (статья IX, I00-I99) диагноз «Кардиомиопатия» МКБ выделен в отдельную подстатью других заболеваний сердца наряду с крупными нозологическими группами.
Подразделение на кардиопатии в зависимости от проявлений и этиологии отражается в международном перечне болезней через точку после основного шифра.
Патология миокарда часто выявляется в составе симптомокомплекса различных заболеваний.
Если сердечные нарушения становятся частью отдельной нозологии, то в МКБ 10 кардиомиопатия может шифроваться под рубрикой I43.
Биология и медицина
Дилатационная кардиомиопатия: общие сведения
Дилатационная кардиомиопатия характеризуется расширением полостей сердца и снижением сократильной функции левого желудчка, проявляется сердечной недостаточностью и нарушениями сердечного ритма.
Дилатационная кардиомиопатия проявляется систолической дисфункцией левого или обоих желудочков. кардиомегалией и сердечной недостаточностью. Нередки внутрисердечные тромбы, особенно в верхушке левого желудочка. При гистологическом исследовании обнаруживают обширные области интерстициального фиброза и периваскулярного фиброза. умеренно выраженный некроз кардиомиоцитов и клеточную инфильтрацию.
Идиопатическая дилатационная кардиомиопатия. вероятно, имеет токсическое, метаболическое или инфекционное происхождение, в частности она может быть результатом отдаленной аутоиммунной реакции после вирусного миокардита. Болезнь встречается в любом возрасте, наиболее распространена она среди мужчин средних лет, негры болеют чаще, чем белые.
Примерно в 20% случаев дилатационная кардиомиопатия носит семейный характер; генетически она неоднородна: встречаются аутосомно-доминантный, аутосомно-рецессивный и Х-сцепленный типы наследования.
Особая форма кардиомиопатии — аритмогенная дисплазия правого желудочка. при ней миокард правого желудочка замещается жировой тканью, возникают угрожающие жизни желудочковые аритмии. Клиническая картина бывает разной, но всегда высок риск внезапной смерти.
Клиническая картина. У большинства больных постепенно развивается левожелудочковая недостаточность и правожелудочковая недостаточность. одышка при нагрузке, утомляемость. ортопноэ. ночные приступы сердечной астмы. отеки. сердцебиение. Нередко болезнь долгое время (несколько месяцев и даже лет) протекает бессимптомно, ухудшение часто наступает после вирусной инфекции. Во многих случаях бывает неишемическая боль в груди. а типичная стенокардия указывает на то, что кардиомиопатия вызвана ИБС.
Инструментальные данные. На рентгенограмме грудной клетки выявляют расширение левого желудочка или расширение всех камер сердца, признаки легочного застоя, интерстициального отека или альвеолярного отека ; на ЭКГ — синусовую тахикардию. мерцательную аритмию или желудочковые аритмии. признаки увеличения левого предсердия. неспецифические изменения сегмента ST и зубца Т. иногда — блокады ножек пучка Гиса ; при ЭхоКГ и изотопной вентрикулографии — дилатацию левого желудочка с нормальными или слегка утолщенными стенками и низкую фракцию выброса.
Катетеризацию сердца и коронарную ангиографию проводят только с целью исключить ИБС. КДД в левом желудочке, давление в левом предсердии и ДЗЛА обычно высокие. При правожелудочковой недостаточности КДД в правом желудочке, давление в правом предсердии и ЦВД тоже повышены. При рентгеноконтрастной вентрикулографии обнаруживают дилатацию левого желудочка и гипокинезию всех его стенок, часто — митральную недостаточность. Если коронарные артерии не изменены, то можно исключить ишемическую кардиомиопатию. а чтобы исключить инфильтративные заболевания миокарда, например амилоидоз. проводят биопсию миокарда.
ЛЕЧЕНИЕ. Дилатационная кардиомиопатия обычно быстро прогрессирует. Большинство больных, особенно старше 55 лет, умирают в течение 5 лет после появления жалоб, однако в 25% случаев состояние улучшается или по крайней мере не ухудшается. Смерть наступает от сердечной недостаточности. желудочковых аритмий. нарушений проводимости сердца и тромбоэмболии. многие умирают внезапно. Из-за высокого риска тромбоэмболии артерий большого круга кровообращения часто рекомендуют постоянный прием антикоагулянтов. но целесообразность этого до конца не ясна.
Тяжелая физическая нагрузка противопоказана. Низкосолевая диета, диуретики и сердечные гликозиды улучшают общее состояние, но на смертность не влияют: ее уменьшают только ингибиторы АПФ и комбинация гидралазина с изосорбида динитратом. есть также сообщения об эффективности бета-адреноблокаторов в постепенно возрастающих дозах. При доказанном (с помощью биопсии) миокардите иногда применяют иммунодепрессанты, но польза их сомнительна. Из-за риска побочного действия (в том числе аритмогенного) антиаритмические средства назначают только при гемодинамически значимых, угрожающих жизни аритмиях. При них, кроме того, имплантируют дефибрилляторы.
Тяжелая, не поддающаяся медикаментозному лечению дилатационная кардиомиопатия — показание к трансплантации сердца.
Причины
Этиология • Многие ГКМП — наследственные заболевания, возникающие в результате мутаций генов, кодирующих сократительные белки миокарда. Кардиомиопатия семейная гипертрофическая: • тип 1: 192600, MYH7, CMH1, 160760 (миозин сердечный, тяжёлая цепь b7), 14q12; • тип 2: 115195, TNNT2, CMH2, 191045 (тропонин сердечный 2), 1q32; • тип 3: 115196, TPM1, CMH3, 191010 (тропомиозин сердечный 1), 15q22; •; тип 4: 115197, MYBPC, CMH4, 600958 (миозин связывающий белок С), 11p11.2; • тип 7: TNNI3, 191044 (тропонин I сердечный), 19p13.2 q13.2; • с синдромом Вольффа Паркинсона Уайта: CMH6, 600858, 7q3
Патогенез. В результате мутации генов возникает гипертрофия левого желудочка и участки дезорганизации кардиомиоцитов.
• Имеют значение увеличение содержания ионов кальция в кардиомиоцитах, патологическая стимуляция симпатической нервной системы.
• Аномально утолщённые интрамуральные артерии не обладают способностью к адекватной дилатации, что ведёт к ишемии, фиброзу миокарда и его патологической гипертрофии.
• При асимметричной гипертрофии межжелудочковой перегородки, по последним данным, обструкция связана в основном с аномальным движением вперёд в систолу передней створки митрального клапана и в меньшей степени — с гипертрофией перегородки (обструкция выносящего тракта левого желудочка — мышечный субаортальный стеноз: левый желудочек «разделяется» на две части: сравнительно небольшую субаортальную и большую верхушечную; в период изгнания между ними возникает перепад давления).
• Вследствие наличия препятствий для нормального тока крови нарастает градиент давления между левым желудочком и аортой, что приводит к повышению конечного диастолического давления в левом желудочке. У большинства больных отмечают сверхнормальные показатели систолической функции левого желудочка.
• Вне зависимости от градиента давления межу левым желудочком и аортой у больных с ГКМП имеется нарушение диастолической функции левого желудочка, приводящее к увеличению конечного диастолического давления, увеличению давления заклинивания лёгочных капилляров, застою в лёгких, дилатации левого предсердия и фибрилляции предсердий. Развитие диастолической дисфункции связано с уменьшением растяжимости и нарушением расслабления левого желудочка •• Снижение растяжимости возникает вследствие увеличения мышечной массы, уменьшения полости левого желудочка и снижения растяжимости миокарда вследствие его фиброза •• Ухудшение расслабления является результатом систолических (неполное опорожнение левого желудочка вследствие обструкции выходного тракта) и диастолических (уменьшения наполнения желудочков) нарушений.
• ГКМП в ряде случаев сопровождается ишемией миокарда, что связано со следующими причинами •• Снижение вазодилататорного резерва венечных артерий •• Аномальное строение интрамуральных артерий сердца •• Увеличение потребности миокарда в кислороде (увеличенная мышечная масса) •• Сдавление во время систолы артерий, проходящих в толще миокарда •• Увеличения диастолического давления наполнения •• Помимо перечисленных причин, у 15–20% больных наблюдают сопутствующий атеросклероз венечных артерий.
Патоморфология • Макроскопическое исследование •• Основное морфологическое проявление ГКМП — утолщение стенок левого желудочка свыше 30 мм (иногда до 60 мм) в сочетании с нормальными или уменьшенными размерами его полости •• Дилатация левого предсердия (возникает из — за увеличенного конечного диастолического давления в левом желудочке) •• У большинства больных гипертрофированы межжелудочковая перегородка и большая часть боковой стенки левого желудочка, в то время как задняя стенка вовлекается в процесс реже. У других пациентов гипертрофируется только межжелудочковая перегородка. У 30% больных может быть локальная гипертрофия стенки левого желудочка небольших размеров: верхушки левого желудочка (апикальная), только задней стенки, переднебоковой стенки. У 30% больных в гипертрофический процесс вовлекается правый желудочек, сосочковые мышцы или верхушка сердца • Микроскопическое исследование •• Беспорядочное расположение кардиомиоцитов, замещение мышечной ткани на фиброзную, аномальные интрамуральные венечные артерии •• Наличие неупорядоченной гипертрофии, характеризующейся разнонаправленным расположением миофибрилл и необычными связями между соседними клетками миокарда •• Очаги фиброза представлены беспорядочно переплетающимися пучками грубых коллагеновых волокон.
Лечение
ЛЕЧЕНИЕ
Общая тактика. Лечение ДКМП заключается в адекватной коррекции проявлений сердечной недостаточности. В первую очередь необходимо ограничить количество потребляемой соли и жидкости. Также необходима коррекция возникающих нарушений ритма.
Лекарственная терапия
• Всем больным ДКМП при отсутствии противопоказаний необходимо назначать ингибиторы АПФ (каптоприл, эналаприл, рамиприл, периндоприл и др.). Препараты этой группы предупреждают прогрессирование сердечной недостаточности. При появлении задержки жидкости ингибиторы АПФ комбинируют с диуретиками, в основном фуросемидом.
• При тяжёлой сердечной недостаточности показано применение спиронолактона в дозе 25 мг/сут.
• Кроме того, может быть использован дигоксин, особенно при наличии мерцательной аритмии.
• Значительные трудности в лечении больных ДКМП возникают при наличии стойкой тахикардии и тяжёлых нарушений ритма сердца •• Терапия дигоксином в дозах более 0,25–0,375 мг/сут у таких больных быстро приводит к развитию гликозидной интоксикации даже при нормальной концентрации калия в сыворотке крови. В таких случаях целесообразно использование b — адреноблокаторов (бисопролола, карведилола, метопролола). Применение b — адреноблокаторов особенно показано при постоянной форме мерцательной аритмии. О благоприятном действии b — адреноблокаторов при ДКМП свидетельствуют результаты ряда клинических испытаний, которые подтвердили увеличение выживаемости больных под влиянием препаратов этой группы •• При сердечной недостаточности лучше всего изучена эффективность кардиоселективных препаратов метопролола и бисопролола, а также карведилола, блокирующего не только b — , но и a1 — адренорецепторы. Блокада последних приводит к расширению сосудов.
• Антиагреганты — в связи с наклонностью к тромбообразованию целесообразно длительное применение антиагрегантов — ацетилсалициловой кислоты по 0,25–0,3 г/сут.
Хирургическое лечение — см. Недостаточность сердечная хроническая диастолическая, Недостаточность сердечная хроническая систолическая.
Осложнения. Наиболее частые осложнения ДКМП: артериальные и лёгочные тромбоэмболии (20% больных), нарушения ритма и проводимости сердца (30% больных), внезапная сердечная смерть, прогрессирующая сердечная недостаточность.
Прогноз
• Неблагоприятный прогноз имеют больные ДКМП при наличии следующих проявлений •• Симптомы сердечной недостаточности в покое (IV функциональный класс по Нью — Йоркской классификации) •• Выраженная дилатация левого или правого желудочка, выявленная при ЭхоКГ или рентгенологическом исследовании •• Сферическая форма левого желудочка по данным ЭхоКГ •• Низкая фракция выброса левого желудочка по данным ЭхоКГ •• Низкое систолическое АД •• Низкий сердечный индекс (менее 2,5 л/мин/м2) •• Высокое давление наполнения левого и правого желудочка •• Признаки выраженной нейроэндокринной активации — низкое содержание в крови ионов натрия, увеличенное содержание в крови норэпинефрина.
• 10 — летняя выживаемость больных с ДКМП в среднем составляет 15–30%. Смертность достигает 10% в год. При малосимптомном течении ДКМП 5 — летняя выживаемость больных не превышает 80%. У больных, госпитализированных по поводу хронической сердечной недостаточности, пятилетняя выживаемость составляет 50%. При рефрактерной сердечной недостаточности (IV функциональный класс по Нью — Йоркской классификации) выживаемость в течение 1 года не превышает 50%.
Особенности у детей. В первые 3 года жизни наиболее часто манифестируют наследственные и идиопатические формы ДКМП.
Беременность. При ДКМП, развившейся в период беременности или раннем послеродовом периоде, повторная беременность противопоказана.
Синонимы • Застойная кардиомиопатия • Конгестивная кардиомиопатия.
Сокращение. ДКМП — дилатационная кардиомиопатия.
МКБ-10 • I42.0 Дилатационная кардиомиопатия.
Терапия заболевания
Лечение дилатационной кардиомиопатии симптоматическое. Главные терапевтические направления:
- Лечение основных патологий.
- Устранение опасных факторов.
- Купирование аритмии.
- Профилактика тромбоэмболии.
Первым делом доктор предложит пациенту с ДКМП изменить образ жизни и внести определенные ограничения:
- Отказ от спиртных напитков, курения.
- Снижение веса, контроль АД. Это предупредит развитие новых повреждений сердечной мышцы.
- Ограничение жидкости до 5–7 стаканов в сутки, соли до 3 г, особенно при отеках. Ежедневное взвешивание, чтобы вовремя обнаружить нарушение водного баланса.
- Поддержание умеренной физической активности;.
- Исключение антиаритмических и нестероидных противовоспалительных препаратов.
- Антикоагулянтная терапия (если есть угроза тромбоэмболии, или выявлена фибрилляция предсердий).
Консервативное лечение
Больному сразу следует настроиться на пожизненный прием медикаментов.
Действие лекарств направлено на профилактику осложнений. Развитие ХСН приостанавливают следующие препараты:
- Ингибиторы АПФ (Эналаприл, Периндоприл, Рамиприл). Их назначают на любой стадии болезни. Препараты предупреждают некроз тканей, тормозят активность нейрогормональных систем, уменьшают гипертрофию мышечной ткани.
- В-адреноблокаторы (Атенолол, Метопролол). В первые дни приема таблеток состояние больного может ухудшиться, но в дальнейшем положительный эффект возрастает. Стабилизируется давление, спадают отеки, понижается ЧСС.
- Мочегонные (диуретики). Назначаются всем пациентам с ДКМП. Препараты выводят из клеток избыток воды и солей.
- Сердечные гликозиды (Строфантин, Дигоксин) — лекарственные средства растительного происхождения. Прописываются при аритмии и недостаточной сократительной деятельности желудочков.
В лечении тромбоэмболии используются дезагреганты, антикоагулянты, тромболитики.
Оперативное лечение
Показания к хирургическому вмешательству определяются строго индивидуально, поскольку операция на истощенном сердце может привести к смерти.
Самым эффективным способом купирования ДКМП признана трансплантация сердца. Выживаемость больных достаточно высока: по прошествии 10 лет остаются в живых 72% успешно прооперированных. Однако этот способ массового распространения не имеет. Причины — высокая стоимость операции и нехватка донорского материала.
Сегодня кардиохирургия предлагает такие методики:
- Имплантация электрокардиостимулятора.
- Вживление экстракардиального сетчатого каркаса, способствующего постепенному уменьшению расширенных полостей.
- Частичная вентрикулоэктомия (ремоделирование растянутого левого желудочка).
- Протезирование клапанов сердца, утративших свои функции.
- Имплантация механических насосов в верхушку левого желудочка, помогающих перекачивать кровь в аорту.
У детей кардиомиопатия бывает врожденной либо возникает вследствие родовых травм, тяжелой асфиксии, острых вирусных инфекций. Лечится так же, как у взрослых.
Применение народных средств при ДКМП малоэффективно. Можно поддержать организм настоями календулы, калины, пустырника, но дилатацию желудочков этим не остановить. Прогноз заболевания неблагоприятный: в первые пять лет погибает половина заболевших.
Высок риск внезапной смерти от эмболии или аритмии. Всем кровным родственникам больного ДКМП необходимо пройти обследование, чтобы при обнаружении патологии приступить к раннему лечению.
КАРДИОМИОПАТИИ
КАРДИОМИОПАТИИ
Кардиомиопатии (КМП) — нарушение структуры и функций миокарда желудочков (реже эндокарда и перикарда), за исключением врождённых аномалий развития, клапанных пороков сердца, поражений, обусловленных системными заболеваниями сосудов большого или малого круга кровообращения, изолированных поражений перикарда, проводящей системы и поражения коронарных артерий при отсутствии хронического снижения функций миокарда. Частота — 1 на 1000 населения.
Генетические аспекты Семейная агрегация первичных, идиопатических, семейных форм заболевания варьирует от 2 до 50% Конкретные наследственные формы (см. Кардиомиопатия дилатацион-ная, Кардиомиопатия гипертрофическая, Кардиомиопатия рестриктивная, Кардиомиопатии наследственные разные). Этиология. Формы КМП: Первичные (наследуемые КМП при установленном генетическом дефекте) Вторичные (например, при системных заболеваниях, инфекциях, метаболических расстройствах).
Идиопатические (как правило, наследуемые при неустановленном генетическом дефекте) Семейные (предположительно наследуемые, генетический дефект не установлен).
Патофизиологическая классификация
Дилатационная КМП может протекать как острая и хроническая, диффузная (поражены все камеры) и недиффузная (поражена одна камера или более). Специфические формы связаны с рядом этиологических факторов: ИБС Инфекции (острые и хронические): бактерии, спирохеты, риккет-сии, вирусы (в т.ч. ВИЧ), патогенные грибы, простейшие, гельминты Гранулематозные заболевания: саркоидоз, гранулематозный или гигантоклеточный миокардиты, гранулематоз Вегенера Метаболические нарушения: алиментарные (бери-бери; недостаточность селена, карнитина), болезни накопления, уремия, гипокалиемия, гипомагниемия, эндокринопатии (сахарный диабет, феохромоцитома и др.) Медикаментозные и токсические воздействия: этанол, кокаин, циклические углеводороды, кобальт, психоактивные средства, катехоламины Новообразования Диффузные болезни соединительной ткани Наследственные нервно-мышечные и неврологические заболевания Беременность.
Гипертрофическая КМП — в этиологии на первом месте стоят наследственные формы, феохромоцитома, нейрофиб-роматоз.
Рестриктивная КМП — диффузная (необлитерирующая -инфильтрация всего миокарда аномальным продуктом, об-литерирующая — фиброзирование эндокарда и субэндокарда) и недиффузная. Наблюдают при амилоидозе, диффузном системном склерозе, гемохроматозе, эндокардиальном фиброзе, фиброэластозе, болезни Лёффлера, новообразованиях, болезни Гоше.
Диета. Ограничение потребления поваренной соли и жиров, уменьшение количества жидкости; в зависимости от заболевания рекомендуют диеты № 10, 10а, 10с.
См. также Кардиомиопатия дилатационная, Кардиомиопатия гипертрофическая, Кардиомиопатия рестриктшная, Кардиомиопатии наследственные разные Сокращение. КМП — Кардиомиопатия
142 Кардиомиопатия
142.0 Дилатационная Кардиомиопатия
Ишемическая кардиомиопатия, Кардиомиопатии относятся к одному из сложных и спорных разделов кардио
Учитель
Группа: Модераторы
Регистрация: 16.05.2010
Пользователь №: 21 553
Кардиомиопатии относятся к одному из сложных и спорных разделов кардиологии в плане как их классификации,так и лечения.В 1970г.G.Burch предложил термин «ишемическая кардиомиопатия»(ИКМП) для больных с множественным атеросклеротическим поражением коронарных артерий,увеличенными размерами полостей сердца и клиническими симптомами хронической сердечной недостаточности,аналогичными таковым при дилатационной кардиомиопатии (ДКМП).При этом предполагалось,что изолированные желудочковые аневризмы,органическая патология клапанов сердца и дефект межжелудочковой перегородки исключают диагноз ИКМП.Время,прошедшее с момента предложения термина «ишемическая кардиомиопатия»,характеризовалось множеством вопросов и дискуссий в медицинском мире относительно природы и места ИКМП в классификации кардиомиопатий.
К группе ишемических болезней сердца в настоящее время добавлена такая клинико-морфологическая форма,как ишемическая кардиомиопатия (в МКБ-10 код I25.5)-крайнее проявление длительной хронической ишемии миокарда с его диффузным поражением (тяжёлый диффузный атеросклеротический кардиосклероз или же постинфарктный кардиосклероз).Диагноз ишемической кардиомиопатии устанавливается при выраженной дилатации полости левого желудочка, с нарушением систолической функции (фракция выброса 35% и ниже).
Морфологически ишемическая кардиомиопатия имеет признаки дилатационной кардиомиопатии с той разницей,что при ней (ИКМП) имеются диффузный атеросклеротический кардиосклероз или постинфарктный кардиосклероз,а также в обязательном порядке стенозирующий коронарный атеросклероз.Непосредственной причиной смерти при ИКМП могут быть ОСН или ХСН.
Сообщение отредактировал медик — 26.02.2011 — 15:29
ИБС и ишемическая кардиомиопатия. Кардиомиопатия ишемическая
ИБС и ишемическая кардиомиопатия
Уважаемые коллеги, прошу вас разъяснить мне, в чем же принципиальное отличие ИБС и ишемической кардиомиопатии. Дело в том, что Ваш покорный слуга, как не пытался понять разницу между этими понятиями, ему в итоге так это и не удалось.
Вопрос к коллегам: очень прошу вас «просветить» меня в этих двух нозологиях. Ваш покорный слуга, как не пытался это сделать, ничего путного не получилось. Ну не вижу я принципиальной разницы между «ИБС» и «ишемической кардиомиопатией»!((((.
Заранее благодарен за ответы!
Комментарии к сообщению: Ostap одобрил(а): А она есть эта принципиальность?

Comments
(0 Comments)