Открытый артериальный боталлов проток сердца, симптомы и признаки
Лечение
Медикаментозное
Лечение медикаментами возможно при незначительных проявлениях этого заболевания, протекающего без осложнений, если вместе с этим отсутствуют другие ВПС. В большинстве случаев подобная терапия применима к детям грудного возраста. При этом назначают следующие препараты:
- Нестероидные противовоспалительные. Они снижают синтез простагландинов, препятствующих заращению открытого артериального протока. Чаще всего используют «Индометацин», «Ибупрофен», «Нурофен».
- Диуретики. Данные медикаменты имеют выраженное мочегонное действие, что приводит к некоторому уменьшению общего объема циркулирующей крови. Это снимает часть нагрузки с сердечной мышцы и устраняет отечность. К таким препаратам относятся «Дигоксин», «Лазикс», «Фуросемид», «Гипотиазид».
- Сердечные гликозиды. Эти медикаменты распределяют избыточную нагрузку на сердце путем увеличения времени диастолы, давая мускулатуре дополнительный отдых. Самые распространенные из них – «Изоланид», «Целанид».
 «Нурофен» используется в качестве лечения Боталлова протока у детей
«Нурофен» используется в качестве лечения Боталлова протока у детей
Если курс медикаментозного лечения ребенку не помог, врачи при возможности назначают его повторно. В том же случае, когда и это не дает никаких результатов, применяют более «агрессивные» методы. К ним относятся катетеризация сердца и оперативное вмешательство. Последнее показано при больших диаметрах Боталлова протока.
Катетеризация
Данная процедура отличается относительно низкими рисками и хорошей эффективностью. Причем для нее не требуется больших разрезов кожных покровов, поскольку катетер вводится в артерию или достаточно широкую вену. В наше время подобному методу все чаще отдают предпочтение. Катетеризация показана детям старше года.
Успешность процедуры в большинстве своем зависит от профессионализма врача, который ее проводит. Поэтому было бы легкомысленным полагать, что катетеризация всегда проходит без осложнений. Так, существуют риски кровотечений, тромбозов, повреждения используемого кровеносного сосуда, развития инфекционных патологий, аллергических реакций на контрастное вещество и другие серьезные последствия.
Операция
Оперативное вмешательство можно проводить вне зависимости от возраста ребенка. Конечно, новорожденным ее делают только в случае крайней необходимости (обычно при наличии осложнений, других врожденных пороков сердца или большом диаметре Боталлова протока). Эффективность операции значительно повышается, если она была проведена малышу до 3 лет.
Данная процедура редко приводит к летальному исходу и позволяет полностью закрыть проток. В очень редких случаях через несколько лет ОАП проявляется повторно. Одним из недостатков оперативного вмешательства является необходимость последующей реабилитации (иногда до 2 месяцев).
Последствия заболевания зависят от возраста пациента. У маленьких детей в большинстве случаев все симптомы сразу же исчезают, что дает им возможность вести полноценный образ жизни. Но даже если лечение открытого артериального протока прошло успешно, еще год ребенку нужно будет проходить регулярные осмотры у врача.
Лечение открытого артериального протока
Для лечения выбирается тактика с учетом возраста ребенка, проявлений сердечной недостаточности и вероятности самостоятельного закрытия протока.
Медикаментозная терапия
Он наиболее эффективен в первые сутки после рождения.
Введение предпочтительно внутривенное, продолжительностью 2 — 3 дня. После трех курсов и отсутствия признаков улучшения такая терапия прекращается.
Противопоказаниями к назначению являются:
- нарушенная свертываемость крови;
- повышенное содержание билирубина в крови;
- почечная недостаточность;
- колит или энтерит.
Об анатомии Боталлова протока, диагностике и методах его хирургического лечения смотрите в этом видео:
Хирургическое вмешательство
Операции на открытом сердце могут быть таких видов:
- перевязка протока;
- пересечение с ушиванием;
- прошивка скрепками из тантала.
Применяются только у недоношенных детей и при невозможности провести эндоваскулярное лечение.
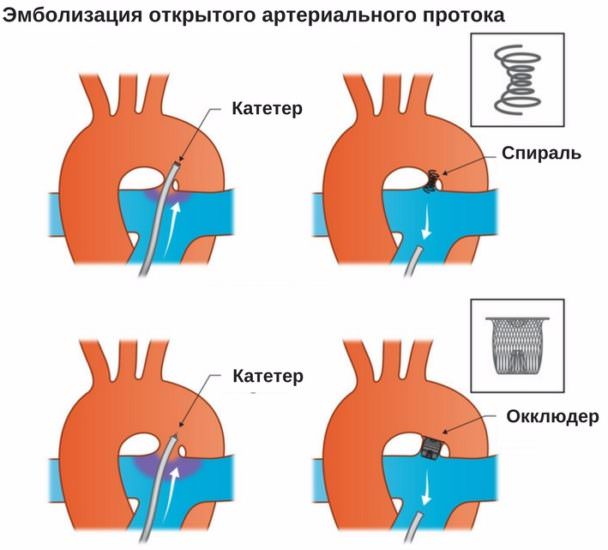
Эмболизация проволочной спиралью как один из малоинвазивных методов
Такая методика применяется при любых размерах дефекта. Для больших протоков используются специальные закупорки – окклюдеры, а для узких – спирали. Их доставляют через катетер, введенный в бедренный сосуд. За 4 — 6 месяцев такие инородные тела полностью обрастают эндотелиальными клетками, а сброс крови прекращается обычно сразу же после введения.
Ребенок выписывается из клиники на следующий день после вмешательства, ему назначается профилактическая антибиотикотерапия.
кЕВЕМХЕ
уХПСПЦХВЕЯЙНЕ КЕВЕМХЕ оНЙЮГЮМХЪ • аЕГСЯОЕЬМНЯРЭ ЙНМЯЕПБЮРХБМНИ РЕПЮОХХ Б РЕВЕМХЕ 5 ЯСР Х АНКЕЕ, ОПНРХБНОНЙЮГЮМХЪ Й ОПХЛЕМЕМХЧ мобя • дЕЙНЛОЕМЯЮЖХЪ МЕДНЯРЮРНВМНЯРХ ЙПНБННАПЮЫЕМХЪ • нюо ЯПЕДМЕЦН ХКХ АНКЭЬНЦН ДХЮЛЕРПЮ С БЯЕУ ДЕРЕИ ДН 1 ЦНДЮ. оПНРХБНОНЙЮГЮМХЪ • рЪФ╦КЮЪ ЯНОСРЯРБСЧЫЮЪ ОЮРНКНЦХЪ, СЦПНФЮЧЫЮЪ ФХГМХ АНКЭМНЦН • рЕПЛХМЮКЭМЮЪ ЯРЮДХЪ МЕДНЯРЮРНВМНЯРХ ЙПНБННАПЮЫЕМХЪ • мЕНАПЮРХЛЮЪ К╦ЦНВМЮЪ ЦХОЕПРЕМГХЪ. лЕРНДШ УХПСПЦХВЕЯЙНЦН КЕВЕМХЪ. б АНКЭЬХМЯРБЕ ЯКСВЮЕБ БШОНКМХЛН ЩМДНБЮЯЙСКЪПМНЕ ГЮЙПШРХЕ ОПНРНЙЮ ОПХ ОНЛНЫХ НЙЙКЧГХПСЧЫХУ СЯРПНИЯРБ (ЯОХПЮКХ Gianturco, ЯОХПЮКХ йСЙЮ ХКХ ГНМРХВМШУ СЯРПНИЯРБ). оПХ НВЕМЭ ЬХПНЙНЛ ОПНРНЙЕ ХКХ АЕГСЯОЕЬМНЯРХ ЩМДНБЮЯЙСКЪПМНИ ЙНППЕЙЖХХ ОПНБНДЪР НРЙПШРСЧ НОЕПЮЖХЧ ОЕПЕБЪГЙХ ХКХ (ПЕФЕ) ОЕПЕЯЕВЕМХЪ нюо Я ОНЯКЕДСЧЫХЛ СЬХБЮМХЕЛ НАНХУ ЙНМЖНБ. рНПЮЙНЯЙНОХВЕЯЙНЕ ЙКХОХПНБЮМХЕ нюо МЕ ХЛЕЕР ОПЕХЛСЫЕЯРБ ОЕПЕД ЩМДНБЮЯЙСКЪПМШЛХ Х НРЙПШРШЛХ БЛЕЬЮРЕКЭЯРБЮЛХ, ОНЩРНЛС ЕЦН ОПНБНДЪР ПЕДЙН. яОЕЖХТХВЕЯЙХЕ ОНЯКЕНОЕПЮЖХНММШЕ НЯКНФМЕМХЪ: РПЮБЛЮ КЕБНЦН БНГБПЮРМНЦН ЦНПРЮММНЦН МЕПБЮ, ЙПНБНРЕВЕМХЕ, ДЕТНПЛЮЖХЪ ЮНПРШ Я НАПЮГНБЮМХЕЛ ЙНЮПЙРЮЖХХ, НЯРЮРНВМШИ ЯАПНЯ ЙПНБХ ВЕПЕГ ОПНРНЙ БЯКЕДЯРБХЕ МЕЮДЕЙБЮРМНИ ЙНППЕЙЖХХ.
оПНЦМНГ. сГЙХИ нюо Б ЖЕКНЛ МЕ БКХЪЕР МЮ ОПНДНКФХРЕКЭМНЯРЭ ФХГМХ, МН СБЕКХВХБЮЕР ПХЯЙ ХМТЕЙЖХНММНЦН ЩМДНЙЮПДХРЮ. яПЕДМХИ Х ЬХПНЙХИ нюо ОПЮЙРХВЕЯЙХ МХЙНЦДЮ МЕ ГЮЙПШБЮЧРЯЪ ЯЮЛНЯРНЪРЕКЭМН, ЯЮЛНОПНХГБНКЭМНЕ ГЮЙПШРХЕ ОНЯКЕ 3 ЛЕЯ ОПНХЯУНДХР ПЕДЙН. щТТЕЙРХБМНЯРЭ ЙНМЯЕПБЮРХБМНЦН КЕВЕМХЪ СГЙХУ нюо ДНЯРХЦЮЕР 90%. оПХ нюо КЕРЮКЭМНЯРЭ Б РЕВЕМХЕ ОЕПБНЦН ЦНДЮ ФХГМХ — 20%. яХМДПНЛ юИГЕМЛЕМЦЕПЮ С ДЕРЕИ ЯРЮПЬЕЦН БНГПЮЯРЮ МЮАКЧДЮЧР Б 14% ЯКСВЮЕБ, ХМТЕЙЖХНММШИ ЩМДНЙЮПДХР Х ЩМДЮПРЕПХХР — Б 9% ЯКСВЮЕБ. юМЕБПХГЛЮ ОПНРНЙЮ Х Е╦ ПЮГПШБШ — ЕДХМХВМШЕ ЯКСВЮХ. яПЕДМЪЪ ОПНДНКФХРЕКЭМНЯРЭ ФХГМХ ОПХ ЯПЕДМХУ нюо — 40 КЕР, ОПХ ЬХПНЙХУ — 25 КЕР. оНЯКЕНОЕПЮЖХНММЮЪ КЕРЮКЭМНЯРЭ — 3%. йКХМХВЕЯЙЮЪ ПЕЮАХКХРЮЖХЪ Б ГЮБХЯХЛНЯРХ НР ЦЕЛНДХМЮЛХВЕЯЙХУ МЮПСЬЕМХИ ОПНУНДХР Б РЕВЕМХЕ 1–5 КЕР.
аЕПЕЛЕММНЯРЭ. с ФЕМЫХМ Я нюо МЕАНКЭЬНЦН ХКХ ЯПЕДМЕЦН ПЮГЛЕПЮ Х ЯАПНЯНЛ ЙПНБХ ЯКЕБЮ МЮОПЮБН ЛНФМН НФХДЮРЭ МЕНЯКНФМ╦ММНЦН РЕВЕМХЪ ТХГХНКНЦХВЕЯЙНИ АЕПЕЛЕММНЯРХ. с ФЕМЫХМ Я БШЯНЙХЛ К╦ЦНВМШЛ ЯНОПНРХБКЕМХЕЛ Х ЬСМРНЛ ЯОПЮБЮ МЮКЕБН ОНБШЬЕМ ПХЯЙ НЯКНФМЕМХИ. яХМНМХЛШ: нРЙПШРШИ АНРЮККНБ ОПНРНЙ; мЕГЮПЮЫЕМХЕ ЮПРЕПХЮКЭМНЦН ОПНРНЙЮ; мЕГЮПЮЫЕМХЕ АНРЮККНБЮ ОПНРНЙЮ. яНЙПЮЫЕМХЪ. нюо — НРЙПШРШИ ЮПРЕПХЮКЭМШИ ОПНРНЙ. кю — К╦ЦНВМЮЪ ЮПРЕПХЪ.
лйа-10 • P29.3 яРНИЙНЕ ТЕРЮКЭМНЕ ЙПНБННАПЮЫЕМХЕ С МНБНПНФД╦ММНЦН • Q21.4 дЕТЕЙР ОЕПЕЦНПНДЙХ ЛЕФДС ЮНПРНИ Х К╦ЦНВМНИ ЮПРЕПХЕИ • Q25.0 нРЙПШРШИ ЮПРЕПХЮКЭМШИ ОПНРНЙ
Причины врожденного порока сердца
- Изменения со стороны новорожденного (у недоношенного ребенка массой тела около одной тысячи грамм и менее существенно возникает риск возникновения данной патологии и примерно у 80 процентов детей возникает АОП, нежели чем у детей которые родились в срок), кроме врожденного порока у таких детей еще часто диагностируют аномалии со стороны желудочно-кишечного тракта, мочеполовой системы,
-
Наследственность
Генетические болезни обмена веществ, такие как фенилкетонурия – заболевание обмена веществ, связанное с нарушением аминокислоты фенилаланина,
, генетические аномалии, изменения в ДНК,
- Химические факторы – соединения, в которых находятся нитраты, фенол содержащие вещества, алкоголь содержащие напитки, вещества которые находятся в табаке (бензапирен) и другие,
-
Биологические факторы
Из вирусов – это вирус краснухи, влияет на плод во время беременности, системная красная волчанка,
– вирусы, микробы, грибковые поражения,
- Физические факторы – ионизирующее облучение, радиоизотопное излучение, гамма излучение, также влияют на организм матери во время беременности и способствуют структурной перестройке в ДНК и организме в целом.
- Экстрагенитальные заболевания у матери во время беременности (группу риска составляют роженицы с сахарным диабетом, у которых также диагностируют врожденные и приобретенные пороки развития сердца – недостаточность и стеноз клапанов аорты, митрального, трикуспидального, легочного ствола, гипертоническая болезнь, вегетососудистая дистония),
- Гипоксия плода – кислородное голодание во время беременности с выраженным ацидозом,
- Другие сопутствующие заболевания у матери.
Открытый артериальный проток у новорожденных с небольшой массой тела
Практически у всех новорожденных с массой тела менее 1750 г артериальный проток открыт в течение первых суток жизни. По истечении этого срока число детей с незакрывающимся протоком больше в группах с небольшой массой тела. Частота респираторного дистресс-синдрома у новорожденных, высокий уровень смертности и тяжелая клиническая картина чаще всего обусловлены выраженным сбросом крови слева направо через открытый артериальный проток. У недоношенных детей клинические признаки большого шунта чаще всего появляются на 4—5-й день жизни, иногда раньше. Диагноз в некоторых случаях можно поставить на основании прыгающего пульса на периферических сосудах и постоянного шума, слышимого в подключичной области и верхней части левого края грудины; обычно он только систолический или вообще не выслушивается. Рентгенографические признаки свидетельствуют о переполнении кровью легочных сосудов. Примерно у 1/3 детей размеры сердца увеличены. Выявляемое с помощью эхокардиографии увеличение соотношения размера левого предсердия и ширины корня аорты или абсолютное увеличение левого предсердия у недоношенных детей с респираторным дистресс-синдромом при отсутствии физикальных признаков помогает диагностировать большие шунты слева направо через ОАП. Ценным диагностическим методом служит контрастная эхокардиография с введением изотонического раствора натрия хлорида в корень аорты. Несмотря на то что метод не позволяет определить размер шунта; он помогает уточнить диагноз у детей, у которых по истечении 3— 4 дней жизни не уменьшаются проявления дистресс-синдрома, несмотря на проведение искусственной вентиляции легких.
При отсутствии осложнений проток спонтанно закрывается в течение первых недель или месяцев жизни. При широком, клинически выраженном ОАП общепринятое лечение направлено на ограничение потребления жидкости, коррекцию анемии, введение препаратов наперстянки и диуретиков. Кислородотерапия проводится в таком объеме, чтобы поддерживать Рао2 на уровне 50— 70 мм рт. ст. Для некоторых больных может оказаться полезным создание постоянного положительного давления в дыхательных путях, искусственная вентиляция под положительным давлением в конце выдоха. При безуспешности лечения и невозможности перевести ребенка на самостоятельное дыхание необходимо произвести хирургическое или медикаментозное закрытие артериального протока.
Следует дифференцировать позднее закрытие артериального протока (у здоровых недоношенных новорожденных) от открытого (порок развития у доношенного новорожденного). Искусственное поддержание артериального протока открытым осуществляется с помощью простагландинов, тогда как уменьшение размеров и закрытие его у недоношенных детей с респираторным дистресс-синдромом обеспечивается введением ингибиторов простагландина, например индометацина (см. раздел 7.34). Раннее введение последнего при респираторном дистресс-синдроме, сочетающемся с большим шунтом слева направо через ОАП, по эффективности в отношении уменьшения патофизиологических проявлений и снижения уровня смертности у недоношенных детей сопоставимо с хирургическим вмешательством.
К обычным последствиям лечения индометацином относятся олигурия, увеличение уровня азота мочевины и сывороточного креатинина и значительное снижение уровня натрия в моче. Функция тромбоцитов может быть повреждена; поэтому его не следует назначать больному с признаками нарушения свертываемости крови.
Дефект межпредсердной перегородки
В норме в перегородке, разделяющей предсердия, не должно быть отверстий, а кровь между этими камерами сердца не должна смешиваться. Если у человека есть патологическое сообщение между предсердиями, то это расценивается как порок сердца «дефект межпредсердной перегородки», сокращенно ДМПП.
Примерно в четвертой части всех случаев ДМПП патологическое отверстие располагается в нижней трети перегородки. Это называется первичным дефектом. Иногда это отверстие может быть очень большим и достигать сердечных клапанов. Такой порок можно увидеть внутриутробно на УЗИ.
Гораздо чаще встречается вторичный дефект, который образуется на месте овального окна и является как бы его продолжением. Реже всего встречается полное отсутствие перегородки между предсердиями. Также бывает, что у малыша есть несколько патологических отверстий в перегородке между этими сердечными камерами. В ряде случаев ДМПП является всего лишь частью сочетанного порока сердца.
Особенности дефекта межпредсердной перегородки у малышей:
- Чем больше диаметр порока, тем сильнее выражены клинические признаки.
- У девочек данный порок регистрируется чаще.
- Кровь через патологическое отверстие сбрасывается слева направо, то есть больший объем крови уходит в легочные сосуды, а сосуды большого круга кровообращения крови недополучают. Значительная нагрузка падает на правые сердечные камеры.
- Из-за особенности перестройки кровообращения у младенцев первых месяцев жизни даже большой порок может протекать бессимптомно. Поэтому в периоде новорожденности о существовании такого порока можно даже не догадываться: шум в сердце бывает редко, а клинические симптомы еще не успели развиться.
- Может произойти самозаращение протока.
Комментарий эксперта
Ирина Аршинова, кардиолог
Как говорит народная мудрость, «где тонко, там и рвется». Недостаточность в ткани предсердия у ребенка возникает не вследствие «изношенности», как это бывает у взрослого человека, а вследствие нарушения закладки органа. Соответственно, если «худые места» и «заплатки» в изношенной ткани пожилого человека могут появиться в любом месте, то для малыша будут актуальными незаращения вблизи естественных анатомических отверстий, а именно, сосудистых коллекторов (коронарный и венозный синусы) и естественных для внутриутробного периода сообщений между предсердиями (овальная ямка) или даже между предсердием и желудочком.
По данным Европейского общества кардиологов, частота встречаемости ДМПП составляет около 7% от всех пороков и малых аномалий сердца. Чаще всего ДМПП затрагивает овальную ямку, в таком случае дефект получится в результате недостаточного количества ткани клапана, из-за чего свисающий клапан не будет полностью прикрывать отверстие, или же вследствие его рыхлой ячеистой структуры, пропускающей кровь.
В случае самопроизвольного закрытия дефекта в молодом возрасте функция сердечной мышцы быстро приходит в абсолютную норму и дальнейшее наблюдение за ребенком уже не требуется
Но иногда дефект не закрывается и может сопровождать человека на протяжении всей жизни — в данном случае очень важно наблюдать за ребенком, подростком и взрослым, проводить ежегодные осмотры у кардиолога и эхокардиографические обследования, поскольку отверстие может увеличиваться. В зависимости от размеров дефекта и его расположения врачи могут решать вопрос о мини-инвазивном или же хирургическом закрытии дефекта во избежание развития неблагоприятной клинической симптоматики (предсердные аритмии, одышка вследствие высокой легочной гипертензии и другие).
Врожденный порок сердца кто виноват

Откуда берутся врожденные сердечные аномалии? Можно ли как-то спрогнозировать патологию? Критическим периодом в формировании сердца и крупных сосудов является период со 2-й по 7-ю недели внутриутробного развития. То есть, в то время, когда мама еще не знает или только-только узнала о том, что ждет малыша. Поэтому воздействие различных неблагоприятных факторов на развивающийся эмбрион в этом периоде вполне могут сыграть свою негативную роль. Какие же факторы наиболее важны в формировании пороков сердца?
- Значимую роль играет наследственность. Если у кого-то из ближайших родственников есть врожденные пороки сердца, то более высок риск возникновения их у малышей в этой семье.
- Возраст матери: у женщин старше 35 лет (мужчин старше 45 лет), а также у молодых родителей (младше 17 лет) дети с ВПС рождаются чаще.
- Перенесенная инфекция в ранние сроки беременности (краснуха, аденовирусная инфекция, герпетическая инфекция и другие).
- Курение, прием алкогольных напитков и наркотических веществ будущими родителями. Причем это касается не только самой беременности, но и времени до ее наступления. В частности, женские половые клетки не обновляются никогда. И то, что женщина курила и часто употребляла алкоголь несколько лет назад, тоже может повлиять на здоровье будущих детей.
- Прием некоторых лекарственных препаратов, воздействие различных токсических веществ (в том числе из пищи, из воды, из вдыхаемого воздуха), рентгеновского излучения и радиации. Определенную роль играют профессиональные вредности.
- Сопутствующие болезни матери (сахарный диабет, артериальная гипертензия и др.).
- В ряде случаев порок сердца является составной частью какого-то из генетических синдромов (например, синдром Дауна или синдром Эдвардса и др.).
Как поставить диагноз

Как же заподозрить столь серьезные отклонения у ребенка? При проведении ультразвукового исследования во время вынашивания ребенка среди вышеперечисленных пороков можно увидеть дефект межжелудочковой перегородки и первичный дефект межпредсердной перегородки. Вторичный ДМПП внутриутробно видно не всегда.
Особое значение принадлежит клиническим симптомам порока. Хоть вышеперечисленные пороки располагаются в разных структурах сердца, но они все протекают с перегрузкой малого круга кровообращения, поэтому симптомы их несколько схожи.
В периоде новорожденности признаков порока может не быть вообще. При незначительных пороках, возможно, симптомов никогда не будет.
Выслушивание врачом шума над областью сердца является косвенным признаком того, что в сердце есть неполадки. Однако не каждый шум свидетельствует о пороке сердца, так же как и то, что не каждый порок «шумит». В любом случае, появление шума в сердце служит показанием для его обследования
Для каждого порока есть свой характерный шум, в чем разбираются педиатры и кардиологи.
Основными симптомами перегрузки правых отделов сердца и появления сердечной недостаточности является учащенное дыхание, усиленное сердцебиение, отеки, увеличение печени, снижение количества выделяемой мочи.
Можно отметить у ребенка синеву кончиков пальцев, мочек ушей, кончика носа, щек.
Стоит обращать внимание на то, как ест ребенок. Не устает ли он во время сосания? Прибывает ли он в весе и как хорошо?
Физические нагрузки дети с пороками сердца переносят хуже, они быстро устают, становятся вялыми, стараются лишний раз присесть или прилечь.
Дети с ВПС склонны к более частому заболеванию респираторными инфекциями, причем нередко они протекают с наслоением бактериальной флоры и развитием осложнений (например, пневмонии).
В настоящее время основным методом выявления врожденных сердечных пороков является ультразвуковая диагностика. Так как это исследование проводится большинству детей первых месяцев жизни, то от внимания врачей не ускользают даже самые маленькие отклонения.
Помимо УЗИ сердца в диагностике пороков косвенная роль отводится электрокардиографии (ЭКГ) и рентгенологическому исследованию органов грудной клетки.
Эмбриология и анатомия
Артериальный проток возникает на 5-й неделе эмбриогенеза из дорсального отдела шестой левой аортальной жаберной дуги одновременно с разделением артериального ствола (truncus arteriosus) на восходящую аорту (aorta ascendens) и легочный ствол (truncus pulmonalis). Начиная с амфибий артериальный проток образуется у всех позвоночных, но его положение у животных различных классов неодинаково (двустороннее, право- или левостороннее). У некоторых млекопитающих (ластоногих, китообразных) артериальный проток функционирует в течение всей жизни.
Артериальный проток у человека располагается в переднем средостении вне перикарда. У его стволового конца проходит левый диафрагмальный, а у аортального конца — левый блуждающий нервы. Снизу артериальный проток огибает левый возвратный гортанный нерв. Между артериальным протоком и дугой аорты лежат сердечные нервы и сердечный узел. Под артериальным протоком расположены левая легочная артерия и левый главный бронх. Сохраняя направление легочного ствола, артериальный проток отходит от него на одном уровне с левой легочной артерией. Диаметр артериального протока 6—9 мм у длина 10—15 мм, форма может быть различной (песочных часов, цилиндрическая, веретенообразная, конусовидная). Впадает артериальный проток в аорту на 5—6 мм ниже и влево от начала левой подключичной артерии.
По строению артериальный проток относится к сосудам мышечного типа, чем отличается от аорты и легочного ствола. Перед рождением ребенка в стенке артериального протока появляется Мукоидное вещество, увеличивается субэндотелиальный слой. Артериальный проток иннервируется блуждающим и симпатическим нервами. В его адвентиции находятся гломусные тельца. Артериальный проток функционирует у человека в норме только во внутриутробном периоде. В зависимости от концентрации в крови кислорода и углекислого газа изменяется тонус мышц стенки артериального протока и его диаметр, что определяет направление и объем сброса крови из легочного ствола в большой или малый круг кровообращения. Артериальный проток, обладая аккомодационной способностью, оказывает влияние на формирование малого круга кровообращения и камер сердца. После рождения, в срок от нескольких часов до 3—5 суток, артериальный проток закрывается и на протяжении 3—6 месяцев полностью зарастает, превращаясь в артериальную связку (lig. arteriosum). Механизм закрытия артериального протока изучен недостаточно. Наиболее обоснована теория мышечного спазма. При этом различают две фазы: функциональное закрытие протока и его анатомическую облитерацию.
Признаки и симптомы
Ботталов проток – является одним из всех врожденных пороков, который обладает относительно благоприятным течением.
При небольших диаметрах протока происходят незначительные нарушения гемодинамики или вовсе их отсутствие, что характеризуется отсутствием симптоматики.
Однако протоки большого диаметра, примерно до девяти миллиметров, обладают видимыми нарушениями со стороны гемодинамики, происходит бурное и быстрое развитие симптомов:
- Первыми признаками и симптомами будут одышка, нарушение дыхания, возникающая после физической нагрузки, цианоз – синюшность кожных покровов и слизистых оболочек, бледность кожных покровов, слабость утомляемость, плаксивость, частые простуды, учащенное сердцебиение – тахикардия, отечность конечностей, риск для развития бронхита, пневмонии.
- Затем могут присоединиться такие признаки, как резкое похудение ребенка, тахипноэ – учащенное дыхание.
- По мере прогрессирования болезни могут наблюдаться признаки сердечной недостаточности.
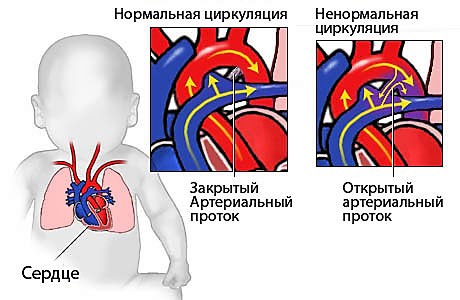
Диагностика АОП ставится на основании:
- Анамнеза жалоб (нарушение дыхания, затруднен вдох или выдох – одышка, возникающая после физических напряжений, цианоз, бледность кожных покровов, недомогание, плаксивость, частые простуды, резкое изменение в весе, тахипноэ);
- Анамнеза жизни (экстрагенитальные заболевания беременной, оперативные вмешательства, доношеность плода, наследственный анамнез (какие пороки и аномалии развития были у родителей и у родственников).
Данных физикальных методов обследования:
- Осмотр позволяет выявить (цианоз – синюшность кожи и слизистых оболочек, бледность кожи, позволяет определить форму грудной клетки, изменение массы тела),
- При помощи аускультации – выслушивание сердца, можно определить изменение тонов сердца в разных точках исследования, усиление первого тона на верхушке, по данным перкуссии – можно определить границы сердца их изменение),
Лабораторно — инструментальные методы обследования:
- По данным общего анализа мочи, общего анализа крови и биохимического анализа позволяет выявить изменения в органах, которые могут быть связаны с возникновением данной патологии,
- Электрокардиография – позволяет косвенно определить ОАП,
- Данных рентгенологических методов исследования – позволяет определить форму грудной клетки ее изменения, а также изменения в легочном рисунке,
- Данных эхокардиографии и доплерографии – одни из наиболее достоверных инструментальных методов обследования функционального состояния сердца, позволят выявить боталлов проток, степень его не заращения и ток крови в сосуде.
- Еще одним из методов обследования является рентгеноконтрасное исследование сосудов, суть метода заключается в введении рентгеноконтрастного препарата в сосуды при заполнении их вещество поступает через аорту в ботталов проток и легочную артерию, тем самым позволяет выявить открытый артериальный проток.
- Измерение давления в полостях сердца при помощи катетера, введенного в вену, по вене в полость правого предсердия и желудочка, также давление измеряется в легочной артерии.
Как перестраивается работа сердца после рождения ребенка

Как только малыш рождается на свет и делает первый вдох, начинается мощная перестройка в системе кровообращения. Пуповина перерезана: ребенку нужно «научиться» жить самому. Что же происходит в сердце и сосудах?
- Функцию газообмена, которую раньше выполняла плацента, теперь выполняют легкие.
- Плодовые коммуникации (сообщения) между кругами кровообращения больше не нужны. То есть, перестают работать овальное окно и артериальный проток. Значимую роль в этом процессе играет изменение соотношения давления между полостями сердца.
- Большой и малый круги кровообращения теперь работают последовательно.
- Резко возрастает нагрузка на желудочки и на легочные сосуды, увеличивается сердечный выброс. Потребности организма малыша в кислороде резко возрастают.
Открытый артериальный проток
Что такое открытый артериальный проток (боталлов проток)?
Боталлов проток (Рис 1, Видео 1) – это сосуд, который в норме функционирует у плода и соединяет два магистральных сосуда сердца – аорту и легочную артерию. Существует он для того, что бы кровь могла обойти мимо легкие, которые у внутриутробно не функционируют. В течение первых дней жизни новорожденного малыша боталлов проток в норме закрывается. Иногда случается, что открытый артериальный проток не закрывается, что приводит к ряду неприятных проблем. Проток, который не закрылся в течение месяца жизни ребенка, считается врожденным пороком сердца.
Естественное течение порока. Или к чему приведет открытый боталов проток?
Дело в том, что этот сосуд все еще соединяет два больших сосуда сердца – аорту и легочную артерию. Давление в аорте намного превышает давление в легочной артерии. Поэтому через открытый артериальный проток с аорты в легкие попадает избыточное количество крови, что сначала приведет к частым бронхолегочным заболеваниям, а при очень больших боталловых протоках – к необратимым изменениям в сосудах легких и неоперабельности. Кроме того, большой боталлов проток значительно увеличивает нагрузку на сердце, особенно на левый желудочек. Поэтому затягивать с лечением этого порока нельзя.
Лечение открытого артериального протока.
В настоящее время не существует такого боталлова протока, который нельзя было бы закрыть нетравматичным эндоваскулярным методом, который позволит избежать разреза, шрамов и длительной реабилитации. Хирургическое лечение этого порока осталось в прошлом, хирурги закрывают боталлов проток только недоношенным детям или в странах, где медицина имеет недостаточное финансирование. Во всех развитых странах Европы и Америки этот порок устраняется исключительно эндоваскулярно в ренгеноперационных. К тому же вероятность осложнений при эндоваскулярном лечении намного меньше.
Процедура эндоваскулярного закрытия.
|
Рис 2 – Внешний вид окклюдера |
|
Рис 3 — Внешний вид спирали |
При эндоваскулярном закрытии через маленький прокол в бедренные сосуды в сосуды сердца и в боталлов проток заводятся тоненькие трубочки, так называемые катетеры. Используя рентген и контрастное вещество, доктор оценивает размер и форму боталлова протока, после чего он выбирает самое подходящее окклюзирующее (от англ. Occlusion – закупорка) устройство. В качестве таких устройств могут использоваться окклюдеры (рис 2; Видео 1, 2, 3) или спирали (рис 3; Видео 4, 5, 6).
Выбор устройства для закрытия происходит во время операции, и зависит от размера и формы боталлова протока. Как правило, для больших протоков используются окклюдеры, для маленьких — спирали. В течение полугода окклюзирующие устройства полностью обрастают собственными клеточками сердца, происходит, так называемая, эндотелизация. Сброс через боталлов проток в 90% случаев прекращается сразу же после процедуры, в остальных случаях – по окончанию периода эндотелизации устройства.
Реабилитация после процедуры
1. Пациентов выписывают, как правило, на следующий день после процедуры. 2. В течении 6 месяцев рекомендуется проводить антибиотикопрофилактику инфекционного эндокардита.
У нас наибольший в Украине опыт по эндоваскулярному лечению открытых артериальных протоков – более 300 операций. Мы имеем доступ к оборудованию для закрытия боталлового протока любого размера и формы. Также, специализируемся на лечении дефектов межпредсердной и межжелудочковой перегородок. Для того чтобы попасть к нам на консультацию или госпитализироваться позвоните по одному из телефонов или запишитесь на прием онлайн.
|
Видео 1 — Боталлов проток |
|
Видео 2 – В этой красочной анимации Вы сможете увидеть, как закрывают боталлов проток окклюдером |
|
Видео 3 – Видео из операционной: кровь через открытый боталлов проток (сосуд по центру) попадает из аорты (крупный сосуд справа) в легочную артерию (сосуд слева) |
|
Видео 4 — Видео из операционной: проток перекрыт окклюдером. Сброс крови прекратился |
|
Видео 5 – А в этом видео Вы сможете увидеть, как закрывают боталлов проток спиралью |
|
Видео 6 – Видео из операционной: кровь через открытый боталлов проток (сосуд по центру) попадает из аорты (крупный сосуд справа) в легочную артерию (сосуд слева) |
|
Видео 7 — Видео из операционной: проток перекрыт спиралью. Сброс крови практически прекратился |

Comments
(0 Comments)