Фолиеводефицитная анемия
Диагностика аутоиммунной гемолитической анемии
АИГА предполагается у больных с гемолитической анемией, особенно при выраженных симптомах и наличии других характерных проявлений. Рутинные лабораторные тесты обычно подтверждают наличие внесосудистого гемолиза (например, отсутствие гемосидеринурии, нормальный уровень гаптоглобина), если анемия не проявляется внезапно и интенсивно или ее причиной является ПНГ. Типичными особенностями являются сфе-роцитоз и высокий показатель МСНС.
АИГА диагностируется при определении аутоантител с помощью прямого ан-тиглобулинового теста (Кумбса). Анти-глобулиновая сыворотка добавляется к отмытым эритроцитам больного; наличие агглютинации указывает на присутствие иммунолобулина, обычно IgG, или СЗ-компонента комплемента, связанных с поверхностью эритроцита. Чувствительность теста для АИГА около 98 %. Если титр антител очень низкий или если антителами являются IgA и IgM, возможны ложноотрицательные результаты тестов. В целом интенсивность прямого антиглобулинового теста коррелирует с числом молекул IgG или С3-компонента комплемента, связанных с мембраной эритроцита, и ориентировочно со степенью гемолиза. Непрямой антиглобулиновый тест (Кумбса) состоит в смешивании плазмы больного с нормальными эритроцитами для определения наличия антител в плазме. Позитивный непрямой антиглобулиновый тест и негативный прямой обычно указывает на наличие аллоантител, вызванных беременностью, предварительными трансфузиями или перекрестной реактивностью лектинов, а не наличием аутоиммунного гемолиза. Необходимо учитывать, что само по себе обнаружение тепловых антител не определяет наличие гемолиза, так как 1/10 000 нормальных доноров крови имеет позитивный тест на эти антитела.
При установлении с помощью теста Кумбса диагноза аутоиммунной гемолитической анемии необходимо произвести дифференциальную диагностику между гемолитической анемией с тепловыми антителами и болезнью с Холодовыми агглютининами, так же как и определить механизм, ответственный за гемолитическую анемию с тепловыми антителами. Эта диагностика часто может быть выполнена с помощью прямой антиглобулиновой реакции. Возможны три варианта:
- реакция позитивна с анти-lgG и негативна с анти-СЗ. Эта модель типична при идиопатической аутоиммунной гемолитической анемии, а также при лекарственном или метилдопа типе аутоиммунной гемолитической анемии, обычно при гемолитической анемии с тепловыми антителами;
- реакция позитивна с анти-lgG и анти-СЗ. Эта модель типична в случаях с СКВ или идиопатической аутоиммунной гемолитической анемии с тепловыми антителами и реже при лекарственно-ассоциированных случаях;
- реакция позитивна с анти-СЗ и негативна с анти-lgG. Это проявляется при идиопатической аутоиммунной гемолитической анемии с тепловыми антителами, когда имеются IgG низкой аффинности, в отдельных лекарственно-ассоциированных случаях, при болезни Холодовых агглютининов, пароксизмальной холодовой гемоглобинурии.
Другие диагностические исследования, применяемые при аутоиммунной гемолитической анемии, обычно не дают определенного результата. При болезни Холодовых агглютининов эритроциты агглютинируют в мазках крови, и автоматические анализаторы часто определяют повышение индекса MCV и ложно низкие уровни гемоглобина. После согревания рук и последующего пересчета результатов показатели изменяются в сторону их нормализации. Дифференциальная диагностика между гемолитической анемией с тепловыми антителами и болезнью Холодовых агглютининов может быть произведена с помощью определения температуры, при которой прямой антиглобулиновый тест является позитивным. Если тест позитивен при температуре > 37 °С, это указывает на гемолитическую анемию с тепловыми антителами, тогда как позитивный тест при низкой температуре указывает на болезнь Холодовых агглютининов.
Если подозревается наличие ПХГ, необходимо выполнить тест Доната — Ландштейнера, который является специфичным для ПХГ. Рекомендуется проведение лабораторных тестов на сифилис.
Виды и симптомы
Гемолитическая анемия бывает следующих видов:
- острая;
- подострая;
- хроническая.
Острое протекание заболевания наблюдается у детей или при наслоении вирусной инфекции.
Подострый вид характерен для аутоиммунной анемии, которая развивается под действием холодовых антител. В этом случае эритроциты разрушаются в том случае, если снижается температура тканей организма. Болезнь часто сопровождается гипервискозным синдромом, который проявляется побледнением и посинением пальцев верхних и нижних конечностей при низких температурах, тромбофлебитами, незаживающими трофическими язвами. Такие признаки исчезают при повышении температуры тела до нормальных показателей.
При хроническом течении заболевания в процесс вовлекаются тепловые антитела. В этом случае наблюдается повышение температуры тела, вызванное бактериальными и вирусными инфекциями.
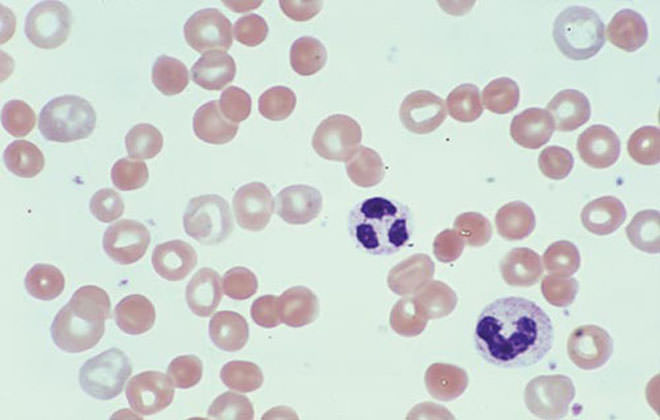
Аутоиммунная анемия симптомы имеет следующие:
- бледность слизистых и кожного покрова;
- быстрая утомляемость;
- общая слабость;
- увеличение частоты сердечного ритма;
- сердцебиение;
- тошнота;
- головокружение;
- развитие ДВС синдрома;
- окрашивание мочи в алый, темно-вишневый или темно-коричневый цвет;
- увеличение селезенки с небольшим болевым синдромом в левом подреберье.
Причины появления гемолиза в биохимическом анализе крови
При проведении лабораторной диагностики в результатах исследования бывает заключение – анализ не выполнен из-за гемолиза пробы крови. Такая ситуация может возникнуть из-за несоблюдения правил забора и хранения материала. Вероятные причины разрушения эритроцитов:
- остались следы предыдущей порции, плохо вымыта посуда;
- недостаточно добавлен или неправильно подобран антикоагулянт, слабо перемешан с образцом;
- при быстром заборе крови произошло повреждение оболочки клеток;
- пациент не придерживался рекомендаций по ограничению жирных продуктов, алкоголя перед анализом, не соблюден перерыв после последнего приема пищи;
- кровь была перелита в другую пробирку;
- нарушена стерильность расходных материалов;
- при транспортировке пробы она подвергалась вибрации, тряске, воздействию тепла или света, замораживанию и оттаиванию.
Гемолиз эритроцитов крови при заболеваниях
Патологическое повреждение клеток развивается при болезнях, отравлениях, врожденных аномалиях состава крови. У некоторых чувствительных пациентов привести к разрушению оболочки эритроцитов может холод и медикаменты.
Проявления гемолиза выявляют при таких состояниях:
- переливание несовместимой крови;
- аутоиммунные заболевания;
- вакцинация;
- стрептококковые инфекции (скарлатина, рожистое воспаление, ангина, эндокардит);
- малярия, токсоплазмоз, брюшной тиф, мононуклеоз, сифилис;
- системный кандидоз;
- гепатиты и пневмонии вирусной природы;
- длительное и бесконтрольное применение антибиотиков, цитостатиков, антипаразитрарных средств, сульфаниламидов, обезболивающих;
- отравление солями свинца, мышьяком, уксусной кислотой, бензином, грибами, эфиром, хлороформом, алкоголем (особенно суррогатами);
- укус гадюки, тарантула или пчелы;
- повреждение эритроцитов при прохождении через протез клапана или аппарат искусственного кровообращения;
- резус-конфликтная беременность;
- острый лейкоз, лимфогранулематоз.
Механическое разрушение мембран эритроцитов происходит и при тяжелой физической нагрузке, проведении гипербарической оксигенации, тяжелом течении артериальной гипертензии, внутрисосудистом свертывании крови (ДВС-синдром).
Причины гемолиза
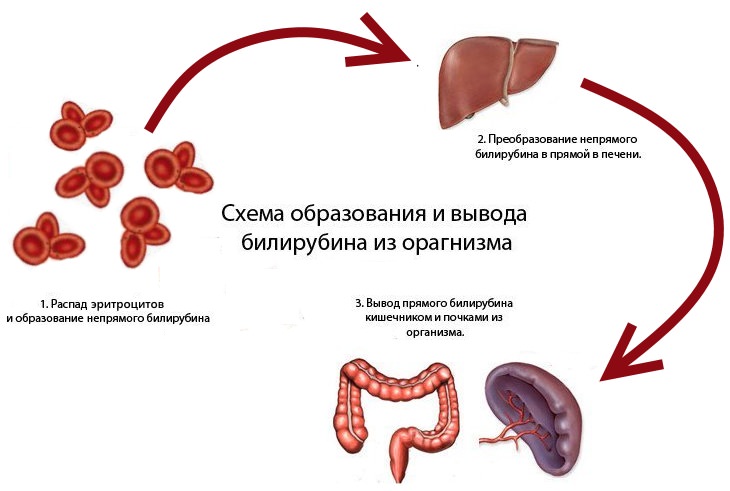
Когда разрушение эритроцитов выявляется в кровеносной системе, то процесс называют внутрисосудистым гемолизом. Белок поглощает гемоглобин и движется в печень, превращая белок в билирубин, который выводится с желчью. Узнать, что такое гемолиз крови, можно при:
- наличии паразитов и вирусных инфекций;
- бактериальном заражении;
- механических травмах;
- воздействии лекарств;
- аутоиммунных процессах;
- наличии резус-конфликта;
- наличии несовместимости взятой от донора крови с кровью реципиента;
- отравлении химическими веществами.
 Наличие паразитов и вирусных инфекций в крови может вызвать гемолиз
Наличие паразитов и вирусных инфекций в крови может вызвать гемолиз
Перечисленные причины относят к приобретенным, но есть и врожденные факторы, из-за которых эритроциты разрушаются антителами организма. Это состояние называют иммунным гемолизом. В такой ситуации жизненный цикл эритроцита длится всего 10 дней. Организм не успевает восполнить число эритроцитов.
Механическое разрушение эритроцитов происходит на фоне значительных травм на теле человека, наличия кардиостимулятора, а также от поражения током.
Лечение и профилактические меры
Выбор методики лечения зависит от степени проявления гемолиза, длительности патологии, истории болезни пациента. При гемолитическом кризе нужно срочно предпринимать меры в реанимации или стационарном отделении гематологии. Понадобится провести интенсивную терапию и ряд медицинских мероприятий, способных бороться с текущей патологией и предотвращать такое состояние. Независимо от того, какие причины вызвали острый гемолиз, лечение будет примерно таким:
- устраняется причина. Врач проводит опрос, осмотр и назначает диагностику, чтобы определить причину разрушения эритроцитов. После определения нужно устранить найденную причину;
- начать вывод из организма отравляющих веществ (путем применения диуретиков для выведения жидкости, клизмы или слабительного для очистки кишечника), а также выполнить промывание желудка;
- если состояние больного на грани, назначается реанимация, переливание крови;
- симптоматические лекарства назначают для устранения признаков недостаточности печени и почек, проявлений других патологий;
- для терапии врожденных анемий гемолитического типа иногда показано удаление селезенки, то же рекомендуется при серьезном повреждении органа;
- стимулируется эритропоэз – необходимо увеличить выработку эритроцитов;
- по специальным показаниям проводят гемотрансфузию. Если у пациента выявлено значительное поражение эритроцитов, вместо переливания крови вводят эритроцитарную массу;
- прием гормонов поможет повысить до нормы давление, предотвратить воспалительные процессы.
 Самолечением заниматься категорически не стоит, поскольку сначала нужно сдать анализы крови, и уже исходя из них, составлять методику лечения
Самолечением заниматься категорически не стоит, поскольку сначала нужно сдать анализы крови, и уже исходя из них, составлять методику лечения
Что касается новорожденных, у которых резус-конфликт с матерью, им сразу назначают переливание крови и гормонотерапия.
Гемолитические анемии
Понятие «гемолитические анемии» объединяет группу заболеваний, характеризующихся повышенным распадом эритроцитов и уменьшением продолжительности их жизни до 12—14 дней, тогда как в норме продолжительность жизни эритроцитов составляет 100—120 дней.
Гемолитическая анемия может быть связана с непереносимостыо холода и проявляться такими симптомами, как крапивница, холодные конечности (синдром Рейно), гемоглобинурия.
Факторы, вызывающие гемолитические анемии:
• наследственные;
• действие химических веществ (лекарственных препаратов, ядов);
• механические (наличие искусственных клапанов сердца — мембрана эритроцитов повреждается при контакте с чужеродной поверхностью);
• недостаток витамина Е;
• аутоиммунные процессы (лимфогранулематозы, ревматоидные артриты, коллагенозы);
• заражение малярией;
• мутации эритроцитов.
Гемолитические анемии
В эту группу входят различные анемии, связанные либо с наследственным повышенным разрушением эритроцитов, либо с действием гемолитических факторов экзогенного происхождения.
Наследственные гемолитические анемии
1. Анемии, связанные с нарушением мембраны эритроцитов (мембранопатии). Наследственный микросфероцитоз — аутосомно-доминантного типа наследования, характеризуется повышением, проницаемости мембраны эритроцитов и избыточным поступлением в клетку ионов натрия. Отмечается набухание эритроцитов, нарушение способности к деформации и уменьшение продолжительности их жизни, разрушение макрофагами селезенки.
При микросфероцитозе выявлено отсутствие либо нарушение связывания белка мембраны спектрина с белком 4.1. Предполагается возможность нарушения образования тетрамерной формы спектрина из димерной, а также отсутствие белков мембраны эритроцита, обозначаемых 4.2.
Обычно анемия нормохромная, регенераторная. По картине крови отличается разной степенью выраженности, во время гемолитического криза — более резкой, но при этом развивается высокий ретикулоцитоз.
К мембранопатиям относятся также эллиптоцитоз (овалоцитоз), стоматоцитоз (ротовидные эритроциты).
Акантоцитоз обусловлен нарушением липидной структуры мембраны эритроцитов.
2. Анемии, связанные с нарушением активности ферментов эритроцитов. Дефицит ферментов, участвующих в выработке энергии в эритроцитах, приводит к нарушению ионного состава, снижению устойчивости к действию окислителей и уменьшению продолжительности жизни данных клеток.
Описан наследственный дефицит ферментов ликолиза и обмена АТФ (гексокиназы, гексофосфатизомеразы, фосфофруктокиназы, пируваткиназы, АТФ-аз).
Дефицит ферментов пентозофосфатного цикла ведет к недостатку НАДФ*Н2, необходимого для восстановления глутатиона — фактора, противостоящего действию окислителей. Подобное происходит при дефиците ферментов синтеза глутатиона — синтетазы глютатиона, глутатионредуктазы, глутатион-пероксидазы.
В таких случаях формируется анемия различной степени выраженности. Обычно нормохромная, с явлениями анизоцитоза, пойкилоцитоза, полихромазии. Содержание ретикулоцитов повышено, особенно при обострениях.
3. Анемии, связанные с нарушением структуры и синтеза гемоглобина (гемоглобинопатии).
Виды гемолиза эритроцитов
Разрушение клеточной мембраны эритроцита бывает внутри организма и вне его при лабораторной диагностике. Гемолиз крови всегда происходит в норме и служит для удаления нежизнеспособных клеток, но он может усиливаться при неблагоприятных внешних воздействиях или заболеваниях.
Физиологический и патологический
Эритроциты живут примерно 4 месяца, а затем разрушаются клетками печени, костного мозга или селезенки. В результате высвобождается гемоглобин, который превращается в пигмент – билирубин. Остатки клеток утилизируют макрофаги (клетки-уборщики).
При заболеваниях или проникновении ядов с гемолитическим действием распад эритроцитов происходит быстрее, что сопровождается недостатком доставки кислорода тканям (анемия), избытком токсичного билирубина (желтуха), может увеличиваться селезенка, нарушается работа печени и почек.
Острый и хронический
К массивному разрушению клеток приводит переливание несовместимой крови по группе или резус-фактору, антигенному составу, а также отравления. К острым состояниям, требующим экстренной медицинской помощи, можно отнести и гемолитическую болезнь новорожденных. Она связана с иммунным конфликтом между эритроцитами ребенка и антителами из крови матери.
Эти состояния характеризуются повышением температуры тела, ознобом, болью в животе и поясничной области, рвотой, резкой слабостью и головокружением. Снижается давление, при отсутствии интенсивного лечения развивается острая почечная недостаточность со смертельным исходом.
Хронический гемолиз встречается при врожденной гемолитической анемии. Она бывает бессимптомной, может проявиться после инфекционных заболеваний или приема медикаментов, повреждающих мембраны эритроцитов. Среди приобретенных патологий чаще всего встречаются аутоиммунные формы, при которых в организме образуются антитела против собственных эритроцитов. Протекают в постоянной форме или сопровождаются гемолитическими кризами.
Внутрисосудистый и внутриклеточный
В норме может быть только внутриклеточный гемолиз в макрофагах, разрушающих нежизнеспособные эритроциты. Врожденное усиление этого процесса встречается при генетической неполноценности эритроцитов. Характеризуется желтизной кожи, склер, увеличением селезенки, свободного билирубина, снижением гаптоглобина (белок, связывающий гемоглобин).
При развитии гемолитической анемии мембраны красных кровяных телец могут распадаться уже внутри кровеносного русла. Это приводит к обильному появлению свободного гемоглобина. Если печень не справляется с его переработкой в билирубин, то он выделяется с мочой – возникает гемоглобинурия. Селезенка в таких случаях в норме, заболевание сопровождается:
- болью в почках, животе, сердце из-за тромбоза сосудов;
- слабой желтизной кожи;
- признаками интоксикации – тошнота, лихорадка, озноб;
- резким повышением гемоглобина и низким гаптоглобином.
Смотрите на видео о видах гемолиза крови:
Прогноз и профилактика
Следует отметить, что развитие такого аутоиммунного заболевания крови предугадать практически невозможно, поэтому говорить о каких-то целенаправленных профилактических мерах не приходится. Основой здесь остается здоровый образ жизни и правильное питание человека.
Тем не менее медицинская наука выделяет ряд профилактических мероприятий, направленных на предотвращение аутоиммунной анемии.
Они подразделяются на первичные и вторичные:
- Основное влияние первичной профилактики – обеспечение предотвращения аутоиммунного патологического процесса в организме.
- А вторичная сосредоточена на том, чтобы облегчить состояние тех больных, у которых возник и прогрессировал недуг.
В случае с идиопатической аутоиммунной анемией первичные меры профилактики отсутствуют, так как тех причин, которые обусловливают ее появление, у больного нет. Симптоматические вторичные анемии характеризуются рядом профилактических мероприятий. Их основная функция – это предотвращение развития заболеваний, которые потенциально опасны и могут развить аутоиммунные процессы в организме.
К профилактическим мерам можно отнести и избегание влияния природных факторов, которые способствуют развитию анемий. К ним относится избегание низких температур окружающей среды (для холодовых анемий) и, наоборот, высоких (для заболевания с тепловыми антителами).
Частоту таких лабораторных анализов определяет врач, их рекомендуют проводить один раз в три месяца.
Если результаты указывают на обострение патологического процесса, доктор принимает решение о повторном проведении всех необходимых методов диагностирования, и по их показателям определяется необходимость дальнейшей терапии. Такой контроль помогает вовремя выявить начало рецидива и купировать его на ранних стадиях.
К сожалению, современная медицина не всегда дает положительный прогноз. Получится вылечить аутоиммунное заболевание или нет – во многом зависит от его формы. Но следует заметить, что за последние годы терапевтические приемы против недуга приносят свои положительные плоды, и позитивных результатов добиваются многие врачи и пациенты.
Статистические данные также говорят о таких показателях:
- если терапия первичной идиопатической анемии аутоиммунного характера проводится гормональными препаратами, то выздоровление наступает в 10% случаев;
- при спленэктомии этот процент эффективности возрастает до 80%;
- более высоких показателей удается добиться путем иммуносупрессивной терапии (до 95%).
Если говорить о вторичных симптоматических анемиях, то результативность в этом случае напрямую зависит от того, как производится лечение заболевания, которое вызвало такие патологические процессы.
Особенности диагностирования
Недуг гемолитической анемии аутоиммунного характера диагностируется, только если есть слияние двух характерных для недуга симптомов:
- симптоматика повышенного гемолиза;
- выявление антител на поверхности красных кровяных тел (эритроцитов).
Такой анализ проводят при помощи прямой или непрямой пробы «Кумбса». Первое исследование в большинстве случаев дает положительный результат при наличии заболевания у пациента.
А ее отрицательный результат говорит только об отсутствии антител в непосредственной близости к красным кровяным клеткам, но при этом именно непрямая проба может указывать на циркуляцию антител в плазме (речь идет о свободных клетках иммунитета).
Анализ крови также указывает на развитие заболевания, и по его результатам можно заподозрить такой вид анемии.
Характерными признаками будут:
- СОЭ – повышенное;
- гемоглобин – нормальные или немного повышенные показатели;
- сниженное количество эритроцитов;
- наличие ретикулоцитоза (юных эритроцитов с ядром).
При проведении биохимии биоматериала билирубин увеличен. Это связано с повышенным разрушением эритроцитов.
Если заболевание в острой форме, то в крови в обязательном порядке возрастет и число лейкоцитов – кровяных телец, что указывает на воспалительные процессы в организме.
Важно в момент диагностирования отличить гемолитическую анемию с аутоиммунным началом от недугов, которые связаны с недостаточностью производства ферментов или же микросфероцитоза, который имеет наследственный характер. Также некоторое сходство заболевание имеет и с таким недугом, как серповидноклеточный вид гемолитической анемии
Здесь отмечается массивная гибель эритроцитов, но провоцируется ее развитие в большинстве случаев инфекционными заболеваниями. Именно серповидноклеточная ГА может повлечь за собой сложные осложнения, особенно если диагностируется этот недуг в детском возрасте. Поэтому очень важно провести правильную диагностику и распознать истинную причину отмирания красных кровяных телец в организме пациента
Также некоторое сходство заболевание имеет и с таким недугом, как серповидноклеточный вид гемолитической анемии. Здесь отмечается массивная гибель эритроцитов, но провоцируется ее развитие в большинстве случаев инфекционными заболеваниями. Именно серповидноклеточная ГА может повлечь за собой сложные осложнения, особенно если диагностируется этот недуг в детском возрасте
Поэтому очень важно провести правильную диагностику и распознать истинную причину отмирания красных кровяных телец в организме пациента
Причины гемолиза
В зависимости от происхождения все варианты течения гемолитической реакции можно отнести к одному из двух основных вариантов: естественному или патологическому. Естественный гемолиз представляет собой непрерывную цепочку химических процессов, в результате которых происходит «физиологическое обновление» состава эритроцитов, при условии нормального функционирования структур ретикулоэндотелиальной системы.
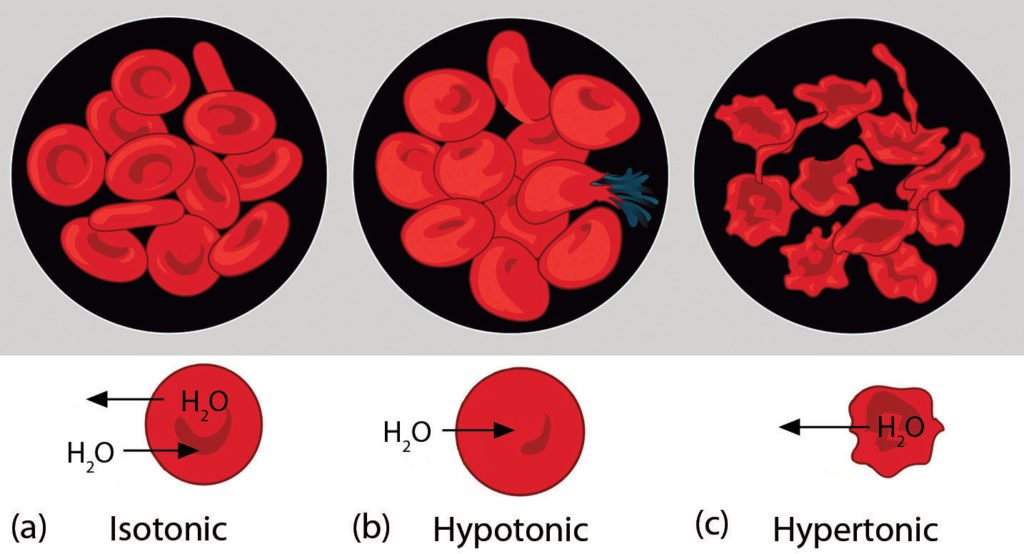
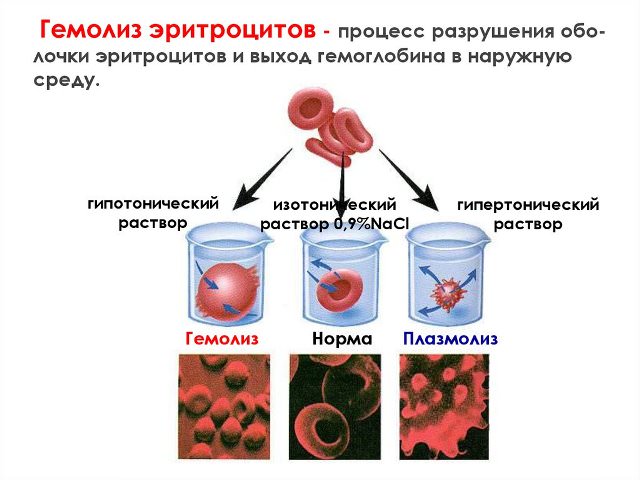
К вариантам гемолитических реакций, которые наблюдаются в лабораторных условиях, относится температурный и осмотический гемолиз. При первом типе гемолиза цепочки гемолитических реакций запускается в результате воздействия критических низких температур на компоненты крови. При осмотическом гемолизе разрушение эритроцитов происходит при попадании крови в гипотоническую среду. Для здоровых людей характерна минимальная осмотическая стойкость эритроцитов, которая находится в пределах 0,48% NaCl, в то время как полное разрушение основной массы эритроцитов наблюдается при концентрации NaCl, составляющее 0,30%.
В ситуации, когда у пациента имеет место эндотоксемия, обусловленная действием инфекционных микроорганизмов, создаются условия для развития биологического гемолиза. Подобная гемолитическая реакция наблюдается и при трансфузии несовместимой цельной крови или ее компонентов.
Еще одним вариантом гемолитической реакции является механический тип гемолиза, возникновению признаков которого способствует оказание механического воздействии на кровь (например, встряхивание пробирки, содержащей кровь). Данный вариант гемолитической реакции характерен для пациентов, которым было произведено протезирование клапанного аппарата сердца.
Существует целый спектр веществ, обладающих активными гемолизирующими свойствами, среди которых максимальной активностью отличаются змеиные яды и яд насекомых. Развитию гемолиза способствует воздействие ряда химических веществ группы хлороформа, бензина и даже алкоголя.
Редкой и в то же время самой тяжелой для пациента этиопатогенетической формой гемолитической реакции, является аутоиммунный гемолиз, возникновение которого возможно при условии выработки организмом пациента антител к собственным кровяным клеткам эритроцитарного ряда. Данная патология сопровождается тяжелой анемизацией организма и выделением гемоглобина с мочой в критически высокой концентрации.
Аутоиммунная гемолитическая анемия с тепловыми гемолизинами.
Данные анемии встречаются значительно реже, чем формы с неполными тепловыми агглютининами. Они имеют относительно мягкое течение. Желтуха выражена незначительно, паренхиматозные органы не увеличены. Общеанемические симптомы (слабость, вялость, головокружение и т. д.) связаны со степенью анемии. Характерным для данного вида является внутрисосудистый гемолиз. Моча имеет темный цвет, содержит гемосидерин, характерна гемоглобинурия. Возможны тромботические осложнения, обусловливающие приступы боли в животе и в области поясницы.
В периферической крови анемия, можно обнаружить микросфероциты. Прямая проба Кумбса чаще всего отрицательная. Диагностически ценно выявление гемолизинов в сыворотке — в слабокислой среде сыворотка больного вызывает гемолиз эритроцитов донора в присутствии комплемента.
Основные признаки острой постгеморрагической анемии
Клинические проявления острой постгеморрагической анемии связаны с анемией и гиповолемией (снижением объема циркулирующей крови) и определяются следующими симптомами:
• сердцебиением, одышкой, падением давления — как артериального, так и венозного;
• побледнением кожных покровов и слизистых оболочек;
• в ряде случаев — диспепсическими явлениями;
• судорожными подергиваниями;
• сухостью во рту.
Степень выраженности симптомов не всегда находится в прямой зависимости от объема кровопотери. В ряде случаев коллапс (падение артериального давления) может развиться как ответная реакция на боль при травме или ином остром состоянии, ставшем причиной кровотечения. На тяжесть общего состояния пострадавшего влияет не только объем кровопотери, но ее скорость.
Минимальный объем кровопотери, представляющий опасность для здоровья взрослого человека, составляет 500 мл. При острой кровопотере развиваются явления острой сосудистой недостаточности и кислородного голодания (гипоксии), обусловленные значительной потерей эритроцитов, так как увеличение частоты сердечных сокращений уже не может компенсировать их недостаток.
Существенное значение для установления клинической картины заболевания имеет определение источника кровопотери. Так, при кровотечении в желудочно-кишечном тракте могут присутствовать симптомы общей интоксикации, повышение температуры тела и уровня мочевины в крови.
Как правило, даже в случае быстрой ликвидации кровотечения снижение уровня гемоглобина продолжается еще около 1—2 дней за счет включения компенсаторного механизма, обеспечивающего поступление тканевой жидкости в кровяное русло для восполнения ее объема.
Крайне редко встречается комбинированный недостаток фолиевой кислоты и витамина В12 в организме. В большинстве случаев отмечается изолированный дефицит витамина В12 и гораздо реже — изолированный дефицит фолиевой кислоты.
Чем опасен показатель
Гемолиз эритроцитов приводит к снижению доставки кислорода к тканям, вызывая головокружение, слабость, низкую переносимость физических нагрузок. Но основная опасность связана с накоплением гемоглобина в крови и усиленным превращением его в билирубин.
Гипербилирубинемия отрицательно действует на работу головного мозга, повышает нагрузку на печень и почки. При тяжелой форме гемолитический криз сопровождается шоковым состоянием, печеночной недостаточностью, прекращением выведения мочи.
Разрушение эритроцитов вне организма затрудняет проведение лабораторного исследования крови, что требует повторения анализов.
Основные признаки В12 и фолиеводефицитной анемии
Заболевание всего развивается постепенно и дает о себе знать появлением следующих симптомов:
• повышенной утомляемости, слабости;
• диспепсических расстройств и ощущения сухости языка;
• в ряде случаев поражении нервной системы, в частности парестезий.
Для данной патологии характерна цикличность: рецидивы чередуются с периодами ремиссии. При рецидивах отмечается триада синдромов:
— анемического;
— желудочно-кишечного;
— неврологического.
Анемический синдром проявляется головокружениями, слабостью, сердцебиением и одышкой при малейшей физической нагрузке, шумом в ушах, нередко наблюдаются колющие боли в сердце, гипотония. Кожные покровы — бледные с желтоватым оттенком, выявляется субиктеричность (желтушность) склер.
В12-дефицитная анемия долгое время считалась злокачественной (пернициозной) и перестала быть фатальной только с появлением возможности проведения терапии витамином B12.
При желудочно-кишечном синдроме пациенты зачастую жалуются на жжение и боли в языке, болезненные ярко-красные воспалительные участки на нем. С течением времени происходит атрофия сосочков, язык приобретает темно-малиновую окраску, становится гладким и блестящим (лакированным). Отмечается потеря аппетита, доходящая до анорексии, в подложечной области появляются боли и ощущение тяжести. В ряде случаев наблюдается увеличение печени и селезенки.
Неврологический синдром обусловлен нарушением чувствительности, парестезиями, онемением конечностей, легкими болевыми ощущениями, мышечной слабостью (вплоть до атрофии мышц). В ряде случаев отмечаются галлюцинации, бред, психические нарушения.
Причины
Аутоиммунная анемия бывает первичной (идиопатической) и вторичной (симптоматической). Если возможно установить, из-за чего разрушаются эритроциты, то такую анемию называют вторичной. Для первичной характерен невыясненный этиологический фактор.
К причинам развития симптоматической анемии относят:
- лимфобластный лейкоз, протекающий в острой или хронической форме;
- болезни соединительной ткани: системную склеродермию, ревматическую лихорадку, системную красную волчанку;
- злокачественную опухоль;
- радиационное воздействие на организм;
- сахарный диабет 1 типа;
- саркоидоз, болезнь Крона, тиреоидит;
- цитомегаловирусную инфекцию и микоплазмоз;
- иммунодефицитные состояния;
- лечение антибиотиками пенициллинового или цефалоспоринового ряда в больших дозах.
Что сделать, чтобы избежать гемолиза
Для профилактики разрушений эритроцитов в организме следует:
избегать не только употребления незнакомых грибов в пищу, но даже и контакта с ними;
соблюдать меры предосторожности при пребывании в местах обитания ядовитых насекомых, змей;
при работе с токсичными химическими соединениями применять защитные средства;
длительную медикаментозную терапию проводить под контролем анализов крови.
Предупредить иммуноконфликтные гемолитические заболевания у новорожденных возможно при обследовании женщин с отрицательным резусом крови (анализ околоплодных вод, биопсия хориона). Им необходимо введение антирезусного иммуноглобулина после аборта, рождения резус-положительного плода. Категорически запрещается прерывание впервые наступившей беременности.
Норма и отклонения в анализах
Для того чтобы исследовать устойчивость эритроцитов, применяется тест с добавлением раствора натрия хлорида и постепенным уменьшением концентрации. Он основан на том, что при попадании в низкосолевую среду мембраны растягиваются из-за поступления воды внутрь клеток по законам осмоса. Клетки приобретают форму шара (в норме эритроциты дисковидные), но растяжимость оболочки имеет предел. Если уровень соли дальше снижать, то происходит гемолиз.
Осмотическая стойкость (резистентность) эритроцитов чаще всего определяется при подозрении на гемолитическую анемию. В норме гемолиз крови начинается с 0,46 — 0,42% раствора и достигает максимума к 0,3%. При врожденных аномалиях строения клеток достаточно снизить концентрацию с 0,9% до 0,7%. Подобные процессы могут также происходить и при приобретенных патологиях, чаще всего аутоиммунного происхождения.
Повышение осмотической резистентности (высокая устойчивость к гемолизу) бывает при железодефицитной анемии, талассемии, болезнях печени. Часть гемолитических анемий (вторичного прохождения) протекает с нормальными показателями.

Comments
(0 Comments)