Абсцесс легкого как причина кашля: причины, особенности течения, тактика диагностики и коррекции
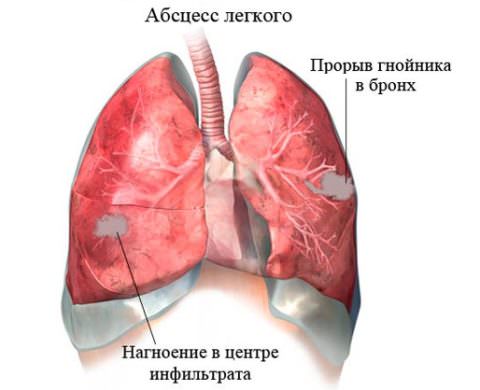
Абсцесс легкого представляет собой неспецифический воспалительный процесс, затрагивающий легочную ткань, в результате которого паренхима легких расплавляется с формированием гнойно-некротических полостей. Во время образования гнойника наблюдаются такие симптомы, как лихорадка, боли в грудной полости, непродуктивные кашлевые приступы, интоксикация организма. В процессе вскрытия абсцесса дает о себе знать продуктивный кашель с обильной гнойной мокротой.
Этиопатогенез
Патогенные микроорганизмы, провоцирующие абсцедирование, попадают в легкие бронхогенным путем. К основным возбудителям относится золотистый стафилококк, неспорообразующие анаэробы, грам (-) аэробные бактерии.
Обратите внимание! Вероятность патологии возрастает в случае воспаления в ротовой полости, носоглотке (гингивит, пародонтит, тонзиллит).
Патологический процесс может развиваться также в результате аспирации рвотных масс, попадания инородных тел в дыхательные пути.
Гематогенный путь инфицирования (при септических состояниях) встречается редко. Вторичное бронхогенное заражение не исключено при инфаркте легкого, спровоцированного эмболизацией легочной артерии. Также абсцесс может сформироваться как следствие прямого ранения грудной клетки.
Группу риска составляют люди с патологиями, при каких велик риск гнойных воспалительных процессов, например, пациенты с сахарным диабетом. При бронхоэктазиях высока вероятность аспирации мокроты.
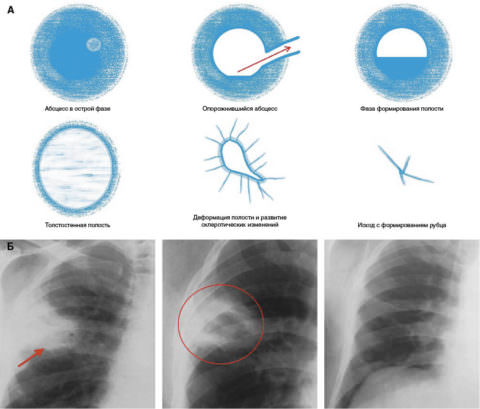
На начальном этапе развития заболевания наблюдается ограниченная воспалительная инфильтрация паренхимы легких. После этого от центра к периферии происходит гнойное расплавление, из-за которого образуется полость.
С течением времени инфильтрация уходит, абсцесс изнутри покрывает грануляционная ткань. При благоприятном течении полость облитерируется, формируется пневмосклероз.
Возможен и другой исход, когда из-за прогрессирования инфекции образуется полость с фиброзными стенками, а в ней поддерживается гнойный очаг в течение неопределенно долгого промежутка времени. Так происходит хронизация патологического процесса.
Классификация
Абсцессы легкого классифицируются по нескольким критериям.
В зависимости от патогена различают такие формы заболевания:
- пневмококковая;
- стафилококковая;
- колибациллярная;
- анаэробная.
Также есть разделение, основанное на пути заражения, который может быть бронхогенным, травматическим, гематогенным.
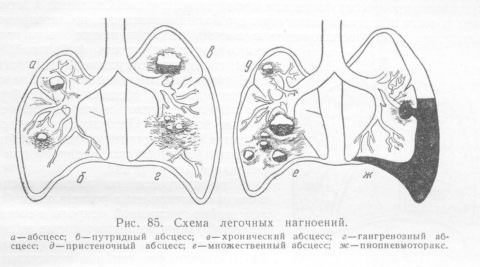
По локализации в паренхиме легких абсцессы можно разделить на центральные и периферические, на единичные и множественные. Патология может иметь односторонний или двусторонний характер.
Классификация по происхождению имеет такой вид:
- Первичные абсцессы. Прогрессируют у ранее здоровых людей, если нет фоновых заболеваний.
- Вторичные абсцессы. Развиваются у пациентов с нарушенной функцией иммунной системы — после трансплантации, у ВИЧ-инфицированных, при других формах иммунодефицита.
Особенности клиники
Заболевание имеет два периода: образования абсцесса и его последующего вскрытия. Симптоматика определяется временным интервалом прогресса патологии.
На этапе формирования гнойной полости отмечаются такие симптомы:
- боль в грудной клетке, которые усиливаются во время дыхания и кашля;
- повышение температуры тела;
- непродуктивный кашель;
- одышка;
- интоксикация: головные боли, тошнота, слабость.
Обратите внимание! В некоторых клинических случаях симптоматика стертая. Например, при алкогольной зависимости болей почти нет, а температура изредка возрастает до показателей субфебрилитета.
Первый этап длится до 10 суток, но не исключается затяжной характер — до 3 недель, или стремительный — до 3 дней.
Во втором периоде гнойная полость вскрывается, гнойное содержимое оттекает через бронх. Кашель внезапно на фоне лихорадки становится продуктивным, выделяется большое количество мокроты (“полным ртом”).
Важно! За один день может выделиться больше литра гнойной мокроты. Ее объем определяется размерами полости.

После отхождения мокроты симптоматика сглаживается, самочувствие становится лучше. По анализам крови можно отметить угасание инфекции. Не всегда отмечается четкое разделение между этапами патологического процесса — к примеру, если дренирующий бронх имеет небольшой диаметр, то мокрота отходит умеренными объемами.
Абсцесс может осложниться такими заболеваниями, как гнойный плеврит, пиопневмоторакс. Из-за гнойного расплавления сосудистых стенок провоцируется легочное кровотечение.
Инфекция может распространиться и вызвать поражение здорового легкого с формированием множественных абсцессов. Возбудители могут быть перенесены и гематогенно — тогда гнойники формируются в других тканях и органах, так происходит генерализация инфекции, развивается бактериемический шок. В 20% случаев острый абсцесс хронизируется.
Тактика диагностики
Во время врачебного осмотра наблюдается отставание части грудной клетки, где расположено пораженное легкое. При двустороннем поражении движение груди во время дыхания отличается асимметрией.
В анализе крови отмечается сильный лейкоцитоз, лейкоформула сдвинута влево. Также характерна токсическая зернистость нейтрофилов, повышена скорость оседания эритроцитов. Во второй фазе отмечается улучшение лабораторных показателей вплоть до нормализации на момент выздоровления.
При хронизации процесса СОЭ сохраняет стабильно повышенный уровень. Кроме того, отмечается анемия. Увеличено содержание гамма-глобулинов, снижено количество альбуминов. Общий анализ мочи выявляет цилиндрурию, микрогематурию, альбуминурию.
Необходимыми исследованиями являются также общий и бактериологический анализ мокроты. В ходе бакпосева патологического секрета выявляют патоген и его чувствительность к антибиотикам.
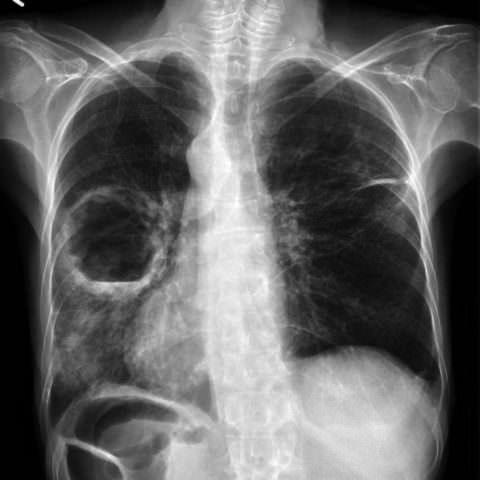
В постановке диагноза определяющее значение имеет рентгенографическое исследование. Оно позволяет дифференцировать абсцесс от других патологий бронхолегочной системы. Сложные случаи требуют проведения компьютерной или магнитно-резонансной томографии легких.
В целях исключения или подтверждения осложнений проводят электрокардиографию, спирографию, бронхоскопию. Если есть подозрение на плеврит, назначают плевральную пункцию.
Терапевтическая коррекция
Тактика лечения определяется тяжестью течения патологического процесса. Терапия может быть консервативной, но в некоторых случаях показана хирургическая коррекция.
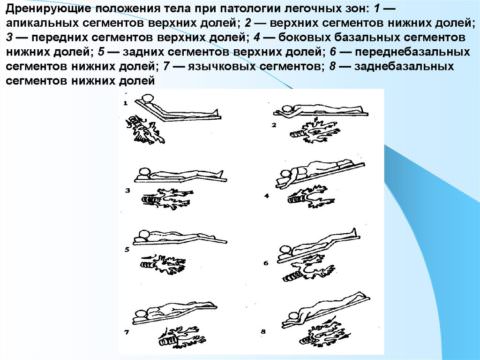
Лечение абсцесса должно проводиться в пульмонологическом стационаре. Консервативные меры предполагают постельный режим, дренирующее положение пациента (10-30 минут ежедневно) в целях улучшения отхождения мокроты. Также требуется назначение антибиотиков. Может потребоваться применение иммуномодулирующих препаратов.
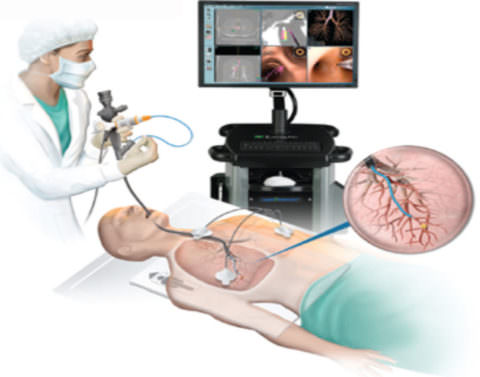
При недостаточности естественного дренирования назначается бронхоскопия с активной аспирацией полостей и последующим промыванием их антисептическими растворами. Эта процедура называется бронхоальвеолярным лаважом. Кроме того, может потребоваться введение антибиотических средств прямо в полость абсцесса.
При периферическом положении гнойника и его больших размерах проводят трансторакальную пункцию. При недостаточной эффективности консервативных мер проводят резекцию легкого.
Если патологический процесс не становится затяжным и не осложняется, то пациент выздоравливает через полтора-два месяца. Летальный исход возможен в 5-10% случаев.
Неспецифические меры профилактики предполагают своевременную коррекцию бронхитов и пневмоний, санацию хронических инфекционных очагов.

Comments
(0 Comments)